- Tổng quan
- Nội dung
- VB gốc
- Tiếng Anh
- Hiệu lực
- VB liên quan
- Lược đồ
-
Nội dung hợp nhất
Tính năng này chỉ có tại LuatVietnam.vn. Nội dung hợp nhất tổng hợp lại tất cả các quy định còn hiệu lực của văn bản gốc và các văn bản sửa đổi, bổ sung, đính chính... trên một trang. Việc hợp nhất văn bản gốc và những văn bản, Thông tư, Nghị định hướng dẫn khác không làm thay đổi thứ tự điều khoản, nội dung.
Khách hàng chỉ cần xem Nội dung hợp nhất là có thể nắm bắt toàn bộ quy định hiện hành đang áp dụng, cho dù văn bản gốc đã qua nhiều lần chỉnh sửa, bổ sung.
- Tải về
Quyết định 2558/QĐ-BYT 2022 Tài liệu Hướng dẫn chẩn đoán, điều trị và quản lý Bệnh võng mạc đái tháo đường
| Cơ quan ban hành: | Bộ Y tế |
Số công báo:
Số công báo là mã số ấn phẩm được đăng chính thức trên ấn phẩm thông tin của Nhà nước. Mã số này do Chính phủ thống nhất quản lý.
|
Đang cập nhật |
| Số hiệu: | 2558/QĐ-BYT | Ngày đăng công báo: | Đang cập nhật |
| Loại văn bản: | Quyết định | Người ký: | Nguyễn Trường Sơn |
|
Ngày ban hành:
Ngày ban hành là ngày, tháng, năm văn bản được thông qua hoặc ký ban hành.
|
20/09/2022 |
Ngày hết hiệu lực:
Ngày hết hiệu lực là ngày, tháng, năm văn bản chính thức không còn hiệu lực (áp dụng).
|
Đang cập nhật |
|
Áp dụng:
Ngày áp dụng là ngày, tháng, năm văn bản chính thức có hiệu lực (áp dụng).
|
Đã biết
|
Tình trạng hiệu lực:
Cho biết trạng thái hiệu lực của văn bản đang tra cứu: Chưa áp dụng, Còn hiệu lực, Hết hiệu lực, Hết hiệu lực 1 phần; Đã sửa đổi, Đính chính hay Không còn phù hợp,...
|
Đã biết
|
| Lĩnh vực: | Y tế-Sức khỏe |
TÓM TẮT QUYẾT ĐỊNH 2558/QĐ-BYT
Ngày 20/9/2022, Bộ Y tế đã ra Quyết định 2558/QĐ-BYT về việc ban hành Tài liệu chuyên môn "Hướng dẫn chẩn đoán, điều trị và quản lý Bệnh võng mạc đái tháo đường".
Theo đó, bệnh võng mạc đái tháo đường là biến chứng của bệnh đái tháo đường do các mạch máu của võng mạc bị tổn thương có thể gây chảy máu, dò huyết tương và phát triển tân mạch, hình thành tổ chức xơ sẹo, dẫn đến giảm hoặc mất thị lực. Bệnh võng mạc đái tháo đường có thể xảy ra ở bất kỳ thể nào của đái tháo đường.
Thời gian mắc đái tháo đường càng dài thì nguy cơ mắc bệnh võng mạc đái tháo đường càng cao. Với người mắc đái tháo đường típ 1, sau 5 năm tỷ lệ mắc bệnh võng mạc đái tháo đường khoảng 25%, sau 10 năm là 60% và sau 15 năm là 80%. Với người mắc đái tháo đường típ 2 sau 5 năm tỷ lệ người mắc bệnh võng mạc đái tháo đường khoảng 40% và 2% có bệnh võng mạc đái tháo đường tăng sinh nguy cơ đe dọa thị lực không hồi phục.
Cụ thể, các yếu tố nguy cơ mắc bệnh võng mạc đái tháo đường bao gồm: thời gian mắc bệnh đái tháo đường, kiểm soát đường huyết không tốt, tăng huyết áp, bệnh thận, thiếu máu, rối loạn mỡ máu, có thai... Người bệnh tại thời điểm khám phát hiên sớm bệnh võng mạc đái tháo đường sẽ được làm đồng thời thử thị lực và khám đáy mắt (soi đáy mắt hoặc chụp ảnh đáy mắt không huỳnh quang). Tùy thuộc vào giai đoạn bệnh võng mạc đái tháo đường và mức độ đái tháo đường sẽ được quản lý theo các tuyến.
Quyết định có hiệu lực kể từ ngày ký.
Xem chi tiết Quyết định 2558/QĐ-BYT có hiệu lực kể từ ngày 20/09/2022
Tải Quyết định 2558/QĐ-BYT
| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 2558/QĐ-BYT | Hà Nội, ngày 20 tháng 9 năm 2022 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG”
_____
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật Khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh.
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị và quản lý Bệnh võng mạc đái tháo đường”.
Điều 2. Tài liệu chuyên môn “Hướng dẫn chẩn đoán, điều trị và quản lý Bệnh võng mạc đái tháo đường” được áp dụng tại các cơ sở khám bệnh, chữa bệnh trong cả nước.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký, ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện, Viện có giường bệnh trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Thủ trưởng Y tế các Bộ, Ngành chịu trách nhiệm thi hành Quyết định này./.
|
| KT. BỘ TRƯỞNG |
HƯỚNG DẪN
CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
(Ban hành kèm theo Quyết định số 2558/QĐ-BYT ngày 20 tháng 9 năm 2022)
DANH SÁCH BAN BIÊN SOẠN “HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG”
| Chỉ đạo biên soạn |
|
| PGS.TS. Nguyễn Trường Sơn | Thứ trưởng Bộ Y tế |
| Chủ biên |
|
| PGS.TS. Lương Ngọc Khuê | Cục trưởng Cục Quản lý Khám, chữa bệnh |
| Đồng chủ biên |
|
| PGS.TS. Cung Hồng Sơn | Phó Giám đốc Bệnh viện Mắt Trung ương |
| Tham gia biên soạn và thẩm định | |
| TS. Vương Ánh Dương | Phó Cục trưởng Cục Quản lý Khám, chữa bệnh |
| TS. Phạm Thúy Hường | Phó Giám đốc Bệnh viện Nội tiết Trung ương |
| BSCKII. Đỗ Quốc Hiệp | Phó Giám đốc phụ trách điều hành, Bệnh viện Mắt TP. Hồ Chí Minh |
| TS. Nguyễn Thị Nhất Châu | Trưởng khoa Dịch kính võng mạc, Bệnh viện Mắt Trung ương |
| TS. Hoàng Thị Thu Hà | Trưởng khoa Chẩn đoán hình ảnh, Bệnh viện Mắt Trung ương |
| TS. Vũ Tuấn Anh | Trưởng Phòng Chỉ đạo tuyến, Bệnh viện Mắt Trung ương |
| TS. Nguyễn Diệu Linh | Phó Trưởng Phòng Kế hoạch Tổng hợp, Bệnh viện Mắt Trung ương |
| BS. Nguyễn Bảo Hiền | Phó Trưởng phòng Kế hoạch tổng hợp, Bệnh viện Nội tiết Trung ương |
| BSCKII. Dương Quốc Cường | Phó Trưởng khoa Dịch kính Võng mạc, Bệnh viện Mắt TP. Hồ Chí Minh |
| BSCKII. Trần Huy Hoàng | Phó trưởng khoa, Phụ trách điều hành Khoa Khám mắt, Bệnh viện Mắt TP. Hồ Chí Minh |
| TS. Nguyễn Quang Bảy | Trưởng khoa Nội tiết - Đái tháo đường, Bệnh viện Bạch Mai |
| ThS. Phùng Thị Thúy Hằng | Phó trưởng khoa Mắt, Bệnh viện Bạch Mai |
| ThS. Trương Lê Vân Ngọc | Phó Trưởng phòng Nghiệp vụ - Thanh tra - Bảo vệ sức khỏe, Cục Quản lý Khám, chữa bệnh |
| Thư ký biên soạn |
|
| TS. Nguyễn Phương Mai | Cục Quản lý Khám, chữa bệnh |
| ThS. Nguyễn Đức Thắng | Cục Quản lý Khám, chữa bệnh |
| ThS. Trần Đăng Quang | Đại học Y Hà Nội |
MỤC LỤC
I. HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
1. ĐẠI CƯƠNG
2. NGUYÊN NHÂN
3. CHẨN ĐOÁN
3.1. Lâm sàng
3.2. Cận lâm sàng
3.3. Chẩn đoán xác định
3.4. Phân loại giai đoạn bệnh VMĐTĐ
3.5. Chẩn đoán phân biệt
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị chung
4.2. Điều trị cụ thể
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
6. PHÒNG BỆNH
II. HƯỚNG DẪN QUẢN LÝ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
1. KHÁM PHÁT HIỆN SỚM BỆNH VMĐTĐ
1.1. Các kỹ thuật khám đáy mắt phát hiện sớm bệnh VMĐTĐ
1.2. Thời điểm khám phát hiện sớm bệnh VMĐTĐ
1.3. Đơn vị thực hiện khám phát hiện sớm bệnh VMĐTĐ
1.4. Cách thức khám phát hiện sớm bệnh VMĐTĐ
2. QUẢN LÝ BỆNH VMĐTĐ THEO PHÂN TUYẾN
TÀI LIỆU THAM KHẢO
DANH MỤC CÁC TỪ VIẾT TẮT
| ĐTĐ | Đái tháo đường |
| VMĐTĐ | Võng mạc đái tháo đường |
| ĐTTT | Đục thể thủy tinh |
HƯỚNG DẪN
CHẨN ĐOÁN, ĐIỀU TRỊ VÀ QUẢN LÝ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
(Ban hành kèm theo Quyết định số 2558/QĐ-BYT ngày 30 tháng 9 năm 2022)
I. HƯỚNG DẪN CHẨN ĐOÁN, ĐIỀU TRỊ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
1. ĐẠI CƯƠNG
Đái tháo đường (ĐTĐ) là một trong những bệnh không lây nhiễm phổ biến trên thế giới. Năm 2021, theo báo cáo của Hiệp hội đái tháo đường thế giới (IDF Diabetes Atlas), tỷ lệ bệnh ĐTĐ ở người lớn đã tăng gấp 3 lần so với năm 2000, từ 151 triệu người lên 537 triệu người (chiếm 10,5% dân số thế giới). Dự đoán đến năm 2030 sẽ tăng lên 643 triệu người và năm 2045 có thể lên 783 triệu người.1
Bệnh võng mạc đái tháo đường (VMĐTĐ) là biến chứng của bệnh ĐTĐ do các mạch máu của võng mạc bị tổn thương có thể gây chảy máu, dò huyết tương và phát triển tân mạch, hình thành tổ chức xơ sẹo, dẫn đến giảm hoặc mất thị lực. Bệnh VMĐTĐ là một trong những nguyên nhân hàng đầu gây giảm thị lực và mù lòa trên thế giới. Ở Việt Nam, tỷ lệ người bệnh mắc ĐTĐ ngày càng tăng và cùng với tuổi thọ trung bình tăng nên tỷ lệ người bệnh mắc bệnh VMĐTĐ cũng tăng lên. Theo nghiên cứu năm 2020 của Bệnh viện Nội Tiết Trung Ương, tỷ lệ ĐTĐ trên toàn quốc là 7,3% (lứa tuổi từ 30-69), trong đó tỷ lệ ĐTĐ tại Hà Nội và TP.Hồ Chí Minh là 8,3%. Một số nghiên cứu gần đây cho thấy, khoảng từ 20% đến 35% người mắc ĐTĐ bị bệnh VMĐTĐ. Bệnh diễn ra âm thầm, đa số người bệnh mắc bệnh VMĐTĐ thường không biết cho đến khi tiến triển nặng, không thể hồi phục ngay cả được điều trị2.
Quản lý bệnh VMĐTĐ bao gồm khám phát hiện sớm và phân cấp quản lý tại các tuyến theo mức độ bệnh. Việc khám sớm là cần thiết để phát hiện các tổn thương trên võng mạc và kịp thời chuyển bác sĩ chuyên khoa mắt khám và điều trị tránh nguy cơ mất thị lực vĩnh viễn, mù lòa. Bên cạnh đó, phân cấp quản lý giữa các tuyến cũng giúp thuận lợi trong việc theo dõi người bệnh bị bệnh VMĐTĐ, giảm gánh nặng cho hệ thống y tế tuyến trên.
2. NGUYÊN NHÂN
Bệnh VMĐTĐ có thể xảy ra ở bất kỳ thể nào của ĐTĐ (phụ thuộc hay không phụ thuộc insulin). Thời gian mắc ĐTĐ càng dài thì nguy cơ mắc bệnh VMĐTĐ càng cao. Với người mắc ĐTĐ típ 1, sau 5 năm tỷ lệ mắc bệnh VMĐTĐ khoảng 25%, sau 10 năm là 60% và sau 15 năm là 80%. Với người mắc ĐTĐ típ 2 sau 5 năm tỷ lệ người mắc bệnh VMĐTĐ khoảng 40% và 2% có bệnh VMĐTĐ tăng sinh nguy cơ đe dọa thị lực không hồi phục.3
Các yếu tố nguy cơ mắc bệnh VMĐTĐ bao gồm: thời gian mắc bệnh ĐTĐ, kiểm soát đường huyết không tốt, tăng huyết áp, bệnh thận, thiếu máu, rối loạn mỡ máu, có thai...
3. CHẨN ĐOÁN
3.1. Lâm sàng
3.1.1. Hỏi bệnh:
- Tiền sử và thời điểm phát hiện ĐTĐ. Trường hợp người bệnh không có tiền sử ĐTĐ, nếu nghi ngờ cần làm xét nghiệm.
- Tiền sử tăng huyết áp (nếu có).
- Các thuốc đang điều trị.
- Các bệnh toàn thân.
- Tiền sử bệnh mắt.
3.1.2. Khám bệnh:
- Khám chức năng
+ Đo thị lực: giảm thị lực xuất hiện muộn, mức độ giảm thị lực không tương xứng với tiến triển của bệnh VMĐTĐ.
+ Đo nhãn áp: nếu nhãn áp tăng nghi ngờ glôcôm tân mạch.
+ Đo huyết áp
- Khám sinh hiển vi: đục thể thủy tinh (ĐTTT), tân mạch mống mắt. Tân mạch mống mắt xuất hiện muộn, có thể gây tăng nhãn áp, thường phát triển đầu tiên ở bờ đồng tử, tiến triển dần về phía góc tiền phòng và trải thảm ở góc.
- Khám đáy mắt: sau giãn đồng tử tối đa, có thể phát hiện một trong các triệu chứng sau:
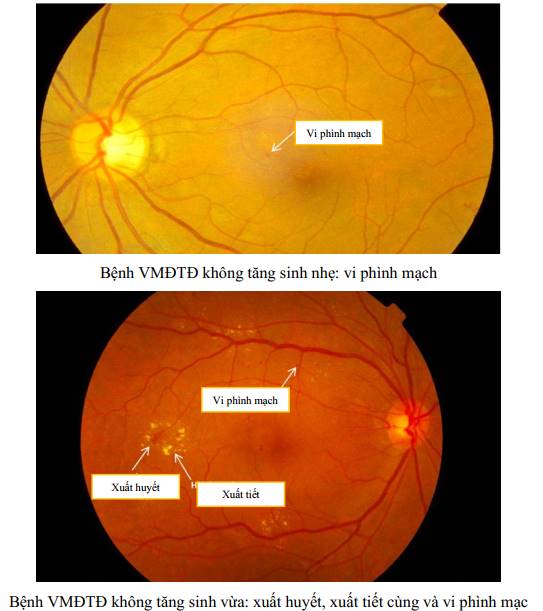
+ Vi phình mạch: là triệu chứng đầu tiên chứng tỏ bệnh bắt đầu. Đường kính của chúng thay đổi từ 10-100 micrômét, chỉ vi phình mạch có kích thước từ 30 micrômét trở lên mới có thể nhận thấy được khi soi đáy mắt.
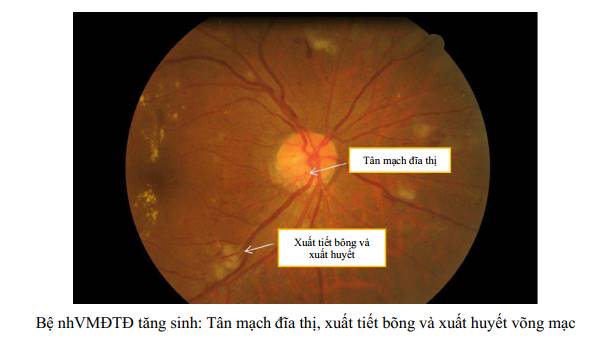
+ Xuất tiết cứng: là những chấm trắng, hơi vàng, ở sâu, nhiều, phân bố rải rác hay hình vòng cung (xuất tiết vòng), bao quanh các vi phình mạch gây xuất tiết, vùng mao mạch không tưới máu, vùng hoàng điểm (thường kèm theo phù hoàng điểm).
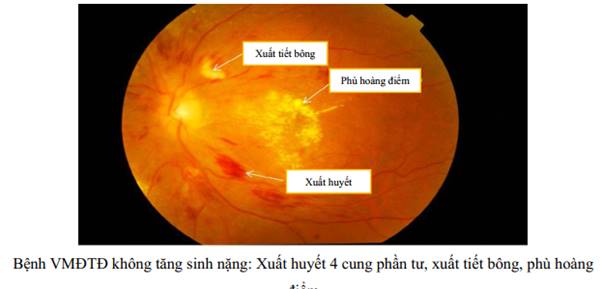
+ Xuất huyết trong võng mạc: thứ phát sau vỡ các vi phình mạch, biến đổi thành mao mạch và tiểu tĩnh mạch. Xuất huyết đa hình thái, dạng chấm, dạng ngọn lửa hay hình sao, tập trung chủ yếu ở cực sau.
+ Xuất tiết dạng bông: xuất hiện dưới dạng những chấm trắng đục, nông, bờ không rõ chủ yếu ở cực sau.
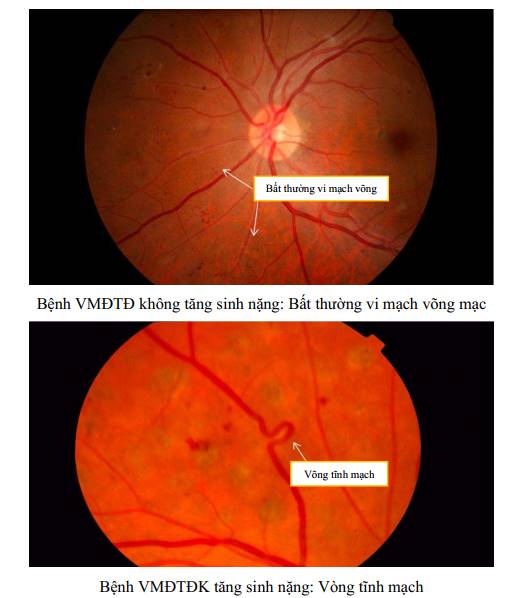
+ Tĩnh mạch đôi khi giãn, biến đổi kích thước và đường đi của tĩnh mạch.
+ Các bất thường vi mạch trong võng mạc: là tổ hợp các mao mạch giãn (tương đương với shunt nối giữa tiểu động mạch với tiểu tĩnh mạch) với các vi phình mạch và tăng tính thấm mao mạch.
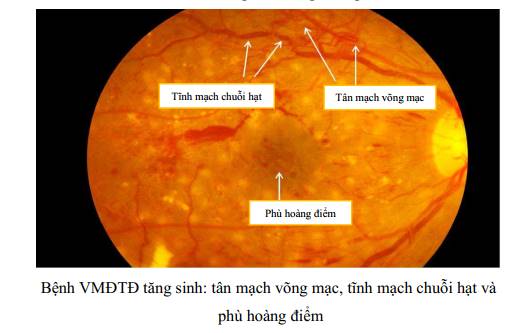
+ Tân mạch võng mạc: bắt đầu ở vùng võng mạc có tưới máu nằm sau vùng võng mạc không có tưới máu mao mạch, thường phát triển dọc theo các tĩnh mạch lớn trong chiều dày võng mạc. Sau đó, các tân mạch đi xuyên qua màng giới hạn trong và trải ra trên bề mặt võng mạc trong khoang sau màng dịch kính sau (hyaloid).
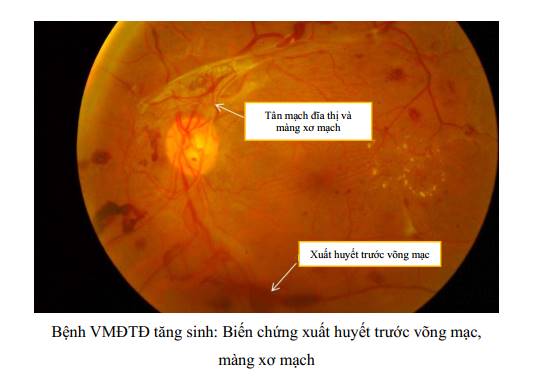
+ Tân mạch đĩa thị: có thể ở trước đĩa thị, nằm trong vùng đĩa thị, quanh đĩa thị, hay đĩa thị - dịch kính, nổi lên trong dịch kính. Tân mạch đĩa thị là dấu hiệu khi bệnh VMĐTĐ tăng sinh nặng.
+ Phù hoàng điểm: Là tích tụ dịch trong vùng hoàng điểm, vùng hoàng điểm dày lên và có hoặc không có kèm theo xuất tiết cứng, là nguyên nhân hàng đầu gây giảm thị lực ở tất cả người bệnh ĐTĐ.
3.2. Cận lâm sàng
3.2.1. Xét nghiệm máu: Glucose, HbA1C, 4 chỉ số lipid máu (Cholesterol TP, Triglycerid, HDL-C, LDL-C).
3.2.2. Chụp đáy mắt không huỳnh quang: là phương pháp dùng máy chụp ảnh đáy mắt để đánh giá hình ảnh tổn thương đáy mắt, giúp đánh giá chi tiết độ nặng của bệnh, dấu hiệu tương tự như soi đáy mắt.
Đây là phương tiện thường được chỉ định để phát hiện, theo dõi tiến triển của bệnh (độ nhạy dao động từ 76 - 97%, độ đặc hiệu từ 91 - 99% so với soi đáy mắt, phụ thuộc số lượng ảnh chụp và độ rộng trường ảnh).4-6
3.2.3. Chụp mạch huỳnh quang (FA-Fluorescein angiography): là phương pháp xâm lấn giúp chẩn đoán chính xác nhất bệnh VMĐTĐ.
- Chỉ định: chụp mạch huỳnh quang thường được sử dụng trong một số trường hợp, giúp phát hiện những vi phình mạch, xuất huyết võng mạc nhỏ mà không thấy được trên soi đáy mắt hay chụp ảnh đáy mắt không huỳnh quang; đánh giá vùng võng mạc thiếu máu, sự tồn tại của tân mạch, vị trí rò dịch/phù. Trong một số trường hợp chụp mạch huỳnh quang giúp phân biệt bất thường vi mạch trong võng mạc với tân mạch võng mạc.
- Chống chỉ định: Dị ứng với fluorescein, phụ nữ có thai, suy thận giai đoạn cuối (MLCT < 15 mL/phút/1,73m2).
- Tác dụng phụ: buồn nôn, mẩn ngứa, viêm tắc tĩnh mạch, sưng đỏ tại chỗ do thuốc thoát mạch hay hiếm gặp hơn là sốc phản vệ, ngừng tim, co thắt phế quản.
- Triệu chứng trên chụp mạch huỳnh quang:
+ Vi phình mạch: lấp đầy chất màu ở thì tĩnh mạch sớm rồi giữ tăng huỳnh quang, một số vi phình mạch mất tính chất ranh giới nét và lớn dần lên do để chất màu khuếch tán vào tổ chức xung quanh.
+ Xuất tiết cứng: gây hiệu ứng che lấp huỳnh quang bên dưới.
+ Phù võng mạc: gây tăng huỳnh quang.
+ Xuất huyết trong võng mạc: gây hiệu ứng che lấp huỳnh quang.
+ Xuất tiết dạng bông: ở thì sớm vùng giảm huỳnh quang màu xám, đặc hiệu của mao mạch không tưới máu sau đó là tăng huỳnh quang do chất màu khuếch tán qua các vi phình mạch bao quanh các nốt dạng bông.
+ Biến đổi kích thước và đường đi của tĩnh mạch
+ Tắc mao mạch lan tỏa: chụp mạch huỳnh quang xác định những vùng mao mạch không tưới máu hay thiếu máu dưới dạng những đám đen (giảm huỳnh quang) có các mạch máu lớn võng mạc bắt ngang qua trong khi đó lưới mao mạch võng mạc đã biến mất.
+ Tân mạch võng mạc, đĩa thị: chụp mạch huỳnh quang cho phép quan sát thấy tân mạch với các đặc điểm lấp đầy sớm, khuếch tán nhanh và nhiều dưới dạng tăng huỳnh quang ngay lập tức, đồng nhất và tăng nhanh kích thước.
3.2.4. Chụp cắt lớp võng mạc (OCT): là phương pháp không xâm lấn cung cấp hình ảnh cắt lớp võng mạc. Hiện nay, đây là phương pháp hiệu quả nhất để phát hiện, đánh giá định lượng phù hoàng điểm do ĐTĐ.
- Chỉ định: Chụp OCT có thể được sử dụng như là một phương pháp khám thường quy của bệnh VMĐTĐ.
- Chống chỉ định: Không có chống chỉ định tuyệt đối. Chụp OCT có thể không thực hiện được ở những người bệnh có đục môi trường trong suốt (các bệnh lý phần trước, phần sau nhãn cầu như glôcôm, viêm giác mạc, viêm màng bồ đào trước và sau, đục TTT, đục dịch kính....).
- Triệu chứng trên OCT:
+ Chiều dày võng mạc trung tâm và thể tích hoàng điểm tăng khi có phù hoàng điểm, giảm khi có thiếu máu vùng hoàng điểm
+ Tùy theo mức độ phù hoàng điểm trên OCT có thể thấy các dấu hiệu sau:
* Nang trong võng mạc
* Có màng giới hạn ngoài ở hố trung tâm hay không
* Có vùng ellipsoid ở hố trung tâm hay không
* Rối loạn cấu trúc các lớp võng mạc trong (DRILL)
* Dịch dưới võng mạc
* Các ổ tăng phản xạ trong võng mạc
* Màng co kéo dịch kính võng mạc.7
3.3. Chẩn đoán xác định
- Người bệnh được chẩn đoán ĐTĐ và có 1 trong 2 dấu hiệu sau:
+ Các dấu hiệu lâm sàng trên khám đáy mắt hoặc dấu hiệu trên ảnh chụp đáy mắt không huỳnh quang.
+ Các dấu hiệu trên chụp mạch huỳnh quang.
- Chụp OCT để xác định có phù hoàng điểm hay không, độ nặng của phù hoàng điểm.
3.4. Phân loại giai đoạn bệnh VMĐTĐ
Phân loại theo Hiệp hội Nhãn khoa Quốc tế (ICO) về hướng dẫn chăm sóc bệnh VMĐTĐ năm 2017.8
Bảng 1. Phân loại bệnh VMĐTĐ
| Các giai đoạn bệnh VMĐTĐ | Dấu hiệu lâm sàng |
| Không có bệnh VMĐTĐ | Không thấy tổn thương trên võng mạc. |
| Bệnh VMĐTĐ không tăng sinh - nhẹ | Có ít vi phình mạch và tập trung chủ yếu ở cực sau. |
| Bệnh VMĐTĐ không tăng sinh - vừa | Có vi phình mạch và tổn thương khác (chấm xuất huyết, xuất tiết cứng, xuất tiết mềm) nhưng nhẹ hơn giai đoạn không tăng sinh - nặng. |
| Bệnh VMĐTĐ không tăng sinh - nặng | Bệnh VMĐTĐ không tăng sinh - vừa và có thêm một trong các dấu hiệu sau: • Xuất huyết trong võng mạc cả 4 cung phần tư (≥ 20 điểm trong mỗi cung phần tư). • Phình tĩnh mạch chuỗi hạt (ở 2 cung phần tư). • Các bất thường vi mạch trong võng mạc (trong 1 cung phần tư). • Không có dấu hiệu bệnh VMĐTĐ tăng sinh. |
| Bệnh VMĐTĐ tăng sinh | Bệnh VMĐTĐ không tăng sinh - nặng và có thêm một hoặc nhiều dấu hiệu sau: • Tân mạch võng mạc/đĩa thị/mống mắt. • Xuất huyết dịch kính/ xuất huyết trước võng mạc/bong võng mạc co kéo/glôcôm tân mạch. |
Bảng 2. Phân loại phù hoàng điểm ĐTĐ
| Phù hoàng điểm ĐTĐ | Dấu hiệu lâm sàng |
| Không phù | Không có võng mạc dày hay xuất tiết cứng ở hoàng điểm |
| Phù hoàng điểm ngoài trung tâm | Dày võng mạc ngoài hoàng điểm, cách hố trung tâm hoàng điểm 1mm |
| Phù hoàng điểm trung tâm | Dày võng mạc cách hố trung tâm hoàng điểm dưới 1mm |
3.5. Chẩn đoán phân biệt
- Tắc tĩnh mạch trung tâm võng mạc: thường bị ở một mắt và xảy ra đột ngột hơn. Khám đáy mắt thấy phù đĩa thị, tĩnh mạch giãn và ngoằn ngoèo hơn, thường không có vi phình mạch, xuất tiết cứng. Các xuất huyết chủ yếu ở lớp sợi thần kinh.
- Tắc nhánh tĩnh mạch võng mạc: Xuất huyết dọc theo một nhánh tĩnh mạch và không vượt qua đường ngang giữa.
- Bệnh võng mạc tăng huyết áp: Xuất huyết ít hơn và thường có hình ngọn lửa, vi phình mạch ít thấy và động mạch co nhỏ, thường kèm theo dấu hiệu động mạch cắt đứt tĩnh mạch (A-V nicking), xuất tiết dạng bông.
- Ngoài ra cần phân biệt bệnh VMĐTĐ tăng sinh với các nguyên nhân gây tân mạch võng mạc khác như: biến chứng tắc động mạch, tĩnh mạch võng mạc, bệnh võng mạc hồng cầu hình liềm, hội chứng mắt thiếu máu cục bộ…
4. ĐIỀU TRỊ
4.1. Nguyên tắc điều trị chung
Kết hợp điều trị nội khoa, laser dự phòng mất thị lực. Điều trị phẫu thuật khi các biến chứng mất thị lực đã xảy ra.
- Điều trị nội khoa: Phương pháp tốt nhất để dự phòng bệnh VMĐTĐ hay làm chậm tiến triển của bệnh là cần bằng đường huyết tốt cũng như điều trị các yếu tố nguy cơ kết hợp như tăng huyết áp, rối loạn mỡ máu hay suy thận.
- Laser quang đông: phá hủy tất cả các vùng võng mạc thiếu máu (vùng tắc mao mạch) ngăn chặn tân mạch xuất hiện, các vùng khuếch tán phù để tránh phù hoàng điểm.
- Kháng VEGF: chỉ định cho các trường hợp có phù hoàng điểm, bệnh VMĐTĐ tăng sinh, tân mạch mống mắt và glôcôm tân mạch.
- Phẫu thuật: để điều trị biến chứng của bệnh VMĐTĐ tăng sinh. Chủ yếu là cắt dịch kính lấy máu trong dịch kính và loại bỏ các cầu nối trong dịch kính, loại bỏ co kéo dịch kính - võng mạc.
4.2. Điều trị cụ thể
4.2.1. Điều trị nội khoa toàn thân
Kiểm soát tốt các yếu tố nguy cơ như hút thuốc lá, thiếu máu, bệnh thận mạn tính, các rối loạn chuyển hóa toàn thân, đặc biệt là đường huyết, huyết áp, lipid máu. Đây là nền tảng trong việc ngăn ngừa, điều trị biến chứng võng mạc ở người bệnh ĐTĐ.
- Mục tiêu điều trị ĐTĐ ở người trưởng thành, không có thai9 (Quyết định số 5481/QĐ-BYT ngày 30/12/2020 của Bộ trưởng Bộ Y tế về việc ban hành tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2”).
| Mục tiêu | Chỉ số |
| HbA1c | < 7% |
| Glucose huyết tương lúc đói, trước ăn | 80 - 130 mg/dL (4,4 - 7,2 mmol/L)* |
| Đỉnh glucose huyết tương sau ăn 1 - 2 giờ | <180 mg/dL (10,0 mmol/L)* |
| Huyết áp | Tâm thu <140 mmHg, Tâm trương <90 mmHg Nếu đã có biến chứng thận, hoặc có yếu tố nguy cơ cao bị bệnh tim mạch do xơ vữa: Huyết áp <130/80 mmHg |
| Lipid máu | LDL-C <100 mg/dL (2,6 mmol/L), nếu chưa có biến chứng tim mạch LDL-C <70 mg/dL (1,8 mmol/L) nếu đã có bệnh tim mạch do xơ vữa, hoặc có thể thấp hơn <50 mg/dL nếu có yếu tố nguy cơ xơ vữa cao Triglycerides <150 mg/dL (1,7 mmol/L) HDL-C >40 mg/dL (1,0 mmol/L) ở nam và >50 mg/dL (1,3 mmol/L) ở nữ |
Mục tiêu điều trị ĐTĐ thai kỳ: Kiểm soát glucose huyết tương (có thể sử dụng glucose mao mạch để đánh giá và theo dõi điều trị)10.
+ Glucose đói: < 5,3 mmol/l.
+ Glucose sau ăn 1 giờ: < 7,8 mml/l.
+ Glucose sau ăn 2 giờ: < 6,7 mmol/l.
+ HbA1c: < 6% (kiểm tra 3 tháng 1 lần).
- Mục tiêu điều trị ở các cá nhân khác: có thể khác nhau tùy tình trạng của người bệnh.
- Mục tiêu có thể thấp hơn (HbA1c <6,5%) ở người bệnh trẻ, mới chẩn đoán, không có các bệnh lý tim mạch, nguy cơ hạ glucose máu thấp.
- Ngược lại, mục tiêu có thể cao hơn (HbA1c từ 7,5 - 8%) ở những người bệnh lớn tuổi, mắc bệnh đái tháo đường đã lâu, có nhiều bệnh lý đi kèm, có tiền sử hạ glucose máu nặng trước đó.
4.2.2. Điều trị tại mắt
a. Điều trị bệnh VMĐTĐ
- Giai đoạn không có bệnh VMĐTĐ, bệnh VMĐTĐ không tăng sinh nhẹ hoặc vừa: Theo dõi và khám lại định kỳ theo khuyến cáo. Điều trị phù hoàng điểm ĐTĐ nếu có. Fenofibrate 145-200mg/ngày có tác dụng làm giảm sự tiến triển của bệnh VMĐTĐ.9
- Giai đoạn bệnh VMĐTĐ không tăng sinh nặng: Theo dõi chặt chẽ để phát hiện bệnh VMĐTĐ tăng sinh. Cân nhắc laser quang đông vùng võng mạc thiếu máu (nhìn thấy được trên chụp mạch huỳnh quang), laser quang đông toàn võng mạc (PRP) sớm cho những người bệnh có nguy cơ bị bệnh VMĐTĐ tăng sinh cao hoặc những người bệnh theo dõi kém, đục thể thủy tinh cần phẫu thuật hoặc thai kì và tình trạng mắt kia. Hiện nay việc tiêm các chất kháng VEGF cũng được cân nhắc để điều trị sớm giúp không chỉ ngăn chặn tiến triển mà còn làm bệnh thoái triển.
- Bệnh VMĐTĐ tăng sinh: Tiêm các chất kháng VEGF theo phác đồ điều trị kháng VEGF. Có thể kết hợp với PRP, phá hủy tất cả các vùng thiếu máu võng mạc làm thoái triển tân mạch võng mạc. Các nghiên cứu gần đây chỉ ra rằng kháng VEGF cho kết quả thị lực tốt hơn so với PRP ở những người bệnh bệnh VMĐTĐ tăng sinh. Bên cạnh đó, kháng VEGF không làm mất thị trường ngoại vi, giảm nguy cơ phù hoàng điểm và biến chứng phải can thiệp phẫu thuật so với PRP.11
b. Điều trị phù hoàng điểm ĐTĐ
Tiêm các chất kháng VEGF theo phác đồ cho các trường hợp phù hoàng điểm do ĐTĐ là điều trị đầu tay.
Có thể sử dụng Corticosteroid (tiêm nội nhãn hoặc cạnh nhãn cầu) trong một vài trường hợp, như ở người bệnh có đặt thấu kính (pseudophakic), hoặc sau cắt dịch kính, hoặc có nguy cơ cao các biến cố huyết khối tắc mạch.
Laser tạo sẹo võng mạc ngăn chặn dịch phù lan tỏa do khuếch tán từ các tổn thương như vi phình mạch hay mao mạch giãn. Có thể kết hợp laser toàn bộ võng mạc hay các vùng võng mạc thiếu máu.
Điều trị phù hoàng điểm nhằm giới hạn vùng phù và bảo vệ hoàng điểm. Chỉ định điều trị thay đổi tùy từng trường hợp cụ thể. Có thể làm quang đông quanh hoàng điểm hình móng ngựa, hình vòng hay dạng lưới ở cực sau.
c. Điều trị biến chứng bệnh VMĐTĐ:
Phẫu thuật cắt dịch kính khi có biến chứng của bệnh VMĐTĐ như xuất huyết dịch kính, bong võng mạc co kéo vùng hoàng điểm, bong võng mạc co kéo kết hợp yếu tố có rách, phù hoàng điểm kéo dài không đáp ứng điều trị nội khoa và quang đông.12
5. TIẾN TRIỂN VÀ BIẾN CHỨNG
Nếu không điều trị, tân mạch sẽ tiến triển thành các biến chứng nặng.
- Tăng sinh tân mạch. Các tân mạch trước võng mạc và đĩa thị có thể sinh biến chứng:
+ Xuất huyết dịch kính: Máu lúc đầu nằm trong khoang sau hyaloid trước màng giới hạn trong của võng mạc, sau đó vỡ vào trong dịch kính.
+ Bong võng mạc co kéo: các tân mạch được nâng đỡ bởi màng xơ sợi, có bản chất co kéo gây nên bong võng mạc.
+ Glôcôm tân mạch: trong những người bị bệnh VMĐTĐ tăng sinh không được điều trị có khoảng 5% dẫn đến glôcôm tân mạch. Tân mạch lan ra mống mắt rồi trải thảm ở góc tiền phòng và cản trở sự dẫn lưu thủy dịch, gây tăng nhãn áp trầm trọng và đau nhức.
- Các tổn hại hoàng điểm
+ Phù hoàng điểm là nguyên nhân thường gặp nhất gây mất thị lực trung tâm ở người bệnh VMĐTĐ. Phù gây nhìn méo hình, không điều trị tiến triển thành phù hoàng điểm dạng nang, giả lỗ hoàng điểm và bong thanh dịch biểu mô thần kinh, điều trị rất khó khăn.
+ Thiếu máu hoàng điểm: Vùng không tưới máu lan rộng có nguy cơ gây tổn thương hoàng điểm, gây nên mất thị lực trung tâm điều trị khó khăn.
6. PHÒNG BỆNH
Truyền thông giáo dục sức khỏe về bệnh VMĐTĐ. Lồng ghép hoạt động truyền thông trong các đợt khám và theo dõi bệnh ĐTĐ định kỳ, các cán bộ y tế cần tư vấn trực tiếp cho người bệnh:
- Về kết quả khám và việc điều trị bệnh ĐTĐ, bệnh VMĐTĐ.
- Khuyến khích người bệnh có bệnh ĐTĐ nhưng chưa có biến chứng võng mạc cần khám sàng lọc mắt định kỳ.
- Cần giải thích cho người bệnh hiệu quả điều trị bệnh VMĐTĐ phụ thuộc vào thời gian can thiệp kể cả khi thị lực còn tốt hoặc chưa có triệu chứng cơ năng tại mắt.
- Giáo dục cho người bệnh tầm quan trọng của việc kiểm soát đường huyết, huyết áp và mỡ máu.
- Cần trao đổi với bác sỹ nội khoa hoặc bác sỹ nội tiết về tình trạng tổn thương tại mắt do đái tháo đường.
- Cần hỗ trợ cho các người bệnh không có điều kiện phẫu thuật và những người không có khả năng chữa trị.
- Hướng dẫn người bệnh bị giảm chức năng thị giác phục hồi thị lực.
- Hướng dẫn người bệnh đã điều trị (Laser, phẫu thuật) cần theo dõi đúng thời hạn.
II. HƯỚNG DẪN QUẢN LÝ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
1. KHÁM PHÁT HIỆN SỚM BỆNH VMĐTĐ
1.1. Các kỹ thuật khám đáy mắt phát hiện sớm bệnh VMĐTĐ
Các kỹ thuật khám đáy mắt để phát hiện sớm bệnh VMĐTĐ cần đảm bảo về độ nhạy và độ đặc hiệu bên cạnh đó cần tính đến tính đơn giản, dễ thực hiện, tính cơ động và chi phí thấp khi thực hiện tại cơ sở y tế tuyến dưới và tại cộng đồng.
Bảng 3. Các kỹ thuật khám đáy mắt
| Kỹ thuật | Ưu điểm | Nhược điểm |
| 1. Soi đáy mắt trực tiếp | - Cơ động - Chi phí rẻ | - Cần giãn đồng tử - Trường quan sát hẹp - Độ nhạy thấp: những vi phình mạch nhỏ rất khó phát hiện - Kết quả không được lưu trữ |
| 2. Soi đáy mắt gián tiếp | - Cơ động - Có trường quan sát võng mạc rộng hơn - Chi phí rẻ | - Cần giãn đồng tử - Khó phát hiện những tổn thương nhỏ - Kém hiệu quả hơn phương pháp soi dưới sinh hiển vi - Kết quả không được lưu trữ |
| 3. Soi đáy mắt dưới sinh hiển vi | - Có trường quan sát võng mạc rộng - Đây là tiêu chuẩn vàng trong khám võng mạc | - Cần giãn đồng tử - Không cơ động - Cần thấu kính chuyên dụng - Không lưu trữ được kết quả |
| 4. Chụp đáy mắt không huỳnh quang (Bao gồm máy chụp ảnh đáy mắt cầm tay; máy chụp ảnh đáy mắt cố định; chụp bằng điện thoại thông minh với dụng cụ chuyên biệt) | - Trường quan sát rộng - Có thể không cần giãn đồng tử - Một số loại cơ động - Có thể lưu trữ kết quả - Có thể sử dụng hình ảnh để tư vấn cho người bệnh | - Trường hợp môi trường trong suốt mắt bị đục thì không chụp được chi tiết đáy mắt mà cần khám trực tiếp. |
Trong các kỹ thuật khám đáy mắt để phát hiện sớm bệnh VMĐTĐ, soi đáy mắt trực tiếp, gián tiếp hay dưới sinh hiển vi ngoài những ưu, nhược điểm nêu trên đều cần được thực hiện bởi bác sĩ chuyên khoa mắt. Trong khi đó chụp đáy mắt không huỳnh quang có thể được thực hiện, đọc kết quả bởi các kỹ thuật viên, hay bác sĩ chẩn đoán hình ảnh, điều này giúp các cơ sở y tế không có chuyên khoa mắt có thể khám phát hiện sớm được bệnh VMĐTĐ. Hiện nay, ở một số nước công nghệ trí tuệ nhân tạo (AI- Artificial Intelligence) đang được nghiên cứu, áp dụng để hỗ trợ đọc ảnh, phân loại giai đoạn trên phim chụp đáy mắt không huỳnh quang, điều này giúp khám nhanh hơn, giảm gánh nặng cho người đọc ảnh cũng như hạn chế sai số do phải đọc với số lượng ảnh lớn và lặp lại nhiều lần.
1.2. Thời điểm khám phát hiện sớm bệnh VMĐTĐ
Bảng 4. Thời điểm khám phát hiện sớm bệnh VMĐTĐ
| Loại ĐTĐ | Thời điểm bắt đầu khám |
| Típ 1 | Sau chẩn đoán 5 năm |
| Típ 2 | Ngay tại thời điểm chẩn đoán |
| Phụ nữ ĐTĐ có thai | Ngay khi có thai, mỗi 3 tháng trong lúc mang thai và 1 năm sau sinh (ADA - 2020) |
1.3. Đơn vị thực hiện khám phát hiện sớm bệnh VMĐTĐ
Cơ sở y tế tuyến huyện, tỉnh, trung ương hoặc tương đương có trang bị phương tiện chụp ảnh đáy mắt không huỳnh quang và nhân lực chụp, đọc ảnh hoặc có bác sĩ chuyên khoa mắt có thể khám đáy mắt.
1.4. Cách thức khám phát hiện sớm bệnh VMĐTĐ
Người bệnh tại thời điểm khám phát hiện sớm bệnh VMĐTĐ sẽ được làm đồng thời thử thị lực và khám đáy mắt (soi đáy mắt hoặc chụp ảnh đáy mắt không huỳnh quang). Tùy thuộc vào giai đoạn bệnh VMĐTĐ và mức độ ĐTĐ sẽ được quản lý theo các tuyến.
Với người bệnh không chụp được ảnh đáy mắt, người bệnh có giảm thị lực < 5/10 hoặc tương đương mà không phát hiện bệnh VMĐTĐ trên ảnh chụp cần được chuyển chuyên khoa mắt (các tuyến).
2. QUẢN LÝ BỆNH VMĐTĐ THEO PHÂN TUYẾN
Sơ đồ hướng dẫn khám phát hiện sớm và quản lý bệnh VMĐTĐ
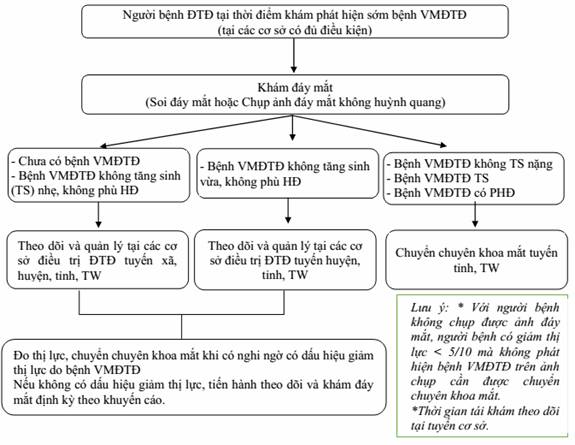
Bảng 5. Khuyến cáo thời gian khám đáy mắt định kỳ các giai đoạn bệnh VMĐTĐ
| Mức độ BVMĐTĐ | Thời gian tái khám | Cơ sở thực hiện |
| Không có bệnh VMĐTĐ | 3-6 tháng, tùy tình trạng người bệnh | Tuyến huyện, tỉnh, trung ương có phương tiện khám đáy mắt. |
| Bệnh VMĐTĐ không tăng - nhẹ | ||
| Bệnh VMĐTĐ không tăng sinh - vừa | ||
| Bệnh VMĐTĐ không tăng sinh - nặng | < 3 tháng | Chuyên khoa mắt tuyến tỉnh, trung ương. |
| Bệnh VMĐTĐ tăng sinh | < 1 tháng | |
| Mức độ phù hoàng điểm ĐTĐ | Thời gian tái khám | Cơ sở thực hiện |
| Phù hoàng điểm ĐTĐ ngoài trung tâm | 3-6 tháng, tùy tình trạng người bệnh | Chuyên khoa mắt tuyến tỉnh, trung ương. |
| Phù hoàng điểm ĐTĐ trung tâm | 1-3 tháng, tùy tình trạng người bệnh |
* Ghi chú: Thời gian tái khám có thể thay đổi linh hoạt với từng cá thể tùy thuộc vào đánh giá mức độ bệnh tại thời điểm đó hay khi có diễn biến bất thường nặng.
TÀI LIỆU THAM KHẢO
1. Home, Resources, diabetes L with, et al (2021). IDF Diabetes Atlas 2021 | IDF Diabetes Atlas. Accessed June 5, 2022. https://diabetesatlas.org/atlas/tenth-edition/
2. Phan Hướng Dương (2020). Điều tra tỷ lệ đái tháo đường, tiền đái tháo đường và một số yếu tố liên quan tại Việt Nam năm 2020.
3. Đỗ Như Hơn (2012). Nhãn Khoa. Vol 3. Nhà xuất bản Y học
4. Aptel F, Denis P, Rouberol F, Thivolet C (2008). Screening of diabetic retinopathy: effect of field number and mydriasis on sensitivity and specificity of digital fundus photography. Diabetes Metab; 34(3):290-293. doi:10.1016 / j.diabet. 2007.12.007
5. Vujosevic S, Benetti E, Massignan F, et al. (2009). Screening for diabetic retinopathy: 1 and 3 nonmydriatic 45-degree digital fundus photographs vs 7 standard early treatment diabetic retinopathy study fields. Am J Ophthalmol. 2009;148(1):111-118. doi:10.1016/j.ajo.2009.02.031
6. Yan W, McGuinness M, Chakrabarti R, Fotis K, Finger RP (2022). Comparison of Photographic Screening Methods for Diabetic Retinopathy - A Meta-analysis. Ophthalmic Epidemiology. 2022;0(0):1-9. doi:10.1080/09286586.2022.2065311
7. Panozzo G, Cicinelli MV, Augustin AJ, et al (2020). An optical coherence tomography-based grading of diabetic maculopathy proposed by an international expert panel: The European School for Advanced Studies in Ophthalmology classification. Eur J Ophthalmol. 2020 Jan;30(1):8-18. doi: 10.1177/1120672119880394. Epub 2019 Nov 12. PMID: 3171827
8. Wong TY, Sun J, Kawasaki R, et al. Guidelines on Diabetic Eye Care: The International Council of Ophthalmology Recommendations for Screening, Follow-up, Referral, and Treatment Based on Resource Settings. Ophthalmology. 2018;125. doi:10.1016/j.ophtha.2018.04.007
9. Bộ Y Tế (2020). Quyết định số 5481/QĐ-BYT ngày 30/12/2020 Bộ trưởng Bộ Y tế về việc ban hành tài liệu chuyên môn “Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2”.
10. Bộ Y Tế (2018). Quyết định số 6173/QĐ-BYT ngày 12/10/2018 của Bộ trưởng Bộ Y tế về ban hành Hướng dẫn quốc gia dự phòng và kiểm soát đái tháo đường thai kỳ.
11. Sun JK, Glassman AR, Beaulieu WT, et al (2018). Rationale and Application of the Protocol S Anti-Vascular Endothelial Growth Factor Algorithm for Proliferative Diabetic Retinopathy. Ophthalmology; 126(1):87-95. doi:10.1016/j.ophtha.2018.08.001
12. Rj F, Vd D, Sc O. (2010). Diabetic retinopathy: An update on treatment. The American journal of medicine. 2010;123(3). doi:10.1016/j.amjmed.2009.09.020
PHỤ LỤC. HÌNH ẢNH MÔ TẢ CÁC TỔN THƯƠNG CỦA BỆNH VMĐTD
Bạn chưa Đăng nhập thành viên.
Đây là tiện ích dành cho tài khoản thành viên. Vui lòng Đăng nhập để xem chi tiết. Nếu chưa có tài khoản, vui lòng Đăng ký tại đây!
Bạn chưa Đăng nhập thành viên.
Đây là tiện ích dành cho tài khoản thành viên. Vui lòng Đăng nhập để xem chi tiết. Nếu chưa có tài khoản, vui lòng Đăng ký tại đây!
 Quyết định 2558/QĐ-BYT PDF (Bản có dấu đỏ)
Quyết định 2558/QĐ-BYT PDF (Bản có dấu đỏ) Quyết định 2558/QĐ-BYT DOC (Bản Word)
Quyết định 2558/QĐ-BYT DOC (Bản Word)