Quyết định 5188/QĐ-BYT Hướng dẫn phòng và kiểm soát lây nhiễm SARS-CoV-2 trong cơ sở khám chữa bệnh
- Tổng hợp lại tất cả các quy định pháp luật còn hiệu lực áp dụng từ văn bản gốc và các văn bản sửa đổi, bổ sung, đính chính…
- Khách hàng chỉ cần xem Nội dung MIX, có thể nắm bắt toàn bộ quy định pháp luật hiện hành còn áp dụng, cho dù văn bản gốc đã qua nhiều lần chỉnh sửa, bổ sung.
thuộc tính Quyết định 5188/QĐ-BYT
| Cơ quan ban hành: | Bộ Y tế |
| Số công báo: | Đang cập nhật |
| Số hiệu: | 5188/QĐ-BYT |
| Ngày đăng công báo: | Đang cập nhật |
| Loại văn bản: | Quyết định |
| Người ký: | Nguyễn Trường Sơn |
| Ngày ban hành: | 14/12/2020 |
| Ngày hết hiệu lực: | Đã biết Vui lòng đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Ngày hết hiệu lực. Nếu chưa có tài khoản Quý khách đăng ký tại đây! |
| Áp dụng: | |
| Tình trạng hiệu lực: | Đã biết Vui lòng đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Tình trạng hiệu lực. Nếu chưa có tài khoản Quý khách đăng ký tại đây! |
| Lĩnh vực: | Y tế-Sức khỏe, COVID-19 |
TÓM TẮT VĂN BẢN
Cụ thể, người không có triệu chứng hô hấp nên tránh tụ tập và thường xuyên đến nơi đông đúc; Duy trì khoảng cách ít nhất 2 m với bất kỳ người nào có triệu chứng hô hấp (ví dụ: ho, hắt hơi). Nếu ho hoặc hắt hơi che mũi và miệng bằng khuỷu tay gấp hoặc khăn giấy, vứt bỏ khăn giấy ngay sau khi sử dụng và thực hiện vệ sinh tay; Hạn chế không chạm tay vào mắt, mũi và miệng…
Bên cạnh đó, Bộ Y tế cũng hướng dẫn phòng ngừa lây truyền qua đường giọt bắn cần chú ý các điểm sau:
Thứ nhất, cho người bệnh nằm phòng cách ly riêng. Nếu không có phòng riêng, xếp người bệnh ở cùng phòng với người bệnh nhiễm cùng tác nhân gây bệnh nhưng phải giữ khoảng cách tối thiểu 2 m.
Thứ hai, hạn chế tối đa vận chuyển người bệnh ra ngoài buồng cách ly, nếu cần phải vận chuyển thì phải cho người bệnh mang khẩu trang y tế, sử dụng lối đi riêng để vận chuyển người bệnh nhằm tránh lây nhiễm cho nhân viên y tế, người bệnh khác và người khác...
Quyết định này có hiệu lực từ ngày ký.
Xem chi tiết Quyết định5188/QĐ-BYT tại đây
tải Quyết định 5188/QĐ-BYT
|
BỘ Y TẾ Số: 5188/QĐ-BYT |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Hà Nội, ngày 14 tháng 12 năm 2020 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH HƯỚNG DẪN PHÒNG VÀ KIỂM SOÁT LÂY NHIỄM SARS-COV-2 TRONG CƠ SỞ KHÁM BỆNH, CHỮA BỆNH
____________
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20 tháng 6 năm 2017 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn về cơ cấu tổ chức của Bộ Y tế;
Xét đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh, Bộ Y tế,
QUYẾT ĐỊNH:
|
Nơi nhận: |
KT. BỘ TRƯỞNG |
HƯỚNG DẪN
PHÒNG VÀ KIỂM SOÁT LÂY NHIỄM SARS-COV-2 TRONG CƠ SỞ KHÁM BỆNH, CHỮA BỆNH
(Ban hành theo Quyết định số 5188/QĐ-BYT ngày 14/12/2020 của Bộ trưởng Bộ Y tế)
MỤC LỤC
Giải thích từ ngữ
Nguyên tắc và biện pháp kiểm soát lây nhiễm SARS-CoV-2
Sử dụng phương tiện phòng hộ cá nhân
Vệ sinh tay
Xử lý dụng cụ
Xử lý dụng cụ ăn uống
Xử lý đồ vải
Vệ sinh khử khuẩn bề mặt môi trường
Vệ sinh khử khuẩn phương tiện vận chuyển người nhiễm hoặc nghi nhiễm SARS-CoV-2
Lấy, bảo quản, đóng gói và vận chuyển bệnh phẩm
Phòng ngừa lây nhiễm SARS-CoV-2 tại khoa vi sinh, khoa xét nghiệm
Phòng và kiểm soát lây nhiễm SARS-CoV-2 ở người bệnh thận nhân tạo
Xử lý thi hài người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2
Hướng dẫn phòng ngừa lây nhiễm SARS-CoV-2 cho người nhà và khách thăm
Phòng ngừa lây nhiễm SARS-CoV-2 ở nhân viên y tế
Phòng và kiểm soát COVID-19 tại các đơn vị dinh dưỡng và cung cấp dịch vụ ăn uống
Kiểm soát thông khí tại khu vực thăm khám, điều trị người bệnh COVID-19
Xử lý chất thải
Phòng ngừa lây nhiễm SARS-CoV-2 trong chẩn đoán hình ảnh và thăm dò chức năng
Phụ lục
CÁC TỪ VIẾT TẮT
|
COVID-19: |
Bệnh viêm đường hô hấp cấp do SARS-CoV-2 |
|
KBCB: |
Khám bệnh, chữa bệnh |
|
KSNK: |
Kiểm soát nhiễm khuẩn |
|
NB: |
Người bệnh |
|
NVYT: |
Nhân viên y tế |
|
PHCN: |
Phòng hộ cá nhân |
|
PNC: |
Phòng ngừa chuẩn |
|
VST: |
Vệ sinh tay |
|
XN: |
Xét nghiệm |
GIẢI THÍCH TỪ NGỮ
Trong phạm vi của Hướng dẫn này, các từ ngữ dưới đây được hiểu như sau:
Buồng đệm (Anteroom): là buồng nhỏ nằm giữa hành lang và buồng cách ly, là nơi chuẩn bị các phương tiện cần thiết cho buồng cách ly.
Nhân viên y tế (Health care worker): là tất cả nhân viên, người lao động trong cơ sở khám bệnh, chữa bệnh có liên quan đến khám, điều trị, chăm sóc người bệnh (bao gồm bác sĩ, điều dưỡng, kỹ thuật y, nhân viên vật lý trị liệu, nhân viên xã hội, tâm lý, dược sĩ, nhân viên vệ sinh...).
Lây truyền qua đường tiếp xúc (Contact transmission): là phương thức lây truyền phổ biến nhất. Lây truyền qua đường tiếp xúc chia thành 2 nhóm:
- Lây truyền qua tiếp xúc trực tiếp: vi sinh vật được truyền từ người này sang người khác do sự tiếp xúc trực tiếp giữa mô hoặc tổ chức của cơ thể (gồm cả da và niêm mạc) người này với da, niêm mạc người khác mà không thông qua vật trung gian hoặc người trung gian bị nhiễm.
- Lây truyền qua tiếp xúc gián tiếp thông qua các vật dụng, bàn tay bị ô nhiễm.
Lây truyền qua đường tiếp xúc là đường lây truyền chủ yếu nhất làm lan truyền vi sinh vật từ người bệnh (NB) này sang NB khác hay từ nhân viên y tế (NVYT) sang NB và ngược lại. NVYT có những hoạt động tiếp xúc trực tiếp hoặc gián tiếp với NB, với máu hoặc dịch cơ thể từ NB có nguy cơ nhiễm bệnh hoặc làm lan truyền bệnh trong cơ sở khám bệnh, chữa bệnh (KBCB).
Lây truyền qua đường giọt bắn (Droplet transmission): lây truyền qua đường giọt bắn xảy ra khi niêm mạc của người nhận (niêm mạc mũi, kết mạc và ít gặp hơn là niêm mạc miệng) gặp phải những giọt bắn mang tác nhân gây bệnh có kích thước ≥5µm. Các hạt này chứa các vi sinh vật gây bệnh tạo ra khi ho, hắt hơi, nói chuyện hoặc khi thực hiện một số thủ thuật (hút, đặt nội khí quản, vật lý trị liệu lồng ngực, hồi sức tim phổi...). Lây truyền qua giọt bắn khi có tiếp xúc gần (< 2 mét giữa NB và người tiếp xúc gần). Các tác nhân gây bệnh lây truyền theo giọt bắn thường gặp như: vi sinh vật gây viêm phổi, ho gà, bạch hầu, cúm, SARS, quai bị, Ebola, SARS-CoV-2...
Lây truyền qua đường không khí (Airborne transmission): là lây nhiễm qua các tiểu phần không khí hay qua các giọt dịch siêu nhỏ lơ lửng trong không khí (aerosol) có kích thước <5 µm xảy ra khi người lành hít phải các tiểu phần khí hoặc các giọt dịch siêu nhỏ chứa vi-rút hoặc vi khuẩn phát tán lơ lửng trong không khí. Hình thức lây nhiễm này có thể xảy ra ở các bệnh như cúm mùa, cúm H1N1, cúm H5N1, COVID-19... khi thực hiện các thủ thuật chẩn đoán, chăm sóc đường thở có tạo khí dung ở người nhiễm bệnh.
Phòng ngừa chuẩn (Standard precaution): là tập hợp các biện pháp phòng ngừa cơ bản áp dụng cho tất cả NB trong các cơ sở KBCB không phụ thuộc vào chẩn đoán, tình trạng nhiễm trùng và thời điểm chăm sóc dựa trên nguyên tắc coi tất cả máu, chất tiết, chất bài tiết (trừ mồ hôi) đều có nguy cơ lây truyền bệnh. Phòng ngừa chuẩn (PNC) cần được áp dụng khi chăm sóc, điều trị cho tất cả NB trong cơ sở KBCB, không phụ thuộc vào chẩn đoán và tình trạng nhiễm trùng của NB.
Phòng ngừa dựa trên đường lây truyền (Transmission-based precaution): là các biện pháp phòng ngừa lây nhiễm qua 3 đường chính trong quá trình khám bệnh, chữa bệnh gồm: qua đường tiếp xúc, đường giọt bắn và đường không khí.
Phương tiện phòng hộ cá nhân (Personal Protective Equipment): là những phương tiện cần mang để bảo vệ NVYT khỏi bị nhiễm bệnh khi tiếp xúc gần với NB. Phương tiện phòng hộ cá nhân (PHCN) cũng có thể bảo vệ NB không bị nhiễm các vi sinh vật thường trú và vãng lai từ NVYT. Các phương tiện PHCN thường được sử dụng gồm: găng tay, khẩu trang các loại, áo choàng, tạp dề chống thấm, mũ, kính bảo hộ, tấm che mặt và ủng hay bao giày... Tùy theo đường lây truyền của bệnh nguyên mà lựa chọn phương tiện PHCN phù hợp.
Vệ sinh tay: Vệ sinh tay (VST) bao gồm các kỹ thuật rửa tay bằng xà phòng với nước sạch hoặc chà tay với các dung dịch có chứa cồn hoặc dung dịch có chứa cồn và chất khử khuẩn.
Thủ thuật tạo khí dung: là những thủ thuật trong khám bệnh, chữa bệnh có thể làm cho dịch đường hô hấp của người bệnh trở thành các hạt khí dung như nội soi phế quản, đặt nội khí quản, mở khí quản, hồi sức tim phổi, thông khí không xâm lấn.... Các hạt khí dung này có khả năng tồn tại trong môi trường không khí.
Lượng khí thay đổi mỗi giờ hoặc tốc độ thay đổi không khí (Air change per hour - ACH hoặc ACPH): là số lần tổng thể tích không khí của một khu vực nhất định (thường là một phòng, một khu vực giới hạn) được luân chuyển thay thế bằng không khí mới trong một giờ.
Khẩu trang y tế (Medical mask hoặc Surgical mask): Khẩu trang được NVYT sử dụng hàng ngày trong các cơ sở KBCB, khi làm thủ thuật, phẫu thuật hoặc khi tiếp xúc với NB có thể lây truyền qua giọt bắn, hô hấp. Khẩu trang y tế (Medical mask) còn có thể gọi là khẩu trang ngoại khoa (Surgical mask) hay khẩu trang phẫu thuật. Tại Việt Nam, tiêu chuẩn khẩu trang y tế được qui định theo tiêu chuẩn TCVN 8389-2010.
Khẩu trang có hiệu lực lọc cao (Respirator mask): trong hướng dẫn này, khẩu trang có hiệu lực lọc cao được hiểu là loại khẩu trang đạt chứng nhận N95 theo tiêu chuẩn của Viện an toàn và sức khỏe nghề nghiệp quốc gia Hoa Kỳ (NIOSH) hoặc tiêu chuẩn FFP2 của Liên minh châu Âu (EU) hoặc tương đương (sau đây gọi chung là khẩu trang N95).
NGUYÊN TẮC VÀ BIỆN PHÁP KIỂM SOÁT LÂY NHIỄM SARS-COV-2
1. Đại cương về SARS-CoV-2 và COVID-19
Vi rút Corona (CoV) là một họ vi rút lớn ở động vật và người. Họ vi rút Corona được chia làm 4 giống, bao gồm 2 giống alpha và 2 giống beta gây bệnh trên người, với các triệu chứng từ cảm thông thường đến những trường hợp bệnh nghiêm trọng hơn. Giống beta Corona là nguyên nhân của hội chứng viêm đường hô hấp cấp tính nặng SARS-CoV và hội chứng bệnh hô hấp Trung Đông (MERS-CoV), gây viêm phổi nặng có thể dẫn tới tử vong.
Vi rút Corona có hình cầu với đường kính khoảng 125nm, có các protein bề mặt nổi lên hình gai (Hình 1). Vi rút chứa 4 protein cấu trúc chính là protein gai (S), protein màng (M), protein vỏ (E) và nucleocapsid (N). Bên trong vỏ của vi rút là nucleocapsid sợi đơn dương, đối xứng xoắn ốc. Vi rút có RNA sợi đơn đương tính, không phân đoạn, khoảng 30 kb.
Hình 1: Cấu trúc SARS-CoV-2
Cuối năm 2019, tại Vũ Hán, Trung Quốc, đã bùng phát dịch viêm phổi do một chủng vi rút Corona gây ra. Các nhà khoa học Trung Quốc sau đó đã phân lập được một loại vi rút Corona hoàn toàn mới (ban đầu WHO ký hiệu là 2019-nCoV, sau đó chính thức đặt tên là SARS-CoV-2 gây dịch COVID-19), được phát hiện có trình tự gen giống ít nhất 70% với SARS-CoV-1.
Ca bệnh đầu tiên được xác nhận tại Trung Quốc vào ngày 08/12/2019. Tính đến 08/12/2020, sau 1 năm gây dịch ở 237 quốc gia và vùng lãnh thổ, toàn thế giới có 68 triệu ca COVID-19, trong đó 1.550.263 người tử vong, số người chết và mắc mới hàng ngày vẫn đang tăng lên, ở mức hơn 500.000 ca mắc mới và hơn 8.000 người chết mỗi ngày. Tại Việt Nam, đến ngày 08/12/2020 đã có 1.367 người xác định nhiễm SARS-COV-2, trong đó có 35 ca tử vong.
SARS-CoV-2 chủ yếu lây truyền qua đường giọt bắn trong phạm vi gần với người nhiễm SARS-CoV-2 và qua đường tiếp xúc. Lây truyền qua đường không khí có thể xảy ra tại các khu vực thực hiện các thủ thuật tạo ra khí dung, đặc biệt trong phạm vi gần (<2 mét) và trong khu vực kín, thông khí kém.
Hiện nay chưa có thuốc điều trị đặc hiệu, vắc xin đang nghiên cứu và sử dụng ở một số quốc gia nên các biện pháp quan trọng trong phòng ngừa lây nhiễm SARS-CoV-2 vẫn là mang khẩu trang, VST, vệ sinh bề mặt môi trường, giữ khoảng cách, tránh tụ tập đông người.
2. Các định nghĩa ca bệnh
2.1. Trường hợp bệnh nghi ngờ
Bao gồm các trường hợp:
A. Người bệnh có sốt và/hoặc viêm đường hô hấp cấp tính không lý giải được bằng các nguyên nhân khác.
B. Người bệnh có bất kỳ triệu chứng hô hấp nào VÀ có tiền sử đến/qua/ở/về từ vùng dịch tễ* có bệnh COVID-19 trong khoảng 14 ngày trước khi khởi phát các triệu chứng HOẶC tiếp xúc gần (**) với trường hợp bệnh nghi ngờ hoặc xác định COVID-19 trong khoảng 14 ngày trước khi khởi phát các triệu chứng.
* Vùng dịch tễ: được xác định là những quốc gia, vùng lãnh thổ có ghi nhận ca mắc COVID-19 lây truyền nội địa, hoặc nơi có ổ dịch đang hoạt động tại Việt Nam theo “Hướng dẫn tạm thời giám sát và phòng, chống COVID-19” của Bộ Y tế và được cập nhật bởi Cục Y tế dự phòng.
** Tiếp xúc gần: bao gồm
- Tiếp xúc tại các cơ sở y tế, bao gồm: trực tiếp chăm sóc NB COVID-19; làm việc cùng với NVYT mắc COVID-19; tới thăm NB hoặc ở cùng phòng bệnh có NB mắc COVID-19.
- Tiếp xúc trực tiếp trong khoảng cách ≤ 2 mét với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
- Sống cùng nhà với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
- Cùng nhóm làm việc hoặc cùng phòng làm việc với ca bệnh xác định hoặc ca bệnh nghi ngờ trong thời kỳ mắc bệnh.
- Cùng nhóm: du lịch, công tác, vui chơi, buổi liên hoan, cuộc họp ... với ca bệnh xác định hoặc ca bệnh nghi ngờ trong thời kỳ mắc bệnh.
- Di chuyển trên cùng phương tiện (ngồi cùng hàng, trước hoặc sau hai hàng ghế) với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
2.2. Trường hợp bệnh xác định
Là trường hợp bệnh nghi ngờ hoặc bất cứ người nào có xét nghiệm dương tính với vi rút SARS-CoV-2 được thực hiện bởi các cơ sở xét nghiệm do Bộ Y tế cho phép khẳng định.
3. Nguyên tắc phòng ngừa lây nhiễm trong cơ sở khám bệnh, chữa bệnh
- Thực hiện PNC kết hợp với phòng ngừa qua đường tiếp xúc và đường giọt bắn trong thăm khám, chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Áp dụng các biện pháp phòng ngừa lây truyền qua đường không khí khi thực hiện thủ thuật có tạo khí dung trên người nhiễm hoặc nghi ngờ nhiễm SARS- CoV-2.
- Kiểm soát tốt thông khí, môi trường, VST, sử dụng đầy đủ và đúng phương tiện PHCN là các biện pháp quan trọng nhất trong phòng ngừa lây nhiễm.
4. Các biện pháp kiểm soát lây nhiễm trong cơ sở khám bệnh, chữa bệnh
4.1. Phòng ngừa chuẩn
Phòng ngừa chuẩn bao gồm các biện pháp sau:
- Vệ sinh tay theo 5 thời điểm VST và theo kỹ thuật VST 6 bước.
- Sử dụng phương tiện PHCN phù hợp tùy theo tình huống như khi xử lý máu, dịch tiết, chất tiết hay khi dự kiến sẽ tiếp xúc với máu, dịch tiết, chất tiết.
- Thực hiện quy tắc vệ sinh hô hấp khi ho, hắt hơi.
- Thực hiện dự phòng tổn thương do vật sắc nhọn trong khi chăm sóc NB.
- Xử lý dụng cụ chăm sóc NB tái sử dụng đúng quy trình.
- Thu gom, vận chuyển, xử lý đồ vải bẩn, an toàn.
- Vệ sinh môi trường chăm sóc NB.
- Xử lý chất thải đúng quy định.
- Sắp xếp NB an toàn.
+ Xếp NB nhiễm SARS-CoV-2 có tình trạng bệnh nặng vào phòng cấp cứu khu cách ly hoặc phòng cách ly có đầy đủ phương tiện cấp cứu riêng biệt.
+ Xếp NB không có biểu hiện nặng vào buồng riêng hoặc có thể sắp xếp theo nhóm cùng bệnh chung buồng.
+ Không xếp người có xét nghiệm SARS-CoV-2 (+) với những người nghi ngờ nhiễm SARS-CoV-2.
4.2. Phòng ngừa dựa theo đường lây truyền
4.2.1. Phòng ngừa lây truyền qua đường tiếp xúc (Contact Precautions)
Phòng ngừa lây truyền qua đường tiếp xúc chú ý các điểm:
- Cho NB nằm buồng riêng. Nếu không có buồng riêng, xếp NB ở cùng phòng với NB nhiễm cùng tác nhân gây bệnh.
- Mang đầy đủ phương tiện PHCN khi vào phòng cách ly. Trong quá trình chăm sóc NB cần thay găng sau khi tiếp xúc với vật dụng có khả năng chứa nồng độ vi rút, vi khuẩn cao (phân, dịch dẫn lưu, dịch tiết...).
- Mang áo choàng và bao giày sạch khi vào phòng NB và cởi bỏ trước khi ra khỏi phòng đệm. Sau khi đã cởi áo choàng và bao giầy, phải chú ý không được để áo quần chạm vào bề mặt môi trường hay những vật dụng khác.
- Tháo găng, áo choàng và VST trước khi ra khỏi buồng cách ly. Sau khi đã tháo găng và VST, không được chạm vào bất cứ bề mặt môi trường hay vật dụng nào trong phòng đệm.
- Hạn chế tối đa việc vận chuyển NB ra ngoài buồng cách ly. Cố gắng sử dụng các kỹ thuật tại giường (X-quang, siêu âm...), nếu cần phải vận chuyển thì phải thông báo trước với nơi sẽ chuyển đến, cho NB mang khẩu trang y tế trong quá trình vận chuyển, trong trường hợp có tổn thương da phải che phủ tránh phát tán nguồn nhiễm, sử dụng các lối đi vận chuyển riêng được xác định trước để giảm thiểu phơi nhiễm cho NVYT, NB khác và người khác.
- Dụng cụ, thiết bị dùng trong khám, chẩn đoán, điều trị và chăm sóc NB: Nên sử dụng một lần cho từng NB riêng biệt. Nếu không thể, cần làm sạch, khử khuẩn và tiệt khuẩn trước khi sử dụng cho NB khác.
4.2.2. Phòng ngừa lây truyền qua đường giọt bắn (Droplet Precautions)
Phòng ngừa lây truyền qua đường giọt bắn cần chú ý các điểm sau:
- Cho NB nằm phòng cách ly riêng. Nếu không có phòng riêng, xếp NB ở cùng phòng với NB nhiễm cùng tác nhân gây bệnh nhưng phải giữ khoảng cách tối thiểu 2 mét.
- Mang khẩu trang y tế, kính bảo vệ mắt hoặc tấm che mặt nhất là khi tiếp xúc gần với NB.
- Hạn chế tối đa vận chuyển NB ra ngoài buồng cách ly, nếu cần phải vận chuyển thì phải cho NB mang khẩu trang y tế, sử dụng lối đi riêng để vận chuyển người bệnh nhằm tránh lây nhiễm cho NVYT, NB khác và người khác.
4.2.3. Phòng ngừa lây truyền qua đường không khí (Airborne Precautions)
Những biện pháp phòng ngừa lây truyền qua đường không khí bao gồm:
- Xếp NB nằm phòng cách ly riêng. Trường hợp không thể bố trí phòng riêng cần sắp xếp NB cùng nhóm đã xác định nhiễm chung phòng.
- Đảm bảo thông khí an toàn: thông khí tự nhiên, thông khí cơ học hoặc phối hợp nhưng lưu lượng không khí trao đổi tối thiểu phải đạt ≥12 luồng khí/giờ. Có thể dùng hệ thống hút khí ra ngoài (thấp bên dưới, cách nền nhà 10-15cm) ra khu vực không có người qua lại và tránh cho không khí đã ô nhiễm tái lưu thông vào khu vực buồng bệnh.
- Bất kỳ người nào vào phòng cách ly phải mang khẩu trang có hiệu lực lọc cao (ví dụ khẩu trang N95).
- Hạn chế vận chuyển NB. Chỉ vận chuyển trong những trường hợp hết sức cần thiết. Mang khẩu trang y tế cho NB khi ra khỏi phòng.
- Tiến hành thủ thuật trong phòng riêng với cửa ra vào phải đóng kín, thông khí an toàn và cách xa những NB khác.
- Khi thực hiện các thủ thuật có xâm lấn cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, NVYT cần tuân thủ mang đủ phương tiện PHCN đầy đủ. Trường hợp cần phẫu thuật, thủ thuật vô khuẩn thì mang phương tiện PHCN bên trong bộ quần áo choàng vô khuẩn để thực hiện phẫu thuật thủ thuật.
- Các ca bệnh cần cho thở máy, đặt nội khí quản, thở máy không xâm nhập (CPAP) cũng cần mang phương tiện PHCN đầy đủ (Khẩu trang N95...) dự phòng lây qua không khí và giọt bắn.
- Lựa chọn dụng cụ và phương pháp hút đờm kín cho NB có thông khí hỗ trợ nếu có chỉ định hút đờm.
4.3. Kiểm soát môi trường
4.3.1. Môi trường bề mặt sàn nhà, tường, hành lang
Kiểm soát môi trường là biện pháp quan trọng trong phòng ngừa lây nhiễm SARS-CoV-2. Cần chú ý những nguyên tắc sau:
- Các bề mặt môi trường cần phải được làm sạch và khử khuẩn bằng hóa chất khử khuẩn phù hợp và được cấp phép.
- Những đám máu hoặc các chất thải, chất tiết sinh học như chất nôn, phân có trên các bề mặt môi trường phải được loại bỏ ngay bằng khăn tẩm hóa chất chứa Clo hoạt tính 0,5% (5.000 ppm), sau đó lau sạch bằng khăn sạch và lau lại lần 2 với Clo hoạt tính 0,1% (Xem chi tiết tại phần Vệ sinh, khử khuẩn môi trường bề mặt).
4.3.2. Thông khí
- Đảm bảo thông khí thích hợp giữa các khu vực: Khu tiếp nhận NB, hành lang, phòng chờ thông thoáng, không bịt kín.
- Khu vực buồng bệnh:
+ Buồng cách ly tối ưu là áp lực âm.
+ Trường hợp không thể làm phòng áp lực âm, cần sử dụng phòng có không khí hỗn hợp hoặc thông khí tự nhiên, đảm bảo thông khí trong buồng cách ly tối thiểu ≥12 luồng không khí trao đổi/giờ.
+ Buồng làm thủ thuật có khả năng tạo khí dung, phải thực hiện trong buồng có thông khí thích hợp (≥12 luồng khí trao đổi/giờ).
4.3.3. Phương tiện, máy móc, giường tủ
Vệ sinh và khử khuẩn hàng ngày, ít nhất ngày 2 lần và khi cần (giữa hai NB, khi NB tử vong, chuyển hoặc ra viện) bằng hóa chất khử khuẩn phù hợp và được cấp phép.
Xem chi tiết tại phần Vệ sinh, khử khuẩn môi trường bề mặt.
4.4. Phòng ngừa lây truyền cho cộng đồng
- NVYT khi chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, trong giai đoạn đang theo dõi hạn chế tiếp xúc với người thân, cộng đồng cho đến khi hết thời gian nguy cơ, hạn chế phát tán và lây lan trong bệnh viện cũng như cộng đồng.
- Cơ sở KBCB cần bố trí các kíp NVYT riêng chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2. Trong quá trình chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, kíp NVYT này không tham gia chăm sóc những NB khác.
- Tuyên truyền cho người dân hạn chế đến những khu vực đang có dịch. Người đã đến những khu vực đó hoặc người có tiếp xúc gần với người đã được khẳng định nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần được giám sát cách ly hoặc tự cách ly, theo dõi sát thân nhiệt trong vòng 14 ngày. Phải đến bệnh viện ngay khi có sốt hoặc có các triệu chứng về hô hấp.
Người không có triệu chứng hô hấp nên:
- Tránh tụ tập và thường xuyên đến nơi đông đúc.
- Duy trì khoảng cách ít nhất 2 mét với bất kỳ người nào có triệu chứng hô hấp (ví dụ: ho, hắt hơi).
- Thực hiện VST thường xuyên: bằng dung dịch chứa cồn nếu tay không dính bẩn hoặc bằng xà phòng và nước khi tay bị dính bẩn.
- Nếu ho hoặc hắt hơi che mũi và miệng bằng khuỷu tay gấp hoặc khăn giấy, vứt bỏ khăn giấy ngay sau khi sử dụng và thực hiện VST.
- Hạn chế không chạm tay vào mắt, mũi và miệng.
Người có triệu chứng hô hấp nên:
- Đeo khẩu trang y tế và đi khám càng sớm càng tốt nếu bị sốt, ho, khó thở...
- Sử dụng và quản lý khẩu trang đúng hướng dẫn.
4.5. Các biện pháp phòng ngừa tổng hợp
- Phải kết hợp đồng thời nhiều biện pháp KSNK, bao gồm cả tổ chức quy trình sàng lọc, cách ly, vệ sinh môi trường, quản lý chất thải, sử dụng đúng phương tiện PHCN; kiểm soát lây nhiễm trong vận chuyển, giải phẫu và xử lý thi hài, kiểm soát lây nhiễm tại phòng xét nghiệm.
- Định kỳ đánh giá thực hành phòng ngừa và kiểm soát lây nhiễm SARS- CoV-2 trong cơ sở KBCB. Tham khảo bảng kiểm tại Phụ lục 18.
5. Tổ chức thực hiện công tác phòng, kiểm soát lây nhiễm SARS-CoV-2
Các cơ sở KBCB cần triển khai thực hiện nghiêm các quy định về phòng ngừa và kiểm soát lây nhiễm bệnh dịch do Bộ Y tế ban hành.
Cần huy động tất cả nguồn lực cho kiểm soát lây nhiễm SARS-CoV-2; cứu chữa người mắc bệnh, phòng ngừa lây nhiễm sang NB khác và hạn chế tử vong; chủ động phối hợp với các lực lượng khác khoanh vùng ổ dịch, vận chuyển, cấp cứu, cách ly, điều trị NB, xử lý môi trường ổ dịch kịp thời.
Các cơ sở KBCB cần chủ động chuẩn bị và thực hiện các hoạt động sau:
5.1. Tổ chức, nhân lực
- Thành lập Ban chỉ đạo phòng chống dịch COVID-19 tại các bệnh viện, thành phần gồm: Ban Giám đốc, phòng Kế hoạch tổng hợp, khoa Khám bệnh, khoa Hồi sức cấp cứu, khoa Truyền nhiễm, khoa Nhi, khoa Hô hấp, phòng Hành chính Quản trị, khoa Kiểm soát nhiễm khuẩn, phòng Vật tư - Thiết bị y tế, khoa Dược, phòng Điều dưỡng, phòng Tổ chức cán bộ, Y tế cơ quan. Với các bệnh viện tuyến trung ương và tuyến tỉnh/thành phố, Ban chỉ đạo có thể có các tiểu ban điều trị và tiểu ban phòng ngừa lây nhiễm, tiểu ban hậu cần...
- Tùy theo điều kiện thực tế của từng bệnh viện, lãnh đạo bệnh viện quyết định khoa chịu trách nhiệm tiếp nhận điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2. Khoa chịu trách nhiệm tiếp nhận, sàng lọc, điều trị NB phải có đủ điều kiện để cách ly theo quy chuẩn. Nhân viên làm việc tại khoa này phải được huấn luyện đầy đủ về kiểm soát nhiễm khuẩn, đặc biệt chú ý việc sử dụng phương tiện PHCN theo hướng dẫn để phòng ngừa lây nhiễm trong cơ sở KBCB.
5.2. Điều kiện, phương tiện
5.2.1. Phương tiện vệ sinh tay
Có đầy đủ xà phòng, dung dịch VST có chứa cồn, khăn giấy hoặc khăn lau tay sử dụng 1 lần ở tất cả khu vực cần thiết.
5.2.2. Phương tiện phòng hộ cá nhân
Áo choàng chống dịch, tạp dề, mũ giấy, khẩu trang y tế, khẩu trang N95, kính (hoặc tấm che mặt), ủng, bao giầy, găng y tế và găng vệ sinh.
5.2.3. Thiết bị
- Thiết bị thông khí hỗ trợ và phương tiện hồi sức cấp cứu khác (máy đo độ bão hòa oxy cầm tay, máy monitor, máy chụp X-quang tại giường), oxy và hệ thống tạo, cung cấp oxy, hệ thống hút đờm kín.
- Máy khử khuẩn không khí.
Để kiểm soát lây nhiễm SARS-CoV-2 đạt hiệu quả cao, các phương tiện trên phải luôn sẵn sàng tại mỗi khu vực tiếp nhận và điều trị NB cả khi có và chưa có dịch. NVYT phải được huấn luyện, sử dụng thành thạo, hợp lý các phương tiện PHCN và các quy định khác về KSNK bệnh viện.
5.2.4. Hóa chất khử khuẩn, khử khuẩn bề mặt, dụng cụ
Phải lập dự trù, mua sắm và cung cấp đầy đủ hóa chất cho xử lý dụng cụ; vệ sinh khử khuẩn bề mặt môi trường; VST; xử lý chất thải khi có dịch xảy ra.
5.2.5. Phòng cách ly
- Các bệnh viện phải triển khai khu vực hoặc phòng cách ly đạt chuẩn theo quy định và luôn sẵn sàng khi có bệnh dịch.
- Các cơ sở KBCB khác cần chuẩn bị sẵn khu (phòng) tiếp đón, sàng lọc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Cơ sở thu dung NB SARS-CoV-2 cần chuẩn bị sẵn phòng mổ áp lực âm với các tiêu chuẩn như phòng áp âm nhưng có thêm khí sạch cấp vào.
5.2.6. Thuốc
Danh mục thuốc theo phác đồ điều trị.
5.3. Phân công trách nhiệm thực hiện
- Ban Giám đốc, lãnh đạo các khoa/phòng và cá nhân có liên quan chịu trách nhiệm cụ thể các nội dung hoạt động phòng lây nhiễm SARS-CoV-2 tại các cơ sở KBCB.
- Nội dung kiểm soát lây nhiễm phải được thể hiện trong kế hoạch phòng chống COVID-19 của bệnh viện.
- Giám đốc chịu trách nhiệm trang bị đủ cơ sở vật chất, mua sắm thiết bị, vật tư, hóa chất, phương tiện cần thiết phục vụ công tác phòng lây nhiễm. Bố trí khu vực cách ly tại địa điểm thích hợp. Có kế hoạch cải tạo, nâng cấp, xây mới khu cách ly theo đúng hướng dẫn. Củng cố và thực hiện thật nghiêm các quy định về các biện pháp phòng và kiểm soát lây nhiễm dịch bệnh đã ban hành, khắc phục ngay các vấn đề tồn tại khi phát hiện các nguy cơ không an toàn trong công tác phòng chống dịch.
- Giám đốc cơ sở KBCB chịu trách nhiệm bố trí ngân sách và nhân viên chuyên môn cho hoạt động thường xuyên về kiểm soát nhiễm khuẩn. Cơ sở KBCB cần có ngân sách dự phòng cho phòng chống dịch.
5.4. Huấn luyện
Cơ sở KBCB phải xây dựng kế hoạch và tổ chức các khóa huấn luyện, đào tạo cho tất cả các NVYT trong cơ sở về kiểm soát lây nhiễm SARS-CoV-2. Khoa KSNK chịu trách nhiệm về nội dung, chương trình, tài liệu, phương tiện để hướng dẫn về lý thuyết và thực hành cho NVYT theo tài liệu của Bộ Y tế.
5.5. Diễn tập
Ban chỉ đạo phòng chống COVID-19 tại các cơ sở KBCB tổ chức diễn tập nhằm kiểm tra, đánh giá, rút kinh nghiệm những nội dung còn hạn chế để bổ sung, khắc phục và hoàn thiện kế hoạch phòng chống dịch của cơ sở phù hợp với các kế hoạch phòng chống dịch của địa phương, khu vực, quốc gia.
Một số điểm lưu ý trong nội dung diễn tập như sau:
- Kiểm soát sớm: Phân luồng, sàng lọc, phát hiện, chẩn đoán, cách ly sớm, người có triệu chứng nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tới khám và nhập viện. Thực hiện đúng các quy định liên quan đến vận chuyển NB trong bệnh viện, chuyển khoa, chuyển viện bảo đảm an toàn cho NVYT, nhân viên vận chuyển, NB khác và cho cộng đồng.
- Bảo đảm các điều kiện cần thiết cho tiếp nhận, điều trị và tổ chức phòng ngừa cách ly trong cơ sở KBCB.
- Bảo đảm NVYT sử dụng đúng phương tiện PHCN, chuẩn bị đủ cơ số phương tiện hiện có và các giải pháp khi nguồn cung cấp phương tiện PHCN bị hạn chế.
- Tuân thủ thực hành PNC và phòng ngừa dựa theo đường lây truyền (qua giọt bắn, qua đường tiếp xúc và có thể qua đường không khí) của NVYT. Bảo đảm sự tuân thủ các quy định, quy trình VST, khử khuẩn, tiệt khuẩn dụng cụ y tế, vệ sinh khử khuẩn khu cách ly và vệ sinh môi trường bệnh viện.
- Thực hành phòng lây nhiễm đối với NVYT, người nhà NB, khách thăm về quản lý chất thải y tế, quản lý đồ vải, dụng cụ ăn uống của NB tại khu vực cách ly, hướng dẫn phòng ngừa lây nhiễm khi NB tử vong.
Lưu ý phòng ngừa các nhiễm khuẩn bệnh viện khác có liên quan tới chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 (nhiễm khuẩn phổi, nhiễm khuẩn huyết, nhiễm khuẩn tiết niệu...).
PHÂN LUỒNG, TIẾP NHẬN, SÀNG LỌC VÀ CÁCH LY NGƯỜI NHIỄM HOẶC NGHI NGỜ NHIỄM SARS-COV-2
1. Mục đích
Sàng lọc NB, người nhà NB, khách thăm, NVYT nhằm phát hiện và cách ly sớm người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, qua đó ngăn ngừa nguy cơ lây nhiễm SARS-CoV-2 cho NVYT, NB khác và cộng đồng.
2. Nguyên tắc thực hiện
- Cơ sở KBCB cần xây dựng kế hoạch, hệ thống nhận biết, phân loại, sàng lọc và quản lý người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 ngay khi đến khám bệnh. Người có triệu chứng viêm đường hô hấp (ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người), người có yếu tố dịch tễ (đi từ vùng dịch về, tiếp xúc với người nhiễm hoặc có nguy cơ...) cần được hướng dẫn, sàng lọc và khám riêng.
- Cơ sở KBCB cần xây dựng kế hoạch sàng lọc NB đang nằm viện, người nhà, khách thăm và NVYT. Cần thiết lập quy trình đón tiếp, sàng lọc, khám bệnh, phân loại, cách ly, chuyển viện riêng cho người có triệu chứng viêm đường hô hấp, người có yếu tố dịch tễ bắt đầu ngay từ cổng bệnh viện.
- Thực hiện các biện pháp phòng ngừa và kiểm soát nhiễm khuẩn nghiêm ngặt (PNC và phòng dựa theo đường lây truyền).
3. Phạm vi áp dụng: Tất cả cơ sở khám bệnh, chữa bệnh.
4. Sàng lọc, cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2
4.1. Chuẩn bị cơ sở hạ tầng, phương tiện
- Bố trí, thiết lập khu vực, phòng cách ly bảo đảm yêu cầu cách ly. Có khu vực/phòng khám sàng lọc riêng cho người nhiễm hoặc nghi ngờ nhiễm COVID-19 tại cả khoa khám bệnh và khoa cấp cứu (căn cứ theo Hướng dẫn chẩn đoán và điều trị SARS-CoV-2 do chủng vi rút Corona mới ngày 29/7/2020 của BYT) và phòng cách ly NB sau khi sàng lọc có nghi ngờ hoặc xác định nhiễm SARS-CoV-2 tại khoa khám bệnh và khoa cấp cứu.
- Khu vực buồng đợi, buồng khám, buồng làm thủ thuật cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải đảm bảo thông khí tốt, nên có ít nhất trên 12 luồng khí trao đổi mỗi giờ. Có thể thực hiện bằng cách mở toàn bộ cửa sổ, cửa ra vào cùng một hướng trong trường hợp sử dụng thông khí tự nhiên. Nếu bệnh viện sử dụng điều hòa trung tâm thì phải tăng cường số ACH và kiểm tra mức độ an toàn của hệ thống thông khí trung tâm thường xuyên, định kỳ ở các khu vực này.
- Phương tiện PHCN (Xem phần Hướng dẫn sử dụng phương tiện PHCN).
- Phương tiện VST đầy đủ ở tất cả khu vực tiếp nhận NB đến khu vực sàng lọc, khám và điều trị.
- Các dụng cụ, thiết bị và hóa chất khử khuẩn thiết yếu dùng trong chăm sóc, điều trị NB.
- Các phương tiện vệ sinh môi trường, thu gom và xử lý chất thải, dụng cụ, đồ vải...
4.2. Các biện pháp quản lý hành chính
- Thành lập Ban chỉ đạo phòng chống dịch.
- Xây dựng quy trình tiếp nhận và xử lý cụ thể, chi tiết về sàng lọc, phát hiện và cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 ngay từ khu vực phòng khám đến khu vực cách ly.
- Tất cả NVYT phải được tập huấn về triệu chứng lâm sàng, điều trị, phương thức lây truyền và quy trình cách ly phòng ngừa trong bệnh viện.
- Có đủ phương tiện bảo đảm cách ly nghiêm ngặt. Kiểm tra, đánh giá tính sẵn sàng ngay cả khi chưa có.
- Tổ chức sàng lọc tất cả các khách ra vào bệnh viện, bao gồm cả NB, người nhà NB, khách thăm ngay tại cổng ra vào bệnh viện. Phân loại NB ngay khi đến phòng khám của cơ sở KBCB bằng bảng hỏi sàng lọc, khai báo y tế.
- Chẩn đoán phát hiện sớm người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 theo Hướng dẫn chẩn đoán và điều trị COVID-19 ban hành theo Quyết định số 3351/QĐ-BYT ngày 29/7/2020 của Bộ Y tế. Khi phát hiện ca bệnh nghi ngờ phải được đưa vào khu vực khám sàng lọc, cách ly càng sớm càng tốt.
- Người làm nhiệm vụ phân loại NB phải hướng dẫn cho NB các biện pháp phòng ngừa cách ly ngay khi NB vào BV như VST, mang khẩu trang.
- Nếu NB chỉ có yếu tố dịch tễ mà không có triệu chứng lâm sàng: Liên hệ với Trung tâm kiểm soát bệnh tật của địa phương để cách ly tập trung.
- Nếu bệnh viện có thu dung NB nhiễm SARS-CoV-2: Khi có nghi ngờ hoặc xác định nhiễm SARS-CoV-2 sau khi khám sàng lọc: Chuyển ngay về khu vực cách ly COVID-19.
- Nếu bệnh viện không thu dung NB nhiễm SARS-COV-2: Khi có nghi ngờ hoặc xác định nhiễm SARS-CoV-2 sau khi khám sàng lọc: Chuyển ngay sang phòng cách ly tạm thời chờ chuyển về bệnh viện có thu dung NB nhiễm SARS-CoV-2.
4.3 Các bước thực hiện phân luồng, sàng lọc, cách ly
4.3.1. Trường hợp bệnh viện có từ 2 cổng trở lên (xem Hình 2)
Bước 1. Tại khu vực cổng bệnh viện (Sàng lọc ban đầu)
- Bố trí 1 cổng duy nhất dành cho đón tiếp, phục vụ người có triệu chứng viêm đường hô hấp (ví dụ bố trí cổng số 2). Tại cổng dành cho người có triệu chứng viêm đường hô hấp, bố trí biển ghi rõ: “Cổng đón tiếp dành cho người bị ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người và có tiếp xúc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2".
- Bên cạnh cổng, bố trí thêm biển bằng đèn màu (ví dụ biển đền LED, biển hộp có đèn chiếu sáng bên trong) để người đi khám bệnh nhìn rõ vào ban đêm, hoặc cần có đèn chiếu sáng vào các biển thông thường.
- Bên ngoài đường cần đặt các biển chỉ dẫn tương tự tại các vị trí dễ nhìn, ví dụ: “Hướng đi dành cho người bị ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người", hoặc “Cổng dành cho người bị ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người cách 30 mét bên phải, người đi về từ vùng dịch hoặc có yếu tố liên quan đến người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 mà không có triệu chứng cần liên hệ đường dây nóng....”.
- Bố trí nơi gửi xe tại phía ngoài cổng hoặc ngay khu vực cổng. Lưu ý tập huấn đầy đủ cho nhân viên bảo vệ, trông xe về hướng dẫn, đón tiếp và kiểm soát lây nhiễm SARS-CoV-2.
- Tại tất cả các cổng khác bố trí thêm biển bằng đèn màu có ghi rõ: “Người bị ho, sốt, chảy mũi, đau họng, tức ngực, khó thở, đau mỏi người đi cổng số 2, người đi về từ vùng dịch hoặc có yếu tố liên quan đến người nhiễm SARS-CoV-2 mà không có triệu chứng cần liên hệ đường dây nóng....”.
- Bố trí bàn đăng ký và khai báo y tế tại địa điểm thông thoáng ngay sát cổng bệnh viện hoặc tiền sảnh. Lưu ý: nhắc nhở NB đeo khẩu trang hoặc có khẩu trang cung cấp cho NB nếu NB không có. Tại các bàn bàn đăng ký và khai báo y tế có dung dịch VST có chứa cồn cho người đến khám.
Bước 2. Luồng đi tới buồng khám sàng lọc
- Bố trí luồng đi riêng từ cổng đến buồng khám sàng lọc. Luồng đi riêng được chăng dây bằng vải băng đỏ/vàng (có thể có phản quang), chiều rộng khoảng 0,8m - 1,2m. Dây chăng 2 bên (hoặc chăng 1 bên nếu luồng đi bám theo tường/rào). Có biển hướng dẫn yêu cầu người có triệu chứng chỉ đi trong luồng đã được chăng dây.
Bệnh viện bố trí ít nhất 1 xe chuyên dụng (nếu khoảng cách di chuyển xa), xe lăn riêng để vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2. Xe chuyên dụng được để vị trí riêng có biển báo, không dùng vận chuyển NB khác và phải được khử trùng sau mỗi lần sử dụng.
Lưu ý: luồng đi bố trí không đi qua các khoa/phòng khác, hạn chế tối đa đi dọc hành lang, cần bố trí buồng khám sàng lọc gần nhất nếu có thể với bàn đăng ký và khai báo y tế.
Bước 3. Buồng khám sàng lọc
- Bố trí buồng khám sàng lọc tại địa điểm riêng biệt, ở vị trí thông thoáng, biệt lập với các khoa/phòng khác (ví dụ dựng ki-ốt nhôm kính tại vị trí biệt lập như góc sân, áp lưng vào khối nhà), bảo đảm cách ly, riêng biệt với các khoa phòng khác.
- Trong phòng chỉ có một bàn khám trong buồng khám, không được khám 2 người cùng một thời điểm trong buồng khám.
- Bàn khám cần được bố trí đầy đủ các dụng cụ khám và các vật tư, thiết bị phục công tác kiểm soát nhiễm khuẩn. Trong phòng chỉ có một bàn khám trong buồng khám. Bàn khám cần được bố trí đầy đủ các dụng cụ khám và các vật tư, thiết bị phục công tác phòng chống bệnh dịch.
Bước 4. Phân luồng sau sàng lọc
Sau khi người đến khám đã được sàng lọc, nếu xác định chắc chắn không có yếu tố dịch tễ hoặc không có triệu chứng lâm sàng liên quan đến COVID-19 thì hướng dẫn chuyển người đến khám sang khu khám thông thường. Tương tự, tại khu khám thông thường nếu lại phát hiện yếu tố nghi ngờ (yếu tố dịch tễ và/hoặc triệu chứng lâm sàng) cần chuyển ngược lại buồng khám sàng lọc.
Bước 5. Chuyển viện hoặc vào khu cách ly điều trị COVID-19
- Sau khi khám sàng lọc, nếu xác định NB nghi nhiễm SARS-CoV-2, bệnh viện chuyển NB sang 1 trong 2 vị trí sau:
- Phòng cách ly tạm thời tại bệnh viện: chuyển NB sang phòng cách ly tạm thời nếu cơ sở không được giao thu dung điều trị COVID-19. Cơ sở liên hệ với Trung tâm Y tế dự phòng/CDC và bệnh viện (gần nhất) được giao nhiệm vụ thu dung, điều trị COVID-19 để chuyển tuyến đúng, bảo đảm không lây nhiễm trong quá trình chuyển viện.
- Phòng cách ly tạm thời được bố trí gần với buồng khám hô hấp, hạn chế tối đa NB di chuyển nhiều.
- Cơ sở không được tự chuyển viện, cần liên hệ ngay với cơ quan quản lý trực tiếp và bệnh viện tuyến trên để được hướng dẫn chuyển viện đúng, bảo đảm không lây chéo cho các đối tượng khác.
Khu cách ly điều trị COVID-19:
Bệnh viện được cơ quan quản lý giao nhiệm vụ điều trị COVID-19 bố trí khu cách ly để tiếp nhận NB. Khu cách ly thực hiện theo đúng các hướng dẫn của Bộ Y tế nguyên tắc chia làm 3 loại đối tượng NB để bố trí vào các phòng khác nhau:
- Cách ly người nghi nhiễm (có triệu chứng lâm sàng viêm hô hấp, lấy mẫu xét nghiệm, chưa có kết quả xét nghiệm, đang theo dõi diễn biến bệnh).
- Cách ly người bị bệnh thể nhẹ;
- Cách ly người bị bệnh thể nặng (có bệnh nền kèm theo, triệu chứng lâm sàng viêm hô hấp nặng, cần máy thở...).
Lấy mẫu xét nghiệm (có thể thực hiện tại cơ sở hoặc chuyển sang nơi khác).
Nếu có chỉ định, NB được lấy mẫu xét nghiệm SARS-CoV-2 tại khu cách ly hoặc phòng cách ly tạm thời. Từng điều kiện thực tế bệnh viện có thể lấy mẫu tại phòng khám hô hấp. Bệnh viện liên hệ với CDC/YTDP để lấy mẫu hoặc tự thực hiện nếu bệnh viện đã được Bộ Y tế cho phép xét nghiệm SARS-CoV-2.
Hình 2: Sơ đồ phân luồng, sàng lọc đối với bệnh viện có nhiều cổng
4.3.2. Trường hợp bệnh viện chỉ có 1 cổng (xem Hình 3)
Thực hiện theo hướng dẫn tương tự như bệnh viện có 2 cổng, tuy nhiên cần bố trí khác các điểm sau:
- Có biển chỉ dẫn từ cổng bệnh viện tới thẳng bàn/buồng đăng ký và sàng lọc phân luồng.
- Bàn/buồng đăng ký và sàng lọc phân luồng cần bố trí ngay sát cổng bệnh viện, tại sân hoặc sảnh chính theo nguyên tắc càng gần cổng càng tốt. Tuyệt đối không bố trí bàn/buồng đăng ký và sàng lọc phân luồng ở bên trong khối nhà chính và gần các khoa, phòng để giảm tối đa nguy cơ lây nhiễm.
- Phòng khám sàng lọc được bố trí ngay sát bàn/buồng đăng ký và sàng lọc phân luồng (trong phạm vi 10m tính từ cổng).
Lưu ý: Nếu phát hiện NB nhiễm SARS-CoV-2 tại các khoa nội trú thì NB phải được cách ly tạm thời ngay tại phòng cách ly tạm thời tại các khoa.
Hình 3: Sơ đồ phân luồng, sàng lọc đối với bệnh viện 1 cổng
- Trong thời gian có dịch, cần treo các bảng hướng dẫn ngay khu vực ra vào (Cổng bảo vệ) và phòng khám để hướng dẫn NB, người nhà NB có dấu hiệu sốt, ho đến ngay khu vực khám sàng lọc, tránh để họ đi đến các khu vực khác.
- Cần hướng dẫn NB, người nhà mang khẩu trang y tế, hạn chế tối đa tiếp xúc với người khác, thực hiện tốt VST, sử dụng các dung dịch vệ sinh, khử khuẩn đường mũi họng.
- Người nhà đi kèm với người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần phải được xem như là có phơi nhiễm với SARS-CoV-2 và cũng phải được tầm soát cho đến hết thời gian theo dõi theo quy định để giúp chẩn đoán sớm SARS-CoV-2.
- Trong trường hợp cần vận chuyển, nhân viên vận chuyển phải sử dụng phương tiện PHCN và xe chuyên dụng. Các vật dụng bị ô nhiễm, phương tiện vận chuyển, đồ thải bỏ và chất thải của NB cần phải thu gom và xử lý theo quy định.
4.3. Thông báo trường hợp bệnh:
- Thông báo trong cơ sở y tế theo đúng quy định và phân cấp: Phòng khám/khoa cấp cứu có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần thông báo ngay cho các đối tượng sau:
+ Người bệnh và người nhà NB.
+ Thành viên kíp trực (nếu trong giờ trực) hoặc tất cả thành viên trong khoa (trong giờ hành chính).
+ Lãnh đạo bệnh viện và các phòng ban liên quan (Phòng Kế hoạch tổng hợp, khoa KSNK, Phòng Điều dưỡng...).
- Thông báo ra ngoài cơ sở y tế: Cần thông báo bằng văn bản khẩn trong tất cả trường hợp nghi ngờ hoặc xác định cho cơ quan quản lý y tế cấp trên và cho cơ quan y tế dự phòng tương đương theo quy định.
- Lập danh sách những người tiếp xúc gần và theo dõi tình trạng sức khỏe trong vòng 14 ngày kể từ khi tiếp xúc lần cuối. Tư vấn cho người tiếp xúc về các dấu hiệu bệnh và các biện pháp phòng, chống để tự phòng bệnh, tự theo dõi, phát hiện sớm các triệu chứng của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2. Nếu xuất hiện các triệu chứng của bệnh cần thông báo ngay cho cơ sở y tế gần nhất để được chẩn đoán, điều trị kịp thời.
- Tất cả các trường hợp cấp cứu NB không khai thác được yếu tố nguy cơ đều được coi như là trường hợp nghi ngờ nhiễm SARS-CoV-2 và NVYT phải mang đầy đủ phương tiện PHCN như tiếp xúc NB nhiễm SARS-CoV-2
4.4. Tổ chức thu dung và cách ly
- Phân vùng nguy cơ và phân luồng người nhiễm hoặc nghi ngờ nhiễm SARS- CoV-2 sẽ di chuyển trong bệnh viện như sau:
+ Vùng nguy cơ cao (màu đỏ) là những khoa chịu trách nhiệm thu dung điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 (ví dụ: khu cách ly; khoa Khám bệnh; khoa Hồi sức cấp cứu, khoa Truyền nhiễm, bộ phận xét nghiệm...)
+ Vùng nguy cơ trung bình (màu vàng) là những khoa tiếp nhận NB ho sốt (Ví dụ: buồng khám NB ho sốt khoa Khám bệnh, khoa cấp cứu, khoa Hô hấp, khoa Nhi);
+ Vùng nguy cơ thấp (màu xanh) là những khoa ít có khả năng tiếp nhận khám và điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 (Ví dụ: khoa Ngoại, Sản...).
- Việc phân vùng nguy cơ giúp bệnh viện có cơ sở phân công trách nhiệm, triển khai kế hoạch thu dung, điều trị và tập trung nguồn lực còn có hạn cho công tác phòng ngừa (phương tiện, nhân lực, tập huấn, giám sát) cho những vùng có nguy cơ cao.
- Có phương án phân vùng cách ly, bố trí nhân lực, phương tiện... cho những tình huống dịch lẻ tẻ và tình huống phải tiếp nhận nhiều người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
5. Sàng lọc người bệnh nội trú, người chăm sóc, nhân viên y tế
5.1. Sàng lọc người bệnh nội trú, người chăm sóc người bệnh
- Các khoa ưu tiên cần sàng lọc NB nội trú: Hồi sức tích cực; hô hấp; truyền nhiễm; thận nhân tạo; lão khoa; tâm thần, ung bướu.
- Cần sàng lọc NB nội trú, người nhà chăm sóc NB (người nuôi bệnh) đang nằm viện hàng ngày, người của các cơ sở cung cấp dịch vụ trong bệnh viện.
- Tăng cường giám sát, chỉ định xét nghiệm sớm SARS-CoV-2 đối với NB nội trú, người nuôi bệnh có biểu hiện nghi ngờ, kể cả trường hợp có tiền sử dịch tễ chưa rõ ràng để phát hiện sớm và thực hiện cách ly kịp thời.
- Tăng cường giám sát NB nội trú, lấy mẫu xét nghiệm SARS-CoV-2. khi NB có biểu hiện viêm phổi nặng nghi do vi rút, viêm đường hô hấp cấp tính nặng, hội chứng cúm, kể cả những NB nội trú trên 14 ngày có diễn biến nhanh, nặng không giải thích được về lâm sàng, NB lọc máu.
- Thời điểm lấy mẫu thực hiện theo Hướng dẫn tạm thời giám sát và phòng, chống COVID-19 (Ban hành kèm theo Quyết định số 3468/QĐ-BYT ngày 07 tháng 8 năm 2020 của Bộ Y tế).
- Trong giai đoạn có dịch trong cộng đồng: Giảm thiểu tối đa người nhà hỗ trợ chăm sóc đối tượng NB khác, trong trường hợp thật cần thiết chỉ để lại một người nhà hỗ trợ chăm sóc cố định. Thực hiện khai báo y tế, kiểm soát tuân thủ các quy định về phòng và kiểm soát lây nhiễm bệnh của người hỗ trợ chăm sóc. Dừng việc thăm hỏi NB nội trú của người nhà NB.
- Yêu cầu và hướng dẫn NB, người hỗ trợ chăm sóc, người cung cấp dịch vụ phải đeo khẩu trang, VST, thực hiện giãn cách ngay khi vào cơ sở khám bệnh, chữa bệnh và trong suốt thời gian lưu lại tại cơ sở khám bệnh, chữa bệnh.
- Tại các ổ dịch đã xác định và đang hoạt động thì các ca bệnh nghi ngờ trong ổ dịch đều được coi là ca bệnh lâm sàng và phải thực hiện đầy đủ các biện pháp cách ly, phòng, chống dịch và chế độ thông tin báo cáo.
5.2. Sàng lọc nhân viên y tế
- Thực hiện nghiêm các quy định về giãn cách xã hội trong bệnh viện giữa các khoa, phòng và các nhóm NVYT.
- Chủ động đánh giá nguy cơ lây nhiễm ở NVYT, người cung cấp dịch vụ có tiếp xúc trực tiếp với người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, những người đi từ vùng dịch về hoặc những người có triệu chứng sốt, viêm đường hô hấp để phát hiện sớm, cách ly phù hợp theo quy định.
Bảng kiểm đánh giá nguy cơ lây nhiễm SARS-CoV-2 của NVYT tham khảo tại Phụ lục 12.
- Lập danh sách và theo dõi tất cả NVYT có phơi nhiễm với SARS-CoV-2 theo quy định của Bộ Y tế (xem thêm phần Phòng ngừa lây nhiễm SARS-CoV-2 cho NVYT).
6. Kiểm tra, giám sát
Ban chỉ đạo phòng chống dịch cần xây dựng kế hoạch giám sát việc sàng lọc, phân luồng cách ly. Phân công bộ phận, cá nhân đầu mối thực hiện giám sát và trách nhiệm tham gia của các bộ phận, cá nhân liên quan, xây dựng quy trình, công cụ giám sát. Nội dung giám sát bao gồm phân luồng, sàng lọc, sử dụng phương tiện PHCN, thực hiện các quy trình phòng ngừa lây nhiễm SARS-CoV-2. Thực hiện giám sát hằng ngày trong giai đoạn có dịch lây truyền trong cộng đồng:
- Khoa Kiểm soát nhiễm khuẩn chịu trách nhiệm chuyên môn trong kiểm tra giám sát thực hiện kiểm soát lây nhiễm SARS-CoV-2; là đầu mối xây dựng quy trình sàng lọc cách ly.
- Phòng Kế hoạch tổng hợp phối hợp với khoa KSNK giám sát, thống kê, thông báo kịp thời người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 và những NVYT có tiếp xúc gần, tổ chức và kiểm tra, giám sát thực hiện các quy định về kiểm soát lây nhiễm.
- Phòng Điều dưỡng phối hợp với khoa KSNK, phòng Kế hoạch tổng hợp và điều dưỡng trưởng các khoa lâm sàng, kỹ thuật y trưởng các khoa cận lâm sàng kiểm tra giám sát thực hiện các quy định về kiểm soát lây nhiễm.
- Các khoa phòng phối hợp báo cáo kết quả giám sát và đề xuất các giải pháp cải thiện các khoảng trống trong công tác sàng lọc, cách ly.
Bảng kiểm dùng trong đánh giá thực hành phòng ngừa và kiểm soát lây nhiễm SARS-CoV-2 của cơ sở khám bệnh, chữa bệnh tham khảo tại Phụ lục 18).
THIẾT LẬP KHU VỰC, BUỒNG CÁCH LY
COVID-19 là bệnh có khả năng lây nhiễm rất cao. Việc cách ly sớm NB nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 là rất quan trọng. Để thực hiện tốt biện pháp cách ly, các cơ sở KBCB cần luôn có sẵn khu vực và phòng cách ly với đầy đủ phương tiện, NVYT được huấn luyện tuân thủ thực hành các quy trình kỹ thuật khi cách ly.
Tùy theo nhiệm vụ được giao khi ứng phó dịch COVID-19, các cơ sở KBCB thiết lập các mô hình cách ly theo đúng quy định.
Các khoa Khám bệnh, khoa cấp cứu, khoa Hồi sức tích cực, khoa Nhi, khoa Truyền nhiễm bố trí sẵn một buồng cách ly với đầy đủ phương tiện cần thiết để kịp thời cách ly NB khi cần.
1. Mục đích
- Hạn chế và kiểm soát lây nhiễm SARS-CoV-2 trong môi trường cơ sở KBCB và cho cộng đồng, nhất là NVYT, NB, người nhà NB và khách thăm.
- Ngăn ngừa phát tán và kiểm soát lây nhiễm trong và ngoài khu vực cách ly.
2. Nguyên tắc xây dựng khu cách ly
- Đối với BV được phân công thu dung điều trị SARS-CoV-2, cần xây dựng khu cách ly theo quy định.
- Đối với cơ sở không được phân công thu dung điều trị: Cần có khu/buồng cách ly tạm thời tại các điểm sàng lọc.
- Khu cách ly cần được chia thành 3 vùng khác nhau theo nguy cơ lây nhiễm:
+ Vùng có nguy cơ lây nhiễm thấp: Khu vực hành chính, nơi làm việc của NVYT. Khu vực này để biển báo màu xanh và hạn chế người qua lại. NVYT cần mang khẩu trang y tế.
+ Vùng có nguy cơ lây nhiễm trung bình: Khu vực hành lang, buồng đệm để phương tiện chăm sóc và điều trị NB. Khu vực này để biển báo màu vàng. Chỉ có NVYT vào buồng cách ly mới được có mặt ở khu vực này và phải mang phương tiện PHCN đầy đủ, phù hợp với tình huống tiếp xúc.
+ Vùng có nguy cơ lây nhiễm cao: Buồng tiếp nhận, cấp cứu, điều trị người bệnh, nhà vệ sinh, buồng xử lý dụng cụ. Khu vực này để biển báo màu đỏ. NVYT phải mang tối đa phương tiện PHCN và thực hiện VST sau mỗi khi tiếp xúc với NB, với bề mặt môi trường và trước khi ra khỏi khu vực cách ly.
3. Thiết kế khu vực cách ly cho cơ sở khám bệnh, chữa bệnh có thu dung điều trị COVID-19.
3.1. Phân bố buồng bệnh
Các buồng trong khu cách ly bao gồm:
1) Buồng hành chính.
2) Buồng tiếp nhận NB.
3) Buồng điều trị NB nhiễm SARS-CoV-2
4) Buồng NB nhiễm SARS-CoV-2 nặng cấp cứu (có đủ phương tiện cấp cứu, điều trị dùng riêng cho từng NB).
5) Buồng lưu NB nghi ngờ nhiễm SARS-CoV-2.
6) Buồng xử lý dụng cụ có đủ phương tiện cho khử khuẩn ban đầu: như bồn rửa dụng cụ, tủ sấy khô và hóa chất khử khuẩn.
7) Buồng để vật dụng thiết yếu cho chăm sóc và điều trị NB.
8) Buồng vệ sinh cho người bệnh có đủ bồn rửa tay, khăn lau tay sạch dùng 1 lần và xà phòng rửa tay.
9) Nhà tắm cho NVYT có xà phòng tắm, xà phòng rửa tay.
Các buồng trong khu cách ly đều phải có bồn rửa tay, giấy/khăn lau tay sử dụng một lần, khăn lau bề mặt, dung dịch VST chứa cồn, xà phòng rửa tay. Bố trí đường di chuyển đi từ vùng có nguy cơ thấp đến vùng có nguy cơ cao.
3.2. Hệ thống thông khí
- Cần bảo đảm thông khí đầy đủ, hạn chế lây lan sang khu vực khác.
- Tốt nhất là hệ thống khí áp lực âm tại các buồng cách ly với áp lực tối thiểu -3Pa ít nhất 12 lần trao đổi khí mỗi giờ (ACH).
- Nếu không thể, nên áp dụng thông khí tự nhiên. Buồng bệnh có 2 cửa sổ đối diện nhau, mở toàn bộ 2 cửa sổ sẽ đảm bảo thông khí trong buồng bệnh tối thiểu 12 ACH. Buồng bệnh khi sử dụng thông khí tự nhiên nên ở cuối hành lang, nơi ít người qua lại, cuối hướng gió chính, có cửa sổ đối lưu 2 chiều, cửa sổ mở hướng ra khu vực không có người qua lại.
- Nếu thông khí tự nhiên không đủ, cần tạo thông khí phối hợp, đưa luồng khí cưỡng bức đi từ khu vực ít nguy cơ nhất đến khu vực có nguy cơ cao nhất (từ vùng xanh tới vùng đỏ) bằng quạt hút sao cho tần n suất trao đổi khí tối thiểu 12 lần/giờ (Hình 4).
- Khí thoát ra từ khu cách ly cần được khử khuẩn bằng UVC hoặc kết hợp khử khuẩn và lọc HEPA.
Xem thêm phần Kiểm soát thông khí tại khu vực thăm khám, điều trị NB COVID-19.
3.3. Nội thất khu cách ly
- Sàn nhà và tường (chiều cao từ sàn tối thiểu 2 m) cần ốp, lát bằng các vật liệu dễ vệ sinh và khử khuẩn.
- Góc tường nhà và sàn nhà nên thiết kế góc tù hoặc bo tròn, tránh góc cạnh để dễ vệ sinh, không đọng bẩn.
- Cửa sổ làm bằng vật liệu dễ vệ sinh (kính, ít chi tiết, dễ lau rửa).
Hình 4. Sơ đồ buồng cách ly người nhiễm SARS-CoV-2
4. Khu, phòng cách ly tạm thời tại các bệnh viện không có thu dung và điều trị COVID-19
- Cần dành một khu vực, phòng cách ly gần phòng khám sàng lọc, kho cấp cứu, tốt nhất nên bố trí ngoài khu vực nội trú, không gần nơi NB khác nằm, nơi nhiều người qua lại để tiếp nhận NB nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Khu cách ly có các buồng cách ly, có buồng vệ sinh, xử lý dụng cụ.
- Buồng cách ly cần có hệ thống thông khí nhu mô tả ở trên.
5. Sắp xếp giường bệnh trong khu cách ly
- Tốt nhất là bố trí mỗi người nhiễm SARS-CoV-2 vào một buồng cách ly riêng.
- Nếu không có điều kiện hoặc khi có quá nhiều người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 nhập viện thì bố trí NB nghi ngờ nhiễm vào cùng phòng (cách ly theo nhóm), NB xác định nhiễm SARS-CoV-2 vào cùng phòng. Người nghi ngờ nhiễm, chờ kết quả xét nghiệm một phòng. Khoảng cách giữa các giường tối thiểu là 2 mét.
6. Danh mục các dụng cụ cần thiết cần có tại khu, phòng cách ly
- Các phương tiện cần phải luôn có trong khu cách ly, được để trên xe hoặc tủ trước buồng cách ly hoặc buồng mang PHCN.
- Các khoa phòng, đơn vị có liên quan (như vệ sinh môi trường, xử lý chất thải, vận chuyển NB...) đến chăm sóc và điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần phải mang đầy đủ phương tiện PHCN phù hợp với các hoạt động (ủng cao su, tạp dề, khẩu trang, kính...).
- Danh mục các dụng cụ, phương tiện PHCN phải luôn có sẵn ngay tại khu vực cách ly và phải được kiểm tra, bổ sung đủ hàng ngày (Bảng 1). Lưu ý có đủ kích cỡ cho người sử dụng và cơ số tối thiểu phải có luôn sẵn sàng
Bảng 1. Phương tiện, dụng cụ cần luôn có sẵn tại khu/buồng cách ly
(Theo Quyết định số 1259/QĐ-BYT ngày 20 tháng 3 năm 2020)
|
TT |
Dụng cụ |
Cơ số |
|
|
Phương tiện PHCN |
|
|
1 |
Găng tay sạch các cỡ |
150 |
|
2 |
Bộ trang phục phòng hộ |
30 |
|
3 |
Kính mắt, tấm che mặt |
30 |
|
4 |
Mũ che đầu |
50 |
|
5 |
Bốt hoặc bao giày |
30 |
|
6 |
Khẩu trang N95 |
20 |
|
7 |
Khẩu trang y tế |
50 |
|
|
Dụng cụ cần thiết khác |
|
|
1 |
Quần áo NB |
05 |
|
2 |
Vải trải giường |
05 |
|
3 |
Khăn lau tay dùng một lần hoặc khăn giấy |
30 |
|
4 |
Thùng đựng khăn |
01 |
|
5 |
Xà phòng rửa tay và dung dịch VST chứa cồn |
05 |
|
6 |
Giá để xà phòng và dung dịch VST chứa cồn |
|
|
7 |
Găng tay vệ sinh |
10 |
|
8 |
Khăn lau bề mặt và giấy thấm lau dịch vương vãi |
05 |
|
9 |
Túi/thùng đựng chất thải các loại có in biểu tượng loại chất thải lây nhiễm |
10/01 |
|
10 |
Túi đựng đồ vải bẩn |
05 |
|
11 |
Thùng đựng đồ vải bẩn có nắp |
01 |
|
12 |
Thùng đựng dụng cụ bẩn |
01 |
|
13 |
Hóa chất khử khuẩn ban đầu và vệ sinh |
|
7. Hồ sơ bệnh án tại khu vực cách ly
- Tối ưu là sử dụng hồ sơ bệnh án điện tử hoặc các thiết bị điện tử để ghi lại thông tin khám, chẩn đoán, XN, điều trị chăm sóc và theo dõi NB hàng ngày.
- Trong trường hợp chưa có bệnh án điện tử, các bệnh án giấy được để tại phòng hành chính của khu cách ly, không được để tại khu vực buồng bệnh. Bác sỹ và điều dưỡng thực hiện việc ra y lệnh bằng miệng theo quy định hoặc ghi chép ra giấy nháp, máy tính bảng rồi truyền ra ngoài qua mạng, ô kính... Thông tin này được bên ngoài đánh máy hoặc ghi chép lại vào hồ sơ bệnh án sau đó được bác sỹ, điều dưỡng phụ trách hoạt động đó ký trong phòng hành chính sau khi tháo phương tiện PHCN.
- Không được mang hồ sơ bệnh án từ khu cách ly ra khu vực bên ngoài, khi cần hội chẩn, khoa chụp hồ sơ bệnh án cần thiết và gửi qua thiết bị điện tử (qua email...) ra bên ngoài để hội chẩn (hội chẩn trực tuyến).
- Khi cần chỉ định làm xét nghiệm: chụp XQ, siêu âm, xét nghiệm sinh hóa, mọi phiếu đề nghị được gửi đến các đơn vị các yêu cầu của nhà lâm sàng và kết quả xét nghiệm được trả qua mạng sau đó in ra tại khu cách ly và dán vào hồ sơ bệnh án người bệnh để lưu lại.
- Toàn bộ các phiếu chỉ định, kết quả giấy đã sử dụng để ghi thông tin tạm thời trong khu vực cách ly sau khi đã được sao lại, ký để dán trong hồ sơ bệnh án sẽ được cắt hủy, thu gom và xử lý như chất thải lây nhiễm.
SỬ DỤNG PHƯƠNG TIỆN PHÒNG HỘ CÁ NHÂN
Phương tiện PHCN là phương tiện thiết yếu để bảo vệ NVYT trước nguy cơ lây nhiễm khi tiếp xúc với máu, dịch tiết và giọt hô hấp (giọt bắn hoặc khí dung aerosol) chứa các tác nhân gây bệnh truyền nhiễm khi tiếp xúc gần với NB. Phương tiện PHCN cũng được sử dụng để bảo vệ NB, người nhà NB, khách thăm không bị nhiễm các tác nhân gây bệnh (bao gồm cả SARS-CoV-2) từ NVYT và môi trường trong bệnh viện. Việc mang phương tiện PHCN đúng theo hướng dẫn khi chăm sóc NB là một trong các biện pháp quan trọng nhất trong phòng ngừa lây nhiễm SARS-COV-2 cho NVYT, NB và cộng đồng.
1. Mục đích
Ngăn ngừa nguy cơ lây nhiễm SARS-CoV-2 và các tác nhân gây bệnh khác từ NB sang NVYT, NB khác, khách thăm và phát tán ra môi trường xung quanh NB và cộng đồng.
2. Phạm vi áp dụng
Tất cả NVYT, người nhà NB, khách thăm, những người có tiếp xúc với NB hoặc mẫu bệnh phẩm, dụng cụ, đồ vải, chất thải, phương tiện chăm sóc, vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2.
3. Nguyên tắc thực hiện
3.1. Nguyên tắc chung
- Sử dụng phương tiện PHCN theo hướng dẫn phòng ngừa chuẩn kết hợp với phòng ngừa theo đường lây truyền phù hợp với tình huống chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2.
- Các phương tiện PHCN cần phải có đủ kích cỡ và đạt tiêu chuẩn chất lượng theo Quyết định số 1616/QĐ-BYT ngày 08/04/2020 của Bộ Y tế.
- Đảm bảo luôn sẵn có cơ số phương tiện PHCN tại các khu vực tiếp đón, khám sàng lọc, cách ly tạm thời, khu vực cách ly thu dung điều trị, buồng đệm của phòng cách ly, phòng XN, khu vực xử lý rác thải, xử lý thi hài.
- Cần tuân thủ đúng chỉ định và quy trình mang và tháo bỏ phương tiện PHCN.
3.2. Một số nguyên tắc cụ thể khi sử dụng phương tiện phòng hộ cá nhân
1) Luôn mang đủ phương tiện PHCN đã quy định theo từng tình huống khi tiếp xúc, thăm khám, chăm sóc cho người nhiễm hoặc nghi ngờ nhiễm SARS- COV-2. Xem Phụ lục 3 về sử dụng PHCN theo từng tình huống. Phải đảm bảo phương tiện PHCN che phủ kín toàn bộ cơ thể, không mang 2 khẩu trang. Chuẩn bị đầy đủ phương tiện PHCN phù hợp với tình huống sắp thực hiện.
2) Trường hợp cấp cứu NB nhưng không khai thác được các yếu tố dịch tễ, sử dụng phương tiện PHCN như khi cấp cứu người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2.
3) Thực hành mang và tháo bỏ phương tiện PHCN phải được thực hiện thuần thục trước khi chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 và phải được giám sát bởi thành viên đã được đào tạo.
4) Tránh tiếp xúc hoặc điều chỉnh phương tiện PHCN đã mang trong khi làm việc trong buồng, khu vực cách ly. Không mang và tháo phương tiện PHCN trong cùng một phòng. Buồng mang phương tiện PHCN phải ở ngoài buồng cách ly.
5) Tháo phương tiện PHCN ngay sau khi ra khỏi khu vực cách ly. Nên tháo bỏ phương tiện PHCN trong buồng đệm trước khi ra khỏi khu cách ly. Không mang phương tiện PHCN sau khi đã tiếp xúc với NB đi sang các khu vực khác.
6) Thay găng khi chuyển từ NB này sang chăm sóc NB khác, thay găng nếu bị rách, VST trước khi mang găng mới.
7) Khi tháo phương tiện PHCN cần chú ý các nguyên tắc sau:
- Mặt ngoài phương tiện PHCN có mức độ nguy cơ nhiễm bẩn cao, khi tháo phải cuộn mặt ngoài vào trong, không được giũ phương tiện PHCN khi tháo.
- Mặt trước của phương tiện PHCN có nguy cơ lây nhiễm cao hơn mặt sau. Tránh đụng chạm tay vào mặt trước của phương tiện PHCN.
- Khẩu trang tháo ra sau cùng.
8) Phương tiện PHCN chỉ dùng một lần, là chất thải lây nhiễm, sau khi tháo phải bỏ ngay vào thùng chất thải lây nhiễm (thùng màu vàng). Thùng đựng chất thải phải đủ lớn và phải có nắp đậy kín.
9) NVYT trực tiếp chăm sóc NB hoặc nhân viên thực hiện các dịch vụ khác liên quan tới người nhiễm, nghi nhiễm SARS-CoV-2 cần được đào tạo, huấn luyện để sử dụng thành thạo phương tiện PHCN.
4. Các loại phương tiện phòng hộ cá nhân
4.1. Loại phương tiện phòng hộ cá nhân
Cơ sở KBCB cần phải lựa chọn phương tiện PHCN theo quy định về tiêu chuẩn bộ phòng chống dịch trong: (1) Quyết định số 1259/QĐ-BYT ngày 20/3/2020 về Danh mục phương tiện PHCN thiết yếu của 01 Khu vực điều trị cách ly NB COVID-19, (2) Quyết định số 1616/QĐ-BYT ngày 08/4/2020 về việc hướng dẫn tạm thời về kỹ thuật, phân loại và lựa chọn bộ trang phục phòng, chống dịch COVID-19.
Trên thực tế hiện nay có nhiều kiểu loại phương tiện PHCN, có thể xếp vào 2 loại sau:
Loại thứ nhất: Loại quần, áo choàng và mũ trùm đầu riêng biệt:
- Áo choàng chống thấm hoặc áo choàng có kèm tấm choàng chống thấm.
- Quần chống thấm.
- Tạp dề chống thấm.
- Khẩu trang y tế.
- Khẩu trang hiệu lực lọc cao (ví dụ N95).
- Kính bảo hộ hoặc tấm che mặt.
- Găng tay y tế.
- Mũ chụp tóc (loại trùm kín đầu và cổ).
- Bao giầy loại ống cao.
- Ủng cao su.
Loại 2: Loại quần liền, áo choàng và mũ trùm đầu:
- Bộ quần, áo choàng, mũ.
- Bao giầy loại ống cao.
- Tạp dề chống thấm.
- Khẩu trang y tế.
- Khẩu trang N95.
- Kính bảo hộ hoặc tấm che mặt.
- Găng tay y tế.
- Găng cao su.
- Bao giầy chống thấm loại ống cao.
- Ủng cao su.
4.2. Một số tiêu chí kỹ thuật
- Kính bảo hộ và tấm che mặt phải bó sát vào khuôn mặt và ngăn chặn không để dịch thấm vào (Hình 5 và Hình 6).
- Khẩu trang y tế đạt tiêu chuẩn theo TCVN 8389 hoặc ASTM, không thấm nước, có thanh kim loại giúp uốn khít sống mũi, ngăn chặn không khí, dịch bắn đi qua.
- Khẩu trang có hiệu lực lọc cao (ví dụ khẩu trang đạt tiêu chuẩn N95 hoặc FFP2 hoặc tương đương).
- Găng tay: Khuyến cáo dùng găng làm bằng chất liệu nitrile hơn chất liệu latex, không nên dùng găng tay có bột, kích thước cần phù hợp với tay của người sử dụng.
- Áo choàng có chiều dài đến giữa đùi, tay dài, cổ tay bo và tạp dề phải bằng chất liệu không thấm máu và dịch.
- Ủng cao su không thủng rách, kích cỡ phù hợp với chân của người sử dụng.
- Bao giầy cao đến gần gối, bằng chất liệu không thấm nước và, chống trượt.
- Mũ che đầu và cổ, có chỗ mở phía trước để tháo ra sau.
- Bộ quần áo mặc bên trong trước khi mang trang phục PHCN.
4.3. Dự trù cơ số phương tiện phòng hộ cá nhân
- Việc dự trù phương tiện PHCN cần phải được thực hiện hàng năm và khi có dịch. Nguyên tắc tính căn cứ vào thực tế mô tả công việc của NVYT làm việc tại các khoa phòng, vị trí khác nhau.
- Sử dụng công cụ hoặc phương pháp theo dõi số lượng phương tiện PHCN được sử dụng và ước tính nhu cầu phương tiện PHCN (tham khảo Phụ lục 3-4).
- Xem thêm quyết định số 1259/QĐ-BYT ngày 20/3/2020 về Danh mục phương tiện PHCN thiết yếu của 01 Khu vực điều trị cách ly NB COVID-19 để dự trù đúng số lượng phương tiện PHCN cần thiết phù hợp theo công năng, theo dự trù số NB COVID-19 có thể thu dung.
- Cơ sở khám bệnh chữa bệnh cũng cần xây dựng hướng dẫn sử dụng phương tiện PHCN để sử dụng đúng mục đích, tránh lãng phí và không hiệu quả.
5. Quy trình mang và tháo bỏ phương tiện phòng hộ cá nhân
5.1. Mang và tháo khẩu trang
5.1.1. Khẩu trang y tế:
* Kỹ thuật mang khẩu trang:
- Vệ sinh tay.
- Mở bao gói, lấy khẩu trang ra khỏi bao, một tay cầm vào 1 cạnh bên:
- Đặt khẩu trang lên mặt, mặt chống thấm (màu xanh) quay ra ngoài, mặt thấm hút (màu trắng) quay vào trong. 1 tay giữ mặt trước khẩu trang cố định trên mặt, 1 tay luồn 1 bên dây đeo qua tai sau đó làm ngược lại với bên kia.
- Dùng ngón 2 đầu ngón tay trỏ ấn chỉnh thanh kim loại trên mũi sao cho ôm sát sống mũi và mặt.
- Dùng 2 ngón tay cầm mép dưới của khẩu trang kéo nhẹ xuống dưới, đưa vào trong để khẩu trang bám sát vào mặt dưới cằm.
* Kỹ thuật tháo khẩu trang:
- Tháo dây đeo khẩu trang, tay không chạm vào khẩu trang, loại bỏ khẩu trang vào thùng thu gom chất thải theo đúng quy định.
- Vệ sinh tay.
5.1.2. Khẩu trang có hiệu lực lọc cao (ví dụ khẩu trang N95).
* Kỹ thuật mang khẩu trang:
|
- Vệ sinh tay. - Mở bao gói, đặt khẩu trang vào lòng bàn tay, cạnh có kim loại ôm vào sống mũi, hướng ra trước, để dây đeo thả tự do dưới bàn tay. - Đặt khẩu trang phía dưới cằm, phần che mũi hướng lên trên. - Kéo dây trên qua đầu và đặt vào vùng chẩm, dây trên tai. Kéo dây dưới qua đầu và đặt vào sau gáy, dưới tai. Lưu ý không để hai dây bắt chéo nhau ở sau đầu. - Kiểm tra và chỉnh lại dây đeo nếu bị xoắn, vặn. - Đặt đầu ngón tay trỏ của 2 tay tại đỉnh sống mũi, ấn chỉnh phần che mũi sao cho khẩu trang ôm khít mũi. - Kiểm tra độ kín của khẩu trang: + Thử nghiệm hít vào (âm tính); thở ra từ từ, nếu khẩu trang ôm kín mặt, áp lực âm làm cho khẩu trang bám sát vào khuôn mặt. Nếu khẩu trang không ôm kín mặt, không khí sẽ qua khe hở giữa khẩu trang và mặt, cần điều chỉnh lại độ căng của dây đeo và làm lại thử nghiệm hít vào. + Thử nghiệm thở ra (dương tính): thở ra mạnh, nếu khẩu trang ôm kín mặt, áp lực dương làm cho khẩu trang hơi phồng ra. Nếu khẩu trang không ôm kín mặt, không khí sẽ qua khe hở giữa khẩu trang và mặt, cần điều chỉnh lại độ căng của dây đeo và làm lại thử nghiệm thở ra. |
|
* Kỹ thuật tháo khẩu trang:
|
- Tháo dây dưới bằng cách cầm vào phần dây sau đầu, sau đó tháo dây trên qua đầu, không để tay chạm vào khẩu trang khi tháo. - Vệ sinh tay. |
Hình 12: Tháo khẩu trang N95 |
5.1.3. Những lưu ý khi mang và tháo khẩu trang
- Mang khẩu trang đúng chiều trên, dưới.
- Mang khẩu trang đúng mặt trong, ngoài.
- Không chạm tay vào mặt trong khẩu trang khi mang.
- Đặt khẩu trang cẩn thận để che kín miệng và mũi.
- Chỉnh gọng mũi và dây đeo để đảm bảo khẩu trang ôm sát sống mũi và khuôn mặt, không để không khí đi vào/ra qua khe hở giữa khẩu trang và mặt.
- Tay không chạm vào mặt trước khẩu trang khi loại bỏ khẩu trang.
- Sau khi loại bỏ hoặc bất cứ khi nào vô tình chạm vào khẩu trang đã sử dụng, cần làm sạch tay bằng dung dịch VST có chứa cồn hoặc rửa tay bằng xà phòng và nước.
- Thay khẩu trang sau mỗi khi thực hiện thủ thuật sạch/vô khuẩn, ngay khi thấy khẩu trang bị nhiễm bẩn hoặc bị ẩm/ướt hoặc sau mỗi ca làm việc.
- Không sử dụng lại khẩu trang đã qua sử dụng.
5.2. Trình tự mang phương tiện phòng hộ cá nhân (bộ chống dịch rời)
Trước khi mang phương tiện PHCN cần kiểm tra số lượng, loại, kích cỡ phù hợp với người mang; kiểm tra chất lượng của phương tiện PHCN (đúng tiêu chuẩn quy định, không rách, thủng, hết hạn,...), sau đó lần lượt tiến hành các bước:
Bước 1: Vệ sinh tay.
Bước 2: Đi bốt/bao giầy trùm ngoài ống quần áo (bên trong).
Bước 3: Mặc quần và áo choàng (mang tạp dề nếu có chỉ định).
Bước 4: Mang khẩu trang (Khẩu trang y tế, hoặc N95 như hướng dẫn trên).
Bước 5: Mang kính bảo hộ (đối với loại có gọng cài tai).
Bước 6: Đội mũ trùm kín tóc, đầu, tai, dây đeo khẩu trang.
Bước 7: Mang tấm che mặt hoặc kính bảo hộ (nếu là loại dây đeo ngoài mũ).
Bước 8: Vệ sinh tay.
Bước 9 : Mang găng theo chỉ định.
5.3. Trình tự tháo bỏ phương tiện phòng hộ cá nhân
Các phương tiện phòng hộ cá nhân được tháo bỏ tại phòng đệm, và cho vào thùng gom chất thải lây nhiễm sau khi tháo bỏ. Luôn VST khi tháo bỏ từng phương tiện PHCN.
5.3.1. Loại quần, áo choàng và mũ trùm đầu rời
Bước 1: Tháo găng, khi tháo cuộn mặt trong găng ra ngoài, bỏ vào thùng đựng chất thải. (Nếu có mang tạp dề, phải VST mới tháo tạp dề, cởi dây dưới trước, dây trên sau, cuộn ngược mặt trong của tạp dề ra ngoài, bỏ vào thùng chất thải).
Chú ý:
- Với chăm sóc thông thường (đo nhiệt độ, lấy mạch, huyết áp, tiêm bắp, tiêm tĩnh mạch,...hoặc làm các thao tác không đòi hỏi độ co giãn, ma sát và không dễ rách găng) chỉ mang 1 găng.
- Khi phẫu thuật, thủ thuật xâm lấn (nội soi, đỡ đẻ, mở khí quản, đặt nội khí quản,....) và lấy mẫu xét nghiệm, mổ thi hài nên mang 2 găng.
Bước 2: Vệ sinh tay.
Bước 3: Tháo bỏ áo choàng, cuộn mặt trong của áo choàng ra ngoài và bỏ thùng đựng chất thải
Bước 4: Vệ sinh tay.
Bước 5: Tháo bỏ quần và bao giầy cùng lúc, trong quá trình cởi bỏ luôn cuốn mặt trong của quần ra ngoài, kết thúc bỏ vào thùng chất thải. Nếu mang ủng, nên tháo ủng trước đặt ủng vào thùng có dung dịch khử khuẩn, sau đó VST rồi mới tháo bỏ quần như trên.
Bước 6: Vệ sinh tay.
Bước 7: Tháo bỏ mũ trùm bằng cách luồn tay vào mặt trong mũ.
Bước 8: Tháo kính bảo hộ (loại gọng và dây đeo bên trong mũ).
Hình 15: Tháo bỏ kính và mặt nạ
Bước 9: Vệ sinh tay.
Bước 10: Tháo khẩu trang (cầm vào phần dây đeo phía sau đầu hoặc sau tai).
Bước 11: Vệ sinh tay.
5.3.2. Loại bộ phòng hộ quần liền áo và mũ
Bước 1: Tháo găng. Khi tháo cuộn mặt trong găng ra ngoài, bỏ vào thùng đựng chất thải (Nếu có mang tạp dề, phải VST mới tháo tạp dề, cởi dây dưới trước, dây trên sau, cuộn ngược mặt trong của tạp dề ra ngoài, bỏ vào thùng chất thải).
Bước 2: Vệ sinh tay.
Bước 3: Tháo kính bảo hộ hoặc tấm che mặt (nếu loại dây thun đeo ngoài mũ trùm).
Chú ý: Nếu kính có gọng đeo trong mũ thì sau khi tháo mũ mới tháo kính.
Bước 4: Vệ sinh tay.
Bước 5: Tháo bỏ mũ, áo, quần. Khi tháo để mặt trong của trang phục lộn ra ngoài và loại bỏ vào thùng gom chất thải.
Bước 6: Vệ sinh tay.
Bước 7: Tháo ủng hoặc bao giầy, lộn mặt trong ra ngoài và bỏ vào thùng chất thải. Nếu mang ủng, đặt ủng vào thùng có dung dịch khử khuẩn.
Bước 8: Vệ sinh tay.
Bước 9: Tháo khẩu trang (cầm vào phần dây đeo phía sau đầu hoặc sau tai).
Bước 10: Vệ sinh tay.
Chú ý: Tháo bỏ trang phục PHCN tại buồng đệm của khu, buồng cách ly.
5.4. Quy trình mang phương tiện phòng hộ cá nhân khi lấy mẫu bệnh phẩm dịch tỵ hầu (phết họng, dịch nội khí quản)
5.4.1. Các loại phương tiện PHCN sử dụng trong lấy mẫu bệnh phẩm
- Bộ quần áo chống dịch sử dụng một lần.
- Tấm choàng không thấm nước.
- Mũ trùm hoặc tấm choàng che kín đầu, cổ bằng chất liệu không thấm nước.
- Khẩu trang có hiệu lực lọc cao (N95 hoặc tương đương).
- Kính bảo hộ hoặc tấm che mặt.
- Găng tay y tế sạch, không có bột
- Ủng cao su/giầy chống thấm cổ cao.
Bảng 2: Quy định mang phương tiện PHCN trong xét nghiệm SARS-CoV-2
|
Bảng quy định mang phương tiện PHCN tại khu vực lấy mẫu, bảo quản, vận chuyển mẫu xét nghiệm ngoài cơ sở khám bệnh, chữa bệnh |
|||
|
|
Đối tượng |
Thao tác thực hiện |
Cấp độ phòng hộ |
|
Các phòng lấy mẫu xét nghiệm lưu động |
Kỹ thuật viên, NVYT |
Thao tác lấy các mẫu hô hấp |
Cấp độ 4 |
|
Kỹ thuật viên, NVYT |
Bảo quản, vận chuyển mẫu |
Cấp độ 2 |
|
|
Các phòng lấy mẫu, xử lý mẫu xét nghiệm tại các cơ sở y tế khác (các trung tâm CDC, viện nghiên cứu ...) |
Kỹ thuật viên, NVYT |
Thao tác lấy các mẫu hô hấp, thực hành xét nghiệm mẫu nghi ngờ, mẫu NB mắc COVID-19 |
Cấp độ 4 |
5.4.2. Mang và tháo phương tiện phòng hộ cá nhân trong lấy mẫu bệnh phẩm
a) Trình tự mang phương tiện PHCN
* Trường hợp sử dụng 2 đôi găng:
- Bước 1: Vệ sinh tay
- Bước 2: Mang đôi găng 1
- Bước 3: Mang quần, áo choàng, bốt
- Bước 4: Đeo khẩu trang, mang kính
- Bước 5: Đội mũ, mang tấm che mặt
- Bước 6: Mang đôi găng 2 (trùm ngoài cổ tay áo)
b) Trình tự tháo bỏ phương tiện PHCN
* Trường hợp sử dụng 2 đôi găng:
- Bước 1: Tháo đôi găng 2 (găng ngoài)
- Bước 2: Tháo mạng che mặt, mũ trùm đầu, cổ
- Bước 3: Cởi áo choàng, quần, bốt
- Bước 4: Tháo đôi găng 1 (găng trong), VST
- Bước 5: Tháo bỏ kính, khẩu trang
- Bước 6: Vệ sinh tay.
Chú ý:
- Nếu tháo trong khoa vi sinh cần tháo ở ngoài phòng XN vi sinh.
- Nếu tháo ngoài thực địa cần có buồng hoặc khu vực để tháo bỏ và để ngay vào thùng đựng chất thải, không nên xịt hóa chất vào bộ phương tiện PHCN đang sử dụng.
- Không nên sát khuẩn cồn ngoài găng.
- Tháo găng 1 xong cần sát khuẩn tay.
6. Kiểm tra, giám sát việc sử dụng phương tiện phòng hộ cá nhân
- Khoa KSNK và phòng Điều dưỡng: chịu trách nhiệm kiểm tra, giám sát, huấn luyện việc sử dụng phương tiện PHCN của NVYT.
- Nội dung giám sát:
+ Luôn có sẵn phương tiện PHCN tại buồng đệm của khu, phòng cách ly.
+ NVYT sử dụng đủ và đúng phương tiện PHCN cần thiết.
+ Phân loại, thu gom, xử lý phương tiện PHCN đã qua sử dụng.
- Phương pháp giám sát: bằng quan sát trực tiếp và ghi phiếu giám sát.
VỆ SINH TAY
Vệ sinh tay là một trong những biện pháp quan trọng giúp phòng ngừa và kiểm soát lây nhiễm SARS-CoV-2. Việc VST cần phải được thực hiện thường xuyên mọi lúc, mọi nơi theo đúng 5 thời điểm VST trong quá trình chăm sóc và điều trị NB.
Tất cả các cơ sở KBCB cần phải:
1. Trang bị phương tiện vệ sinh tay
Tăng cường bổ sung đầy đủ phương tiện VST tại tất cả các khu vực có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
1.1. Phương tiện vệ sinh tay với xà phòng và nước sạch
- Các bồn VST phải được bố trí trong buồng cách ly, buồng đệm, buồng hành chính, nơi pha chế dịch, thuốc, buồng xét nghiệm, buồng dinh dưỡng, nơi xử lý chất thải, đồ vải bẩn, nhà đại thể thuận tiện cho NB và NVYT sử dụng.
- Các bồn VST có đầy đủ dung dịch xà phòng, nước sạch, thùng đựng khăn lau tay (bằng vải hoặc giấy) dùng một lần.
Một số quy định cụ thể:
- Bồn VST phải đủ sâu để tránh nước bắn ra bên ngoài và bắn vào người rửa, không có góc cạnh, bề mặt nhẵn, không có vết cáu bẩn và ứ đọng nước. Chiều cao của bồn phù hợp với chiều cao của người VST.
- Vòi nước: gắn cố định vào trong tường. Khóa vòi nên sử dụng loại tự động, đạp chân hoặc có cần gạt.
- Hệ thống nước: nước máy, đường dẫn nước nên đặt chìm vào trong tường, nhưng phải dễ cho lắp đặt, vệ sinh, khử khuẩn khi cần thiết.
- Xà phòng và giá để xà phòng VST: tốt nhất là xà phòng dạng dung dịch, chứa trong bình kín, có bơm định lượng chuẩn, lắp đặt phù hợp. Nếu dùng xà phòng bánh thì cần để trong hộp có nắp đậy kín, để nơi khô ráo, tránh nước bắn.
- Khăn lau tay sử dụng một lần: có thể bằng giấy dùng một lần hoặc khăn sợi bông tái sử dụng để trong hộp cấp khăn, kín, dễ lấy khăn ra.
- Thùng đựng khăn bẩn: thiết kế sao cho thao tác bỏ khăn vào thùng được dễ dàng, không phải đụng chạm tay vào nắp.
Hình 16: Rửa tay dưới vòi nước chảy
1.2. Phương tiện vệ sinh tay có chứa cồn hoặc cồn trong chlorhexidin
- Trang bị lọ (chai) dung dịch khử khuẩn tay có chứa cồn có nồng độ từ 60% - 80% hoặc cồn trong chlorhexidin ở tất cả những khu vực chăm sóc NB: mỗi đầu giường NB nặng;, NB cấp cứu;, trên các xe tiêm; xe thay băng; bàn khám bệnh, trên tường ngay cạnh lối (cửa) vào buồng bệnh; phòng đệm; phòng cách ly; trước cửa thang máy; hành lang... nơi có nguy có phơi nhiễm với máu, dịch cơ thể NB.
- Cần phải thường xuyên thay và vệ sinh các bình chứa dung dịch cồn khử khuẩn tay và đảm bảo bình luôn sẵn có tại những vị trí đã quy định.
- Chai đựng dung dịch cồn VST, có bơm định chuẩn, có giá gắn cố định vào tường hoặc treo các đầu giường NB, trước cửa buồng bệnh, xe tiêm...
2. Chỉ định vệ sinh tay
2.1. Vệ sinh tay với xà phòng và nước sạch
- Bất cứ khi nào bàn tay có dính máu và dịch cơ thể có thể nhìn thấy được bằng mắt, trong quá trình chăm sóc, điều trị NB (làm thủ thuật xâm lấn, chăm sóc vệ sinh thân thể NB, xử lý dụng cụ bẩn, chất thải,...) mặc dù có mang găng tay và nghi ngờ thủng găng hoặc tháo bất cẩn làm tiếp xúc với nguồn nhiễm.
- Vệ sinh tay bằng xà phòng và nước cũng cần được thực hiện trước và sau buổi làm việc, sau khi đi vệ sinh, sau thu gom đồ vải, dụng cụ, chất thải...
2.2. Vệ sinh tay với dung dịch có chứa cồn
- Chỉ VST với dung dịch có chứa cồn khi bàn tay khô, không dính máu và dịch cơ thể, trong chăm sóc, điều trị, sau khi tháo bỏ phương tiện PHCN.
- Tại những nơi không thể lắp đặt bồn rửa tay và những nơi các thao tác chăm sóc không có nguy cơ dính máu và dịch cơ thể NB.
- Chỉ định VST với dung dịch có chứa cồn: tương tự như trong VST với xà phòng và nước nếu không có dính máu và dịch cơ thể có thể nhìn thấy.
- Thời điểm NVYT cần VST: 5 thời điểm bắt buộc NVYT phải tuân thủ nghiêm ngặt VST (theo khuyến cáo của Tổ chức Y tế thế giới).
|
1. |
Trước khi tiếp xúc với NB |
|
|
2. |
Trước khi làm thủ thuật vô trùng |
|
|
3. |
Sau khi tiếp xúc với máu và dịch cơ thể |
|
|
4. |
Sau khi tiếp xúc NB |
|
|
5. |
Sau khi đụng chạm vào những vùng xung quanh NB |
Hình 17: Các thời điểm VST khi chăm sóc NB
- Ngoài ra cần phải VST trong một số trường hợp sau:
+ Trong quy trình mặc và tháo phương tiện PHCN.
+ Trước khi mang và ngay sau khi tháo găng tay.
+ Khi chuyển chăm sóc từ nơi nhiễm sang nơi sạch trên cùng NB.
+ Trước khi kết thúc công việc tại khu vực cách ly đi ra bên ngoài.
+ Trước khi trở về gia đình.
3. Kỹ thuật
3.1. Vệ sinh tay bằng xà phòng và nước (Hình 18)
- Bước 1: Làm ướt hai lòng bàn tay bằng nước. Lấy xà phòng và chà hai lòng bàn tay vào nhau cho sủi bọt.
- Bước 2: Chà lòng bàn tay này lên mu và kẽ ngoài các ngón tay bàn tay kia và ngược lại.
- Bước 3: Chà hai lòng bàn tay vào nhau, miết mạnh các kẽ trong ngón tay.
- Bước 4: Chà mặt ngoài các ngón tay của bàn tay này vào lòng bàn tay kia.
- Bước 5: Dùng bàn tay này xoay ngón cái của bàn tay kia và ngược lại.
- Bước 6: Xoay các đầu ngón tay này vào lòng bàn tay kia và ngược lại. Rửa sạch tay dưới vòi nước chảy.
Hình 18: Kỹ thuật VST với xà phòng và nước sạch
3.2. Vệ sinh tay với dung dịch có chứa cồn (Hình 19)
- Bước 1: Lấy 3ml - 5ml dung dịch VST có chứa cồn/cồn trong chlorhexidin và chà hai lòng bàn tay vào nhau.
- Bước 2: Chà lòng bàn tay này lên mu và kẽ ngoài các ngón tay của bàn tay kia và ngược lại.
- Bước 3: Chà hai lòng bàn tay vào nhau, miết mạnh các kẽ trong ngón tay.
- Bước 4: Chà mặt ngoài các ngón tay của bàn tay này vào lòng bàn tay kia.
- Bước 5: Dùng bàn tay này xoay ngón cái của bàn tay kia và ngược lại.
- Bước 6: Xoay các đầu ngón tay này vào lòng bàn tay kia và ngược lại cho đến khi bàn tay khô.
Hình 19: Kỹ thuật VST với dung dịch có chứa cồn (20 giây - 30 giây)
Ghi chú:
- Cắt ngắn móng tay.
- Tháo bỏ toàn bộ trang sức trên bàn tay (nhẫn, vòng đeo tay, đồng hồ...).
- Kỹ thuật tương tự như VST với xà phòng và nước. Mỗi bước chà tối thiểu 5 lần.
Xem thêm Hướng dẫn thực hành vệ sinh tay trong các cơ sở khám bệnh, chữa bệnh ban hành theo Quyết định số 3916/QĐ-BYT ngày 28/8/2017 của Bộ trưởng Bộ Y tế.
XỬ LÝ DỤNG CỤ
Tất cả các dụng cụ sau khi sử dụng cho chăm sóc và điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều là những dụng cụ có nguy cơ lây nhiễm, nếu không được xử lý đúng quy trình sẽ có nguy cơ phát tán và lây nhiễm cho NB khác, NVYT và cộng đồng.
1. Mục đích
Giúp NVYT nhận biết được nguy cơ lây nhiễm do dụng cụ và thực hiện nghiêm ngặt các bước trong quy trình xử lý dụng cụ sau khi đã sử dụng trên những NB nghi nhiễm/nhiễm SARS-CoV-2: làm sạch, khử khuẩn và tiệt khuẩn đảm bảo an toàn cho NB, NVYT và cộng đồng.
2. Nguyên tắc
- Dụng cụ sau sử dụng cho NB phải được xử lý ngay tại nơi phát sinh theo đúng quy định.
- Thiết bị và dụng cụ y tế chuyên dụng khi sử dụng trong chăm sóc và điều trị NB tốt nhất là dùng một lần. Dụng cụ tái sử dụng đều phải được xử lý theo đúng quy định của BYT.
- Tất cả các thiết bị và dụng cụ y tế dùng một lần nếu muốn sử dụng lại cần phải được tái xử lý theo đúng hướng dẫn của nhà sản xuất và quy định của BYT.
- Thiết bị và dụng cụ y tế chuyên dụng được xử lý khử khuẩn và tiệt khuẩn đúng quy trình và đảm bảo chức năng hoạt động.
- Quy trình hướng dẫn khử, tiệt khuẩn dụng cụ và phương tiện chăm sóc NB luôn có đủ tại nơi xử lý dụng cụ.
- Phương tiện, hóa chất, vật tư tiêu hao, phương tiện PHCN phải luôn có đủ và sẵn sàng cho người sử dụng.
- Nhân viên làm công tác khử khuẩn, tiệt khuẩn phải được huấn luyện, có chứng chỉ đào tạo về khử khuẩn tiệt khuẩn.
- Kiểm tra, giám sát chất lượng tất cả các loại dụng cụ phải được thực hiện nghiêm ngặt ở tất cả các khâu của quá trình xử lý dụng cụ.
- Thống kê, báo cáo việc xử lý, cung cấp các dụng cụ chăm sóc và điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Người tham gia xử lý dụng cụ phải được lưu lại danh sách và hướng dẫn phòng ngừa lây nhiễm theo quy định.
3. Đối tượng và phạm vi áp dụng
3.1. Đối tượng áp dụng
- Nhân viên xử lý dụng cụ (tại khu vực cách ly, đơn vị lâm sàng, cận lâm sàng liên quan tới chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 và đơn vị tiệt khuẩn trung tâm).
- NVYT trực tiếp chăm sóc tại các đơn vị chăm sóc điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
3.2. Phạm vi áp dụng
- Khu/phòng cách ly.
- Đơn vị tiệt khuẩn trung tâm/khoa Kiểm soát nhiễm khuẩn.
- Khu vực tiếp nhận, phân loại, thăm khám người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
4. Phương tiện
4.1. Phương tiện khử khuẩn, tiệt khuẩn
- Phương tiện PHCN theo tiêu chuẩn cấp độ 3: (1) khẩu trang, (2) găng tay cao su loại dài đến khuỷu khoảng, độ dài 450 cm - 500 cm, (3) bộ trang phục phòng chống dịch bao gồm mũ, áo, quần, (4) tấm kính che mặt, (5) bao giầy, (6) ủng (những vùng có chỉ định).
- Thùng ngâm dụng cụ có nắp đậy, có dung tích phù hợp với các loại dụng cụ (quy định mã màu và nhãn riêng có ghi thùng đựng dụng cụ nghi ngờ có chứa SARS-CoV-2).
- Bồn rửa dụng cụ (làm bằng vật liệu dễ làm sạch và khử khuẩn).
- Máy rửa dụng cụ.
- Máy tiệt khuẩn hơi nước, tủ sấy khô.
- Máy tiệt khuẩn nhiệt độ thấp (EO, Plasma...).
- Nguồn nước.
4.2. Hóa chất
- Dung dịch làm sạch: các chất tẩy rửa/khử khuẩn có chứa en-zym hoặc các loại hóa chất làm sạch khác.
- Dung dịch khử khuẩn mức độ trung bình:
+ Các hợp chất Chlorine: Presept, Javel, Chloramin B...
+ Hợp chất chứa alkylamine.
+ Cồn 70° (tráng ống nội soi sau khi hoàn tất quy trình).
+ Hoặc các loại hóa chất khử khuẩn mức độ trung bình khác.
- Dung dịch khử khuẩn mức độ cao: glutaraldehyde ≥ 2%, orthophthaldehyde 0,55%, Peracetic acid 0,2-0,35%, Hydrogen peroxide 7,35%+0,23% Peracetic acid... hoặc các loại hóa chất khử khuẩn mức độ cao khác (Xem thêm Quyết định số 3916/QĐ-BYT ban hành ngày 28/8/2017).
4.3. Nước: Nước sạch, nước vô khuẩn
5. Thực hiện xử lý cho từng nhóm dụng cụ
5.1. Biện pháp chung
- Chuyển tất cả dụng cụ về khu xử lý tập trung của cơ sở y tế sau khi xử lý ban đầu tại nơi phát sinh dụng cụ, không nên tổ chức xử lý tại khu cách ly vì việc thiết lập một khu vực xử lý khử khuẩn mức độ cao đòi hỏi thời gian và sự đầu tư vào nhân sự, hạ tầng cũng như nhiều loại trang thiết bị và phương tiện khác nhau.
- Trường hợp không thể vận chuyển ngay dụng cụ sau khi sử dụng, đặt dụng cụ vào thùng kín, có nắp đậy và có thể phun dung dịch en-zym để tránh cho dụng cụ bị khô và đông vón chất hữu cơ trước khi vận chuyển về khu vực xử lý tập trung.
- Tại khu vực cách ly cần bố trí một buồng/vùng riêng có đủ phương tiện cần thiết để tập trung và đóng gói dụng cụ trước khi vận chuyển.
- Có thể đóng gói 2 lớp, bên ngoài gói dán nhãn “Dụng cụ có nguy cơ nhiễm SARS-CoV-2” trước khi bỏ vào thùng vận chuyển đến đơn vị xử lý tập trung.
- Khu vực cách ly cần bố trí một vùng đệm có chức năng giao - nhận dụng cụ (bao gồm đồ vải bẩn, chất thải, phương tiện PHCN) cần đem xử lý.
- Nhân sự thực hiện cần được huấn luyện, đào tạo về các bước sơ xử lý, đóng gói, vận chuyển an toàn dụng cụ, sử dụng phương tiện PHCN, đường lây truyền và các biện pháp phòng ngừa lây truyền SARS-CoV-2.
- Dụng cụ từ khu cách ly được vận chuyển về khu xử lý tập trung theo một lộ trình cố định đã được thiết lập trước theo nguyên tắc phòng ngừa lây truyền SARS-CoV-2 (riêng biệt, có dấu hiệu cảnh báo); bằng các phương tiện vận chuyển kín, có dán nhãn; bởi các nhân viên đã được huấn luyện, đào tạo (nên là nhân viên đặc trách của đơn vị xử lý tập trung).
- Đơn vị xử lý dụng cụ trung tâm cần bố trí nhân sự, khu vực, trang thiết bị và phương tiện riêng để tiếp nhận và xử lý các DC đã sử dụng từ khu vực cách ly.
Trước khi vận chuyển dụng cụ từ khu vực phát sinh dụng cụ, cần phải thông báo trước cho đơn vị xử lý tập trung (gọi điện thoại) giúp phối hợp tốt trong việc giao - nhận tại khu vực cách ly, vận chuyển, và giao - nhận tại khu vực xử lý tập trung.
Hình 20. Sơ đồ các vị trí trong chu trình xử lý dụng cụ từ khu vực cách ly
5.2. Dụng cụ bán thiết yếu
Dụng cụ bán thiết yếu tập trung 02 nhóm chính: (1) nhóm dụng cụ nội soi chẩn đoán và (2) nhóm dụng cụ hỗ trợ hô hấp
(1) Đối với nhóm dụng cụ hỗ trợ hô hấp:
- Ưu tiên sử dụng một lần, dụng cụ sau sử dụng được thải bỏ theo đúng quy định
- Nếu sử dụng lại: cần phải tuân thủ nghiêm ngặt quy trình theo đúng khuyến cáo của BYT (xem hướng dẫn khử khuẩn tiệt khuẩn trong các cơ sở KBCB ban hành theo quyết định số 3671/QĐ-BYT của Bộ trưởng Bộ Y tế).
(2) Đối với nhóm dụng cụ nội soi chẩn đoán: cần phải tuân thủ nghiêm ngặt quy trình theo đúng khuyến cáo của nhà sản xuất và BYT đã ban hành (xem Quyết định số 3916/QĐ-BYT ngày 28/8/2017).
(3) Hóa chất sử dụng:
- Hóa chất làm sạch: các chất tẩy rửa chứa hoạt chất enzyme
- Hóa chất khử khuẩn mức độ cao: glutaraldehyde ≥ 2%, orthophthaldehyde 0,55%, Peracetic acid 0,2-0,35%, Hydrogen peroxide 7,35%+0,23% Peracetic acid.
Lưu ý: đối với hóa chất sử dụng, cần tuân thủ theo đúng quy định và hướng dẫn của nhà sản xuất về nồng độ, thời gian ngâm, nhiệt độ nước sử dụng, công thức sử dụng (có hoạt hóa hay không), thời gian sử dụng sau khi đã hoạt hóa/mở nắp, tính tương thích với dụng cụ và các tác dụng phụ nếu có. Mỗi ngày cần phải thực hiện test đánh giá hiệu lực diệt khuẩn của dung dịch hóa chất khử khuẩn mức độ cao.
Bảng 3. Một số quy định/hướng dẫn sử dụng hóa chất khử khuẩn mức độ cao
|
Tên hóa chất |
Hydrogen Peroxid |
Peracetic Acid |
Glutaalde-hyde |
Ortho-phtaaldehyde |
Hydrogen peroxide Peracetic acid |
|
Nồng độ |
7.5% |
0.2% |
≥ 2.4% |
0.55% |
7.35%/0.23% |
|
Thời gian ngâm và nhiệt độ để khử khuẩn mức độ cao |
30 phút ở 20°C |
Không rõ |
20-90 phút ở 20°-25°C |
5-12 phút ở 20°C* 5 phút ở 25°C trong máy rửa |
15 phút ở 20°C |
|
Thời gian ngâm và nhiệt độ để Tiệt khuẩn |
6 giờ ở 20°C |
12 phút ở 50-56°C |
10 giờ ở 20°-25°C |
Không có dữ liệu |
3 giờ ở 20°C |
|
Hoạt hóa |
Không |
Không |
Có |
Không |
Không |
|
Thời gian sử dụng |
21 ngày |
Sử dụng 01 lần |
14-30 ngày |
14 ngày |
4 ngày |
|
Thời hạn sử dụng |
2 năm |
6 tháng |
2 năm |
2 năm |
2 năm |
|
Tương thích dụng cụ |
Tốt |
Tốt |
Rất tốt |
Rất tốt |
Không rõ |
|
Ảnh hưởng thường gặp |
Mắt |
Mắt |
Hô hấp |
Mắt, da |
Mắt |
* Theo tiêu chuẩn Hoa Kỳ 12 phút, theo tiêu chuẩn châu Á: 5 phút ở 20°C. Xem thêm Quyết định số 3916/QĐ-BYT ngày 28/7/2017 của Bộ trưởng Bộ Y tế
5.3. Dụng cụ thiết yếu
- Dụng cụ làm thủ thuật, phẫu thuật tại các khoa lâm sàng và phẫu thuật khi thực hiện cho NB nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Các dụng cụ này đi vào khoang vô khuẩn nên cần phải tiệt khuẩn tại đơn vị khử khuẩn tiệt khuẩn tập trung và xử lý ban đầu tại nơi phát sinh dụng cụ và sau đó được vận chuyển an toàn đến nơi xử lý.
- Cần tuân thủ quy trình xử lý dụng cụ theo hướng dẫn của nhà sản xuất và Bộ y tế đã ban hành (xem hướng dẫn khử khuẩn tiệt khuẩn trong các cơ sở KBCB ban hành theo quyết định số 3671/QĐ-BYT của Bộ trưởng Bộ Y tế).
- Thực hiện làm sạch và khử khuẩn tại khoa theo quy trình
+ Làm sạch ban đầu với en-zym.
+ Sau đó ngâm dụng cụ trong dung dịch khử khuẩn mức độ trung bình.
- Sau khi dụng cụ được làm sạch khử khuẩn tại khoa/đơn vị dụng cụ được để khô đóng gói chuyển về đơn vị xử lý tập trung
5.4. Dụng cụ không thiết yếu tại các khoa/đơn vị
- Là nhóm dụng cụ tiếp xúc với da lành, không tiếp xúc với niêm mạc và da tổn thương, nguy cơ lây nhiễm thấp, yêu cầu khử khuẩn mức độ thấp.
6. Cần thực hiện làm sạch và khử khuẩn sau mỗi lần sử dụng với hóa chất thông thường có chứa clo hoặc cồn 70 độ hoặc amonium bậc 4 theo quy định (xem hướng dẫn khử khuẩn tiệt khuẩn trong các cơ sở KBCB ban hành theo quyết định số 3671/QĐ-BYT của Bộ trưởng Bộ Y tế).
7. Tổ chức thực hiện
7.1. Tại khu vực, buồng cách ly
7.1.1. Chuẩn bị
- Nhân viên mang đầy đủ phương tiện PHCN: (1) khẩu trang, (2) găng tay cao su loại dài đến khuỷu, độ dài khoảng 450 - 500 cm, (3) bộ trang phục phòng chống dịch bao gồm mũ, áo, quần, (4) kính tấm che mặt, (5) bao giầy, (6) ủng (những vùng có chỉ định) trước khi xử lý dụng cụ.
- Chuẩn bị đủ dụng cụ, phương tiện:
+ Vật tư, phương tiện dùng cho việc đóng gói dụng cụ.
+ Hóa chất en-zym dạng bình xịt.
+ Vật tư, phương tiện dùng cho việc dán nhãn.
+ Xe, thùng vận chuyển.
7.1.2. Quy trình thực hiện
- Dụng cụ sau sử dụng cho NB được làm sạch ban đầu với các hóa chất làm sạch và khử khuẩn ban đầu, sau đó được bỏ vào bao/thùng đựng dụng cụ có nắp sạch và dán nhãn “Dụng cụ có nguy cơ lây nhiễm SARS-CoV-2”, khi chuyển ra bên ngoài sẽ được bỏ vào bao thứ 2/thùng thứ 2 để vận chuyển xuống đơn vị xử lý tập trung.
- Trong trường hợp không có khu vực xử lý ban đầu tại nơi phát sinh dụng cụ như buồng khám sàng lọc, buồng thủ thuật, phẫu thuật có thể thực hiện như sau:
+ Phun hóa chất en-zym trên dụng cụ.
+ Đóng gói 2 lớp, lớp bên ngoài màu vàng. Hoặc 1 lớp bên trong có dán nhãn “Dụng cụ có nguy cơ lây nhiễm SARS-CoV-2” và 1 thùng bên ngoài trước khi vận chuyển.
- Lưu ý: Trước khi chuyển dụng cụ phải gọi điện báo có chuyển dụng cụ tới đơn vị xử lý tập trung.
7.2 Tại trung tâm tiệt khuẩn
Phải bố trí khu vực tiếp nhận và xử lý ngay các dụng cụ từ khu vực cách ly đưa xuống, ưu tiên làm ngay, xử lý riêng giúp ngăn ngừa phát tán và lây nhiễm trong khu vục và sang khoa khác.
7.2.1. Chuẩn bị phương tiện
- Bố trí phương tiện và người xử lý riêng dụng cụ của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tại khu vực cách ly nếu có thể được.
- Nhân viên xử lý dụng cụ mang đầy đủ phương tiện PHCN trước khi xử lý dụng cụ: (1) khẩu trang, (2) găng tay cao su loại dài đến khuỷu khoảng, độ dài 450 - 500 cm, (3) bộ trang phục phòng chống dịch bao gồm mũ, áo, quần, (4) kính tấm che mặt, (5) bao giầy, (6) ủng (những vùng có chỉ định).
- Chuẩn bị đủ dụng cụ, phương tiện cho làm sạch, khử khuẩn:
+ Bồn làm sạch dụng cụ / máy làm sạch dụng cụ.
+ Hóa chất.
+ Dụng cụ làm sạch (cọ, bàn chải, cây làm sạch các lòng ống...).
+ Nguồn nước.
+ Máy rửa, làm sạch và khử khuẩn dụng cụ đa năng (có thể rửa nhiều loại dụng cụ kim loại và dụng cụ nhựa hỗ trợ đường thở).
+ Máy tiệt khuẩn nhiệt độ cao cho dụng cụ chịu nhiệt.
+ Máy tiệt khuẩn nhiệt độ thấp cho dụng cụ không chịu nhiệt.
7.2.2. Quy trình thực hiện
-Trường hợp làm sạch và khử khuẩn bằng tay (không có máy rửa và khử khuẩn dụng cụ):
+ Dụng cụ cần tháo rời được mở các khớp, chỗ nối và cho vào các khay, giá để dụng cụ theo đúng quy định của nhà sản xuất.
+ Pha hóa chất khử khuẩn theo đúng hướng dẫn (xem Phụ lục 11: Các hóa chất sử dụng trong phòng dịch COVID-19).
+ Ngâm ngập ngay dụng cụ vào dung dịch làm sạch đã được pha theo đúng nồng độ và thời gian quy định.
+ Làm sạch dụng cụ bằng bàn chải, chổi chuyên dụng.
+ Chà lòng ống, các khe, kẽ của dụng cụ.
+ Rửa sạch dưới vòi nước chảy (lần 1).
+ Ngâm ngập dụng cụ vào dung dịch khử khuẩn đã được pha theo đúng nồng độ và thời gian quy định.
+ Cọ rửa và làm sạch dụng cụ dưới mặt nước của bồn ngâm dụng cụ đánh chải nhẹ tay tránh văng bắn.
+ Rửa sạch dưới vòi nước chảy (lần 2).
+ Làm khô dụng cụ (tủ sấy, lau khô).
+ Chuyển các dụng cụ sang khu vực đóng gói thực hiện các bước tiếp theo của quy trình: Kiểm tra, xịt dầu bôi trơn, dán nhãn (tên bộ dụng cụ, người đóng gói, ngày đóng gói, hạn sử dụng), test kiểm chuẩn (chỉ thị kiểm soát tiếp xúc, kiểm soát gói) và chuyển tiệt khuẩn.
- Làm sạch và khử khuẩn bằng máy chuyên dụng
+ Dụng cụ cần tháo rời được mở các khớp, chỗ nối và cho vào các khay, giá để dụng cụ theo đúng quy định của nhà sản xuất.
+ Cài đặt chương trình rửa của máy (dụng cụ chịu nhiệt và không chịu nhiệt).
+ Cho máy hoạt động theo chương trình đã cài đặt.
+ Kết thúc chu trình, lấy dụng cụ ra khỏi máy đóng gói theo quy định.
+ Trong trường hợp máy rửa không có chế độ làm khô: đưa dụng cụ vào máy sấy khô hoặc làm khô bằng lau tay với các tấm vải khô, sạch trước khi đóng gói.
- Tiến hành quy trình tiệt khuẩn (Tùy theo phương pháp áp dụng: nhiệt độ cao/nhiệt độ thấp).
- Dụng cụ sau tiệt khuẩn phải được lưu trữ và cấp phát theo yêu cầu hàng ngày như những dụng cụ thông thường khác.
Chú ý:
- Sau khi kết thúc công việc, nhân viên xử lý dụng cụ ở mỗi vùng phải cởi bỏ phương tiện PHCN và VST mới được đi sang khu vực khác.
- Vệ sinh khu vực xử lý dụng cụ mỗi cuối ca/ngày làm việc.
8. Kiểm tra giám sát
- Trưởng khoa, điều dưỡng trưởng khoa thường xuyên kiểm tra giám sát việc tuân thủ nghiêm ngặt:
- NVYT có đầy đủ phương tiện, vật tư tiêu hao, hóa chất và phương tiện PHCN khi xử lý dụng cụ.
- Giám sát quy trình làm sạch, khử, tiệt khuẩn ngay tại khu vực phát sinh dụng cụ bẩn (phòng khám, cách ly, xét nghiệm..).
- Giám sát quy trình mặc/loại bỏ phương tiện PHCN của NVYT làm việc tại khu vực có liên quan đến những NB này.
- Lưu danh sách NVYT làm việc xử lý dụng cụ, thường xuyên theo dõi và giám sát phát hiện những dấu hiệu lây nhiễm.
Xem thêm Hướng dẫn khử khuẩn, tiệt khuẩn trong các cơ sở khám bệnh, chữa bệnh ban hành kèm theo Quyết định số 3671/QĐ-BYT ngày 27/9/2012 của Bộ trưởng Bộ Y tế.
XỬ LÝ DỤNG CỤ ĂN UỐNG
1. Mục đích
- Nhân viên khoa dinh dưỡng phải tuân thủ đúng quy trình chế biến thực phẩm, cung cấp và xử lý dụng cụ ăn uống của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Bảo đảm an toàn cho NB, NVYT và môi trường khu cách ly và cơ sở KBCB.
2. Nguyên tắc thực hiện
- Phải coi tất cả đồ dùng sau khi sử dụng cho sinh hoạt, ăn uống và thực phẩm dư thừa của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều có nguy cơ lây nhiễm nên cần phải xử lý như chất thải lây nhiễm. Tuyệt đối không được sử dụng vào mục đích khác (tưới cây, nuôi gia súc, gia cầm...).
- Tốt nhất là sử dụng các dụng cụ dùng một lần và sau đó thu gom vận chuyển, tiêu hủy ngay sau khi sử dụng như chất thải y tế lây nhiễm.
- Trong trường hợp không có dụng cụ dùng một lần, việc tái sử dụng dụng cụ sử dụng phải tuân thủ nghiêm việc khử khuẩn các dụng cụ tái sử dụng giống như quy trình khử khuẩn và tiệt khuẩn các dụng cụ dùng cho chăm sóc và điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
3. Đối tượng và phạm vi áp dụng
Người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, NVYT, nhân viên khoa dinh dưỡng trực tiếp chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
4. Phương tiện
- Phương tiện PHCN phòng lây nhiễm do tiếp xúc.
- Chậu rửa/Lavabo, xà phòng.
- Xô, thùng đựng dung dịch khử khuẩn theo quy định, có nắp đậy chống bay hơi.
- Hóa chất khử khuẩn pha đúng nồng độ 0,1% (500 ppm) Clo hoạt tính.
5. Cách thực hiện
5.1. Sử dụng dụng cụ dùng một lần
- Người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 sau khi ăn, uống xong, dụng cụ và thực phẩm còn thừa phải được bỏ vào trong thùng đựng chất thải lây nhiễm trong phòng cách ly theo hướng dẫn xử lý chất thải lây nhiễm.
- Nhân viên vệ sinh thu gom, xử lý chất thải này như chất thải y tế lây nhiễm.
5.2. Sử dụng dụng cụ tái sử dụng
- NVYT phải hướng dẫn người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải bỏ các dụng cụ sau khi sử dụng xong vào thùng thu gom dụng cụ tái sử dụng.
- NVYT có nhiệm vụ thu gom dụng cụ tái sử dụng đặt vào trong thùng kín có nắp đậy và dán nhãn dụng cụ ăn uống của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 sau đó chuyển xuống khoa dinh dưỡng (hoặc khoa KSNK) và được xử lý đúng quy trình đối với dụng cụ lây nhiễm.
- Các chất lỏng từ thức ăn, nước uống còn thừa, thu gom như chất thải lây nhiễm của khu vực cách ly đúng quy định và khử nhiễm bằng đun sôi trước khi vận chuyển đến nơi xử lý.
- Vận chuyển dụng cụ tái sử dụng đến nơi xử lý dụng cụ tập trung, đựng trong túi, thùng có nắp đậy kín an toàn. Không ôm vác trên tay, vai bằng tay trần.
- Ngâm khử khuẩn dụng cụ đựng thức ăn, nước uống sau khi sử dụng trong dung dịch có hoạt chất Clo 0,1% hoạt hóa trong 10 phút - 20 phút. Lưu ý ngâm ngập hoàn toàn dụng cụ trong dung dịch khử khuẩn. Trong trường hợp không có hóa chất khử khuẩn có thể luộc sôi dụng cụ trong 10 phút rồi mới đem rửa sạch để dùng lại.
- Khuyến khích sử dụng máy rửa dụng cụ tự động có cửa kín và chạy chu trình hóa chất và nhiệt độ sau đó sấy khô tự động cho các loại dụng cụ (bao gồm nhiều loại dụng cụ khác nhau) dùng cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
Lưu ý: Khi thực hiện xử lý dụng cụ ăn uống nhân viên cần sử dụng trang phục phòng hộ theo hướng dẫn.
6. Kiểm tra, giám sát
Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình:
- Giám sát quy trình sử dụng phương tiện PHCN khi xử lý dụng cụ tái sử dụng.
- Giám sát quy trình thu gom, vận chuyển, xử lý, tái sử dụng.
Xem thêm Hướng dẫn khử khuẩn, tiệt khuẩn trong các cơ sở khám bệnh, chữa bệnh ban hành theo Quyết định số 3671/QĐ-BYT ngày 27/9/2012 của Bộ trưởng Bộ Y tế.
VỆ SINH KHỬ KHUẨN BỀ MẶT MÔI TRƯỜNG
1. Mục đích
- Nhân viên thực hiện vệ sinh môi trường hiểu rõ các hướng dẫn, quy định, quy trình hướng dẫn VSMT trong khu vực tiếp nhận, sàng lọc và cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tuân thủ nghiêm ngặt quy trình vệ sinh môi trường khu vực tiếp nhận, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Cắt đứt đường lây truyền qua đường tiếp xúc của SARS-CoV-2.
- Đảm bảo an toàn cho NB, NVYT và cộng đồng.
2. Nguyên tắc thực hiện
Bề mặt khu vực sàng lọc, cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được làm sạch, khử khuẩn theo một số nguyên tắc sau:
- Tất cả bề mặt tại khu vực sàng lọc, khu vực cách ly và điều trị nhìn rõ hay không nhìn rõ có dính máu, dịch tiết, chất thải từ người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều phải được làm sạch và lau khử khuẩn tối thiểu ngày 2 lần và khi cần (sau khi khám, làm xét nghiệm, làm thủ thuật, vương vãi máu và dịch, sau chuyển/ra viện, tử vong).
- Tất cả bề mặt (trong khu vực cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, bao gồm cả bề mặt các thiết bị, phương tiện vận chuyển phải được làm sạch, lau khử khuẩn bằng các hóa chất khử khuẩn được Bộ Y tế cấp phép.
- NVYT khi thực hiện làm sạch, khử khuẩn các bề mặt liên quan đến người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần tuân thủ nghiêm ngặt nguyên tắc, kỹ thuật vệ sinh bề mặt và các biện pháp phòng ngừa theo đường lây truyền.
- Nhân viên thực hiện làm sạch, khử khuẩn bề mặt môi trường khu vực điều trị, cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được tập huấn các quy trình làm sạch, khử khuẩn bề mặt và cách sử dụng đúng và nghiêm ngặt đầy đủ phương tiện PHCN khi thực hiện.
3. Đối tượng và phạm vi áp dụng
- Tất cả NVYT làm công tác vệ sinh môi trường ở tất cả các khu vực có liên quan tới chăm sóc, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tất cả các bề mặt phương tiện, đồ dùng liên quan đến NB, giường, tủ bàn, ghế, nhà vệ sinh... trong khu vực sàng lọc, tiếp nhận, buồng bệnh cách ly, nơi giặt là, thu gom chất thải, nơi xử lý dụng cụ tái sử dụng, phương tiện vận chuyển có liên quan tới chăm sóc, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
4. Phương tiện
- Phương tiện PHCN (xem phần Sử dụng các phương tiện PHCN), đối với găng tay, cần có loại găng tay cao su, dài đến gần khuỷu tay. Tạp dề không thấm nước khi vệ sinh khu vực có nước, ủng cao su khi vệ sinh khu vực nhà vệ sinh, khu có nước, dịch.
- Quy trình thực hiện, bảng hướng dẫn pha hóa chất trên xe để phương tiện vệ sinh, khử khuẩn môi trường.
- Xà phòng rửa tay.
- Hóa chất làm sạch và khử khuẩn đã pha theo đúng quy định (có thể dùng dạng xịt cầm tay dùng cho những bề mặt khó lau bằng khăn) có Clo hoạt tính nồng độ 0,1%, khăn lau tẩm dung dịch khử khuẩn hoặc các hóa chất diệt khuẩn thích hợp khác được BYT cấp phép.
- Dung dịch khử khuẩn bề mặt có Clo hoạt tính 0,5% hoặc các hóa chất khử khuẩn khác được Bộ Y tế cấp phép cho vệ sinh bề mặt có đám máu, dịch, chất nôn, chất bài tiết.
- Hóa chất có chứa Clo hoạt tính nồng độ 0,1% dạng phun hoặc hydrogen peroxide (H2O2) 0,05% dạng phun khử khuẩn kèm máy hoặc bình phun tự động hoặc không tự động.
- Giẻ lau sạch bề mặt và tải lau nhà chuyên cho khu vực sàng lọc và cách ly, cây lau nhà, xô chứa hóa chất, xô chứa nước sạch, xô gom tải bẩn.
5. Kỹ thuật thực hiện
- Chia khu vực làm hai, có biển báo tránh trơn trượt, ướt trước khi lau vệ sinh sàn nhà, sảnh, cầu thang.
- Lau theo đường zíc zắc, từ trên xuống, từ trong ra ngoài và từ vùng sạch nhất đến vùng kém sạch.
- Khi dùng hóa chất dạng phun hoặc xịt, hóa chất dạng xịt bề mặt nên xịt hóa chất vào giẻ lau sau đó lau; nếu lau nền nhà, xịt đến đâu lau đến đó. Không phun, xịt hóa chất khi có NB.
- Lau khu vực sạch hơn trước, sau đó đến khu vực bị nhiễm khuẩn nhiều hơn: đầu tiên lau bề mặt đồ vật không thường xuyên chạm vào, sau đó lau bề mặt đồ vật thường xuyên chạm vào (Khi một bề mặt đồ vật đã được lau sạch, hãy thay mới khăn lau đã sử dụng bằng khăn khác hoặc mỗi tải lau nhà lau tối thiểu 20 m2 cho một lần sử dụng, sau đó thay tải mới).
Khử khuẩn không khí
- Máy khử khuẩn không khí có phin lọc HEPA/Plasma có thể được sử dụng và liên tục chạy để khử khuẩn không khí trong môi trường có hoạt động của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Nếu không có máy khử khuẩn không khí có thể sử dụng đèn cực tím trong 1 giờ mỗi lần. Thực hiện thao tác này ba lần một ngày.
6. Cách thực hiện
- Bước 1: chuẩn bị đủ phương tiện làm sạch, khử khuẩn (thùng/xô chứa dung dịch khử khuẩn, giẻ lau, cây lau sàn...) sử dụng riêng phương tiện cho các khu vực cách ly (hành chính, buồng bệnhly, khu vệ sinh, khu xử lý dụng cụ, đồ vải...).
- Bước 2: Người thực hiện vệ sinh môi trường mang phương tiện PHCN theo đúng hướng dẫn trước khi vào khu vực cách ly và trong suốt quá trình thực hiện làm sạch, khử khuẩn bề mặt môi trường khu cách ly (xem phần Sử dụng phương tiện PHCN).
- Bước 3: Lau ẩm và thu gom chất thải vào các bao và thùng đựng chất thải lây nhiễm theo đúng quy định trước khi lau khử khuẩn.
- Bước 4: lau khử khuẩn theo trình tự
+ Lau chất tẩy rửa làm sạch chất hữu cơ, máu dịch
+ Lau khử khuẩn định kỳ bằng dung dịch khuẩn với nồng độ quy định (có nồng độ Clo hoạt tính 0,1%) để khô 10 phút và
+ Lau lại nước sạch tránh hóa chất tồn lưu ảnh hưởng tới NB. Tần suất lau ở tất cả các bề mặt trong khu vục cách ly tối thiểu 2 lần/ngày và khi có yêu cầu. Áp dụng đúng quy trình lau 2 xô (một xô nước sạch, một xô dung dịch khử khuẩn) và mỗi lần lau là một giẻ sạch, không giặt lại trong các xô, mỗi giẻ lau không quá 20 m2 đối với phòng thường và 10 m2 với phòng mổ.
+ Phun khử khuẩn chỉ nên thực hiện cho những khu vực không thể lau được và khi không có NB, phun cuối ngày, sau khi NB ra viện, sau khi phẫu thuật, sau khi tử vong, đối với Clo sử dụng nồng độ 0,1% (1.000g/l) Clo hoạt tính. Đối với hydrogen peroxide có thể sử dụng ở nồng độ thấp 0,5% ở các khu vực có nguy cơ lây nhiễm cao trong 60 phút. Sau phun phải đảm bảo thông khí (mở cửa) là cần thiết khi quá trình khử khuẩn được hoàn thành.
Khi lau cần phải chú ý:
+ Với các bề thường xuyên có tiếp xúc (xe tiêm, xe vận chuyển đồ vải dụng cụ, tay nắm cửa...) cần lau khử khuẩn ngay sau mỗi lần sử dụng hoặc có tiếp xúc.
+ Với những đồ vật, bề mặt có dính máu, dịch tiết, phân, chất nôn của NB bằng mắt thường nhìn thấy cần lau bằng dung dịch khử khuẩn có nồng độ Clo hoạt tính 0,5% để khô hóa chất, thời gian hóa chất tiếp xúc với bề mặt môi trường ít nhất 10 phút, sau đó lau lại với hóa chất lần 2 với nồng độ 0,1%, lau cuối cùng với nước sạch.
- Bước 5: Thu gom các dụng cụ sau khi vệ sinh môi trường để làm sạch và khử khuẩn trước khi đưa chúng ra khỏi khu vực buồng bệnh cách ly. Bao gồm chất thải phải được cô lập (xem phần Xử lý chất thải, trang 54), giẻ lau cho vào túi cô lập chuyển xuống nhà giặt (Xem thêm hướng dẫn vận chuyển đồ vải và chất thải lây nhiễm ra khỏi khu vực cách ly).
- Bước 6: NVYT cởi bỏ trang phục PHCN và VST với xà phòng và nước, để khô VST với dung dịch có chứa cồn ngay sau khi kết thúc công việc vệ sinh môi trường.
Lưu ý:
- Bàn tay NVYT có tiếp xúc trực tiếp với máu, chất tiết, chất thải NB và sau khi tháo phương tiện PHCN phải được rửa tay với xà phòng và nước.
- Các bao, thùng đựng chất thải, tải lau nhà, giẻ/khăn lau bề mặt, trước khi mang ra khỏi khu vực cách ly cần phải bỏ vào bao thứ 2 có ghi rõ: “Chất thải hoặc Đồ vải có nguy cơ chứa SARS-CoV-2” trước khi chuyển xuống khu vực xử lý theo quy định.
5.1. Vệ sinh khử khuẩn bề mặt hàng ngày các khu vực chăm sóc và điều trị người bệnh.
Quy trình thực hiện giống như trên và cần tuân thủ nghiêm ngặt quy định:
- Vệ sinh hai lần mỗi ngày và khi có yêu cầu. Nên có bảng theo dõi các bề mặt đã được khử khuẩn mỗi ngày.
- Với mỗi lần vệ sinh, cần làm sạch chất hữu cơ (máu, dịch sinh học), chất vô cơ với chất tẩy rửa và nước sạch nếu có vương vãi bằng mắt thường nhìn thấy trước khi lau khử khuẩn các bề mặt bằng hóa chất khử khuẩn sau đó lau lại với nước sạch. Trong trường hợp không dính máu và dịch có thể thực hiện bước lau khử khuẩn luôn. Trong trường hợp vương vãi máu, dịch sinh học nhiều phải thực hiện như quy trình xử lý máu và dịch.
- Sử dụng hóa chất khử khuẩn diệt được SARS-CoV-2 cho tất cả các bề mặt trong phòng và bảo đảm đúng thời gian tiếp xúc với hóa chất khử khuẩn. Ví dụ ít nhất 10 phút với các hợp chất có Clo hoạt tính 0,1%.
Lưu ý: không mang các dụng cụ vệ sinh tại khu vực cách ly ra nơi khác và phải được thu gom, xử lý riêng.
5.2. Vệ sinh khu vực tiếp nhận và sàng lọc người bệnh
- Khu vực tiếp nhận và sàng lọc được vệ sinh và thu gom chất thải hàng ngày ít nhất 3 lần (lưu lượng NB đông, làm việc theo ca trực) và khi cần (khi vấy bẩn nhiều, khi đổ máu và dịch, khi có người bệnh cấp cứu).
- Hàng ngày sau khi lau vào cuối ngày, nên được phun khử khuẩn toàn bộ khu vực tiếp nhận và sàng lọc NB với hóa chất Clo hoạt tính nồng độ 0,05% hoặc dung dịch H2O2 nồng độ 0,5%.
- Nếu phun khử khuẩn, chỉ phun khi không có người, cần chuyển NB ra chỗ khác. Sau phun 30 phút mới hoạt động lại.
5.3. Vệ sinh sau khi người bệnh ra viện/chuyển viện/tử vong
- Chuyển NB cách ly khác trong buồng bệnh (nếu có) sang buồng cách ly khác trước khi thực hiện vệ sinh khử khuẩn lần cuối.
- Thu gom các dụng cụ bẩn, đồ vải tái sử dụng vào các thùng/túi theo quy định về trung tâm tiệt khuẩn, giặt là. Thu gom và loại bỏ chất thải và các vật dụng cá nhân khác của NB theo quy định thu gom và quản lý chất thải lây nhiễm.
- Thực hiện vệ sinh: (1). làm sạch chất hữu cơ (máu, dịch sinh học), chất vô cơ với chất tẩy rửa và nước sạch nếu có vương vãi bằng mắt thường nhìn thấy (2). Lau khử khuẩn các bề mặt bằng hóa chất khử khuẩn, (3) Lau lại với nước sạch. Trong trường hợp không dính máu và dịch có thể thực hiện bước lau khử khuẩn luôn. Trong trường hợp vương vãi máu, dịch sinh học nhiều phải thực hiện như quy trình xử lý máu và dịch.
- Sử dụng hóa chất khử khuẩn diệt được SARS-CoV-2 cho tất cả các bề mặt trong phòng và bảo đảm đúng thời gian tiếp xúc với hóa chất khử khuẩn, ví dụ ít nhất 10 phút với các dung dịch có Clo hoạt tính 0,1%.
Chi tiết về nồng độ hóa chất sử dụng trong vệ sinh, khử khuẩn bề mặt tại Phụ lục 11.
5.4. Vệ sinh khử khuẩn bề mặt đổ tràn máu hoặc dịch cơ thể
- Cần thực hiện ngay khi xuất hiện hoặc ngay khi được phát hiện đám máu hoặc dịch cơ thể.
- Mang đầy đủ phương tiện PHCN.
- Loại bỏ đám máu hoặc dịch cơ thể theo trình tự: (1) Dùng khăn hoặc gạc tẩm dung dịch chứa 0,5% (5.000 ppm) Clo hoạt tính loại bỏ đám máu (nếu lượng máu tràn nhiều phải thực hiện nhiều lần đến khi loại bỏ hết máu trên bề mặt; (2) Loại bỏ khăn (gạc) đã thấm máu vào thùng thu gom chất thải lây nhiễm; (3) Dùng khăn hoặc gạc tẩm dung dịch chứa 0,1% Clo hoạt tính lau khử khuẩn lại lần 2 bề mặt khu vực tràn máu; (4) Dùng khăn hoặc gạc tẩm dung dịch làm sạch lau lại bề mặt vừa khử khuẩn.
- Cởi bỏ phương tiện PHCN và VST sau khi ra khỏi phòng cách ly.
5.5. Vệ sinh môi trường nhà đại thể và khu vực khâm liệm người bệnh COVID-19
- Mang đầy đủ phương tiện phòng hộ theo quy định đối với SARS-CoV-2.
- Sau khi khâm liệm, phẫu thuật thi hài hoàn tất, tất cả dụng cụ, bề mặt bàn phẫu thuật, buồng phẫu thuật, phương tiện liên quan đến tử thi phải được làm sạch chất hữu cơ (máu, dịch, mô cơ thể) với chất tẩy sau đó khử khuẩn ngay bằng dung dịch Clo hoạt tính 0,5% và để khô từ 30 phút đến 1 giờ và lau lại bằng nước sạch.
- Làm sạch và khử khuẩn phương tiện vệ sinh theo quy trình.
- Cởi bỏ phương tiện PHCN và VST sau khi kết thúc công việc.
5.6. Vệ sinh nhà vệ sinh trong khu vực sàng lọc, cách ly thu dung điều trị
- Nhà vệ sinh phải bố trí riêng cho nam, nữ và trẻ em.
- Người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2 phải được sử dụng nhà vệ sinh riêng, ngăn cách với phòng bệnh, bề mặt, nắp bồn cầu phải được vệ sinh và khử khuẩn bằng dung dịch khử khuẩn có chứa 0,1% Clo hoạt tính ít nhất 4 lần/ngày và khi có yêu cầu; Khi xả nước phải đậy nắp bồn cầu để tránh giọt bắn bẩn ra bên ngoài.
- Trường hợp không có nhà vệ sinh riêng xây riêng phải lắp đặt nhà vệ sinh di động, thùng chứa chất thải từ nhà vệ sinh phải được cho hóa chất có Clo hoạt tính với nồng độ 1,0% và khi đầy phải được xử lý an toàn trước khi đưa vào hệ thống chất thải lỏng chung hoặc mang đi xử lý.
- Trường hợp NB không thể sử dụng nhà vệ sinh thì phải đổ ngay các bô, xô, chậu, mỏ vịt đựng phân, nước tiểu, dịch tiết của NB vào bồn cầu. Thực hiện ngay việc vệ sinh khử khuẩn các bô, xô, chậu, mỏ vịt và bề mặt bệ tiêu, bệ tiểu bằng dung dịch khử khuẩn có chứa 0,5% Clo hoạt tính.
- Đảm bảo luôn có sẵn xà phòng và nước sạch, giấy vệ sinh, chất tẩy rửa thông thường trong nhà vệ sinh.
- Nhân viên vệ sinh mặc phương tiện PHCN theo quy định, mang găng tay cao su dài quá khuỷu, đeo tạp dề chống thăm nếu bắn nước nhiều, mang ủng hoặc bao dày chống thấm khi vệ sinh. Tháo bỏ ngoài phòng đệm trước khi ra bên ngoài.
Chú ý:
- Nhà vệ sinh luôn vệ sinh khử khuẩn sau cùng, nghiêm cấm làm ngược lại, nếu phát sinh lau bên ngoài phải thay bộ phương tiện PHCN mới đã lau trong nhà vệ sinh mới được làm khu vực bên ngoài.
- Vật liệu làm nhà vệ sinh phải dễ vệ sinh và khử khuẩn.
- Đảm bảo thông khí tốt, tránh phát tán ra khu vực có nhiều người qua lại.
5.7. Vệ sinh làm sạch dụng cụ vệ sinh
- Dụng cụ vệ sinh bệnh viện phải được làm sạch sau mỗi ca làm việc, cuối mỗi ngày.
- Các dụng cụ vệ sinh được xử lý bao gồm, cán cây lau nhà, xô/chậu đựng hóa chất, nước xả/ngâm khử khuẩn tấm lau được làm sạch, đánh chải với nước sạch và xà phòng để đúng nơi quy định, khô ráo.
- Khử nhiễm các chậu/xô đựng dung dịch tẩy rửa và khử khuẩn ở nồng độ Clo hoạt tính 0,1%, rửa lại với nước sạch úp trên giá bảo quản làm khô.
- Thu dọn dụng cụ vệ sinh để đúng nơi quy định. Không sử dụng dụng cụ vệ sinh chưa được xử lý để làm vệ sinh hàng ngày.
6. Kiểm tra, giám sát
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình vệ sinh khử khuẩn môi trường hàng ngày hoặc đột xuất.
- Giám sát hàng ngày sự tuân thủ của NVYT về thực hiện quy trình khử khuẩn làm sạch bề mặt, khử khuẩn sự cố tràn máu, dịch tiết sinh học, sử dụng phương tiện PHCN, vệ sinh khi làm việc trong khu vực cách ly điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Kết quả giám sát cần phản hồi ngay cho người được giám sát và báo cáo cho lãnh đạo khoa, lãnh đạo bệnh viện.
Xem thêm Hướng dẫn vệ sinh môi trường bề mặt trong các cơ sở khám bệnh, chữa bệnh ban hành theo Quyết định số 3916/QĐ-BYT ngày 28/8/2017 của Bộ trưởng Bộ Y tế.
VỆ SINH KHỬ KHUẨN PHƯƠNG TIỆN VẬN CHUYỂN NGƯỜI NHIỄM HOẶC NGHI NGỜ NHIỄM SARS-COV-2
Các cơ sở KBCB phải áp dụng một cách nghiêm ngặt các quy trình kỹ thuật và các nguyên tắc kiểm soát môi trường, vệ sinh bề mặt, kiểm soát thực hành an toàn trong sử dụng phương tiện PHCN khi vận chuyển người người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 trong và ngoài bệnh viện.
1. Mục đích
- NVYT thực hành đúng và nghiêm ngặt quy định vệ sinh, khử khuẩn bề mặt phương tiện vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Phòng ngừa lây nhiễm SARS-CoV-2 do tiếp xúc với bề mặt các phương tiện vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Đảm bảo an toàn cho NV YT vận chuyển và cộng đồng.
2. Nguyên tắc thực hiện
- Các bề mặt phương tiện vận chuyển, vật dụng, dụng cụ cần vệ sinh, khử khuẩn gồm: khoang bên trong xe vận chuyển NB (cáng, bảng điều khiển thiết bị y tế, sàn liền kề, tường, trần và bề mặt làm việc, tay nắm cửa, bàn phím và điện thoại...) và bề mặt bên ngoài xe vận chuyển (tay nắm cửa, cửa, toàn bộ bề mặt bên ngoài xe).
- Người thực hiện xử lý phương tiện vận chuyển (là người trực tiếp tham gia vận chuyển hoặc người được phân công làm nhiệm vụ vệ sinh xe vận chuyển sau cùng) phải được huấn luyện và thực hiện đúng nguyên tắc và kỹ thuật vệ sinh bề mặt máy móc, phương tiện và xe vận chuyển, các biện pháp phòng ngừa chuẩn và phòng ngừa lây truyền theo đường tiếp xúc.
- Bệnh viện có quy định nơi xử lý phương tiện vận chuyển và trang bị đầy đủ phương tiện PHCN, hóa chất, dụng cụ đảm bảo việc thực hiện xử lý an toàn phương tiện.
- Tất cả phương tiện vận chuyển NB, dụng cụ can thiệp, chăm sóc NB sau khi sử dụng phải được xử lý ngay theo đúng quy trình trước khi sử dụng cho những NB tiếp theo.
3. Đối tượng và phạm vi áp dụng
- Tất cả các phương tiện vận chuyển NB đến bệnh viện, chuyển viện và trong khuôn viên bệnh viện.
- Tất cả NVYT tham gia vào vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tại tất cả các khoa phòng.
4. Phương tiện
- Phương tiện PHCN: có đủ bộ phương tiện PHCN, khẩu trang N95, khẩu trang y tế, kính bảo hộ hoặc tấm che mặt, ủng cao su, găng tay sạch, găng tay vô khuẩn khi làm thủ thuật xâm lấn rời để có thể thay thế và sử dụng khi cần.
- Hóa chất làm sạch và khử khuẩn:
+ Dung dịch VST chứa cồn.
+ Dung dịch khử khuẩn bề mặt có hoạt chất Clo hoạt tính 0,1% và 0,5%, cồn Ethanol 70 độ hoặc các chất khử khuẩn khác có trong danh mục được cấp phép của BYT.
- Phương tiện để xử lý: bình phun, giẻ lau, túi đựng chất thải
- Bố trí khu vực xử lý các xe vận chuyển riêng trong khuôn viên bệnh viện, tốt nhất là gần cổng ra vào, nếu cần thiết thì xử lý tại chỗ nơi đón trả NB.
5. Cách thực hiện
Thực hiện theo các bước sau:
- Bước 1: Pha hóa chất đúng quy định và để vào trong các bình đựng hóa chất sẵn tại khu vực xử lý.
- Bước 2: Mang phương tiện PHCN đúng hướng dẫn.
- Bước 3: Thu gom các dụng cụ và chất thải cho vào các bao/túi màu vàng và gói kín, ghi rõ chất thải phát sinh từ chuyển đến nơi xử lý chất thải tập trung.
- Bước 4: Lau hóa chất khử khuẩn lên tất cả bề mặt phương tiện vận chuyển, để ít nhất 10 phút sau đó lau lại với chất làm sạch (chất tẩy rửa hoặc nước sạch với xà phòng), lau khô hoặc xì khô. Khi có nhiều máu, dịch hoặc có sự cố đổ tràn máu hoặc tràn dịch cơ thể (Ví dụ: chất nôn, máu, dịch tiết sinh học...), trước tiên phải dùng khăn giấy thấm dùng một lần có tẩm Clo hoạt tính 0,5% khu trú lại và loại bỏ, dùng khăn tẩm dung dịch Clo hoạt tính 0,5% phủ lên khu vực đổ tràn để trong ít nhất 10 phút, sau đó lau sạch lại với dung dịch khử khuẩn Clo hoạt tính 0,1%.
- Bước 5: Sau khi kết thúc công việc, phương tiện PHCN được cho vào túi hoặc thùng màu vàng có nắp kín, chuyển tới nơi khử khuẩn hoặc tiêu hủy, rửa tay bằng xà phòng có chất khử khuẩn và vệ sinh cá nhân.
Chú ý: Đối với các phương tiện ô tô vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần được phun hóa chất khử khuẩn bằng dung dịch khử khuẩn có nồng độ 0,1% Clo hoạt tính cụ thể:
- Khi vận chuyển NB đi, phun bề mặt bên ngoài xe gồm thân, lốp và gầm xe.
- Khi vận chuyển NB đến, phun bề mặt bên ngoài và bên trong xe sau khi NB rời khỏi xe.
6. Kiểm tra, giám sát và trách nhiệm
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình vệ sinh xe vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Phòng Kế hoạch tổng hợp kiểm tra phương tiện cấp cứu, xe cấp cứu và quy chế cấp cứu trong phòng chống dịch - thiên tai.
- Phòng Vật tư - Trang thiết bị, khoa Dược (hoặc đơn vị được giao nhiệm vụ cung cấp) có trách nhiệm cung cấp đầy đủ phương tiện PHCN và các hóa chất khử khuẩn, tiệt khuẩn trong danh mục Bộ Y tế cho phép.
- Khoa KSNK thực hiện giám sát tuân thủ quy trình vệ sinh khử khuẩn phương tiện, xử lý chất thải y tế và vệ sinh môi trường nơi thực hiện vệ sinh khử khuẩn phương tiện.
LẤY, BẢO QUẢN, ĐÓNG GÓI VÀ VẬN CHUYỂN BỆNH PHẨM
Tất cả bệnh phẩm sinh học từ người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều là nguồn lây nhiễm tiềm tàng và nguy hiểm cho người lấy mẫu, thu thập, vận chuyển, bảo quản và xử lý mẫu bệnh phẩm. Việc tuân thủ nghiêm ngặt quy định về an toàn sinh học cấp độ 2 là bắt buộc khi có tiếp xúc, xử lý nguồn bệnh phẩm này.
1. Mục đích
- Phòng ngừa lây nhiễm SARS-CoV-2 qua tiếp xúc từ các loại bệnh phẩm và những người tiếp xúc với NB trong quá trình lấy, bảo quản, đóng gói và vận chuyển, xử lý và làm các xét nghiệm (XN) liên quan đến bệnh phẩm người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tất cả nhân viên lấy mẫu được đào tạo đều thực hiện đúng và nghiêm ngặt quy trình và quy định khi lấy mẫu, bảo quản và vận chuyển mẫu của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tránh phát tán nguồn bệnh, bảo đảm an toàn cho NVYT và môi trường.
2. Nguyên tắc thực hiện
Phòng ngừa lây nhiễm do tiếp xúc là ưu tiên hàng đầu trong quá trình lấy, bảo quản, đóng gói và vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
2.1. Yêu cầu về người lấy, bảo quản, đóng gói và vận chuyển bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2
Người lấy, bảo quản, đóng gói, vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải là NVYT đã được đào tạo, có kỹ năng thực hành thành thạo các hướng dẫn phòng ngừa lây nhiễm
- Tuân thủ nghiêm ngặt các quy định về an toàn sinh học trong thu thập, bảo quản, đóng gói và vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm lây truyền các tác nhân qua đường không khí, qua giọt bắn và đường tiếp xúc, lây qua đường máu (khi lấy mẫu bệnh phẩm máu làm XN).
- Sử dụng phương tiện PHCN thành thạo, đúng quy định.
- Hiểu được nguy cơ lây nhiễm, có khả năng phát hiện và đánh giá nguy cơ cho cá nhân, có kiến thức kiểm soát sức khỏe sau khi làm nhiệm vụ và tự xử lý được theo đúng quy trình khi bị phơi nhiễm.
- Tốt nhất là các NVYT đang theo dõi và chăm sóc NB nghi ngờ thực hiện lấy bệnh phẩm, hạn chế tối đa số người tiếp xúc với NB.
2.2. Yêu cầu về dụng cụ
Tất cả các dụng cụ sử dụng để lấy, bảo quản, đóng gói và vận chuyển bệnh phẩm và tất cả dụng cụ XN, bệnh phẩm thừa của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều là chất thải có nguy cơ lây nhiễm cao, phải được xử lý khử khuẩn tại khoa XN trước khi trở thành chất thải y tế lây nhiễm.
- Ưu tiên sử dụng các dụng cụ sử dụng một lần, tiêu hủy ngay sau khi sử dụng như chất thải lây nhiễm.
- Dụng cụ nếu tái sử dụng lại phải được khử khuẩn, tiệt khuẩn đúng quy định, phải có bồn xử lý đúng quy định khử khuẩn, tiệt khuẩn.
- Dụng cụ dùng riêng cho mỗi NB phải thu gom xử lý riêng.
2.3. Yêu cầu về khu vực lấy mẫu và xét nghiệm
- Khu vực lấy mẫu phải là khu vực cách ly theo đúng quy định.
- Khu vực thực hiện xét nghiệm theo đúng quy định về cấp độ an toàn sinh học phù hợp với kỹ thuật thực hiện xét nghiệm.
3. Đối tượng và phương pháp áp dụng
- NVYT tuân thủ nghiêm ngặt các quy định về an toàn sinh học, phải sử dụng phương tiện PHCN theo quy định thành thạo.
- Người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải ở khu vực cách ly.
- Dụng cụ lấy bệnh phẩm, dụng cụ XN và bệnh phẩm thừa của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 sau khi làm xong XN phải được xử lý như chất thải y tế có nguy cơ lây nhiễm cao.
4. Phương tiện
4.1. Phương tiện phòng hộ cá nhân
- Bộ quần áo chống dịch sử dụng một lần.
- Tấm choàng không thấm nước.
- Mũ trùm hoặc tấm choàng che kín đầu, cổ bằng chất liệu không thấm nước.
- Khẩu trang có hiệu lực lọc cao (ví dụ N95), hoặc khẩu trang có bộ phận lọc và hỗ trợ thở (tăng cường oxy thở).
- Kính bảo hộ hoặc tấm che mặt.
- Găng tay đeo hai lớp, lớp một (lớp bên trong) là găng tay y tế luôn giữ sạch, tránh không để tiếp xúc với dụng cụ bẩn.
- Ủng cao su/giầy chống thấm cổ cao.
- Dung dịch VST chứa cồn/xà phòng VST.
4.2. Dụng cụ lấy bệnh phẩm
- Tăm bông cán mềm, cán cứng vô trùng (Que lấy mẫu: đầu que bằng sợi tổng hợp, không nên dùng que có cán gỗ hoặc calcium).
- Đè lưỡi.
- Bệnh phẩm thu thập được chứa trong ống môi trường vận chuyển vi rút (VTM, UTM hoặc nước muối sinh lý 0,9%) có 3ml môi trường.
4.2.1. Mẫu bệnh phẩm hô hấp: tối thiểu 01 mẫu bệnh phẩm đường hô hấp:
Bệnh phẩm đường hô hấp trên: mẫu ngoáy dịch tỵ hầu.
- Dịch tỵ hầu: tăm bông cán mềm vô trùng (theo quy định của Phòng XN).
Nếu không lấy được mẫu ngoáy dịch tỵ hầu, có thể lấy một trong các mẫu dưới đây:
+ Bệnh phẩm đường hô hấp trên:
• Mẫu ngoáy dịch họng: tăm bông cán cứng vô trùng lấy bệnh phẩm (theo quy định phòng XN).
• Mẫu ngoáy dịch mũi (cả hai bên), áp dụng cho người có triệu chứng . Dịch rửa mũi, tỵ hầu;
• Dịch súc họng: nước muối sinh lí, cốc nhựa vô trùng (bệnh phẩm được thu thập vào cốc hoặc đĩa petri và pha loãng trong môi trường vận chuyển mẫu theo quy định phòng XN).
+ Bệnh phẩm đường hô hấp dưới
• Đờm
• Dịch phế nang, dịch nội khí quản, dịch màng phổi (dụng cụ chuyên dụng và cần có sự phối hợp với BS lâm sàng). Tổ chức phổi, phế quản, phế nang
4.2.2. Mẫu bệnh phẩm máu: mẫu bệnh phẩm cho xét nghiệm huyết thanh học
- Bơm tiêm 10ml vô trùng.
- Tuýp lấy máu có hoặc không có chất chống đông (khi có yêu cầu của PXN)
- Dây garo, bông, cồn...
Yêu cầu về mẫu máu:
+ Mẫu máu giai đoạn cấp.
+ Mẫu máu giai đoạn hồi phục (sau 14 ngày -21 ngày sau khi khởi bệnh).
+ Thể tích lấy mẫu máu: 3ml - 5ml.
Ø Lưu ý: Việc lấy mẫu máu là không bắt buộc, tùy theo xét nghiệm huyết thanh học các địa phương, đơn vị, cơ sở xây dựng phương án cụ thể
4.2.3. Đóng gói bệnh phẩm
- Hộp nhựa, thùng vận chuyển mẫu có nắp an toàn, giá đựng bệnh phẩm an toàn hoặc túi ni-lon để đóng gói bệnh phẩm.
- Bình lạnh bảo quản mẫu có gel lạnh, thùng vận chuyển mẫu đúng quy định.
- Băng gạc có tẩm chất sát trùng (xử lý tràn, bắn mẫu bệnh phẩm)
4.3. Thông tin trên ống chứa bệnh phẩm
- Tên NB (hoặc mã số bệnh phẩm).
- Tuổi.
- Ngày thu thập mẫu, thời gian thu thập mẫu.
- Loại bệnh phẩm.
- Các thông tin cần thiết khác theo yêu cầu của phòng xét nghiệm.
4.4. Phiếu yêu cầu xét nghiệm và phiếu điều tra dịch tễ
Điền đầy đủ thông tin theo mẫu quy định.
5. Các bước thực hiện
5.1. Mang phương tiện PHCN
Mang phương tiện PHCN đúng quy định (xem phần Sử dụng phương tiện PHCN). Chú ý mang khẩu trang N95 hoặc N96 và mang 2 lớp găng tay khi lấy bệnh phẩm.
5.2. Quy định về lấy bệnh phẩm
5.2.1. Mẫu bệnh phẩm
Bệnh phẩm thu thập bắt buộc phải lấy tối thiểu 01 mẫu bệnh phẩm đường hô hấp, có thể lấy thêm 01 mẫu máu khi có yêu cầu; các loại mẫu dưới đây:
- Bệnh phẩm đường hô hấp trên (theo thứ tự ưu tiên):
+ Dịch tỵ hầu (ngoáy dịch tỵ hầu).
+ Dịch ngoáy họng (ngoáy dịch họng).
+ Mẫu ngoáy dịch mũi (cả hai bên).
+ Dịch rửa mũi/tỵ hầu.
+ Dịch súc họng.
- Bệnh phẩm đường hô hấp dưới:
+ Đờm (khi có yêu cầu)
+ Dịch phế nang, dịch nội khí quản, dịch màng phổi...
+ Tổ chức phổi, phế quản, phế nang (khi có chỉ định).
- Mẫu máu: 3-5 ml máu tĩnh mạch có hoặc không có chất chống đông EDTA. Huyết thanh hoặc huyết tương lưu mẫu theo yêu cầu của phòng XN (thực hiện xét nghiệm theo yêu cầu).
5.2.2. Thời điểm thu thập bệnh phẩm
Thời điểm thu thập bệnh phẩm đường hô hấp nên được thực hiện sớm nhất sau khi khởi phát.
Bảng 4. Thời điểm thu thập bệnh phẩm xét nghiệm xác định SARS-CoV-2
|
Loại bệnh phẩm |
Thời điểm thu thập thích hợp |
|
Bệnh phẩm đường hô hấp trên (ngoáy dịch tỵ hầu, dịch ngoáy họng, mẫu ngoáy dịch mũi (cả hai bên), dịch rửa mũi/tỵ hầu, dịch súc họng) |
Tại ngày 0 đến ngày 7 sau khi khởi bệnh |
|
Bệnh phẩm đường hô hấp dưới (dịch phế nang, dịch nội khí quản, dịch màng phổi...) |
Tại ngày 0 đến ngày 14 sau khi khởi bệnh |
|
Mẫu máu giai đoạn cấp |
Cùng thời điểm bệnh phẩm hô hấp trên (tại ngày 0 đến ngày 7 sau khi khởi bệnh) |
|
Mẫu máu giai đoạn hồi phục |
Tại ngày 14, 28 hoặc 3 tháng sau khi khởi bệnh |
|
Tổ chức phế nang |
Trong trường hợp có chỉ định |
5.2.3. Kỹ thuật lấy bệnh phẩm
a. Dịch tỵ hầu (mẫu ngoáy dịch tỵ hầu)
- Yêu cầu NB ngồi yên, mặt hơi ngửa, trẻ nhỏ thì phải có người lớn giữ.
- Người lấy bệnh phẩm nghiêng đầu NB ra sau khoảng 70°, tay đỡ phía sau cổ NB.
- Tay kia đưa nhẹ nhàng tăm bông vào mũi, vừa đẩy vừa xoay giúp tăm bông đi dễ dàng vào sâu 1 khoảng bằng 1/2 độ dài từ cánh mũi đến dái tai cùng phía.
Lưu ý: nếu chưa đạt được độ sâu như vậy mà cảm thấy có lực cản rõ thì rút tăm bông ra và thử lấy mũi bên kia. Khi cảm thấy tăm bông chạm vào thành sau họng mũi thì dừng lại, xoay tròn rồi từ từ rút tăm bông ra.
- Giữ tăm bông tại chỗ lấy mẫu trong vòng 5 giây để đảm bảo dịch thấm tối đa.
- Từ từ xoay và rút tăm bông ra.
- Đặt đầu tăm bông vào ống đựng bệnh phẩm có chứa môi trường vận chuyển và bẻ cán tăm bông tại điểm đánh dấu để có độ dài phù hợp với độ dài của ống nghiệm chứa môi trường vận chuyển.
|
- Đóng nắp, xiết chặt, bọc ngoài bằng giấy parafin (nếu có). Bảo quản mẫu trong điều kiện nhiệt độ 2-8°C trước khi chuyển về phòng xét nghiệm. Nếu bệnh phẩm không được vận chuyển đến phòng XN trong vòng 48 giờ kể từ khi lấy mẫu, các mẫu bệnh phẩm phải được bảo quản trong âm 70°C (-70 C). |
|
|
Lưu ý: Đối với trẻ nhỏ đặt ngồi trên đùi của cha/mẹ, lưng của trẻ đối diện với phía ngực cha mẹ. Cha/mẹ cần ôm trẻ giữ chặt cơ thể và tay trẻ. Yêu cầu cha/mẹ ngả đầu trẻ ra phía sau. |
Hình 20: Lấy dịch tỵ hầu |
b. Dịch ngoáy họng (mẫu ngoáy dịch họng)
- Yêu cầu NB há miệng to.
- Dùng dụng cụ đề nhẹ nhàng lưỡi NB.
- Đưa tăm bông vào vùng hầu họng, miết và xoay tròn nhẹ 3-4 lần tại khu vực 2 bên vùng A-mi-đan và thành sau họng để lấy được dịch, tế bào vùng họng.
Hình 21: Lấy dịch ngoáy họng
- Sau khi lấy bệnh phẩm, que tăm bông được chuyển vào ống chứa 3ml môi trường vận chuyển để bảo quản. Lưu ý, đầu tăm bông phải nằm ngập hoàn toàn trong môi trường vận chuyển, và nếu que tăm bông dài hơn ống đựng môi trường vận chuyển cần bẻ/cắt cán tăm bông cho phù hợp với độ dài của ống nghiệm chứa môi trường vận chuyển.
c. Mẫu ngoáy dịch mũi
- Nghiêng đầu NB ra sau khoảng 70 độ
- Nhẹ nhàng que lấy mẫu vào mũi sâu khoảng 2 cm, xoay que lấy mẫu vào thành mũi trong khoảng 3 giây. Xoay miết nhiều vòng vào thành mũi
- Sau khi lấy xong 1 bên mũi thì dùng đúng que lấy mẫu này để lấy mẫu với mũi còn lại.
- Đặt que lấy mẫu vào ống chứa môi trường vận chuyển, bẻ cán phù hợp với độ đài của ống, đóng chặt nắp, xiết chặt.
Hình 22: Lấy dịch mũi
d. Dịch rửa mũi/tỵ hầu
- Gắn ống catheter hút vô trùng vào dụng cụ hút.
- Nghiêng đầu NB ra sau khoảng 70 độ, nhỏ vài giọt muối sinh lý vô trùng vào trong mỗi bên mũi.
- Đưa ống catheter vào mũi (ống nên vào sâu bằng khoảng cách từ cánh mũi đến dái tai), bắt đầu hút 1 cách nhẹ nhàng, từ từ lấy ống catheter ra, vừa lấy ra vừa xoay nhẹ nhàng.
- Cho mẫu vào trong ống chứa môi trường vận chuyển
Hình 23: Lấy dịch rửa mũi/tỵ hầu
e. Dịch súc họng
NB được súc họng với 10 ml dung dịch rửa (nước muối sinh lý). Dịch súc họng được thu thập vào cốc hoặc đĩa petri và pha loãng theo tỷ lệ 1:2 trong môi trường bảo quản vi rút.
g. Dịch nội khí quản
NB khi đang thở máy, đã được đặt nội khí quản. Dùng 1 ống hút dịch, đặt theo đường nội khí quản và dùng bơm tiêm hút dịch nội khí quản theo đường ống đã đặt, cho dịch nội khí quản vào ống chứa môi trường bảo quản vi rút.
h. Lấy mẫu máu (nếu có yêu cầu)
Sử dụng bơm kim tiêm vô trùng lấy 3ml-5ml máu tĩnh mạch, chuyển vào tuýp chứa (có hoặc không có chất chống đông EDTA), bảo quản ở nhiệt độ 2°C-8°C trong vòng 24 giờ.
Lưu ý:
- Ghi rõ tên, tuổi, địa chỉ, của NB loại bệnh phẩm, ngày lấy mẫu trên tuýp đựng bệnh phẩm.
- Các loại bệnh phẩm thu thập tại đường hô hấp dưới (dịch nội khí quản, phế nang, màng phổi) phải được phối hợp với các bác sỹ lâm sàng trong quá trình thu thập mẫu bệnh phẩm.
5.2.4. Khử khuẩn dụng cụ và khu vực lấy mẫu
- Dụng cụ lấy mẫu, phương tiện PHCN xử lý như chất thải lây nhiễm, toàn bộ trang phục bảo hộ: cho vào túi ny lông chuyên dụng dùng cho rác thải y tế có khả năng chịu được nhiệt độ cao, cùng với các dụng cụ bẩn (sử dụng găng tay và khẩu trang mới)... Buộc chặt và sấy ướt tại nhiệt độ 120°C/30 phút trước khi loại bỏ cùng với rác thải y tế khác hoặc có thể đốt tại lò rác bệnh viện.
- Khu vực lấy mẫu được khử khuẩn bề mặt như buồng cách ly.
- Rửa tay xà phòng và tẩy trùng bằng chloramin 0,1% toàn bộ các dụng cụ và khu vực lấy mẫu; phích lạnh dùng cho vận chuyển bệnh phẩm đến phòng XN.
5.3. Quy định về bảo quản bệnh phẩm
Bệnh phẩm sau khi thu thập được chuyển đến phòng xét nghiệm trong thời gian ngắn nhất:
- Bệnh phẩm được bảo quản tại 2°C-8°C, và chuyển tới phòng XN trong thời gian sớm nhất, đảm bảo không quá 48 giờ sau khi thu thập.
- Bệnh phẩm được bảo quản ngay tại -70°C trong trường hợp thời gian dự kiến chuyển đến phòng XN chậm hơn 48 giờ sau khi thu thập. Nếu mẫu đang bảo quản ở -70°C thì khi vận chuyển tới PXN cũng phải giữ đông băng, tránh quá trình đông tan băng nhiều lần, làm giảm chất lượng của bệnh phẩm
- Không bảo quản bệnh phẩm tại ngăn đá của tủ lạnh hoặc -20°C.
5.4. Quy định về đóng gói bệnh phẩm
- Tuân thủ đúng hướng dẫn, thời gian, nhiệt độ quy định.
- Tránh làm hỏng mẫu, mất mẫu, và tránh làm mẫu bị nhiễm trùng.
- Tránh nhiễm giữa các mẫu với nhau, tránh phơi nhiễm người với mẫu và tránh gây nhiễm môi trường.
- Các giấy tờ về mẫu (phiếu yêu cầu xét nghiệm, thông tin về mẫu bệnh phẩm, danh sách mẫu bệnh phẩm...) phải được cho vào túi nylon riêng và tránh tiếp xúc với bệnh phẩm. Bệnh phẩm khi vận chuyển phải được đóng gói theo nguyên tắc 3 lớp để đảm bảo an toàn sinh học theo Thông tư 40/2018/TT-BYT về quản lý mẫu bệnh phẩm.
Hình 24: ATSH đóng gói nguyên tắc 3 lớp
5.4.1. Đóng gói bệnh phẩm để vận chuyển làm xét nghiệm thường quy (XN miễn dịch khi có yêu cầu, hóa sinh, huyết học)
- Lớp trong cùng: lọ chứa mẫu bệnh phẩm theo đúng quy định của phòng XN cung cấp. Không để bệnh phẩm bị tràn vãi ra ngoài.
Hình 25: Đóng gói bệnh phẩm (ba lớp) để vận chuyển trong bệnh viện làm xét nghiệm thường quy
- Lớp giữa: giá nhựa, giá xốp, hộp nhựa để giữ cho bệnh phẩm thẳng đứng.
- Lớp ngoài cùng: hộp nhựa cứng, có nắp đậy và quai xách, trên hộp phải có dán nhãn nguy hại sinh học.
5.4.2. Đóng gói bệnh phẩm để vận chuyển đi xa làm xét nghiệm khẳng định SARS-CoV-2
Bệnh phẩm khi vận chuyển phải được đóng gói kỹ trong 3 lớp bảo vệ, theo hướng dẫn của Tổ chức Y tế thế giới.
- Tuýp chứa môi trường vận chuyển: chứa mẫu trực tiếp. Tuýp nhựa có nắp kín, đóng nắp đúng cách.
- Hộp nhựa, hoặc giá đựng: chứa tuýp bệnh phẩm.
Mẫu bệnh phẩm hô hấp và mẫu máu của cùng một NB được để trong một hộp nhựa có nắp vặn kín hoặc giá nhựa đựng tuýp bệnh phẩm.
- Thùng vận chuyển mẫu: chứa hộp (hoặc giá) đựng mẫu bệnh phẩm.
+ Thùng chắc chắn, có nắp đậy kín, đảm bảo không vỡ.
+ Có khả năng giữ nhiệt (sử dụng bình tích lạnh).
- Các bước đóng gói vận chuyển mẫu bệnh phẩm.
Hình 26: Đóng gói vận chuyển mẫu bệnh phẩm
Lưu ý:
- Gửi kèm Phiếu yêu cầu xét nghiệm.
- Bên ngoài thùng vận chuyển mẫu có vẽ các logo quy định của WHO (nhãn nguy hại sinh học, nhãn định hướng và nhãn tránh va đập) khi vận chuyển.
Hình 27. Mẫu nhãn biển báo nguy hại sinh học; định hướng; tránh va đập
(Ban hành kèm theo Nghị định số 92/2010/NĐ-CP ngày 30/8/2010 của Chính phủ)
5.5. Quy định về vận chuyển bệnh phẩm
- Thông báo cho phòng xét nghiệm ngày gửi và thời gian dự định bệnh phẩm sẽ tới phòng XN.
- Bệnh phẩm được vận chuyển tới phòng XN bằng đường bộ hoặc đường không càng sớm càng tốt.
- Trong phạm vi bệnh viện, vận chuyển bệnh phẩm bằng tay. Không sử dụng hệ thống vận chuyển bệnh phẩm bằng khí nén.
- Tuyệt đối tránh để tuýp bệnh phẩm bị đổ, vỡ trong quá trình vận chuyển.
- Bảo đảm tất cả các nhân viên vận chuyển bệnh phẩm được đào tạo về thực hành xử lý an toàn và quy trình khử nhiễm sự cố tràn máu, dịch.
- Tránh để ống bệnh phẩm bị đổ, vỡ trong quá trình vận chuyển.
- Nếu mẫu đang bảo quản ở nhiệt độ 2-8°C thì khi vận chuyển tới PXN cũng bảo quản 2-8°C.
- Nếu mẫu đang bảo quản ở -70°C thì khi vận chuyển tới PXN cũng phải giữ đông băng, tránh quá trình đông tan băng nhiều lần, làm giảm chất lượng của bệnh phẩm.
- Bệnh phẩm cần gửi kèm với Phiếu yêu cầu xét nghiệm có đầy đủ thông tin theo quy định.
6. Kiểm tra, giám sát
- Khoa KSNK, phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình, quy định về an toàn sinh học, sử dụng phương tiện PHCN thành thạo trong quá trình lấy, bảo quản, đóng gói và vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm COVID-19.
- Giám sát xử lý chất thải y tế có nguy cơ lây nhiễm cao đối với dụng cụ lấy bệnh phẩm, dụng cụ XN và bệnh phẩm thừa sau khi làm XN.
- Giám sát xử lý khu vực lấy bệnh phẩm, xử lý và làm các XN liên quan đến COVID-19.
(Xem thêm Hướng dẫn chẩn đoán, điều trị bệnh viêm phổi cấp do chủng vi rút Corona mới (nCoV) ban hành theo Quyết định số 3351/QĐ-BYT ngày 29 tháng 7 năm 2020 của Bộ trưởng Bộ Y tế hướng dẫn chẩn đoán và điều trị COVID-19 do chủng vi rút Corona mới (SARS-CoV-2)” thay thế “Hướng dẫn chẩn đoán và điều trị viêm đường hô hấp cấp do SARS-CoV-2).
XỬ LÝ ĐỒ VẢI
1. Mục đích
- Nhân viên y tế tuân thủ đúng quy trình xử lý đồ vải của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Bảo đảm an toàn cho NB, NVYT, người nhà NB, khách thăm và cộng đồng.
2. Các nguyên tắc và quy định chung
- Thu gom toàn bộ đồ vải tại nơi phát sinh đồ vải bẩn. Không rũ, đổ, đếm đồ vải thu gom từ quá trình chăm sóc và điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tại nơi thải bỏ đồ vải.
- Đồ vải sau khi thu gom tại khu vực cách ly, sàng lọc, điều trị, thăm khám, thăm dò chẩn đoán liên quan đến COVID-19 đựng trong túi 2 lớp, đảm bảo gói kín, không rách, không thủng và không thấm nước có nhãn ghi dấu hiệu “ĐỒ VẢI CÓ NGUY CƠ CHỨA SARS-COV-2”, vận chuyển ngay đến nhà giặt bằng phương tiện riêng và phải được giặt ngay, giặt riêng, không ngâm, không lưu đồ vải bẩn, không kiểm đếm phân loại đồ vải bẩn. Túi được xử lý như rác thải có nguy cơ lây nhiễm.
- Nhân viên thu gom, vận chuyển và xử lý đồ vải bẩn phải tuân thủ việc mang và tháo bỏ phương tiện phòng hộ theo đúng hướng dẫn. Luôn tuân thủ VST, loại bỏ găng ngay sau khi vận chuyển đồ vải bẩn.
- Giặt đồ vải bằng máy với chế độ nhiệt cao (khoảng 60-70°C) và hóa chất khử khuẩn có hợp chất Clo. Trong trường hợp không có máy giặt, phải giặt bằng tay đồ vải cần được ngâm hóa chất khử khuẩn trước khi giặt với nồng độ Clo hoạt tính 0,01% - 0,1% tùy thuộc vào mức độ ô nhiễm máu và dịch tiết (xem Phụ lục 11).
- Giặt, sấy hoặc phơi khô theo đúng quy trình xử lý đồ vải lây nhiễm.
- Nhà giặt phải bảo đảm các yêu cầu phòng ngừa lây nhiễm SARS-CoV-2 như:
+ Một chiều.
+ Có hệ thống xử lý nước thải.
+ Nhân viên phải được đào tạo.
+ Có đầy đủ phương tiện PHCN đạt chuẩn.
- Trường hợp BV sử dụng đơn vị cung cấp dịch vụ bên ngoài: phải bảo đảm đơn vị cung cấp dịch vụ đủ điều kiện xử lý đồ vải lây nhiễm, có tư cách pháp nhân và được cơ quan nhà nước có thẩm quyền thẩm định cấp phép hoạt động dịch vụ giặt là đủ điều kiện an toàn phòng ngừa kiểm soát lây nhiễm SARS-CoV-2.
3. Đối tượng và phạm vi áp dụng
3.1. Đối tượng áp dụng
- Nhân viên nhà giặt/công ty dịch vụ giặt là, thu gom vận chuyển đồ vải.
- Nhân viên tại các buồng thủ thuật, phẫu thuật, khu cách ly hoặc buồng cách ly, nơi tiếp nhận NB liên quan COVID-19.
3.2. Phạm vi áp dụng
- Buồng thủ thuật, kỹ thuật, buồng bệnh, phòng cách ly, khu vực cách ly sàng lọc COVID-19.
- Nhà giặt xử lý đồ vải liên quan đến COVID-19.
- Khu vực khác có liên quan đến đồ vải của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
4. Phương tiện
- Máy giặt có chế độ giặt nhiệt độ 60°C-70°C, máy sấy khô duy trì nhiệt độ khoảng 80-90°C.
- Túi màu vàng loại không thủng, có dây buộc và ký hiệu đồ vải lây nhiễm nguy cơ cao (đồ vải NB COVID-19), thùng màu vàng, xe chuyên chở đồ vải lây nhiễm riêng.
- Phương tiện PHCN cho nhân viên thu gom, vận chuyển và giặt.
- Hóa chất giặt: Xà phòng, chất tẩy, chất khử khuẩn (Javel, Cloramin B...).
- Phương tiện vận chuyển đồ vải sạch, bẩn.
5. Thực hiện
5.1. Tại buồng bệnh/khu cách ly/phòng thủ thuật/phòng kỹ thuật
- Nhân viên thu gom đồ vải bẩn phải mang đầy đủ phương tiện PHCN theo quy định trước khi thực hiện và VST, loại bỏ găng trang phục phòng hộ đúng quy trình sau khi kết thúc công việc.
- Đồ vải trong phòng mổ, phòng sinh, phòng thủ thuật, phòng bệnh/khu vực cách ly phải được thu gom vào túi màu vàng chống thấm đặt trong thùng có nắp đậy kín và buộc kín trước khi chuyển đến nhà giặt.
- Đồ vải dùng một lần: Áo choàng, mũ, khẩu trang, bao giầy đều được bỏ vào túi màu vàng và cho vào thùng có nắp đậy và buộc chặt miệng túi khi chuyển xuống nhà lưu giữ chất thải y tế lây nhiễm để thiêu hủy.
- Tất cả túi đựng đồ vải khi chuyển ra ngoài phải cho lồng vào một bao khác rồi chuyển nhà giặt, bao ghi nhãn “ĐỒ VẢI CÓ NGUY CƠ CHỨA SARS-COV-2”.
- Nhân viên thu gom đồ vải theo giờ quy định hoặc khi cần đột xuất theo yêu cầu.
Đối với các cơ sở y tế được chỉ định thu dung, điều trị NB COVID-19 phải đảm bảo đủ điều kiện an toàn các dịch vụ giặt là phục vụ cho hoạt động khám bệnh, chữa bệnh.
5.2. Tại nhà giặt
- Đồ vải sau khi thu gom về nhà giặt được cho ngay vào máy giặt ngay và giặt theo chế độ giặt hóa chất hoặc xà phòng với nhiệt độ 60°C-70°C. Ngâm đồ vải của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đã sử dụng vào dung dịch hóa chất chứa 0,01%-0,1% Clo hoạt tính tùy mức độ ô nhiễm của đồ vải trong tối thiểu 10 phút trước khi giặt (ngâm trong máy). Làm khô đồ vải bằng sấy hoặc phơi tại nơi riêng có nhiều ánh nắng, là khô.
- Thu gom đồ vải theo thứ tự từ khu/buồng bệnh COVID-19 (-) đến khu/buồng cách ly điều trị COVID-19 (+), cho vào túi đựng đồ vải chuyên dụng vận chuyển đến nơi giặt là ngay. Không kiểm đếm phân loại đồ vải bẩn tại nơi thải ra đồ vải bẩn của NB cách ly điều trị COVID-19.
- Đồ vải sau khi làm khô phải được là phẳng để vào tủ kín, khô ráo, cấp phát theo quy định cho NB sử dụng.
Lưu ý: Những nơi chưa trang bị máy giặt, nhân viên thực hiện quy trình giặt tay phải tuân thủ nghiêm ngặt mang trang phục PHCN trong suốt quá trình giặt và sau khi kết thúc tháo bỏ trang phục PHCN và VST.
Giao nhận đồ vải bẩn tại buồng đệm, tại hành lang bẩn của các khu phẫu thuật, thủ thuật.
5.3. Bảo quản và cấp phát đồ vải
- Đồ vải dùng cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được bảo quản trong tủ kín hoặc để vào kệ sạch trong kho, sử dụng theo số lượng và chủng loại theo nhu cầu NB và hoạt động chuyên môn y tế.
- Phòng mổ, phòng sinh, phòng thủ thuật, Khu vực cách ly, buồng khám người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải lên danh mục, cơ số đồ vải và báo trước cho nhà giặt.
- Một cơ số đồ vải sạch (ít nhất là cơ số gấp 3) được bảo quản tại khu cách ly để tiện cho việc sử dụng hàng ngày.
6. Kiểm tra và giám sát
- Khoa KSNK, phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm túc quy trình thực hiện xử lý đồ vải bẩn (từ phân loại, thu gom, vận chuyển, xử lý).
- Các cơ sở KBCB thuê dịch vụ giặt là phục vụ cho hoạt động khám chữa bệnh SARS-CoV-2 phải chịu trách nhiệm giám sát hoạt động giặt là và chịu trách nhiệm trước pháp luật về phòng ngừa kiểm soát lây nhiễm tại cơ sở dịch vụ giặt là theo quy định hiện hành.
- Nội dung giám sát:
+ Quy trình sử dụng, thu gom, vận chuyển, xử lý đồ vải lây nhiễm.
+ Phương tiện cho xử lý đồ vải bẩn (túi, thừng đựng, xe vận chuyển).
+ Quy trình hướng dẫn và kỹ thuật thực hiện xử lý đồ vải.
+ Rửa tay và vệ sinh các dụng cụ sau khi kết thúc công việc.
+ Hóa chất dùng trong xử lý đồ vải.
+ Phương tiện PHCN cho NVYT.
+ Quy trình sử dụng phương tiện PHCN của NV thu gom vận chuyển, xử lý đồ vải lây nhiễm.
VỆ SINH KHỬ KHUẨN BỀ MẶT MÔI TRƯỜNG
1. Mục đích
- Nhân viên thực hiện vệ sinh môi trường hiểu rõ các hướng dẫn, quy định, quy trình hướng dẫn VSMT trong khu vực tiếp nhận, sàng lọc và cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tuân thủ nghiêm ngặt quy trình vệ sinh môi trường khu vực tiếp nhận, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Cắt đứt đường lây truyền qua đường tiếp xúc của SARS-CoV-2.
- Đảm bảo an toàn cho NB, NVYT và cộng đồng.
2. Nguyên tắc thực hiện
Bề mặt khu vực sàng lọc, cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được làm sạch, khử khuẩn theo một số nguyên tắc sau:
- Tất cả bề mặt tại khu vực sàng lọc, khu vực cách ly và điều trị nhìn rõ hay không nhìn rõ có dính máu, dịch tiết, chất thải từ người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều phải được làm sạch và lau khử khuẩn tối thiểu ngày 2 lần và khi cần (sau khi khám, làm xét nghiệm, làm thủ thuật, vương vãi máu và dịch, sau chuyển/ra viện, tử vong).
- Tất cả bề mặt (trong khu vực cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, bao gồm cả bề mặt các thiết bị, phương tiện vận chuyển phải được làm sạch, lau khử khuẩn bằng các hóa chất khử khuẩn được Bộ Y tế cấp phép.
- NVYT khi thực hiện làm sạch, khử khuẩn các bề mặt liên quan đến người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần tuân thủ nghiêm ngặt nguyên tắc, kỹ thuật vệ sinh bề mặt và các biện pháp phòng ngừa theo đường lây truyền.
- Nhân viên thực hiện làm sạch, khử khuẩn bề mặt môi trường khu vực điều trị, cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được tập huấn các quy trình làm sạch, khử khuẩn bề mặt và cách sử dụng đúng và nghiêm ngặt đầy đủ phương tiện PHCN khi thực hiện.
3. Đối tượng và phạm vi áp dụng
- Tất cả NVYT làm công tác vệ sinh môi trường ở tất cả các khu vực có liên quan tới chăm sóc, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tất cả các bề mặt phương tiện, đồ dùng liên quan đến NB, giường, tủ bàn, ghế, nhà vệ sinh... trong khu vực sàng lọc, tiếp nhận, buồng bệnh cách ly, nơi giặt là, thu gom chất thải, nơi xử lý dụng cụ tái sử dụng, phương tiện vận chuyển có liên quan tới chăm sóc, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
4. Phương tiện
- Phương tiện PHCN (xem phần Sử dụng các phương tiện PHCN), đối với găng tay, cần có loại găng tay cao su, dài đến gần khuỷu tay. Tạp dề không thấm nước khi vệ sinh khu vực có nước, ủng cao su khi vệ sinh khu vực nhà vệ sinh, khu có nước, dịch.
- Quy trình thực hiện, bảng hướng dẫn pha hóa chất trên xe để phương tiện vệ sinh, khử khuẩn môi trường.
- Xà phòng rửa tay.
- Hóa chất làm sạch và khử khuẩn đã pha theo đúng quy định (có thể dùng dạng xịt cầm tay dùng cho những bề mặt khó lau bằng khăn) có Clo hoạt tính nồng độ 0,1%, khăn lau tẩm dung dịch khử khuẩn hoặc các hóa chất diệt khuẩn thích hợp khác được BYT cấp phép.
- Dung dịch khử khuẩn bề mặt có Clo hoạt tính 0,5% hoặc các hóa chất khử khuẩn khác được Bộ Y tế cấp phép cho vệ sinh bề mặt có đám máu, dịch, chất nôn, chất bài tiết.
- Hóa chất có chứa Clo hoạt tính nồng độ 0,1% dạng phun hoặc hydrogen peroxide (H2O2) 0,05% dạng phun khử khuẩn kèm máy hoặc bình phun tự động hoặc không tự động.
- Giẻ lau sạch bề mặt và tải lau nhà chuyên cho khu vực sàng lọc và cách ly, cây lau nhà, xô chứa hóa chất, xô chứa nước sạch, xô gom tải bẩn.
5. Kỹ thuật thực hiện
- Chia khu vực làm hai, có biển báo tránh trơn trượt, ướt trước khi lau vệ sinh sàn nhà, sảnh, cầu thang.
- Lau theo đường zíc zắc, từ trên xuống, từ trong ra ngoài và từ vùng sạch nhất đến vùng kém sạch.
- Khi dùng hóa chất dạng phun hoặc xịt, hóa chất dạng xịt bề mặt nên xịt hóa chất vào giẻ lau sau đó lau; nếu lau nền nhà, xịt đến đâu lau đến đó. Không phun, xịt hóa chất khi có NB.
- Lau khu vực sạch hơn trước, sau đó đến khu vực bị nhiễm khuẩn nhiều hơn: đầu tiên lau bề mặt đồ vật không thường xuyên chạm vào, sau đó lau bề mặt đồ vật thường xuyên chạm vào (Khi một bề mặt đồ vật đã được lau sạch, hãy thay mới khăn lau đã sử dụng bằng khăn khác hoặc mỗi tải lau nhà lau tối thiểu 20 m2 cho một lần sử dụng, sau đó thay tải mới).
Khử khuẩn không khí
- Máy khử khuẩn không khí có phin lọc HEPA/Plasma có thể được sử dụng và liên tục chạy để khử khuẩn không khí trong môi trường có hoạt động của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Nếu không có máy khử khuẩn không khí có thể sử dụng đèn cực tím trong 1 giờ mỗi lần. Thực hiện thao tác này ba lần một ngày.
6. Cách thực hiện
- Bước 1: chuẩn bị đủ phương tiện làm sạch, khử khuẩn (thùng/xô chứa dung dịch khử khuẩn, giẻ lau, cây lau sàn...) sử dụng riêng phương tiện cho các khu vực cách ly (hành chính, buồng bệnhly, khu vệ sinh, khu xử lý dụng cụ, đồ vải...).
- Bước 2: Người thực hiện vệ sinh môi trường mang phương tiện PHCN theo đúng hướng dẫn trước khi vào khu vực cách ly và trong suốt quá trình thực hiện làm sạch, khử khuẩn bề mặt môi trường khu cách ly (xem phần Sử dụng phương tiện PHCN).
- Bước 3: Lau ẩm và thu gom chất thải vào các bao và thùng đựng chất thải lây nhiễm theo đúng quy định trước khi lau khử khuẩn.
- Bước 4: lau khử khuẩn theo trình tự
+ Lau chất tẩy rửa làm sạch chất hữu cơ, máu dịch
+ Lau khử khuẩn định kỳ bằng dung dịch khuẩn với nồng độ quy định (có nồng độ Clo hoạt tính 0,1%) để khô 10 phút và
+ Lau lại nước sạch tránh hóa chất tồn lưu ảnh hưởng tới NB. Tần suất lau ở tất cả các bề mặt trong khu vục cách ly tối thiểu 2 lần/ngày và khi có yêu cầu. Áp dụng đúng quy trình lau 2 xô (một xô nước sạch, một xô dung dịch khử khuẩn) và mỗi lần lau là một giẻ sạch, không giặt lại trong các xô, mỗi giẻ lau không quá 20 m2 đối với phòng thường và 10 m2 với phòng mổ.
+ Phun khử khuẩn chỉ nên thực hiện cho những khu vực không thể lau được và khi không có NB, phun cuối ngày, sau khi NB ra viện, sau khi phẫu thuật, sau khi tử vong, đối với Clo sử dụng nồng độ 0,1% (1.000g/l) Clo hoạt tính. Đối với hydrogen peroxide có thể sử dụng ở nồng độ thấp 0,5% ở các khu vực có nguy cơ lây nhiễm cao trong 60 phút. Sau phun phải đảm bảo thông khí (mở cửa) là cần thiết khi quá trình khử khuẩn được hoàn thành.
Khi lau cần phải chú ý:
+ Với các bề thường xuyên có tiếp xúc (xe tiêm, xe vận chuyển đồ vải dụng cụ, tay nắm cửa...) cần lau khử khuẩn ngay sau mỗi lần sử dụng hoặc có tiếp xúc.
+ Với những đồ vật, bề mặt có dính máu, dịch tiết, phân, chất nôn của NB bằng mắt thường nhìn thấy cần lau bằng dung dịch khử khuẩn có nồng độ Clo hoạt tính 0,5% để khô hóa chất, thời gian hóa chất tiếp xúc với bề mặt môi trường ít nhất 10 phút, sau đó lau lại với hóa chất lần 2 với nồng độ 0,1%, lau cuối cùng với nước sạch.
- Bước 5: Thu gom các dụng cụ sau khi vệ sinh môi trường để làm sạch và khử khuẩn trước khi đưa chúng ra khỏi khu vực buồng bệnh cách ly. Bao gồm chất thải phải được cô lập (xem phần Xử lý chất thải, trang 54), giẻ lau cho vào túi cô lập chuyển xuống nhà giặt (Xem thêm hướng dẫn vận chuyển đồ vải và chất thải lây nhiễm ra khỏi khu vực cách ly).
- Bước 6: NVYT cởi bỏ trang phục PHCN và VST với xà phòng và nước, để khô VST với dung dịch có chứa cồn ngay sau khi kết thúc công việc vệ sinh môi trường.
Lưu ý:
- Bàn tay NVYT có tiếp xúc trực tiếp với máu, chất tiết, chất thải NB và sau khi tháo phương tiện PHCN phải được rửa tay với xà phòng và nước.
- Các bao, thùng đựng chất thải, tải lau nhà, giẻ/khăn lau bề mặt, trước khi mang ra khỏi khu vực cách ly cần phải bỏ vào bao thứ 2 có ghi rõ: “Chất thải hoặc Đồ vải có nguy cơ chứa SARS-CoV-2” trước khi chuyển xuống khu vực xử lý theo quy định.
5.1. Vệ sinh khử khuẩn bề mặt hàng ngày các khu vực chăm sóc và điều trị người bệnh.
Quy trình thực hiện giống như trên và cần tuân thủ nghiêm ngặt quy định:
- Vệ sinh hai lần mỗi ngày và khi có yêu cầu. Nên có bảng theo dõi các bề mặt đã được khử khuẩn mỗi ngày.
- Với mỗi lần vệ sinh, cần làm sạch chất hữu cơ (máu, dịch sinh học), chất vô cơ với chất tẩy rửa và nước sạch nếu có vương vãi bằng mắt thường nhìn thấy trước khi lau khử khuẩn các bề mặt bằng hóa chất khử khuẩn sau đó lau lại với nước sạch. Trong trường hợp không dính máu và dịch có thể thực hiện bước lau khử khuẩn luôn. Trong trường hợp vương vãi máu, dịch sinh học nhiều phải thực hiện như quy trình xử lý máu và dịch.
- Sử dụng hóa chất khử khuẩn diệt được SARS-CoV-2 cho tất cả các bề mặt trong phòng và bảo đảm đúng thời gian tiếp xúc với hóa chất khử khuẩn. Ví dụ ít nhất 10 phút với các hợp chất có Clo hoạt tính 0,1%.
Lưu ý: không mang các dụng cụ vệ sinh tại khu vực cách ly ra nơi khác và phải được thu gom, xử lý riêng.
5.2. Vệ sinh khu vực tiếp nhận và sàng lọc người bệnh
- Khu vực tiếp nhận và sàng lọc được vệ sinh và thu gom chất thải hàng ngày ít nhất 3 lần (lưu lượng NB đông, làm việc theo ca trực) và khi cần (khi vấy bẩn nhiều, khi đổ máu và dịch, khi có người bệnh cấp cứu).
- Hàng ngày sau khi lau vào cuối ngày, nên được phun khử khuẩn toàn bộ khu vực tiếp nhận và sàng lọc NB với hóa chất Clo hoạt tính nồng độ 0,05% hoặc dung dịch H2O2 nồng độ 0,5%.
- Nếu phun khử khuẩn, chỉ phun khi không có người, cần chuyển NB ra chỗ khác. Sau phun 30 phút mới hoạt động lại.
5.3. Vệ sinh sau khi người bệnh ra viện/chuyển viện/tử vong
- Chuyển NB cách ly khác trong buồng bệnh (nếu có) sang buồng cách ly khác trước khi thực hiện vệ sinh khử khuẩn lần cuối.
- Thu gom các dụng cụ bẩn, đồ vải tái sử dụng vào các thùng/túi theo quy định về trung tâm tiệt khuẩn, giặt là. Thu gom và loại bỏ chất thải và các vật dụng cá nhân khác của NB theo quy định thu gom và quản lý chất thải lây nhiễm.
- Thực hiện vệ sinh: (1). làm sạch chất hữu cơ (máu, dịch sinh học), chất vô cơ với chất tẩy rửa và nước sạch nếu có vương vãi bằng mắt thường nhìn thấy (2). Lau khử khuẩn các bề mặt bằng hóa chất khử khuẩn, (3) Lau lại với nước sạch. Trong trường hợp không dính máu và dịch có thể thực hiện bước lau khử khuẩn luôn. Trong trường hợp vương vãi máu, dịch sinh học nhiều phải thực hiện như quy trình xử lý máu và dịch.
- Sử dụng hóa chất khử khuẩn diệt được SARS-CoV-2 cho tất cả các bề mặt trong phòng và bảo đảm đúng thời gian tiếp xúc với hóa chất khử khuẩn, ví dụ ít nhất 10 phút với các dung dịch có Clo hoạt tính 0,1%.
Chi tiết về nồng độ hóa chất sử dụng trong vệ sinh, khử khuẩn bề mặt tại Phụ lục 11.
5.4. Vệ sinh khử khuẩn bề mặt đổ tràn máu hoặc dịch cơ thể
- Cần thực hiện ngay khi xuất hiện hoặc ngay khi được phát hiện đám máu hoặc dịch cơ thể.
- Mang đầy đủ phương tiện PHCN.
- Loại bỏ đám máu hoặc dịch cơ thể theo trình tự: (1) Dùng khăn hoặc gạc tẩm dung dịch chứa 0,5% (5.000 ppm) Clo hoạt tính loại bỏ đám máu (nếu lượng máu tràn nhiều phải thực hiện nhiều lần đến khi loại bỏ hết máu trên bề mặt; (2) Loại bỏ khăn (gạc) đã thấm máu vào thùng thu gom chất thải lây nhiễm; (3) Dùng khăn hoặc gạc tẩm dung dịch chứa 0,1% Clo hoạt tính lau khử khuẩn lại lần 2 bề mặt khu vực tràn máu; (4) Dùng khăn hoặc gạc tẩm dung dịch làm sạch lau lại bề mặt vừa khử khuẩn.
- Cởi bỏ phương tiện PHCN và VST sau khi ra khỏi phòng cách ly.
5.5. Vệ sinh môi trường nhà đại thể và khu vực khâm liệm người bệnh COVID-19
- Mang đầy đủ phương tiện phòng hộ theo quy định đối với SARS-CoV-2.
- Sau khi khâm liệm, phẫu thuật thi hài hoàn tất, tất cả dụng cụ, bề mặt bàn phẫu thuật, buồng phẫu thuật, phương tiện liên quan đến tử thi phải được làm sạch chất hữu cơ (máu, dịch, mô cơ thể) với chất tẩy sau đó khử khuẩn ngay bằng dung dịch Clo hoạt tính 0,5% và để khô từ 30 phút đến 1 giờ và lau lại bằng nước sạch.
- Làm sạch và khử khuẩn phương tiện vệ sinh theo quy trình.
- Cởi bỏ phương tiện PHCN và VST sau khi kết thúc công việc.
5.6. Vệ sinh nhà vệ sinh trong khu vực sàng lọc, cách ly thu dung điều trị
- Nhà vệ sinh phải bố trí riêng cho nam, nữ và trẻ em.
- Người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2 phải được sử dụng nhà vệ sinh riêng, ngăn cách với phòng bệnh, bề mặt, nắp bồn cầu phải được vệ sinh và khử khuẩn bằng dung dịch khử khuẩn có chứa 0,1% Clo hoạt tính ít nhất 4 lần/ngày và khi có yêu cầu; Khi xả nước phải đậy nắp bồn cầu để tránh giọt bắn bẩn ra bên ngoài.
- Trường hợp không có nhà vệ sinh riêng xây riêng phải lắp đặt nhà vệ sinh di động, thùng chứa chất thải từ nhà vệ sinh phải được cho hóa chất có Clo hoạt tính với nồng độ 1,0% và khi đầy phải được xử lý an toàn trước khi đưa vào hệ thống chất thải lỏng chung hoặc mang đi xử lý.
- Trường hợp NB không thể sử dụng nhà vệ sinh thì phải đổ ngay các bô, xô, chậu, mỏ vịt đựng phân, nước tiểu, dịch tiết của NB vào bồn cầu. Thực hiện ngay việc vệ sinh khử khuẩn các bô, xô, chậu, mỏ vịt và bề mặt bệ tiêu, bệ tiểu bằng dung dịch khử khuẩn có chứa 0,5% Clo hoạt tính.
- Đảm bảo luôn có sẵn xà phòng và nước sạch, giấy vệ sinh, chất tẩy rửa thông thường trong nhà vệ sinh.
- Nhân viên vệ sinh mặc phương tiện PHCN theo quy định, mang găng tay cao su dài quá khuỷu, đeo tạp dề chống thăm nếu bắn nước nhiều, mang ủng hoặc bao dày chống thấm khi vệ sinh. Tháo bỏ ngoài phòng đệm trước khi ra bên ngoài.
Chú ý:
- Nhà vệ sinh luôn vệ sinh khử khuẩn sau cùng, nghiêm cấm làm ngược lại, nếu phát sinh lau bên ngoài phải thay bộ phương tiện PHCN mới đã lau trong nhà vệ sinh mới được làm khu vực bên ngoài.
- Vật liệu làm nhà vệ sinh phải dễ vệ sinh và khử khuẩn.
- Đảm bảo thông khí tốt, tránh phát tán ra khu vực có nhiều người qua lại.
5.7. Vệ sinh làm sạch dụng cụ vệ sinh
- Dụng cụ vệ sinh bệnh viện phải được làm sạch sau mỗi ca làm việc, cuối mỗi ngày.
- Các dụng cụ vệ sinh được xử lý bao gồm, cán cây lau nhà, xô/chậu đựng hóa chất, nước xả/ngâm khử khuẩn tấm lau được làm sạch, đánh chải với nước sạch và xà phòng để đúng nơi quy định, khô ráo.
- Khử nhiễm các chậu/xô đựng dung dịch tẩy rửa và khử khuẩn ở nồng độ Clo hoạt tính 0,1%, rửa lại với nước sạch úp trên giá bảo quản làm khô.
- Thu dọn dụng cụ vệ sinh để đúng nơi quy định. Không sử dụng dụng cụ vệ sinh chưa được xử lý để làm vệ sinh hàng ngày.
6. Kiểm tra, giám sát
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình vệ sinh khử khuẩn môi trường hàng ngày hoặc đột xuất.
- Giám sát hàng ngày sự tuân thủ của NVYT về thực hiện quy trình khử khuẩn làm sạch bề mặt, khử khuẩn sự cố tràn máu, dịch tiết sinh học, sử dụng phương tiện PHCN, vệ sinh khi làm việc trong khu vực cách ly điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Kết quả giám sát cần phản hồi ngay cho người được giám sát và báo cáo cho lãnh đạo khoa, lãnh đạo bệnh viện.
Xem thêm Hướng dẫn vệ sinh môi trường bề mặt trong các cơ sở khám bệnh, chữa bệnh ban hành theo Quyết định số 3916/QĐ-BYT ngày 28/8/2017 của Bộ trưởng Bộ Y tế.
VỆ SINH KHỬ KHUẨN PHƯƠNG TIỆN VẬN CHUYỂN NGƯỜI NHIỄM HOẶC NGHI NGỜ NHIỄM SARS-COV-2
Các cơ sở KBCB phải áp dụng một cách nghiêm ngặt các quy trình kỹ thuật và các nguyên tắc kiểm soát môi trường, vệ sinh bề mặt, kiểm soát thực hành an toàn trong sử dụng phương tiện PHCN khi vận chuyển người người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 trong và ngoài bệnh viện.
1. Mục đích
- NVYT thực hành đúng và nghiêm ngặt quy định vệ sinh, khử khuẩn bề mặt phương tiện vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Phòng ngừa lây nhiễm SARS-CoV-2 do tiếp xúc với bề mặt các phương tiện vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Đảm bảo an toàn cho NV YT vận chuyển và cộng đồng.
2. Nguyên tắc thực hiện
- Các bề mặt phương tiện vận chuyển, vật dụng, dụng cụ cần vệ sinh, khử khuẩn gồm: khoang bên trong xe vận chuyển NB (cáng, bảng điều khiển thiết bị y tế, sàn liền kề, tường, trần và bề mặt làm việc, tay nắm cửa, bàn phím và điện thoại...) và bề mặt bên ngoài xe vận chuyển (tay nắm cửa, cửa, toàn bộ bề mặt bên ngoài xe).
- Người thực hiện xử lý phương tiện vận chuyển (là người trực tiếp tham gia vận chuyển hoặc người được phân công làm nhiệm vụ vệ sinh xe vận chuyển sau cùng) phải được huấn luyện và thực hiện đúng nguyên tắc và kỹ thuật vệ sinh bề mặt máy móc, phương tiện và xe vận chuyển, các biện pháp phòng ngừa chuẩn và phòng ngừa lây truyền theo đường tiếp xúc.
- Bệnh viện có quy định nơi xử lý phương tiện vận chuyển và trang bị đầy đủ phương tiện PHCN, hóa chất, dụng cụ đảm bảo việc thực hiện xử lý an toàn phương tiện.
- Tất cả phương tiện vận chuyển NB, dụng cụ can thiệp, chăm sóc NB sau khi sử dụng phải được xử lý ngay theo đúng quy trình trước khi sử dụng cho những NB tiếp theo.
3. Đối tượng và phạm vi áp dụng
- Tất cả các phương tiện vận chuyển NB đến bệnh viện, chuyển viện và trong khuôn viên bệnh viện.
- Tất cả NVYT tham gia vào vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tại tất cả các khoa phòng.
4. Phương tiện
- Phương tiện PHCN: có đủ bộ phương tiện PHCN, khẩu trang N95, khẩu trang y tế, kính bảo hộ hoặc tấm che mặt, ủng cao su, găng tay sạch, găng tay vô khuẩn khi làm thủ thuật xâm lấn rời để có thể thay thế và sử dụng khi cần.
- Hóa chất làm sạch và khử khuẩn:
+ Dung dịch VST chứa cồn.
+ Dung dịch khử khuẩn bề mặt có hoạt chất Clo hoạt tính 0,1% và 0,5%, cồn Ethanol 70 độ hoặc các chất khử khuẩn khác có trong danh mục được cấp phép của BYT.
- Phương tiện để xử lý: bình phun, giẻ lau, túi đựng chất thải
- Bố trí khu vực xử lý các xe vận chuyển riêng trong khuôn viên bệnh viện, tốt nhất là gần cổng ra vào, nếu cần thiết thì xử lý tại chỗ nơi đón trả NB.
5. Cách thực hiện
Thực hiện theo các bước sau:
- Bước 1: Pha hóa chất đúng quy định và để vào trong các bình đựng hóa chất sẵn tại khu vực xử lý.
- Bước 2: Mang phương tiện PHCN đúng hướng dẫn.
- Bước 3: Thu gom các dụng cụ và chất thải cho vào các bao/túi màu vàng và gói kín, ghi rõ chất thải phát sinh từ chuyển đến nơi xử lý chất thải tập trung.
- Bước 4: Lau hóa chất khử khuẩn lên tất cả bề mặt phương tiện vận chuyển, để ít nhất 10 phút sau đó lau lại với chất làm sạch (chất tẩy rửa hoặc nước sạch với xà phòng), lau khô hoặc xì khô. Khi có nhiều máu, dịch hoặc có sự cố đổ tràn máu hoặc tràn dịch cơ thể (Ví dụ: chất nôn, máu, dịch tiết sinh học...), trước tiên phải dùng khăn giấy thấm dùng một lần có tẩm Clo hoạt tính 0,5% khu trú lại và loại bỏ, dùng khăn tẩm dung dịch Clo hoạt tính 0,5% phủ lên khu vực đổ tràn để trong ít nhất 10 phút, sau đó lau sạch lại với dung dịch khử khuẩn Clo hoạt tính 0,1%.
- Bước 5: Sau khi kết thúc công việc, phương tiện PHCN được cho vào túi hoặc thùng màu vàng có nắp kín, chuyển tới nơi khử khuẩn hoặc tiêu hủy, rửa tay bằng xà phòng có chất khử khuẩn và vệ sinh cá nhân.
Chú ý: Đối với các phương tiện ô tô vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần được phun hóa chất khử khuẩn bằng dung dịch khử khuẩn có nồng độ 0,1% Clo hoạt tính cụ thể:
- Khi vận chuyển NB đi, phun bề mặt bên ngoài xe gồm thân, lốp và gầm xe.
- Khi vận chuyển NB đến, phun bề mặt bên ngoài và bên trong xe sau khi NB rời khỏi xe.
6. Kiểm tra, giám sát và trách nhiệm
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình vệ sinh xe vận chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Phòng Kế hoạch tổng hợp kiểm tra phương tiện cấp cứu, xe cấp cứu và quy chế cấp cứu trong phòng chống dịch - thiên tai.
- Phòng Vật tư - Trang thiết bị, khoa Dược (hoặc đơn vị được giao nhiệm vụ cung cấp) có trách nhiệm cung cấp đầy đủ phương tiện PHCN và các hóa chất khử khuẩn, tiệt khuẩn trong danh mục Bộ Y tế cho phép.
- Khoa KSNK thực hiện giám sát tuân thủ quy trình vệ sinh khử khuẩn phương tiện, xử lý chất thải y tế và vệ sinh môi trường nơi thực hiện vệ sinh khử khuẩn phương tiện.
LẤY, BẢO QUẢN, ĐÓNG GÓI VÀ VẬN CHUYỂN BỆNH PHẨM
Tất cả bệnh phẩm sinh học từ người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều là nguồn lây nhiễm tiềm tàng và nguy hiểm cho người lấy mẫu, thu thập, vận chuyển, bảo quản và xử lý mẫu bệnh phẩm. Việc tuân thủ nghiêm ngặt quy định về an toàn sinh học cấp độ 2 là bắt buộc khi có tiếp xúc, xử lý nguồn bệnh phẩm này.
1. Mục đích
- Phòng ngừa lây nhiễm SARS-CoV-2 qua tiếp xúc từ các loại bệnh phẩm và những người tiếp xúc với NB trong quá trình lấy, bảo quản, đóng gói và vận chuyển, xử lý và làm các xét nghiệm (XN) liên quan đến bệnh phẩm người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tất cả nhân viên lấy mẫu được đào tạo đều thực hiện đúng và nghiêm ngặt quy trình và quy định khi lấy mẫu, bảo quản và vận chuyển mẫu của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tránh phát tán nguồn bệnh, bảo đảm an toàn cho NVYT và môi trường.
2. Nguyên tắc thực hiện
Phòng ngừa lây nhiễm do tiếp xúc là ưu tiên hàng đầu trong quá trình lấy, bảo quản, đóng gói và vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
2.1. Yêu cầu về người lấy, bảo quản, đóng gói và vận chuyển bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2
Người lấy, bảo quản, đóng gói, vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải là NVYT đã được đào tạo, có kỹ năng thực hành thành thạo các hướng dẫn phòng ngừa lây nhiễm
- Tuân thủ nghiêm ngặt các quy định về an toàn sinh học trong thu thập, bảo quản, đóng gói và vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm lây truyền các tác nhân qua đường không khí, qua giọt bắn và đường tiếp xúc, lây qua đường máu (khi lấy mẫu bệnh phẩm máu làm XN).
- Sử dụng phương tiện PHCN thành thạo, đúng quy định.
- Hiểu được nguy cơ lây nhiễm, có khả năng phát hiện và đánh giá nguy cơ cho cá nhân, có kiến thức kiểm soát sức khỏe sau khi làm nhiệm vụ và tự xử lý được theo đúng quy trình khi bị phơi nhiễm.
- Tốt nhất là các NVYT đang theo dõi và chăm sóc NB nghi ngờ thực hiện lấy bệnh phẩm, hạn chế tối đa số người tiếp xúc với NB.
2.2. Yêu cầu về dụng cụ
Tất cả các dụng cụ sử dụng để lấy, bảo quản, đóng gói và vận chuyển bệnh phẩm và tất cả dụng cụ XN, bệnh phẩm thừa của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều là chất thải có nguy cơ lây nhiễm cao, phải được xử lý khử khuẩn tại khoa XN trước khi trở thành chất thải y tế lây nhiễm.
- Ưu tiên sử dụng các dụng cụ sử dụng một lần, tiêu hủy ngay sau khi sử dụng như chất thải lây nhiễm.
- Dụng cụ nếu tái sử dụng lại phải được khử khuẩn, tiệt khuẩn đúng quy định, phải có bồn xử lý đúng quy định khử khuẩn, tiệt khuẩn.
- Dụng cụ dùng riêng cho mỗi NB phải thu gom xử lý riêng.
2.3. Yêu cầu về khu vực lấy mẫu và xét nghiệm
- Khu vực lấy mẫu phải là khu vực cách ly theo đúng quy định.
- Khu vực thực hiện xét nghiệm theo đúng quy định về cấp độ an toàn sinh học phù hợp với kỹ thuật thực hiện xét nghiệm.
3. Đối tượng và phương pháp áp dụng
- NVYT tuân thủ nghiêm ngặt các quy định về an toàn sinh học, phải sử dụng phương tiện PHCN theo quy định thành thạo.
- Người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải ở khu vực cách ly.
- Dụng cụ lấy bệnh phẩm, dụng cụ XN và bệnh phẩm thừa của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 sau khi làm xong XN phải được xử lý như chất thải y tế có nguy cơ lây nhiễm cao.
4. Phương tiện
4.1. Phương tiện phòng hộ cá nhân
- Bộ quần áo chống dịch sử dụng một lần.
- Tấm choàng không thấm nước.
- Mũ trùm hoặc tấm choàng che kín đầu, cổ bằng chất liệu không thấm nước.
- Khẩu trang có hiệu lực lọc cao (ví dụ N95), hoặc khẩu trang có bộ phận lọc và hỗ trợ thở (tăng cường oxy thở).
- Kính bảo hộ hoặc tấm che mặt.
- Găng tay đeo hai lớp, lớp một (lớp bên trong) là găng tay y tế luôn giữ sạch, tránh không để tiếp xúc với dụng cụ bẩn.
- Ủng cao su/giầy chống thấm cổ cao.
- Dung dịch VST chứa cồn/xà phòng VST.
4.2. Dụng cụ lấy bệnh phẩm
- Tăm bông cán mềm, cán cứng vô trùng (Que lấy mẫu: đầu que bằng sợi tổng hợp, không nên dùng que có cán gỗ hoặc calcium).
- Đè lưỡi.
- Bệnh phẩm thu thập được chứa trong ống môi trường vận chuyển vi rút (VTM, UTM hoặc nước muối sinh lý 0,9%) có 3ml môi trường.
4.2.1. Mẫu bệnh phẩm hô hấp: tối thiểu 01 mẫu bệnh phẩm đường hô hấp:
Bệnh phẩm đường hô hấp trên: mẫu ngoáy dịch tỵ hầu.
- Dịch tỵ hầu: tăm bông cán mềm vô trùng (theo quy định của Phòng XN).
Nếu không lấy được mẫu ngoáy dịch tỵ hầu, có thể lấy một trong các mẫu dưới đây:
+ Bệnh phẩm đường hô hấp trên:
• Mẫu ngoáy dịch họng: tăm bông cán cứng vô trùng lấy bệnh phẩm (theo quy định phòng XN).
• Mẫu ngoáy dịch mũi (cả hai bên), áp dụng cho người có triệu chứng . Dịch rửa mũi, tỵ hầu;
• Dịch súc họng: nước muối sinh lí, cốc nhựa vô trùng (bệnh phẩm được thu thập vào cốc hoặc đĩa petri và pha loãng trong môi trường vận chuyển mẫu theo quy định phòng XN).
+ Bệnh phẩm đường hô hấp dưới
• Đờm
• Dịch phế nang, dịch nội khí quản, dịch màng phổi (dụng cụ chuyên dụng và cần có sự phối hợp với BS lâm sàng). Tổ chức phổi, phế quản, phế nang
4.2.2. Mẫu bệnh phẩm máu: mẫu bệnh phẩm cho xét nghiệm huyết thanh học
- Bơm tiêm 10ml vô trùng.
- Tuýp lấy máu có hoặc không có chất chống đông (khi có yêu cầu của PXN)
- Dây garo, bông, cồn...
Yêu cầu về mẫu máu:
+ Mẫu máu giai đoạn cấp.
+ Mẫu máu giai đoạn hồi phục (sau 14 ngày -21 ngày sau khi khởi bệnh).
+ Thể tích lấy mẫu máu: 3ml - 5ml.
Ø Lưu ý: Việc lấy mẫu máu là không bắt buộc, tùy theo xét nghiệm huyết thanh học các địa phương, đơn vị, cơ sở xây dựng phương án cụ thể
4.2.3. Đóng gói bệnh phẩm
- Hộp nhựa, thùng vận chuyển mẫu có nắp an toàn, giá đựng bệnh phẩm an toàn hoặc túi ni-lon để đóng gói bệnh phẩm.
- Bình lạnh bảo quản mẫu có gel lạnh, thùng vận chuyển mẫu đúng quy định.
- Băng gạc có tẩm chất sát trùng (xử lý tràn, bắn mẫu bệnh phẩm)
4.3. Thông tin trên ống chứa bệnh phẩm
- Tên NB (hoặc mã số bệnh phẩm).
- Tuổi.
- Ngày thu thập mẫu, thời gian thu thập mẫu.
- Loại bệnh phẩm.
- Các thông tin cần thiết khác theo yêu cầu của phòng xét nghiệm.
4.4. Phiếu yêu cầu xét nghiệm và phiếu điều tra dịch tễ
Điền đầy đủ thông tin theo mẫu quy định.
5. Các bước thực hiện
5.1. Mang phương tiện PHCN
Mang phương tiện PHCN đúng quy định (xem phần Sử dụng phương tiện PHCN). Chú ý mang khẩu trang N95 hoặc N96 và mang 2 lớp găng tay khi lấy bệnh phẩm.
5.2. Quy định về lấy bệnh phẩm
5.2.1. Mẫu bệnh phẩm
Bệnh phẩm thu thập bắt buộc phải lấy tối thiểu 01 mẫu bệnh phẩm đường hô hấp, có thể lấy thêm 01 mẫu máu khi có yêu cầu; các loại mẫu dưới đây:
- Bệnh phẩm đường hô hấp trên (theo thứ tự ưu tiên):
+ Dịch tỵ hầu (ngoáy dịch tỵ hầu).
+ Dịch ngoáy họng (ngoáy dịch họng).
+ Mẫu ngoáy dịch mũi (cả hai bên).
+ Dịch rửa mũi/tỵ hầu.
+ Dịch súc họng.
- Bệnh phẩm đường hô hấp dưới:
+ Đờm (khi có yêu cầu)
+ Dịch phế nang, dịch nội khí quản, dịch màng phổi...
+ Tổ chức phổi, phế quản, phế nang (khi có chỉ định).
- Mẫu máu: 3-5 ml máu tĩnh mạch có hoặc không có chất chống đông EDTA. Huyết thanh hoặc huyết tương lưu mẫu theo yêu cầu của phòng XN (thực hiện xét nghiệm theo yêu cầu).
5.2.2. Thời điểm thu thập bệnh phẩm
Thời điểm thu thập bệnh phẩm đường hô hấp nên được thực hiện sớm nhất sau khi khởi phát.
Bảng 4. Thời điểm thu thập bệnh phẩm xét nghiệm xác định SARS-CoV-2
|
Loại bệnh phẩm |
Thời điểm thu thập thích hợp |
|
Bệnh phẩm đường hô hấp trên (ngoáy dịch tỵ hầu, dịch ngoáy họng, mẫu ngoáy dịch mũi (cả hai bên), dịch rửa mũi/tỵ hầu, dịch súc họng) |
Tại ngày 0 đến ngày 7 sau khi khởi bệnh |
|
Bệnh phẩm đường hô hấp dưới (dịch phế nang, dịch nội khí quản, dịch màng phổi...) |
Tại ngày 0 đến ngày 14 sau khi khởi bệnh |
|
Mẫu máu giai đoạn cấp |
Cùng thời điểm bệnh phẩm hô hấp trên (tại ngày 0 đến ngày 7 sau khi khởi bệnh) |
|
Mẫu máu giai đoạn hồi phục |
Tại ngày 14, 28 hoặc 3 tháng sau khi khởi bệnh |
|
Tổ chức phế nang |
Trong trường hợp có chỉ định |
5.2.3. Kỹ thuật lấy bệnh phẩm
a. Dịch tỵ hầu (mẫu ngoáy dịch tỵ hầu)
- Yêu cầu NB ngồi yên, mặt hơi ngửa, trẻ nhỏ thì phải có người lớn giữ.
- Người lấy bệnh phẩm nghiêng đầu NB ra sau khoảng 70°, tay đỡ phía sau cổ NB.
- Tay kia đưa nhẹ nhàng tăm bông vào mũi, vừa đẩy vừa xoay giúp tăm bông đi dễ dàng vào sâu 1 khoảng bằng 1/2 độ dài từ cánh mũi đến dái tai cùng phía.
Lưu ý: nếu chưa đạt được độ sâu như vậy mà cảm thấy có lực cản rõ thì rút tăm bông ra và thử lấy mũi bên kia. Khi cảm thấy tăm bông chạm vào thành sau họng mũi thì dừng lại, xoay tròn rồi từ từ rút tăm bông ra.
- Giữ tăm bông tại chỗ lấy mẫu trong vòng 5 giây để đảm bảo dịch thấm tối đa.
- Từ từ xoay và rút tăm bông ra.
- Đặt đầu tăm bông vào ống đựng bệnh phẩm có chứa môi trường vận chuyển và bẻ cán tăm bông tại điểm đánh dấu để có độ dài phù hợp với độ dài của ống nghiệm chứa môi trường vận chuyển.
|
- Đóng nắp, xiết chặt, bọc ngoài bằng giấy parafin (nếu có). Bảo quản mẫu trong điều kiện nhiệt độ 2-8°C trước khi chuyển về phòng xét nghiệm. Nếu bệnh phẩm không được vận chuyển đến phòng XN trong vòng 48 giờ kể từ khi lấy mẫu, các mẫu bệnh phẩm phải được bảo quản trong âm 70°C (-70 C). |
|
|
Lưu ý: Đối với trẻ nhỏ đặt ngồi trên đùi của cha/mẹ, lưng của trẻ đối diện với phía ngực cha mẹ. Cha/mẹ cần ôm trẻ giữ chặt cơ thể và tay trẻ. Yêu cầu cha/mẹ ngả đầu trẻ ra phía sau. |
Hình 20: Lấy dịch tỵ hầu |
b. Dịch ngoáy họng (mẫu ngoáy dịch họng)
- Yêu cầu NB há miệng to.
- Dùng dụng cụ đề nhẹ nhàng lưỡi NB.
- Đưa tăm bông vào vùng hầu họng, miết và xoay tròn nhẹ 3-4 lần tại khu vực 2 bên vùng A-mi-đan và thành sau họng để lấy được dịch, tế bào vùng họng.
Hình 21: Lấy dịch ngoáy họng
- Sau khi lấy bệnh phẩm, que tăm bông được chuyển vào ống chứa 3ml môi trường vận chuyển để bảo quản. Lưu ý, đầu tăm bông phải nằm ngập hoàn toàn trong môi trường vận chuyển, và nếu que tăm bông dài hơn ống đựng môi trường vận chuyển cần bẻ/cắt cán tăm bông cho phù hợp với độ dài của ống nghiệm chứa môi trường vận chuyển.
c. Mẫu ngoáy dịch mũi
- Nghiêng đầu NB ra sau khoảng 70 độ
- Nhẹ nhàng que lấy mẫu vào mũi sâu khoảng 2 cm, xoay que lấy mẫu vào thành mũi trong khoảng 3 giây. Xoay miết nhiều vòng vào thành mũi
- Sau khi lấy xong 1 bên mũi thì dùng đúng que lấy mẫu này để lấy mẫu với mũi còn lại.
- Đặt que lấy mẫu vào ống chứa môi trường vận chuyển, bẻ cán phù hợp với độ đài của ống, đóng chặt nắp, xiết chặt.
Hình 22: Lấy dịch mũi
d. Dịch rửa mũi/tỵ hầu
- Gắn ống catheter hút vô trùng vào dụng cụ hút.
- Nghiêng đầu NB ra sau khoảng 70 độ, nhỏ vài giọt muối sinh lý vô trùng vào trong mỗi bên mũi.
- Đưa ống catheter vào mũi (ống nên vào sâu bằng khoảng cách từ cánh mũi đến dái tai), bắt đầu hút 1 cách nhẹ nhàng, từ từ lấy ống catheter ra, vừa lấy ra vừa xoay nhẹ nhàng.
- Cho mẫu vào trong ống chứa môi trường vận chuyển
Hình 23: Lấy dịch rửa mũi/tỵ hầu
e. Dịch súc họng
NB được súc họng với 10 ml dung dịch rửa (nước muối sinh lý). Dịch súc họng được thu thập vào cốc hoặc đĩa petri và pha loãng theo tỷ lệ 1:2 trong môi trường bảo quản vi rút.
g. Dịch nội khí quản
NB khi đang thở máy, đã được đặt nội khí quản. Dùng 1 ống hút dịch, đặt theo đường nội khí quản và dùng bơm tiêm hút dịch nội khí quản theo đường ống đã đặt, cho dịch nội khí quản vào ống chứa môi trường bảo quản vi rút.
h. Lấy mẫu máu (nếu có yêu cầu)
Sử dụng bơm kim tiêm vô trùng lấy 3ml-5ml máu tĩnh mạch, chuyển vào tuýp chứa (có hoặc không có chất chống đông EDTA), bảo quản ở nhiệt độ 2°C-8°C trong vòng 24 giờ.
Lưu ý:
- Ghi rõ tên, tuổi, địa chỉ, của NB loại bệnh phẩm, ngày lấy mẫu trên tuýp đựng bệnh phẩm.
- Các loại bệnh phẩm thu thập tại đường hô hấp dưới (dịch nội khí quản, phế nang, màng phổi) phải được phối hợp với các bác sỹ lâm sàng trong quá trình thu thập mẫu bệnh phẩm.
5.2.4. Khử khuẩn dụng cụ và khu vực lấy mẫu
- Dụng cụ lấy mẫu, phương tiện PHCN xử lý như chất thải lây nhiễm, toàn bộ trang phục bảo hộ: cho vào túi ny lông chuyên dụng dùng cho rác thải y tế có khả năng chịu được nhiệt độ cao, cùng với các dụng cụ bẩn (sử dụng găng tay và khẩu trang mới)... Buộc chặt và sấy ướt tại nhiệt độ 120°C/30 phút trước khi loại bỏ cùng với rác thải y tế khác hoặc có thể đốt tại lò rác bệnh viện.
- Khu vực lấy mẫu được khử khuẩn bề mặt như buồng cách ly.
- Rửa tay xà phòng và tẩy trùng bằng chloramin 0,1% toàn bộ các dụng cụ và khu vực lấy mẫu; phích lạnh dùng cho vận chuyển bệnh phẩm đến phòng XN.
5.3. Quy định về bảo quản bệnh phẩm
Bệnh phẩm sau khi thu thập được chuyển đến phòng xét nghiệm trong thời gian ngắn nhất:
- Bệnh phẩm được bảo quản tại 2°C-8°C, và chuyển tới phòng XN trong thời gian sớm nhất, đảm bảo không quá 48 giờ sau khi thu thập.
- Bệnh phẩm được bảo quản ngay tại -70°C trong trường hợp thời gian dự kiến chuyển đến phòng XN chậm hơn 48 giờ sau khi thu thập. Nếu mẫu đang bảo quản ở -70°C thì khi vận chuyển tới PXN cũng phải giữ đông băng, tránh quá trình đông tan băng nhiều lần, làm giảm chất lượng của bệnh phẩm
- Không bảo quản bệnh phẩm tại ngăn đá của tủ lạnh hoặc -20°C.
5.4. Quy định về đóng gói bệnh phẩm
- Tuân thủ đúng hướng dẫn, thời gian, nhiệt độ quy định.
- Tránh làm hỏng mẫu, mất mẫu, và tránh làm mẫu bị nhiễm trùng.
- Tránh nhiễm giữa các mẫu với nhau, tránh phơi nhiễm người với mẫu và tránh gây nhiễm môi trường.
- Các giấy tờ về mẫu (phiếu yêu cầu xét nghiệm, thông tin về mẫu bệnh phẩm, danh sách mẫu bệnh phẩm...) phải được cho vào túi nylon riêng và tránh tiếp xúc với bệnh phẩm. Bệnh phẩm khi vận chuyển phải được đóng gói theo nguyên tắc 3 lớp để đảm bảo an toàn sinh học theo Thông tư 40/2018/TT-BYT về quản lý mẫu bệnh phẩm.
Hình 24: ATSH đóng gói nguyên tắc 3 lớp
5.4.1. Đóng gói bệnh phẩm để vận chuyển làm xét nghiệm thường quy (XN miễn dịch khi có yêu cầu, hóa sinh, huyết học)
- Lớp trong cùng: lọ chứa mẫu bệnh phẩm theo đúng quy định của phòng XN cung cấp. Không để bệnh phẩm bị tràn vãi ra ngoài.
Hình 25: Đóng gói bệnh phẩm (ba lớp) để vận chuyển trong bệnh viện làm xét nghiệm thường quy
- Lớp giữa: giá nhựa, giá xốp, hộp nhựa để giữ cho bệnh phẩm thẳng đứng.
- Lớp ngoài cùng: hộp nhựa cứng, có nắp đậy và quai xách, trên hộp phải có dán nhãn nguy hại sinh học.
5.4.2. Đóng gói bệnh phẩm để vận chuyển đi xa làm xét nghiệm khẳng định SARS-CoV-2
Bệnh phẩm khi vận chuyển phải được đóng gói kỹ trong 3 lớp bảo vệ, theo hướng dẫn của Tổ chức Y tế thế giới.
- Tuýp chứa môi trường vận chuyển: chứa mẫu trực tiếp. Tuýp nhựa có nắp kín, đóng nắp đúng cách.
- Hộp nhựa, hoặc giá đựng: chứa tuýp bệnh phẩm.
Mẫu bệnh phẩm hô hấp và mẫu máu của cùng một NB được để trong một hộp nhựa có nắp vặn kín hoặc giá nhựa đựng tuýp bệnh phẩm.
- Thùng vận chuyển mẫu: chứa hộp (hoặc giá) đựng mẫu bệnh phẩm.
+ Thùng chắc chắn, có nắp đậy kín, đảm bảo không vỡ.
+ Có khả năng giữ nhiệt (sử dụng bình tích lạnh).
- Các bước đóng gói vận chuyển mẫu bệnh phẩm.
Hình 26: Đóng gói vận chuyển mẫu bệnh phẩm
Lưu ý:
- Gửi kèm Phiếu yêu cầu xét nghiệm.
- Bên ngoài thùng vận chuyển mẫu có vẽ các logo quy định của WHO (nhãn nguy hại sinh học, nhãn định hướng và nhãn tránh va đập) khi vận chuyển.
Hình 27. Mẫu nhãn biển báo nguy hại sinh học; định hướng; tránh va đập
(Ban hành kèm theo Nghị định số 92/2010/NĐ-CP ngày 30/8/2010 của Chính phủ)
5.5. Quy định về vận chuyển bệnh phẩm
- Thông báo cho phòng xét nghiệm ngày gửi và thời gian dự định bệnh phẩm sẽ tới phòng XN.
- Bệnh phẩm được vận chuyển tới phòng XN bằng đường bộ hoặc đường không càng sớm càng tốt.
- Trong phạm vi bệnh viện, vận chuyển bệnh phẩm bằng tay. Không sử dụng hệ thống vận chuyển bệnh phẩm bằng khí nén.
- Tuyệt đối tránh để tuýp bệnh phẩm bị đổ, vỡ trong quá trình vận chuyển.
- Bảo đảm tất cả các nhân viên vận chuyển bệnh phẩm được đào tạo về thực hành xử lý an toàn và quy trình khử nhiễm sự cố tràn máu, dịch.
- Tránh để ống bệnh phẩm bị đổ, vỡ trong quá trình vận chuyển.
- Nếu mẫu đang bảo quản ở nhiệt độ 2-8°C thì khi vận chuyển tới PXN cũng bảo quản 2-8°C.
- Nếu mẫu đang bảo quản ở -70°C thì khi vận chuyển tới PXN cũng phải giữ đông băng, tránh quá trình đông tan băng nhiều lần, làm giảm chất lượng của bệnh phẩm.
- Bệnh phẩm cần gửi kèm với Phiếu yêu cầu xét nghiệm có đầy đủ thông tin theo quy định.
6. Kiểm tra, giám sát
- Khoa KSNK, phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình, quy định về an toàn sinh học, sử dụng phương tiện PHCN thành thạo trong quá trình lấy, bảo quản, đóng gói và vận chuyển, xử lý và làm các XN liên quan đến bệnh phẩm COVID-19.
- Giám sát xử lý chất thải y tế có nguy cơ lây nhiễm cao đối với dụng cụ lấy bệnh phẩm, dụng cụ XN và bệnh phẩm thừa sau khi làm XN.
- Giám sát xử lý khu vực lấy bệnh phẩm, xử lý và làm các XN liên quan đến COVID-19.
(Xem thêm Hướng dẫn chẩn đoán, điều trị bệnh viêm phổi cấp do chủng vi rút Corona mới (nCoV) ban hành theo Quyết định số 3351/QĐ-BYT ngày 29 tháng 7 năm 2020 của Bộ trưởng Bộ Y tế hướng dẫn chẩn đoán và điều trị COVID-19 do chủng vi rút Corona mới (SARS-CoV-2)” thay thế “Hướng dẫn chẩn đoán và điều trị viêm đường hô hấp cấp do SARS-CoV-2).
PHÒNG NGỪA LÂY NHIỄM SARS-COV-2 TẠI KHOA VI SINH, KHOA XÉT NGHIỆM
1. Mục đích
- Phòng ngừa lây nhiễm SARS-CoV-2 qua đường không khí, giọt bắn và qua đường tiếp xúc từ các loại bệnh phẩm và những người tiếp xúc với NB trong quá trình làm các XN bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tất cả nhân viên trong phòng XN đều phải thực hiện đúng và nghiêm ngặt quy trình và quy định khi lấy mẫu, bảo quản và vận chuyển mẫu.
- Tránh phát tán nguồn bệnh, bảo đảm an toàn cho NVYT và môi trường.
2. Đối tượng áp dụng
- Nhân viên phòng XN tuân thủ nghiêm ngặt các quy định về an toàn sinh học, phải sử dụng thành thạo phương tiện PHCN.
- Tất cả bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 có thể từ khoa khám bệnh; cấp cứu; truyền nhiễm... hoặc từ cơ sở KBCB khác chuyển đến.
3. Phương pháp áp dụng
3.1. Bệnh phẩm
- Bệnh phẩm đường hô hấp trên.
- Bệnh phẩm đường hô hấp dưới.
- Bệnh phẩm máu, huyết thanh
3.2. Xét nghiệm các ca bệnh nghi ngờ
- Xét nghiệm huyết học.
- Xét nghiệm hóa sinh.
- Xét nghiệm vi sinh, Chẩn đoán phân biệt:
+ Cúm nặng.
+ Viêm phổi không điển hình.
+ Nhiễm khuẩn huyết gây suy thận và suy hô hấp.
+ Bệnh tay chân miệng thể cấp có biến chứng suy hô hấp và suy thận.
- Các xét nghiệm thường quy khác.
3.3. Xét nghiệm xác định SARS-CoV-2
- Xét nghiệm nhanh tìm kháng thể trong máu NB
- Phát hiện SARS-CoV-2 bằng kỹ thuật Real-time RT-PCR hoặc giải trình tự gen thế hệ mới.
4. Yêu cầu đảm bảo an toàn sinh học
Phòng ngừa lây nhiễm SARS-CoV-2 qua đường giọt bắn, đường tiếp xúc và đường phát tán khí dung khi thực hiện thao tác tạo khí dung là ưu tiên hàng đầu trong quá trình làm XN cho người nghi ngờ nhiễm hoặc nhiễm SARS-CoV-2.
4.1. Cơ sở vật chất
- Các XN thường quy: An toàn sinh học cấp II
- Các XN chẩn đoán SARS-CoV-2: An toàn sinh học cấp II
4.2. Trang thiết bị
- Đảm bảo các yêu cầu về trang thiết bị đối với phòng XN An toàn sinh học cấp II.
- Tủ An toàn sinh học cấp II đã được hiệu chuẩn, chứng nhận.
- Phương tiện PHCN:
+ Các XN thường quy: Phương tiện PHCN thông thường (quần áo, mũ, kính, khẩu trang, tấm che mặt).
+ Các XN chẩn đoán xác định SARS-CoV-2: mang đầy đủ phương tiện PHCN, bao gồm: Bộ quần áo chống dịch tiêu chuẩn cấp độ 3 trở lên, găng tay không bột, khẩu trang N95, kính bảo hộ hoặc tấm che mặt.
4.3. Nhân viên xét nghiệm
- Nhân viên phòng XN khi tiến hành các XN cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được đào tạo về an toàn sinh học, có kinh nghiệm, thành thạo, Nên bố trí nhân viên chuyên biệt làm các XN này.
- Tuân thủ nghiêm ngặt các quy định về an toàn sinh học, sử dụng phương tiện PHCN thành thạo, đúng quy cách.
- Khi thực hiện XN thường quy: phải mặc phương tiện PHCN thông thường như đeo găng tay, áo chống thấm nước, tấm che mặt hoặc kính bảo hộ, khẩu trang.
- Khi thực hiện xét nghiệm chẩn đoán xác định SARS-CoV-2 phải mặc đầy đủ phương tiện PHCN, bao gồm HAI đôi găng, quần áo chống dịch, khẩu trang chuyên dụng (N95), tấm che mặt hoặc kính bảo hộ.
- Trong khi đeo găng tay làm XN liên quan đến bệnh phẩm người nghi ngờ hoặc người xác định nhiễm SARS-CoV-2 không được đụng chạm lên bàn phím điều khiển máy móc thiết bị, nắm cửa, điện thoại, công tắc điện...
- Người thực hiện các XN cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 không được mặc phương tiện PHCN khi ra ngoài phòng xét nghiệm SARS-CoV-2.
- Hiểu được nguy cơ nhiễm bệnh, có khả năng phát hiện và đánh giá nguy cơ cho cá nhân, có kiến thức kiểm soát sức khỏe sau khi làm nhiệm vụ và tự xử lý theo đứng quy trình khi bị phơi nhiễm.
- Tuyệt đối không tiếp xúc tay trần với bệnh phẩm và dụng cụ làm XN cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Khi thực hiện các XN liên quan đến bệnh phẩm của NB dương tính (+) với SARS-CoV-2 hay nghi ngờ cần thận trọng không đụng tay lên vùng mặt, mũi, miệng.
- Các bề mặt phòng xét nghiệm có tiếp xúc bệnh phẩm phải được khử khuẩn đúng quy trình vệ sinh bề mặt khu nhiễm SARS-CoV-2
- Các bệnh phẩm, chất thải từ bệnh phẩm của khoa xét nghiệm được cho vào thùng kín chịu nhiệt bằng inox và được hấp tiệt khuẩn trước khi vận chuyển về nơi tập trung. Trường hợp không có nồi hấp, phải cho vào thùng chất thải, bọc bằng 2 lần túi và chuyển về nơi tập trung để xử lý như chất thải nguy cơ nhiễm SARS- CoV-2.
5. Kiểm tra, giám sát
Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình, quy định an toàn sinh học khi thực hiện XN NB nghi ngờ hoặc nhiễm SARS-CoV-2.
- Giám sát NVYT việc tuân thủ nghiêm ngặt khử khuẩn dụng cụ và khu vực lấy bệnh phẩm.
- Giám sát NVYT việc tuân thủ nghiêm ngặt các quy định về an toàn sinh học, sử dụng phương PHCN thành thạo trong quá trình XN.
- Giám sát xử lý dụng cụ tái sử dụng sau khi làm XN.
- Giám sát xử lý chất thải y tế có nguy cơ lây nhiễm cao đối với bệnh phẩm sau khi làm XN.
- Giám sát xử lý môi trường buồng xét nghiệm như khu vực cách ly.
Lưu ý:
- Khu vực lấy mẫu phải được xử lý như khu vực cách ly.
- Phòng XN đảm bảo thông khí, không thải khí ra nơi có nhiều người qua lại, vào hành lang hoặc các phòng khác.
- Các thao tác xét nghiệm có nguy cơ tạo khí dung, giọt bắn cần được thực hiện trong tủ an toàn sinh học cấp II như mở nắp ống nghiệm chứa mẫu bệnh phẩm; phân chia, pha loãng mẫu bệnh phẩm; trộn mẫu (vortex); tách chiết DNA/RNA.
- Tay đi găng làm XN liên quan đến bệnh phẩm người bệnh COVID-19 không được đụng chạm lên bàn phím điều khiển máy móc thiết bị, nắm cửa, điện thoại, công tắc điện...
- Tất cả trang phục phòng hộ (găng, áo choàng, khẩu trang...) khi cởi bỏ phải cuộn mặt bẩn (mặt bên ngoài) vào trong để hạn chế nguy cơ phát tán tác nhân lây nhiễm ra các vật dụng thu gom, vận chuyển.
- Dụng cụ lấy bệnh phẩm và bệnh phẩm của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 sau khi làm xong XN phải được xử lý như chất thải y tế có nguy cơ lây nhiễm cao.
PHÒNG VÀ KIỂM SOÁT LÂY NHIỄM SARS-COV-2 Ở NGƯỜI BỆNH THẬN NHÂN TẠO
1. Mục đích
- Nhân viên y tế, NB tuân thủ đúng quy định phòng và kiểm soát COVID-19 ở NB thận nhân tạo.
- Phòng ngừa lây nhiễm SARS-CoV-2 cho NVYT và NB tại các đơn vị thận nhân tạo.
2. Phạm vi áp dụng
- Các đơn vị có NB thận nhân tạo.
- NVYT và NB tại các đơn vị thận nhân tạo.
3. Nguyên tắc chung
- NVYT và NB tại các đơn vị thận nhân tạo cần được tập huấn/đào tạo về các biện pháp phòng và kiểm soát SARS-CoV-2.
- Phát hiện sớm, cách ly kịp thời NB thận nhân tạo nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Bố trí khu vực thận nhân tạo riêng cho NB thận nhân tạo nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2. Trong trường hợp không bố trí được khu vực riêng cần sắp xếp ca lọc máu riêng cho nhóm NB này vào cuối ngày.
- Chỉ định NVYT/nhóm chăm sóc riêng phục vụ điều trị cho NB thận nhân tạo cho nhóm NB nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, tuân thủ đúng phòng ngừa chuẩn và phòng ngừa theo đường lây trong chăm sóc,
Vào buổi lọc máu, NB cần đeo khẩu trang y tế khi ở phòng chờ. Trong phòng chờ cần duy trì khoảng cách khoảng cách tối thiểu 1-2m giữa các NB. Nếu phòng chờ quá chật. Xây dựng kế hoạch lọc máu theo nhóm hẹn giờ để giảm mật độ NB chờ đợi tại khu lọc máu.
Khuyến khích NB, người nhà NB di chuyển bằng các phương tiện cá nhân. Trong trường hợp vận chuyển NB bằng xe của cơ sở y tế, nên giảm tối đa có thể số lượng NB được đưa đón trên cùng chuyến xe. Nhân viên lái xe và NB đeo khẩu trang y tế và khử trùng phương tiện vận chuyển ngay sau mỗi lượt vận chuyển và hàng ngày.
4. Phương tiện
- Phương tiện VST: xà phòng rửa tay, dung dịch VST chứa cồn.
- Phương tiện PHCN: là các phương tiện sử dụng một lần (găng tay, mũ giấy, khẩu trang y tế, áo choàng, kính bảo hộ, tạp dề). Các phương tiện này phải là loại không thấm nước.
- Phương tiện thu gom chất thải: túi, thùng màu vàng có kích thước đủ lớn để thu gom các phương tiện PHCN sau sử dụng.
- Phương tiện vệ sinh, khử khuẩn môi trường: Khăn lau, tải lau bề mặt, bình phun tay hoặc máy phun tay.
5. Biện pháp tiến hành
5.1. Đào tạo nhân viên y tế và người bệnh thận nhân tạo
- Thời điểm, quy trình VST
- Nguyên tắc vệ sinh đường hô hấp
- Chỉ định, kỹ thuật mang và loại bỏ phương tiện PHCN
5.2. Sàng lọc, phát hiện sớm, cách ly kịp thời nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2
- Qua các phương tiện thông tin/truyền thông, khuyến khích NB tự kiểm tra nhiệt độ tại nhà và chủ động thông báo cho nhân viên sàng lọc khi có triệu chứng sốt hoặc triệu chứng đường hô hấp: sổ mũi, đau họng, ho, khó thở, hoặc đã có tiếp xúc gần với người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Chuẩn bị sẵn sàng khẩu trang, giấy/khăn lau tay dùng một lần, khăn lau bề mặt tại khu vực sàng lọc NB để cung cấp cho NB khi cần.
- Bố trí nhân viên sàng lọc ngay tại các cửa ra/vào để kiểm tra nhiệt độ NB, hướng dẫn NB khai báo y tế theo quy định mỗi lần lọc máu.
- Với những nơi có máy quét thân nhiệt, hàng rào kính/nhựa ngăn cách với NB, nhân viên sàng lọc duy trì được khoảng cách với NB ít nhất 2m chỉ cần mang khẩu trang không cần mang các trang phục PHCN khác.
- Nếu nhân viên sàng lọc phải tiếp xúc với NB trong khoảng cách <2m, cần mang trang phục PHCN gồm khẩu trang y tế, áo choàng, kính bảo hộ, găng tay.
- Nếu NB thông báo có có các biểu hiện nghi ngờ: hướng dẫn cách đeo khẩu trang và loại bỏ khẩu trang, bố trí NB ngồi đợi tại khu vực cách ly tạm thời tại khoa, cách xa ít nhất 2m với NB khác và NVYT trong khi chờ vận chuyển tới phòng khám sàng lọc
5.3. Vệ sinh buồng thận nhân tạo
- Làm sạch các bề mặt tiếp xúc thường xuyên 2-3 lần/ bằng dung dịch có chứa Clo hoạt tính 0,1%, với bề mặt có diện tích nhỏ có thể sử dụng cồn Ethanol hoặc isopropanol có nồng độ 60%-80%.
- Giặt ga trải giường và các đồ vải khác sau mỗi ca lọc máu.
- Chỉ giữ đồ đạc và thiết bị cần thiết trong buồng.
- Bồn rửa tay có đầy đủ xà phòng, khăn lau dùng 1 lần.
- Không để hoa tươi, cây cảnh trong buồng bệnh.
5.4. Bảo vệ người bệnh thận nhân tạo
- Hướng dẫn NB hạn chế tiếp xúc gần với người khác nhất là những khu vực có nguy cơ cao đã được cảnh báo: tụ tập đông người, khu vực kín bí, thông gió kém...
- Hạn chế tối đa người ra, vào buồng thận nhân tạo giãn cách và hạn chế thấp nhất mật độ người tại khu vực lọc máu đang hoạt động.
- NVYT, nhân viên phục vụ và người thăm NB mang trang phục phòng hộ dùng 1 lần: găng tay, mặt nạ, áo choàng, bao giầy, mũ, khẩu trang.
- Chỉ những người khỏe mạnh mới được vào chăm sóc/điều trị, thăm người thận nhân tạo.
- Rửa tay đúng cách trước và sau khi ăn, sau khi sử dụng nhà vệ sinh.
- NB tám hàng ngày.
- Che mũi/miệng bằng khăn giấy dùng 1 lần khi ho, hắt hơi.
- Duy trì chế độ ăn uống cho người suy giảm miễn dịch: uống nước đóng chai hoặc nước lọc đặc biệt đã được thanh trùng, bát đũa và các đồ dùng ăn uống khác được vệ sinh bằng nước sạch, hóa chất làm sạch và làm khô sau khi rửa, nếu có điều kiện sử dụng các đồ dùng ăn uống dùng 1 lần.
6. Kiểm tra giám sát và trách nhiệm
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy định này.
- Đơn vị có NB thận nhân tạo: đảm bảo tuân thủ các quy định phòng tại khu vực mình quản lý, đảm bảo tuân NB, người nhà NB tuân thủ đúng quy định giãn cách, giảm thiểu tối đa người ra vào khu vực này.
- Phòng Kế hoạch tổng hợp: giám sát thực hiện, tiếp nhận và báo cáo xin ý kiến Ban chỉ đạo bệnh viện giải quyết các vướng mắc nảy sinh trong quá trình thực hiện quy định này.
- NB, người nhà NB: tuân thủ đúng quy định của đơn vị đang được được điều trị về VST, sử dụng phương tiện PHCN, giữ trật tự vệ sinh bệnh phòng và giãn cách.
PHÒNG NGỪA VÀ KIỂM SOÁT LÂY NHIỄM KHI THỰC HIỆN THỦ THUẬT, PHẪU THUẬT NGƯỜI NHIỄM HOẶC NGHI NGỜ NHIỄM SARS-COV-2
1. Mục đích, yêu cầu
1.1. Mục đích
- Đảm bảo an toàn cho NB, NVYT và cộng đồng
- Ngăn ngừa phát tán tác nhân gây bệnh SARS-CoV-2 trong quá trình phẫu thuật, thủ thuật
1.2. Yêu cầu
Tất cả NVYT tham gia nhóm phẫu thuật phải:
- Nhận biết được các yếu tố nguy cơ lây nhiễm SARS-CoV-2 khi thực hiện phẫu thuật, thủ thuật cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tuân thủ đúng quy trình thực hiện phẫu thuật/thủ thuật trên người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
2. Đối tượng và phạm vi áp dụng
2.1. Đối tượng
- NVYT tham gia quá trình chuẩn bị phẫu thuật, phẫu thuật và sau phẫu thuật.
- Nhân viên các bộ phận giám sát, hỗ trợ có liên quan (nhân viên vệ sinh, khử khuẩn dụng cụ, đồ vải...).
2.2. Phạm vi
- Khoa Cấp cứu, khoa lâm sàng có NB phải phẫu thuật nghi ngờ hoặc nhiễm SARS-CoV-2; buồng cấp cứu bệnh viện dã chiến; khu cách ly của các cơ sở KBCB.
- Khoa Phẫu thuật Gây mê hồi sức/Khu phẫu thuật bệnh viện dã chiến.
- Các bộ phận hỗ trợ có liên quan: Phòng kế hoạch tổng hợp; trang thiết bị; điều dưỡng; bộ phận vệ sinh, thu gom chất thải và xử lý dụng cụ phòng mổ.
3. Nguyên tắc
- Chỉ áp dụng cho những trường hợp phẫu thuật cấp cứu hoặc có trì hoãn khi có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Các cơ sở y tế phải xây dựng các quy định, quy trình và hướng dẫn phẫu thuật cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tập huấn mọi quy định, quy trình đã được ban hành cho NVYT tham gia vào quá trình phẫu thuật nhằm đảm bảo an toàn cho NVYT, NB và môi trường.
- Cung cấp đầy đủ phương tiện thiết yếu để phẫu thuật/ thủ thuật cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2:
+ Tối ưu là phòng mổ áp lực âm, nếu không có phòng mổ áp lực âm có thể sử dụng hệ thống phòng mổ áp lực dương hoặc phòng mổ có điều hòa cục bộ, được điều chỉnh phòng mổ sang áp lực âm.
+ Phải phân luồng đi của NB, nhóm phẫu thuật, vận chuyển đồ bẩn sau phẫu thuật được tốt nhất hạn chế phát tán mầm bệnh. Trong quá trình vận chuyển NB tới Phòng thực hiện phẫu thuật, thủ thuật, NB cần được đeo khẩu trang y tế; nếu NB có suy hô hấp và có bóp bóng, cần phải lắp HEPA Filter vào đầu nối giữa bóng và ống nội khí quản.
+ Trang phục cho phẫu thuật viên và kíp mổ: Mặc bộ trang phục PHCN trong sau đó mặc bộ quần áo phẫu thuật (hoặc dùng bộ Tyvec đã tiệt khuẩn), bắt buộc đeo khẩu trang N95 (hoặc FFP level 2, 3) và đeo kính bảo vệ mắt.
+ Xử lý dụng cụ: Ưu tiên dùng các dụng cụ sử dụng một lần và xử lý dụng cụ theo đúng quy trình hướng dẫn của quyết định này.
+ Vệ sinh phòng mổ.
+ Quản lý chất thải.
+ Lập danh sách các cán bộ tham gia ekip thực hiện kỹ thuật để định kỳ theo dõi trong thời gian 14 ngày.
+ Không nên sử dụng thở CPAP hoặc biPAP đối với các thủ thuật liên quan đến gây mê, hỗ trợ hô hấp có tạo khí dung.
+ Sử dụng dây máy thở, lọc máu, thận, đặt máy tạo nhịp, các dụng cụ ưu tiên loại dùng 1 lần, không tái sử dụng. Sử dụng ống nội khí quản hút trên cuff (Hi-Lo EVAC), tránh sử dụng loại sử dụng cáp quang trừ khi có chỉ định cụ thể.
4. Các bước thực hiện
4.1. Chuẩn bị người bệnh
- Tại nơi tiếp nhận người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 có chỉ định phẫu thuật cấp cứu.
- Tại khoa lâm sàng (trong trường hợp sàng lọc không kỹ bị lọt hoặc đang nằm tại khu NB cách ly).
- Giữ nguyên NB tại chỗ, hoàn thành hồ sơ, các xét nghiệm cần thiết cho hội chẩn cấp cứu và duyệt phẫu thuật. Có thể hội chẩn trực tuyến, hạn chế người tiếp xúc, phơi nhiễm.
- Trong trường hợp nặng có nguy cơ có biến chứng hoặc tử vong, bệnh viện không đủ điều kiện giải quyết cần phải khởi động báo động đỏ nội viện hoặc liên viện để cứu sống NB và hạn chế nguy cơ lây nhiễm.
- Tổ chức hội chẩn tại chỗ (hạn chế NVYT tham gia, chỉ những người cần thiết: khoa GMHS, khoa Phẫu thuật, khoa , Phòng Kế hoạch Tổng hợp, Ban Lãnh đạo bệnh viện), trong trường hợp khó khăn có thể hội chẩn trực tuyến.
- Chuẩn bị NB chuyển đến khu vực phẫu thuật: Xét nghiệm tiền phẫu, nhóm máu, công thức máu, PT, aPTT, Fibrinogen; các XN khác sẽ bổ sung sau.
- Khám tiền mê: Kiểm tra bảng kiểm đã có đủ trước khi khám tiền mê; Phiếu khám tiền mê; Nhãn tên của NB và thực hiện theo các tình huống sau:
+ Tối cấp cứu: Khám ngay tại phòng mổ sau khi đã mặc phương tiện PHCN. Yêu cầu xét nghiệm tối thiểu, hạn chế thăm dò khác nếu không thật sự cấp thiết.
+ Nếu bắt buộc phải có thăm dò khác: Cân nhắc lợi/hại của việc thăm dò và chậm mổ, nếu vẫn phải thăm dò: Ưu tiên tại phòng mổ nếu có thể. Hạn chế di chuyển NB.
+ Cấp cứu có trì hoãn: Khám tại nơi ra chỉ định mổ, trong phòng cách ly, mặc phương tiện PHCN.
+ Sau khi khám BSGM, báo phòng mổ để chuẩn bị sẵn sàng nhân lực và trang thiết bị.
- Báo trước cho nhân viên phòng mổ chuẩn bị, nhân viên phòng mổ đón và chuyển NB lên phòng mổ:
+ Lên kế hoạch trước về đường vận chuyển NB lên phòng mổ và đường chuyển về bệnh phòng sau mổ.
+ Người bệnh đeo khẩu trang y tế, đội mũ y tế, nằm giường, cáng hoặc ngồi xe lăn, không nói chuyện khi di chuyển. Nếu NB suy hô hấp cần bóp bóng loại an toàn tránh aerosol (có phin HEPA lọc khí thải ra), nếu có đặt nội khí quản cần lắp HEPA Filter vào đầu nối giữa bóng và ống nội khí quản.
+ Nhân viên y tế: Trước khi di chuyển, thông báo cho phòng mổ sẵn sàng. Mặc bộ PPE, di chuyển NB đến phòng mổ theo lối đi đã xác định trước. Hạn chế tối đa sử dụng thang máy. Nếu sử dụng phải lau khử khuẩn ngay sau đó.
+ Nhanh chóng bàn giao, điền bảng kiểm an toàn phẫu thuật và đưa thẳng vào phòng mổ, không qua phòng trung gian.
4.2. Tại phòng mổ
- Nhóm phẫu thuật tập trung đủ:
+ Thực hiện VST theo quy trình VST ngoại khoa.
+ Mặc đủ phương tiện PHCN phòng chống dịch cấp độ 3,4.
+ VST phẫu thuật bằng dung dịch VST ngoại khoa có chứa cồn.
+ Khi vào phòng mổ mặc bộ áo choàng phẫu thuật vô khuẩn (có kính hoặc tấm che mặt).
+ Đeo 2 găng (xem thêm phần Hướng dẫn sử dụng phương tiện PHCN).
- Thiết lập phòng mổ cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
+ Phòng mổ nên để cuối dãy hoặc khu vực không/ít ảnh hưởng đến các khu vực lân cận và có thể cô lập khi cần.
+ Cần bố trí buồng/khu vực đệm nơi để bỏ quần áo và phương tiện PHCN sau khi đã sử dụng.
+ Đi 1 chiều: Cần bổ sung nội dung quy định về khu vực đệm ở phòng mổ dành cho mổ NB SARS-CoV-2.
+ Cần để biển báo bên ngoài và trước của phòng mổ (Đang phẫu thuật NB COVID-19).
+ Chuẩn bị đủ phương tiện, máy móc, vật tư tiêu hao (bao, thùng đựng chất thải, đồ vải, dụng cụ có ghi biểu tượng nguy hại lây nhiễm).
+ Nếu phòng mổ áp lực dương hoặc máy lạnh cục bộ, cần tắt máy và khởi động hệ thống hút khí thải và xử lý khí thải trong suốt thời gian có phẫu thuật.
- Vận hành phòng mổ:
+ Hạn chế tối đa người vào phòng mổ: bác sỹ gây mê; phẫu thuật viên; phụ mổ; nhân viên dụng cụ; 01 nhân lực chạy ngoài. Nhân lực tăng thêm tùy tình huống. Nên chọn bác sĩ và những nhân lực có kinh nghiệm nhất phòng mổ thực hiện ca này. Không thay người trong suốt cuộc mổ trừ khi bắt buộc
+ Hạn chế tối đa mở cửa phòng mổ trong khi mổ. Việc liên lạc trong - ngoài phòng mổ nên qua bộ đàm, điện thoại, ra hiệu...
4.3. Khi phẫu thuật
- Nhóm phẫu thuật sau khi mang phương tiện PHCN, kiểm tra lại NB một lần nữa xem đã đảm bảo an toàn khi phẫu thuật chưa,
- Nhân viên gây mê:
+ Ưu tiên gây tê vùng, nếu được. Trong trường hợp phải gây mê nên sử dụng kỹ thuật đặt nội khí quản an toàn tránh phát tán SARS-CoV-2.
+ Không khuyến cáo gây tê vùng cho NB có dấu hiệu thiếu ô xy.
+ Nếu có chỉ định, việc gây tê vùng làm như bình thường với trang thiết bị bảo hộ cho nhân viên và NB như trên và là một bác sĩ gây mê có kinh nghiệm nhất thực hiện.
+ Cho NB mang khẩu trang trong suốt quá trình phẫu thuật.
+ Trong trường hợp phải gây mê cần chuẩn bị máy gây mê:
✓ Đặt filter lọc tại đường thở vào và trước van thở ra của máy thở (xem hình phía dưới), tối ưu là quả lọc HEPA, nếu không có thì quả lọc Safe star 80 (ví dụ MP01785) hoặc Safe star 55 (ví dụ MP01790) cũng chấp nhận được.
✓ Nếu có máy đo PetCO2: Ưu tiên loại main-stream, lắp cuvette đo CO2 sau phin lọc (theo chiều dòng thở ra)
✓ Nếu là loại PetCO2 side-stream: Đường dẫn mẫu khí thở ra phải lắp sau phin lọc.
Chú ý: Khi khởi mê và đặt NKQ:
- Cho dự trữ ô xy với lưu lượng 10L/phút qua mask, nói với NB tránh ho nếu có thể:
+ Áp dụng quy trình đặt NKQ nhanh, giãn cơ Suxamethonium 2mg/kg trừ chống CĐ.
+ Chỉ đặt NKQ sau khi đã chắc chắn mất hoàn toàn phản xạ ho.
+ Ưu tiên đặt NKQ bằng camera, mặt người đặt NKQ xa miệng NB tối đa, giảm thiểu nguy cơ lây nhiễm
+ Không đặt NKQ bằng ống soi mềm với gây tê tại chỗ trừ khi bắt buộc
- Nếu NB tụt SpO2 sau khi ngừng thở, buộc phải thông khí qua mask:
+ Phải đảm bảo giữ mask kín, thông khí với VT thấp hoặc bóp bóng VT thấp, tránh để khí thở ra của NB thoát ra phòng
+ Không đặt mask thanh quản, không thở máy kiểu không xâm nhập (NIV) trừ khi có chỉ định bắt buộc Phải bơm cớp (cuff) kín trước khi cho thở máy áp lực dương.
- Khi thoát mê và rút NKQ: Hạn chế tối đa để NB ho, bắn các giọt dịch tiết ra xung quanh. Đeo khẩu trang phẫu thuật cho NB sau rút.
4.4. Sau phẫu thuật
- Không theo dõi tại phòng hồi tỉnh, để NB tiếp tục nằm trong phòng mổ đến khi tỉnh sẽ thông báo cho nơi sẽ tiếp nhận hậu phẫu người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 (hoặc phòng cách ly sau phẫu thuật) chuẩn bị.
- Khi chuyển: NB đeo khẩu trang phẫu thuật, nhân viên mặc PPE, đi theo lối đi đã xác định.
- Tiên lượng phải về HSTC và thở máy: Thông báo cho khoa HSTC; Chuyển ngay về khu vực HSTC dành cho NB COVID thở máy. Thêm thuốc ngủ, giãn cơ trước khi chuyển. Trong quá trình chuyển NB, hạn chế tối đa việc tháo máy thở. Nếu phải bóp bóng: Bóp với VT thấp và nhẹ nhàng tránh để NB ho, chống máy.
- Tiên lượng rút NKQ tại khoa HSTC, cần thông báo HSTC. Tốt nhất rút NKQ và theo dõi tại phòng mổ và theo dõi tại phòng mổ cho đến khi ổn.
- Nhân viên nhóm phẫu thuật: mặc PPE tuân thủ nghiêm ngặt quy trình cởi PPE, đây là khâu gây lây nhiễm cao nhất.
+ Cởi bộ phẫu thuật ngay trong phòng mổ cho vào thùng chứa đồ vải bẩn.
+ Cởi bộ PPE tại khu vực đệm bỏ vào thùng đựng chất thải lây nhiễm chuyển ra ngoài và đến nhà chứa chất thải lây nhiễm an toàn.
+ Luôn VST trước và sau khi tiếp xúc với NB, dụng cụ và sau khi tháo găng với dung dịch sát khuẩn, sau đó mới cởi phương tiện PHCN (xem thêm Hướng dẫn mang và tháo bỏ phương tiện PHCN).
+ Ngay sau cởi bỏ phương tiện PHCN tuyệt đối không chạm tay vào bất cứ vùng cơ thể nào, bất cứ vật gì cho đến khi rửa tay kỹ bằng xà phòng/dung dịch sát trùng.
- Chất thải, đồ vải liên quan sau phẫu thuật phải cho vào túi nhựa màu vàng, đóng kín, Bọc lại bằng túi nhựa vàng thứ 2, đóng kín đem đi xử lý, trước khi mang ra khỏi khu vực buồng phẫu thuật phun hóa chất khử khuẩn ngoài bao (Clo hoạt nồng độ 0,1%).
- Dụng cụ sau phẫu thuật được cho vào thùng kín đem ra khu vực xử lý dụng cụ ban đầu xử lý theo quy định, sau đó bỏ vào thùng thứ 2 có dán biểu tượng dụng cụ ở NB COVID-19, và vận chuyển ngay xuống đơn vị khử khuẩn tiệt khuẩn tập trung, trước khi ra khỏi khu vực phòng mổ cần phun khử khuẩn bên ngoài thùng và gọi điện báo trước bộ phận KKTK tập trung, để bộ phận tiếp nhận và bố trí xử lý an toàn.
- Vệ sinh và khử khuẩn ngay lập tức, buồng phẫu thuật, khu vực kế cận, những lối đi mà bệnh nhân vừa di chuyển qua theo quy trình vệ sinh phòng mổ của bệnh viện.
- Phun khử khuẩn các bề mặt ngay lập tức phòng mổ với dung dịch có chứa clo hoạt tính 0,1% hoặc hydrogen peroxid 2%, đóng cửa để ít nhất 1 giờ, sau đó mở cửa, lau sạch hóa chất tồn đọng mới đem sử dụng lại được).
- Vệ sinh, lau khử khuẩn những trang thiết bị đã sử dụng cho NB (bao gồm đèn đặt NKQ, mandrine, mask, máy thở và dây máy thở, monitoring, xy lanh điện...) với dung dịch Clo hoạt tính 0,1% hoặc cồn 70 độ.
- Thay dây hút khí theo dõi PetCO2, thay các filter lọc trên đường thở.
4.5. Hồ sơ phẫu thuật
Không mang hồ sơ bệnh án giấy của NB vào phòng mổ việc ra y lệnh, ghi chép bệnh án được thực hiện như đối với khu vực cách ly.
- Nên sử dụng bệnh án điện tử hoặc thiết bị điện tử để ghi nhận các thông tin trong cuộc mổ và kết nối với bên ngoài để trao đổi thông tin, hội chẩn, ghi chép thông tin điều trị, chăm sóc... (ví dụ máy tính bảng, giấy nháp, bảng viết...).
- Tường trình phẫu thuật: tốt nhất thực hiện trên bệnh án điện tử hoặc phần mềm có kết nối trong và ngoài khu phẫu thuật ngay sau mổ.
- Nếu phải dùng các hồ sơ giấy: sau khi hoàn thành ca mổ, nhân viên chụp hình toàn bộ các file giấy đã sử dụng trong phòng mổ, cắt nhỏ các file giấy, bỏ vào thùng rác lây nhiễm.
- Khi đã ra ngoài phòng mổ, nhân viên sao chép lại thông tin trên hồ sơ bệnh án hoặc cập nhật vào máy tính và tải lên bệnh án điện tử, in các file thông tin, ký tên và kẹp vào hồ sơ theo quy định.
- Đối với phiếu thuốc:
+ Thực hiện như trên.
+ Đồng thời, bác sĩ gây mê hồi sức và điều dưỡng hồi tỉnh kiểm tra ghi lại phiếu thuốc như hình chụp, theo quy trình.
- Điện thoại được để trong bao nilon (trước khi mang vào phòng mổ), sau mổ khử khuẩn điện thoại chụp hình theo hướng dẫn (HPH-SOP-MED-ICC-017).
Chú ý đối với kíp phẫu thuật:
- Sau khi cởi bỏ toàn bộ phương tiện PHCN theo đúng hướng dẫn, đến khu vực phòng tắm nhân viên: tắm nước nóng, súc miệng, thay quần áo mới.
- Nhân viên ngưng làm việc phần giờ còn lại của tua trực.
- Khi NB có kết quả XN SARS-COV-2:
+ Nếu (+): cách ly theo hướng dẫn của cơ quan Quản lý dịch bệnh.
+ Nếu (-): tiếp tục thực hiện các công việc thường ngày.
- Lập danh sách nhóm phẫu thuật, hàng ngày theo dõi nhiệt độ và ghi nhận các dấu hiệu khi phẫu thuật viên ho, sốt, đau họng trong vòng 14 ngày.
5. Kiểm tra, giám sát
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt việc tuân thủ quy định, hướng dẫn và quy trình phẫu thuật người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Giám sát hàng ngày sự tuân thủ của NVYT về thực hiện quy trình tiếp nhận, chuẩn bị NB phẫu thuật, vận chuyển NB, mang phương tiện PHCN, vệ sinh môi trường, xử lý chất thải, đồ vải trong phòng mổ và thực hiện an toàn cho nhóm phẫu thuật người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2.
- Kết quả giám sát cần phản hồi ngay cho người được giám sát và báo cáo cho lãnh đạo khoa, lãnh đạo bệnh viện.
XỬ LÝ THI HÀI NGƯỜI NHIỄM HOẶC NGHI NGỜ NHIỄM SARS-COV-2
1. Mục đích
- NVYT xử lý đúng và nghiêm ngặt quy trình, quy định khi xử lý thi hài nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Phòng ngừa lây nhiễm SARS-CoV-2 cho NVYT và người nhà NB, người tham dự tang lễ và cộng đồng.
2. Phạm vi áp dụng
- Khoa Giải phẫu bệnh, nhà đại thể và các khoa lâm sàng có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tử vong.
- NVYT và người nhà NB trực tiếp có tiếp xúc với thi hài người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
3. Nguyên tắc chung
- Áp dụng triệt để các biện pháp phòng ngừa chuẩn và phòng ngừa cách ly theo đường tiếp xúc và giọt bắn khi vận chuyển, xử lý thi hài.
- Chỉ NVYT có nhiệm vụ, người nhà NB đã được hướng dẫn quy trình phòng ngừa và được trang bị đầy đủ phương tiện PHCN phù hợp mới được tham gia xử lý thi hài người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Đảm bảo không phát tán mầm bệnh trong quá trình xử lý, vận chuyển, hỏa táng và mai táng thi hài người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Chuyển NB cách ly khác trong buồng bệnh (nếu có) sang buồng cách ly khác trước khi thực hiện xử lý thi hài.
- Thi hài người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được hỏa táng, chỉ mai táng trong trường hợp không thực hiện được việc hỏa táng.
- Thi hài phải được khâm liệm càng sớm càng tốt và hỏa táng hoặc mai táng trong vòng 24 giờ kể từ khi tử vong.
- Tất cả các chất thải phát sinh trong quá trình xử lý, vận chuyển, hỏa táng hoặc mai táng thi hài người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được xử lý như chất thải lây nhiễm.
4. Phương tiện
4.1. Phương tiện vận chuyển, bảo quản và xử lý thi hài
- Xe, cáng vận chuyển thi hài phải được vệ sinh khử khuẩn ngay sau mỗi lần sử dụng.
- Túi chuyên dụng đựng thi hài, trường hợp không có thì phải có túi nilon không thấm nước có khóa kéo, bảo đảm độ bền cơ học, kích thước phù hợp và ga giường sử dụng một lần.
- Buồng lạnh bảo quản thi hài hoặc buồng giữ thi hài được trang bị phương tiện rửa tay, hóa chất khử khuẩn bề mặt, sàn nhà và các phương tiện vệ sinh khử khuẩn bề mặt.
4.2. Phương tiện phòng hộ cá nhân, vệ sinh tay và thu gom chất thải
Tại khoa lâm sàng có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 và tại nhà đại thể cần luôn có sẵn các phương tiện cho phòng ngừa lây nhiễm, gồm:
- Phương tiện VST: xà phòng rửa tay, dung dịch VST chứa cồn.
- Phương tiện PHCN: là các phương tiện sử dụng một lần (găng tay, mũ giấy, khẩu trang y tế, áo choàng, kính bảo hộ, tạp dề). Các phương tiện này phải là loại không thấm nước.
- Phương tiện thu gom chất thải: túi, thùng màu vàng có kích thước đủ lớn để thu gom các phương tiện PHCN sau sử dụng.
- Hóa chất khử khuẩn: dung dịch có Clo hoạt tính 0,1%.
- Phương tiện vệ sinh, khử khuẩn môi trường: Khăn lau, tải lau bề mặt, bình phun tay hoặc máy phun tay.
5. Biện pháp tiến hành
5.1. Tại đơn vị có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tử vong
Ngay khi có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 tử vong, NVYT trực tiếp điều trị, chăm sóc NB cần thực hiện các nội dung sau:
- Không bố trí NB khác (kể cả người nhiễm hoặc nghi ngờ nhiễm SARS- CoV-2) trong buồng bệnh đang có thi hài. Trường hợp trong buồng bệnh có NB khác thì phải chuyển ngay NB đó sang buồng bệnh khác.
- Gọi điện thoại thông báo và viết giấy yêu cầu nhà đại thể cử nhân viên chuyển thi hài về nhà đại thể.
- Nghiêm cấm người không có nhiệm vụ và người nhà NB vào buồng bệnh.
- Giải thích cho người nhà NB về nguy cơ lây nhiễm và hướng dẫn họ các quy định và biện pháp phòng ngừa lây nhiễm cần áp dụng khi tiếp xúc với thi hài và trong quá trình khâm liệm, thăm viếng.
- Tuyệt đối không mang bất cứ vật dụng gì ra khỏi buồng bệnh khi buồng bệnh chưa được phun khử khuẩn lần cuối.
- Trong khi chờ nhân viên đại thể đến lấy xác, nhân viên khoa phòng che phủ thi hài bằng ga trải giường, lau bề mặt toàn bộ khu vực NB nằm bằng dung dịch Clo hoạt tính 0,1%.
- Nhân viên nhà đại thể mặc đầy đủ phương tiện PHCN khi thực hiện xử lý thi hài. Chi tiết phương tiện PHCN cho nhân viên xử lý thi hài tại Phụ lục 3.
- Tiến hành cô lập thi hài theo các bước sau:
+ Bọc kín thi hài bàng túi đựng thi hài, sử dụng vật liệu chống thấm lót bên trong nếu có nguy cơ thấm dịch tiết ra ngoài.
+ Phun khử khuẩn bên ngoài lớp túi thứ nhất bằng dung dịch hóa chất khử trùng có Clo hoạt tính 0,1%. Thực hiện tương tự với lớp túi đựng thi hài thứ hai. Túi đựng thi hài phải bằng vật liệu chống thấm, không trong suốt, chắc chắn, không dễ bị bục/thủng, thành túi có độ dày ≥ 150 μm; Khóa kéo phải kín và chắc chắn.
+ Trường hợp không có túi đựng thi hài, bọc kín thi hài bằng 02 lớp vải cotton dày, sau đó bọc kín thi hài bằng 02 lớp ni-lon. Phun khử khuẩn bên ngoài lớp ni-lon thứ nhất bằng dung dịch hóa chất khử trùng có Clo hoạt tính 0,1%. Thực hiện tương tự với lớp ni-lon thứ hai.
+ Sau khi đóng kín túi đựng thi hài, sử dụng thẻ hoặc miếng dán có biểu tượng nguy hại sinh học (theo quy định tại Thông tư 02/2009/TT-BYT ngày 26/5/2009 của Bộ Y tế hướng dẫn vệ sinh trong hoạt động mai táng và hoả táng) ở bên ngoài túi.
+ Trải một chiếc vải trải giường sạch lên xe chở thi hài, đặt thi hài lên trên tấm vải sạch, đi tới gần cửa buồng bệnh và tháo bỏ phương tiện PHCN (để đồ tháo bỏ ở phía trong buồng bệnh), khử khuẩn tay và ra ngoài buồng bệnh.
+ Nhân viên nhà đại thể mang đủ phương tiện PHCN tiếp nhận thi hài bên ngoài buồng bệnh, vận chuyển thi hài về nhà đại thể.
- Khử khuẩn lại toàn bộ buồng bệnh, hành lang sau khi xử lý.
- Trong suốt thời gian kể từ khi NB tử vong tới khi mang thi hài ra khỏi buồng bệnh, NVYT tại khoa có NB tử vong cần giám sát nhắc nhở tất cả đối tượng vào buồng bệnh phải thực hiện đúng quy định về cách ly phòng ngừa lây nhiễm.
5.2. Vận chuyển thi hài từ buồng bệnh về nhà đại thể
- NVYT trong suốt quá trình vận chuyển thi hài phải mang đầy đủ phương tiện PHCN (khẩu trang ngoại khoa, găng tay, áo choàng giấy, mũ, ủng). Chi tiết phương tiện PHCN cho nhân viên xử lý thi hài tại Phụ lục 3.
- Vận chuyển thi hài theo đường cách ly và phải phun khử khuẩn ngay sau đó; Nếu vận chuyển bằng thang máy thì không cho người khác đi cùng, trong trường hợp người nhà NB yêu cầu đi cùng thì phải mang đầy đủ phương tiện PHCN. Hạn chế vận chuyển thi hài qua nơi đông người.
- Ngay sau khi đưa thi hài vào phòng lưu giữ, nhân viên nhà đại thể vận chuyển thi hài phải tiến hành phun khử khuẩn xe vận chuyển thi hài bằng dung dịch khử khuẩn có Clo hoạt tính 0,1% để trong vòng 30 phút, sau đó tháo bỏ phương tiện PHCN theo đúng trình tự, thải bỏ các phương tiện này vào túi nilon màu vàng, rửa sạch tay và vệ sinh cá nhân trước khi thực hiện các nhiệm vụ khác.
5.3. Khâm liệm thi hài
Quá trình khâm liệm tuân theo quy trình đặc biệt đối với bệnh dịch nguy hiểm:
- Thực hiện khâm liệm càng sớm càng tốt.
- Khâm liệm thi hài phải được thực hiện tại nhà tang lễ bệnh viện. Hạn chế tối đa số người tham gia khâm liệm.
- Người trực tiếp tham gia khâm liệm phải mang đầy đủ phương tiện PHCN (khẩu trang ngoại khoa, găng tay, áo choàng giấy, mũ, ủng). VST bằng dung dịch chứa cồn và rửa sạch tay bằng xà phòng.
- Tuyệt đối không để người nhà NB thăm viếng thi hài trong suốt thời gian lưu giữ cho tới khi khâm liệm xong.
- Quy trình khâm liệm thi hài:
+ Lót một tấm vải ni-lon lớn đủ để bao bọc thi hài dưới đáy quan tài.
+ Gói kín thi hài bằng tấm vải ni-lon đã lót phía dưới.
+ Đóng kín quan tài. Kiểm tra và dán kín các ke hở của quan tài (nếu có) bằng băng dính không thấm nước.
- Nhân viên nhà tang lễ thực hiện phun khử khuẩn toàn bộ bề mặt buồng khâm liệm và bề mặt quan tài bằng dung dịch khử khuẩn có Clo hoạt tính 0,1%.
+ Tháo các phương tiện PHCN (khẩu trang ngoại khoa, găng tay, áo choàng giây, mũ, ủng) và thải bỏ vào túi nilon màu vàng.
+ VST bằng dung dịch chứa cồn và rửa sạch tay bằng xà phòng.
+ Tắm vệ sinh thân thể trước khi thực hiện các nhiệm vụ khác.
5.4. Vận chuyển thi hài
- Thông báo trước cho Trung tâm kiểm soát bệnh tật của tỉnh, thành phố (CDC) nơi sẽ chuyển thi hài tới.
- Hoàn tất hồ sơ chuyển thi hài theo yêu cầu cầu của cơ quan YTDP.
- Vận chuyển thi hài thẳng tới nơi hỏa táng hoặc nơi chôn (trong trường hợp tại tỉnh/thành nơi chuyển thi hài tới không có nơi hỏa táng) theo kế hoạch đã thống nhất với Trung tâm kiểm soát bệnh tật đại phương. Chuyển thi hài bằng xe ô tô chuyên dụng thẳng tới nơi hoả táng hoặc nơi chôn. Người nhà NB không được lên xe chuyển thi hài.
- Nhân viên lái xe chuyển thi hài phải mang đầy đủ phương tiện PHCN.
5.5. Thăm viếng, xử lý thi hài người nhiễm hoặc nghi ngờ nhiễm SARS- CoV-2
- Hạn chế người vào viếng. Người vào viếng phải mang khẩu trang, không đụng chạm vào quan tài và VST bằng dung dịch có chứa cồn sau khi viếng.
- Thi hài người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 cần được hỏa táng hoặc chôn càng sớm càng tốt, không để quá 24 giờ kể từ khi tử vong.
- Ngay sau khi vận chuyển quan tài tới nơi hỏa táng, mai táng phải khử khuẩn toàn bộ bề mặt phương tiện chở quan tài bằng dung dịch khử khuẩn đã được Bộ Y tế cấp chứng nhận đăng ký lưu hành.
- Trường hợp có nhu cầu vận chuyển thi hài, hài cốt qua biên giới thực hiện theo quy định tại Nghị định số 89/2018/NĐ-CP ngày 25/6/2018 của Chính phủ quy định chi tiết thi hành một số điều của Luật Phòng, chống bệnh truyền nhiễm về kiểm dịch y tế biên giới.
6. Kiểm tra giám sát và trách nhiệm
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình, quy định xử lý thi hài người nghi ngờ nhiễm hoặc nhiễm SARS-CoV-2.
- Đơn vị có NB tử vong: đảm bảo tuân thủ các quy định phòng chống lây nhiễm tại khu vực mình quản lý.
- Nhà tang lễ (hoặc khoa Giải phẫu bệnh): thực hiện nhận thi hài, vận chuyển thi hài xuống nhà đại thể, khâm liệm thi hài và tổ chức thăm viếng, xử lý thi hài theo quy định.
- Đơn vị vận chuyển: bố trí xe vận chuyển thi hài và thực hiện các quy định trong quá trình vận chuyển thi hài tới nơi hỏa táng (hoặc nghĩa trang). Chuẩn bị sẵn một cơ số phương tiện PHCN để nhượng lại cho người nhà NB sử dụng khi cần.
- Phòng Kế hoạch tổng hợp: giám sát thực hiện, tiếp nhận và báo cáo xin ý kiến Ban chỉ đạo bệnh viện giải quyết các vướng mắc nảy sinh trong quá trình thực hiện quy định này.
- Lập danh sách tất cả NVYT, người nhà... có tham gia xử lý và khâm liệm thi hài để báo cáo và theo dõi trong 14 ngày theo quy định đồng thời hướng dẫn họ các triệu chứng cần phát hiện, báo cáo và đi khám.
HƯỚNG DẪN PHÒNG NGỪA LÂY NHIỄM SARS-COV-2 CHO NGƯỜI NHÀ VÀ KHÁCH THĂM
Người nhà và khách thăm là đối tượng có nguy cơ bị lây nhiễm và phát tán nguồn lây ra cộng đồng cao. Tất cả các cơ sở y tế phải xây dựng tài liệu huấn luyện, giáo dục và tuyên truyền cho họ về việc tuân thủ các biện pháp nhằm ngăn ngừa lây nhiễm bao gồm hạn chế tối đa thăm nuôi và phải cung cấp phương tiện PHCN cho các đối tượng này.
1. Mục đích
- Phòng ngừa lây nhiễm cho khách thăm, người nhà NB khi phải tiếp xúc với người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Huấn luyện, giáo dục và tuyên truyền các biện pháp phòng và kiểm soát lây nhiễm khi đến khám và chăm sóc NB trong mùa dịch.
- Bảo đảm an toàn cho cộng đồng, tránh lây lan SARS-CoV-2 trên diện rộng.
2. Nguyên tắc thực hiện
- Tuyệt đối không để người nhà và khách thăm tiếp xúc gần với người nhiễm hoặc nghi ngờ nhiễm đang cách ly điều trị, theo dõi tại cơ sở KBCB.
- Không cho khách thăm tại khu vực cách ly khi đang thực hiện các thủ thuật có thể tạo khí dung, các hạt văng bắn gần để phòng lây nhiễm nguy hiểm.
- Hạn chế tối đa việc thăm của khách tới khu vực cách ly đề phòng lây lan dịch bệnh ra cộng đồng.
- Trong trường hợp bắt buộc phải có thăm, tiếp xúc với NB tất cả khách thăm cần tuân thủ nguyên tắc phòng ngừa tại khu cách ly. Khách thăm được hướng dẫn biết cách mang, tháo bỏ phương tiện PHCN trước khi đến khu vực cách ly thăm.
- Khi được phép thăm, không cho khách thăm tiếp xúc gần với NB (trong phạm vi 2 mét).
- Những bà mẹ khi nghi ngờ nhiễm hoặc đã xác định nhiễm SARS-CoV-2 đang cho con bú phải cách ly con tránh lây lan và không cho trẻ dùng sữa mẹ cho đến khi có chỉ định của bác sĩ điều trị.
Khi ra khỏi khu vực cách ly sau khi thăm viếng phải tuân thủ quy trình loại bỏ phương tiện PHCN và VST đúng quy định trước khi rời khỏi khu cách ly. Cung cấp đầy đủ thông tin cá nhân và giữ liên lạc thường xuyên với cơ quan y tế theo hướng dẫn để theo dõi phơi nhiễm sau tiếp xúc.
- Cần có NVYT đi kèm và hướng dẫn khách thăm tuân thủ nghiêm ngặt và ghi tên lại để tiếp tục theo dõi.
3. Đối tượng và phạm vi áp dụng:
Tất cả khách thăm, người nhà NB, NVYT có tiếp xúc gần với NB tại mọi thời điểm cách ly và mọi các khu vực cách ly NB (từ nơi sắp xếp NB nghi ngờ, nhiễm và điều trị NB nặng)
4. Thực hiện
4.1. Trước khi vào buồng cách ly
- Người nhà NB và khách thăm trước khi vào khu vực cách ly phải được hướng dẫn cách sử dụng phương tiện PHCN, cách mang và cởi bỏ phương tiện PHCN đúng quy định, đặc biệt lưu ý với những phương tiện PHCN phòng ngừa lây truyền qua đường hô hấp (mang và tháo bỏ khẩu trang y tế, khẩu trang N95).
- NVYT phải có mặt tại khu vực buồng đệm để hướng dẫn khách thăm thực hiện đúng các bước mang và loại bỏ phương tiện PHCN và giám sát hành động của khách thăm.
- NVYT kiểm tra tuân thủ đúng hướng dẫn và hiểu rõ các yêu cầu phòng ngừa lây nhiễm mới được cho phép vào khu cách ly thăm.
4.2. Trong phòng cách ly
- Tất cả khách thăm phải tuân thủ đúng hướng dẫn và giám sát của NVYT tại khu cách ly bao gồm:
+ Không mang thức ăn, đồ vật từ bên ngoài vào khu cách ly.
+ Không được tuỳ tiện đụng chạm đến tất cả vật dụng trong khu cách ly,
+ Không tiếp xúc gần và trực tiếp với NB (ôm hôn, bắt tay).
+ Giữ khoảng cách tối thiểu 2 mét so với người bệnh.
+ Tại khu vực đang điều trị NB nặng có làm thủ thuật xâm lấn, không được vào thăm, chỉ đứng khu vực buồng đệm hoặc bên ngoài buồng cách ly theo dõi qua kính hoặc camera (nếu vì lý do chuyên môn và tình cảm)
4.3. Ra khỏi phòng cách ly
- Tháo bỏ trang phục phòng hộ theo hướng dẫn của NVYT ngay tại vùng đệm và VST tại khu cách ly và trước khi ra khỏi khu cách ly.
- Không mang theo bất cứ vật dụng, trang phục PHCN tại khu cách ly sau khi sử dụng đến nơi khác.
- Lập danh sách những người có tiếp xúc gần với người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2 và thông báo với cơ quan y tế dự phòng địa phương để theo dõi tình hình sức khỏe và xử lý theo quy định.
- Tư vấn cho người nhà và khách thăm chủ động khai báo đầy đủ các thông tin cá nhân liên quan để theo dõi và tự theo dõi các triệu chứng sau khi rời khỏi khu cách ly trong vòng 14 ngày. Khi có biểu hiện bất thường về sức khỏe phải đến ngay cơ quan y tế gần nhất báo cáo để được tư vấn.
- Kiểm tra giám sát: Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình, quy định tham gia vào quá trình chăm sóc NB hoặc thăm người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 bao gồm giám sát việc NVYT có huấn luyện, hướng dẫn, giám sát người nhà, khách thăm hay không.
PHÒNG NGỪA LÂY NHIỄM SARS-COV-2 Ở NHÂN VIÊN Y TẾ
NVYT là đối tượng có nguy cơ cao bị lây nhiễm SARS-CoV-2 trong quá trình chăm sóc, điều trị NB và thực hiện các dịch vụ khác trong cơ sở khám bệnh, chữa bệnh. Mọi cơ sở khám bệnh, chữa bệnh cần xây dựng và triển khai các biện pháp phòng ngừa phù hợp với nguy cơ lây nhiễm SARS-CoV-2 theo từng khu vực, từng đối tượng NVYT nhàm đảm bảo không để xảy ra lây nhiễm ở NVYT.
1. Mục đích
- Đảm bảo an toàn cho NVYT và gia đình họ.
- Đảm bảo nguồn nhân lực cho công tác phòng chống dịch nói riêng và công tác khám chữa bệnh nói chung.
2. Nguyên tắc thực hiện
Bảo vệ NVYT khỏi các mối nguy hại bởi các yếu tố vật lý và sinh học trong quá trình chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2:
- Đảm bảo việc thực hiện các tiêu chuẩn tối về an toàn trong chăm sóc NB, phòng ngừa và trong tất cả các cơ sở chăm sóc sức khỏe trong toàn hệ thống y tế.
- Đảm bảo luôn trang bị sẵn sàng phương tiện PHCN (PPE), liên quan đến vai trò và nhiệm vụ được thực hiện, với số lượng thích hợp và phù hợp và chất lượng chấp nhận được. Đảm bảo dự trữ đầy đủ phương tiện PHCN tại các khu vực phòng đệm (luôn đủ cho các khu vực chăm sóc NB, khu cách ly, làm xét nghiệm,...). Đảm bảo đào tạo đầy đủ về việc sử dụng phương tiện PHCN thích hợp và các biện pháp phòng ngừa an toàn.
- Đảm bảo đầy đủ các dịch vụ chăm sóc môi trường như nước, vệ sinh, khử trùng và thông khí đầy đủ và an toàn tại tất cả các cơ sở y tế.
- Đảm bảo tiêm chủng cho tất cả các NVYT có nguy cơ lây nhiễm các bệnh truyền nhiễm có nguy cơ gây dịch và tử vong cao có thể phòng ngừa bằng vắc-xin, bao gồm cả Viêm gan B và cúm theo mùa, phù hợp với chính sách tiêm chủng quốc gia và trong bối cảnh ứng phó khẩn cấp, ưu tiên cho NVYT tiếp cận với các vắc-xin mới được cấp phép và sẵn có.
- Cung cấp đầy đủ các nguồn lực để ngăn ngừa NVYT bị thương và tiếp xúc có hại với hóa chất và bức xạ; cung cấp thiết bị và điểm làm việc hoạt động được thiết kế tiện lợi để giảm thiểu chấn thương cơ xương và té ngã.
- Trong các cơ sở y tế thực hiện phân luồng, sàng lọc nhằm phát hiện sớm, cách ly kịp thời người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, hạn chế nguy cơ lây nhiễm cho NVYT và NB.
- Đánh giá nguy cơ, phát hiện và cách ly kịp thời NVYT nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tập huấn cho mọi NVYT về cách khai báo y tế, cách nhận biết nguy cơ và các biện pháp phòng ngừa lây nhiễm COVID-19, các biểu hiện lâm sàng bệnh và các quy định liên quan tới chẩn đoán, cách ly kịp thời NVYT nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
3. Đối tượng và phạm vi áp dụng
- NVYT trực tiếp khám, chăm sóc, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- NVYT gián tiếp chăm sóc NB, bao gồm NVYT thực hiện các dịch vụ liên quan khác trong cơ sở khám bệnh, chữa bệnh.
4. Nội dung thực hiện
4.1. Tổ chức phân luồng, sàng lọc, cách ly kịp thời người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2
Việc phân luồng, sàng lọc, cách ly kịp thời người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 giúp kiểm soát nguồn lây nhiễm trong cơ sở khám bệnh, chữa bệnh, đồng thời giúp NVYT nhận biết đúng nguy cơ lây nhiễm để áp dụng các biện pháp phòng ngừa phù hợp.
- NB có nguy cơ mắc SARS-CoV-2 cao (NB có triệu chứng lâm sàng và/hoặc NB có yếu tố dịch tễ) cần được phân luồng, sàng lọc ngay từ khi tới cơ sở khám bệnh, chữa bệnh.
- NB mắc/nghi mắc hoặc trong thời gian chờ chẩn đoán COVID-19 cần được cách ly tại khu vực sàng lọc, tại buồng cách ly của các khoa lâm sàng hoặc tại khu vực cách ly tập trung của cơ sở khám bệnh, chữa bệnh.
4.2. Phòng ngừa phơi nhiễm SARS-CoV-2
4.2.1. Phòng ngừa phơi nhiễm SARS-CoV-2 khi trực tiếp chăm sóc người nhiễm, nghi nhiễm SARS-CoV-2
Nội dung này áp dụng tại khu vực tiếp đón, sàng lọc, cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 gồm:
- Luôn mang đầy đủ phương tiện PHCN khi tiếp đón, sàng lọc và chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Luôn sử dụng các phương tiện PHCN theo đúng quy trình trong suốt thời gian tiếp xúc, chăm sóc NB, bao gồm quy trình mang và tháo bỏ phương tiện PHCN, thay phương tiện PHCN khi cần thiết.
- Luôn tuân thủ đúng các thời điểm VST.
- Lau khử khuẩn các bề mặt thường xuyên có tiếp xúc bàn tay tối thiểu 3 lần/ngày.
4.2.2. Phòng ngừa phơi nhiễm SARS-CoV-2 khi lấy bệnh phẩm tỵ hầu và khi thực hiện các thực hành chăm sóc có tạo khí dung ở người nhiễm, nghi nhiễm SARS-CoV-2
Nội dung này áp dụng tại khu vực lấy bệnh phẩm tỵ hầu và khu cách ly người nhiễm, nghi nhiễm SARS-CoV-2 thuộc đơn vị Hồi sức cấp cứu, gồm:
- NVYT cần được huấn luyện thành thục cách lấy mẫu an toàn và
- Luôn mang đầy đủ phương tiện PHCN (bộ chống dịch cấp độ 4 bao gồm khẩu trang N95, Kính bảo vệ mắt hoặc mặt nạ) khi lấy mẫu người nhiễm, nghi nhiễm SARS-CoV-2.
- Luôn sử dụng các phương tiện PHCN theo đúng quy trình trong suốt thời gian tiếp xúc, chăm sóc NB, bao gồm quy trình mang và tháo bỏ phương tiện PHCN, thay phương tiện PHCN khi cần thiết (Chú ý mang 2 găng khi lấy mẫu và khi tháo bỏ phải cẩn trọng tránh lây nhiễm cho mình).
- Luôn tuân thủ đúng các thời điểm VST.
- Lau khử khuẩn các bề mặt thường xuyên có tiếp xúc bàn tay tối thiểu 3 lần/ngày.
- Tất cả các chất thải phát sinh trong quá trình lấy mẫu đều là chất thải lây nhiễm cần được thu gom, vận chuyển và xử lý an toàn.
- Mọi NVYT khi lấy mẫu đều phải biết và xử lý thành thục các tai nạn nghề nghiệp do bắn máu và dịch sinh học, các tai nạn kim và vật sắc nhọn đâm trong quá trình lấy mẫu bệnh phẩm làm xét nghiệm.
4.2.3. Phòng ngừa phơi nhiễm SARS-CoV-2 khi trực tiếp chăm sóc NB khác trong toàn cơ sở khám bệnh chữa bệnh
Nội dung này áp dụng ở mọi khoa lâm sàng khi chăm sóc NB thông thường khác, gồm:
- Luôn mang phương tiện PHCN: Mang khẩu trang y tế khi chăm sóc, tiếp xúc trực tiếp (trong vòng 1 mét) với mọi NB, mang khẩu trang N95 khi làm thủ thuật có khả năng tạo hạt khí dung (aerosol)
- Luôn sử dụng và khẩu trang đúng quy trình trong suốt thời gian tiếp xúc, chăm sóc NB, bao gồm quy trình mang và tháo bỏ khẩu trang, thay khẩu trang khi cần thiết (khi rách, ẩm và dính dịch sinh học).
- Luôn tuân thủ đúng các thời điểm VST khi chăm sóc NB và các chỉ định khác khi vệ sinh môi trường, cung ứng các dịch vụ dinh dưỡng, dược, cung cấp dụng cụ vô khuẩn,
- Vệ sinh và lau khử khuẩn bề mặt các khu vực chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 thường xuyên có tiếp xúc bàn tay tối thiểu 3 lần/ngày và khi cơ yêu cầu.
- Phân loại và xử lý cách chất thải đúng an toàn và quy định (phân loại, thu gom, vận chuyển và xử lý sau cùng).
4.2.4. Phòng ngừa phơi nhiễm với các dịch tiết sinh học của người bệnh
Nội dung này áp dụng ở mọi khoa lâm sàng với mọi NVYT trực tiếp chăm sóc NB, gồm:
- Tiêm vắc-xin cho NVYT hàng năm, trước các vụ dịch thường gặp theo quy định.
- Có quy trình phòng ngừa dịch tiết (máu, dịch hầu họng) văng bắn vào niêm mạc mắt, mũi, miệng và vào vùng da không nguyên vẹn và tập huấn cho NVYT thành thạo xử lý.
- Hướng dẫn đầy đủ nội dung về sử dụng phương tiện PHCN, VST, vệ sinh bề mặt môi trường (Chi tiết nội dung phòng ngừa phơi nhiễm các dịch tiết sinh học của NB trong phần hướng dẫn Phòng ngừa chuẩn).
4.3. Đánh giá nguy cơ phơi nhiễm, phát hiện sớm, cách ly kịp thời NVYT nghi mắc/mắc COVID-19
- Mọi NVYT trực tiếp chăm sóc, vận chuyển, lấy bệnh phẩm tỵ hầu người nhiễm, nghi nhiễm SARS-CoV-2 cần được định kỳ đánh giá nguy cơ phơi nhiễm COVID-19 theo Phiếu số 1 (Phụ lục 12).
- Mọi NVYT có nguy cơ phơi nhiễm cao (NVYT không luôn luôn thực hiện tại mục 5A-G và mục 6A-F) cần được cách ly 14 ngày và làm xét nghiệm chẩn đoán COVID-19.
- Tập huấn cho nhân viên cách tự đánh giá, phát hiện dấu hiệu, triệu chứng của viêm đường hô hấp cấp như sốt, ho, khó thở và thông báo ngay tới lãnh đạo đơn vị để khám sàng lọc và xét nghiệm loại trừ COVID-19.
- Cách ly NVYT có tiếp xúc với NB COVID-19 và những người đi từ vùng dịch về theo quy định cách ly của Ban phòng chống dịch Quốc gia.
- Trong thời gian cách ly, NVYT được tư vấn, hỗ trợ về tâm lý và được hưởng nguyên lương cũng như các chế độ phòng chống dịch khác theo quy định.
- Sau khi hết thời gian cách ly, NVYT được rà soát, tập huấn lại các biện pháp thực hành phòng ngừa lây nhiễm COVID-19 trước khi trở lại chăm sóc NB.
4.4. Tập huấn, đào tạo nâng cao kiến thức, kỹ năng phòng ngừa lây nhiễm COVID-19
Mọi NVYT cần được tập huấn các nội dung chính sau:
- Những thông tin cập nhật về tình hình dịch, đường lây truyền, các biện pháp phòng ngừa lây nhiễm COVID-19.
- Các biểu hiện lâm sàng và cách nhận biết tình trạng nhiễm COVID-19.
- Cách đánh giá, xác định yếu tố nguy cơ lây nhiễm COVID-19.
- Các quy định cách ly liên quan tới COVID-19.
4.5. Lưu giữ tạm thời NVYT phơi nhiễm
- Có khu vực cho NVYT cách ly tạm thời chờ kết quả xét nghiệm SARS- CoV-2 trong thời gian tối thiểu 14 ngày.
- Có đủ phương tiện, vật dụng, vật tư tiêu hao cho NVYT trong suốt thời gian lưu trú.
- Có cung cấp bữa ăn đủ dinh dưỡng cho NVYT trong thời gian lưu trú.
- Bố trí công việc cho NVYT thích hợp trong thời gian chờ kết quả xét nghiệm trả về.
- Cơ sở y tế cần có chính sách quản lý NVYT phơi nhiễm, chế độ nghỉ ngơi, lương và bảo hiểm đầy đủ.
+ Thực hiện cách ly ngay tại đơn vị để đảm bảo duy trì hoạt động khám, chữa bệnh. Trường hợp cơ sở khám, chữa bệnh bố trí được khách sạn lưu trú ngoài thời gian làm việc cho NVYT thì thực hiện theo hướng dẫn tại Quyết định 1462/QĐ-BYT ngày 30/3/2020.
+ Trường hợp không có mặt tại cơ sở KCB khi thiết lập vùng cách ly thì thông báo cho cá nhân đó để tư vấn theo dõi sức khỏe, xét nghiệm, điều trị theo quy định.
+ Theo dõi có hệ thống các triệu chứng Theo dõi nhiệt độ 2 lần/ngày cho tất cả NVYT làm việc trong khu vực (khi cần, có thể kiểm tra X-quang) Thời gian theo dõi: tối thiểu 14 ngày. Nếu có triệu chứng báo ngay cho lãnh đạo
4.6. Tiêu chuẩn để nhân viên y tế quay trở lại làm việc sau khi dương tính với SARS-CoV-2
• Hết sốt
• Cải thiện tình trạng lâm sàng, và
• Kết quả PCR âm tính ít nhất 2 lần lấy mẫu hầu họng cách nhau ít nhất 24 giờ
Trường hợp không triệu chứng
• Kết quả PCR âm tính ít nhất 2 lần lấy mẫu hầu họng cách nhau ít nhất 24 giờ).
5. Kiểm tra, giám sát
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình, quy định thực hiện quy trình cách ly của NVYT
- Phòng Kế hoạch tổng hợp, phòng Quản lý chất lượng: giám sát thực hiện, tiếp nhận và báo cáo xin ý kiến Ban chỉ đạo bệnh viện giải quyết các vướng mắc nảy sinh trong quá trình thực hiện quy định này.
- Nội dung giám sát:
+ Buồng bệnh/khu vực có đạt tiêu chuẩn buồng cách ly.
+ Có đầy đủ phương tiện PHCN theo quy định (quần áo, mũ, khẩu trang, kính, găng tay, ủng...).
+ Ý thức tuân thủ của NVYT về việc thực hiện cách ly theo từng giai đoạn chẩn đoán và điều trị.
- Thực hiện giám sát bằng quan sát trực tiếp và ghi nhận bằng phiếu giám sát.
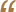 Nội dung “Phòng ngừa lây nhiễm SARS-CoV-2 ở nhân viên y tế” tại “Hướng dẫn Phòng và kiểm soát lây nhiễm SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh” ban hành kèm theo Quyết định 5188/QĐ-BYT được thay thế bởi Hướng dẫn Phòng ngừa và quản lý nhân viên y tế có nguy cơ lây nhiễm SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh ban hành kèm theo Quyết định 4158/QĐ-BYT theo quy định tại Điều 3.
Nội dung “Phòng ngừa lây nhiễm SARS-CoV-2 ở nhân viên y tế” tại “Hướng dẫn Phòng và kiểm soát lây nhiễm SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh” ban hành kèm theo Quyết định 5188/QĐ-BYT được thay thế bởi Hướng dẫn Phòng ngừa và quản lý nhân viên y tế có nguy cơ lây nhiễm SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh ban hành kèm theo Quyết định 4158/QĐ-BYT theo quy định tại Điều 3.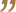
PHÒNG VÀ KIỂM SOÁT COVID-19 TẠI ĐƠN VỊ DINH DƯỠNG VÀ CUNG CẤP DỊCH VỤ ĂN UỐNG
1. Mục đích
- Phòng ngừa nguy cơ phơi nhiễm với SARS-CoV-2 cho nhân viên thuộc các đơn vị dinh dưỡng và cung cấp dịch vụ ăn uống (sau đây gọi tắt là nhân viên).
- Phát hiện sớm, cách ly kịp thời nhân viên nghi nhiễm/nhiễm SARS-CoV-2.
- Đảm bảo an toàn vệ sinh thực phẩm và an toàn xử lý đồ dùng, dụng cụ, thiết bị sử dụng cho chế biến, lưu giữ và cấp phát đồ ăn, uống.
- Đảm bảo an toàn cho bề mặt môi trường tại các đơn vị dinh dưỡng và cung cấp dịch vụ ăn uống.
2. Nguyên tắc thực hiện
- Mọi nhân viên cần được tập huấn về cách nhận biết và các biện pháp phòng ngừa lây nhiễm SARS-CoV-2. Cần bố trí nhân viên kiểm tra để phát hiện sớm, cách ly kịp thời nhân viên nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Đồ ăn, uống sử dụng trong bệnh viện cần được chế biến đảm bảo quy định về vệ sinh an toàn thực phẩm.
- Tất cả đồ dùng, dụng cụ, thiết bị sử dụng cho chế biến, lưu giữ và cấp phát đồ ăn, uống cần được xử lý theo đúng Hướng dẫn khử khuẩn, tiệt khuẩn dụng cụ của Bộ Y tế. Ưu tiên sử dụng các đồ dùng, vật dụng dùng một lần tại khu vực cách ly NB nghi nhiễm/nhiễm SARS-CoV-2. Các đồ dùng, vật dụng dùng một lần được thu gom vận chuyển, tiêu hủy ngay sau khi sử dụng như chất thải y tế lây nhiễm. Trong trường hợp không có đồ dùng, vật dụng dùng một lần, việc tái sử dụng phải tuân thủ nghiêm quy trình khử khuẩn và tiệt khuẩn các dụng cụ dùng cho chăm sóc và điều trị NB nhiễm hoặc nghi nhiễm SARS-CoV-2.
- Bề mặt môi trường của đơn vị dinh dưỡng và cung cấp dịch vụ ăn uống phải được làm sạch, khử khuẩn theo Hướng dẫn vệ sinh môi trường bề mặt của Bộ Y tế. Các bề mặt tiếp xúc thường xuyên có nguy cơ cao ô nhiễm cần được làm sạch ít nhất 2 lần/ngày.
3. Đối tượng và phạm vi áp dụng
- Nhân viên đơn vị dinh dưỡng và cung cấp dịch vụ ăn uống.
- Đồ dùng, dụng cụ, thiết bị sử dụng cho chế biến, lưu giữ và cấp phát đồ ăn, uống.
- Bề mặt môi trường tại các đơn vị dinh dưỡng và cung cấp dịch vụ ăn uống.
4. Phương tiện
- Phương tiện VST: chế phẩm VST chứa cồn, xà phòng rửa tay
- Phương tiện đo thân nhiệt: nhiệt kế điện tử, máy đo thân nhiệt cảm biến
- Phương tiện PHCN: là các phương tiện sử dụng một lần (găng tay, mũ giấy, khẩu trang y tế, áo choàng, kính bảo hộ, tạp dề). Các phương tiện này phải là loại không thấm nước.
- Phương tiện vệ sinh bề mặt môi trường: Khăn lau, tải lau bề mặt, hóa chất khử khuẩn bề mặt theo quy định.
- Phương tiện thu gom, vận chuyển chất thải: túi, thùng thu gom theo quy định có kích thước đủ lớn để thu gom chất thải sau sử dụng.
- Phương tiện khử nhiễm dụng cụ, vật dụng, thiết bị sử dụng lại (xem Quy trình xử lý dụng cụ)
5. Nội dung thực hiện
5.1. Phòng ngừa phơi nhiễm SARS-CoV-2
- Tập huấn cho nhân viên về phương pháp nhận biết và phòng ngừa lây nhiễm SARS-CoV-2
- Nhân viên tuân thủ đúng các thời điểm rửa tay:
+ Trước và sau khi chế biến thực phẩm.
+ Trước khi giao nhận, cấp phát đồ ăn, uống.
+ Sau khi làm vệ sinh các bề mặt môi trường, đồ dùng, vật dụng thiết bị của khu vực chế biến thực phẩm.
+ Sau khi tiếp xúc với đồ dùng, vật dụng sử dụng lưu giữ, chế biến, bảo quản, cấp phát và vận chuyển thực phẩm.
+ Sau khi sử dụng nhà vệ sinh, khi tay dây bẩn
+ Sau khi xì mũi, ho.
- Tuân thủ đúng chỉ định, kỹ thuật mang và loại bỏ phương tiện PHCN (găng tay, khẩu trang, áo choàng).
- Mọi nhân viên có dấu hiệu, triệu chứng viêm đường hô hấp cấp cần được nghỉ làm việc để tới khám tại phòng khám sàng lọc và cách ly theo quy định.
5.2 Phát hiện sớm, cách ly kịp thời nhân viên nghi nhiễm hoặc nhiễm SARS-CoV-2
- Tập huấn cho nhân viên cách tự đánh giá, phát hiện dấu hiệu, triệu chứng của viêm đường hô hấp cấp như sốt, ho, khó thở và thông báo ngay tới lãnh đạo đơn vị dinh dưỡng và cung cấp dịch vụ ăn uống.
- Bố trí nhân viên kiểm tra, đánh giá các dấu hiệu, triệu chứng của viêm đường hô hấp cấp mọi nhân viên đang làm việc tại đơn vị dinh dưỡng và cung cấp dịch vụ ăn, uống trước mỗi ngày/ca làm việc. Nhân viên kiểm tra hướng dẫn nhân viên có dấu hiệu/triệu chứng đường hô hấp cấp tới phòng khám sàng lọc để thăm khám, cách ly theo quy định. Khu vực kiểm tra, đánh giá dấu hiệu, triệu chứng của viêm đường hô hấp cấp luôn được duy trì phương tiện VST. Nhân viên kiểm tra mang phương tiện PHCN theo quy định và sử dụng nhiệt kế không tiếp xúc trực tiếp với cơ thể (nhiệt kế điện tử hoặc máy đo thân nhiệt từ xa) để kiểm tra thân nhiệt. Khoảng cách giữa những các nhân viên tại khu vực kiểm tra phải đảm bảo tối thiểu 2 mét. Số lượng NVYT được kiểm tra, đánh giá dấu hiệu, triệu chứng viêm đường hô hấp cấp phải được theo dõi hàng ngày để đảm bảo không bỏ sót những nhân viên trong có mặt trong ca làm việc.
5.3. Phòng ngừa phơi nhiễm SARS-CoV-2
- Tập huấn cho nhân viên về phương pháp nhận biết và phòng ngừa lây nhiễm SARS-CoV-2
- Nhân viên tuân thủ đúng các thời điểm rửa tay:
+ Trước và sau khi chế biến thực phẩm.
+ Trước khi giao nhận, cấp phát đồ ăn, uống.
+ Sau khi làm vệ sinh các bề mặt môi trường, đồ dùng, vật dụng thiết bị của khu vực chế biến thực phẩm.
+ Sau khi tiếp xúc với đồ dùng, vật dụng sử dụng lưu giữ, chế biến, bảo quản, cấp phát và vận chuyển thực phẩm.
+ Sau khi sử dụng nhà vệ sinh, khi tay dây bẩn.
+ Sau khi xì mũi, ho.
- Tuân thủ đúng chỉ định, kỹ thuật mang và loại bỏ phương tiện PHCN (găng tay, khẩu trang, áo choàng).
- Mọi nhân viên có dấu hiệu, triệu chứng viêm đường hô hấp cấp phải được nghỉ làm việc để tới khám tại phòng khám sàng lọc và cách ly theo quy định.
5.4. Vệ sinh an toàn thực phẩm
- Các đồ dùng, vật dụng, thiết bị phục vụ chế biến đồ ăn, uống (dao, thớt, bát, đĩa, mặt bếp v.v) cần được làm sạch sau mỗi lần sử dụng.
- Rửa sạch rau, quả dưới vòi nước chảy, rửa cả những đồ không ăn lớp vỏ bên ngoài. Sử dụng bàn chải sạch để cọ rửa đồ ăn có vỏ cứng.
- Làm sạch nắp hộp đựng thức ăn trước khi mở với đồ ăn được đóng hộp.
- Thức ăn được nấu chín trước khi cung cấp cho người sử dụng.
- Làm nguội thức ăn nóng bằng phương pháp làm mát nhanh (để trong tủ lạnh, ngâm trong chậu nước đá hoặc các thiết bị làm mát khác).
- Giảm thiểu tối đa thời gian lưu giữ, cấp phát thức ăn ở nhiệt độ thuận lợi cho vi sinh vật phát triển (5-57°C).
- Ngừng cấp dịch vụ thức ăn tự chọn, cung cấp thức ăn, đồ uống, bình cấp nước dùng chung trong thời gian diễn ra dịch COVID-19.
- Người cấp phát đồ ăn, uống giữ khoảng cách 2m với người nhận. Người nhận đồ ăn, uống tại nhà ăn, căng tin xếp thành hàng và duy trì khoảng cách 2m. Tăng cường cung cấp suất ăn “không tiếp xúc”. Đồ ăn được chuyển tới nơi cấp phát tập trung theo giờ đã được thông báo trước qua điện thoại, tin nhắn hoặc phương tiện thông tin khác và người có nhu cầu tự lấy đồ ăn, uống tại nơi cấp phát tập trung.
- Xe vận chuyển thức ăn được trang bị thiết bị làm nóng/mát thức ăn để tránh làm hư hỏng thức ăn trong quá trình vận chuyển. Đóng gói kín đồ ăn, uống trong quá trình vận chuyển.
- Lưu giữ riêng đồ ăn sẵn, đồ ăn sống và đồ ăn đã được nấu chín.
5.5. Xử lý dụng cụ tái sử dụng
- NVYT phải hướng dẫn người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải bỏ các dụng cụ sau khi sử dụng xong vào thùng thu gom dụng cụ tái sử dụng, thức ăn thừa cho vào thùng đựng chất thải lây nhiễm.
- NVYT thu gom dụng cụ tái sử dụng đặt vào trong thùng kín có dán nhãn dụng cụ ăn uống của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 sau đó chuyển xuống khoa dinh dưỡng (hoặc khoa KSNK) và được xử lý đúng quy trình cho dụng cụ lây nhiễm.
- Khi thực hiện xử lý dụng cụ ăn uống nhân viên cần sử dụng trang phục phòng hộ theo hướng dẫn.
- Các chất lỏng từ thức ăn, nước uống còn thừa, thu gom như chất thải lây nhiễm của khu vực cách ly đúng quy định trước khi vận chuyển đến nơi xử lý.
- Vận chuyển dụng cụ tái sử dụng đến nơi xử lý dụng cụ tập trung, đựng trong túi, thùng có nắp đậy kín an toàn. Không ôm vác trên tay, vai bằng tay trần.
- Ngâm khử khuẩn dụng cụ đựng thức ăn, nước uống sau khi sử dụng trong dung dịch có hoạt chất Clo 0,1% hoạt hóa trong 10 phút - 20 phút. Lưu ý ngâm ngập hoàn toàn dụng cụ trong dung dịch khử khuẩn. Trong trường hợp không có hóa chất khử khuẩn có thể đun sôi 10 phút.
- Khuyến khích sử dụng máy rửa dụng cụ tự động có cửa kín và chạy chu trình hóa chất và nhiệt độ sau đó sấy khô tự động cho các loại dụng cụ (bao gồm nhiều loại dụng cụ khác nhau) dùng cho người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
5.6. Vệ sinh bề mặt môi trường
- Nhân viên vệ sinh bề mặt mang đủ phương tiện PHCN theo quy định.
- Các bề mặt tiếp xúc thường xuyên có nguy cơ ô nhiễm cao phải được làm sạch ít nhất 2 lần/ngày.
- Sử dụng hóa chất làm sạch bề mặt theo Hướng dẫn vệ sinh môi trường bề mặt trong các cơ sở khám bệnh, chữa bệnh của Bộ Y tế Ban hành kèm theo Quyết định số 3916/QĐ-BYT ngày 28/8/2017 của Bộ trưởng Bộ Y tế.
6. Kiểm tra, giám sát
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình, quy định này.
- Đơn vị dinh dưỡng và cung cấp dịch vụ ăn, uống: đảm bảo tuân thủ các quy định tại khu vực mình quản lý.
- Phòng Kế hoạch tổng hợp: giám sát thực hiện, tiếp nhận và báo cáo xin ý kiến Ban chỉ đạo bệnh viện giải quyết các vướng mắc nảy sinh trong quá trình thực hiện quy định này.
KIỂM SOÁT THÔNG KHÍ TẠI KHU VỰC THĂM KHÁM, ĐIỀU TRỊ NGƯỜI BỆNH COVID-19
1. Mục đích:
- Bảo đảm tốc độ luân chuyển không khí đạt 12 ACH tại các khu vực: thăm khám, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 nhằm phòng ngừa lây nhiễm SARS-CoV-2 qua đường không khí.
2. Phạm vi áp dụng:
- Các đơn vị thăm khám, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS- CoV-2.
- NVYT, người chăm sóc người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
3. Nguyên tắc chung:
- Các cơ sở khám bệnh chữa bệnh cần có kế hoạch đánh giá, bảo trì hệ thống thông khí đảm bảo 3 nguyên tắc sau:
+ Tốc độ thông khí: số lượng và chất lượng không khí ngoài trời được cung cấp vào không gian của các khu vực thăm khám, điều trị theo Tiêu chuẩn được quy định trong Hướng dẫn này.
+ Hướng luồng khí: chiều di chuyển của không khí phải từ khu vực sạch đến khu kém sạch hơn.
+ Phân phối luồng khí: không khí bên ngoài phải được đưa đến từng phần của không gian trong khu vực thăm khám, điều trị NB COVID-19 một cách hiệu quả và các chất ô nhiễm trong không khí được tạo ra trong mỗi phần của không gian cũng cần được loại bỏ một cách hiệu quả.
+ Tần số thay thế không khí mỗi giờ (ACH): ACH được xác định tại mỗi phòng của khu vực thăm khám, điều trị theo Tiêu chuẩn được quy định trong Hướng dẫn này.
- Có nhân viên chuyên trách được đào tạo để vận hành, kiểm tra và bảo trì hệ thống thông khí.
4. Phương tiện
- Hệ thống quạt thông khí (quạt cấp khí, quạt hút khí).
- Màng lọc khí.
- Turbine gió.
- Lưới tản nhiệt (hoặc miệng thổi khí).
- Hệ thống thông khí lực âm.
5. Biện pháp tiến hành
5.1. Thiết kế hệ thống thông khí
Lưu thông không khí là biện pháp đưa không khí từ bên ngoài vào trong một tòa nhà hoặc căn phòng và phân phối không khí trong tòa nhà và căn phòng đó. Mục đích chính của việc lưu thông không khí trong tòa nhà là cung cấp không khí sạch phục vụ cho hô hấp bằng cách làm loãng các chất gây ô nhiễm không khí trong tòa nhà và loại bỏ các chất ô nhiễm này khỏi không khí. Có ba yếu tố cơ bản về lưu thông không khí:
- Tốc độ lưu thông - lượng không khí từ bên ngoài được đưa vào khoảng không gian, và chất lượng của không khí bên ngoài.
- Hướng dòng khí - phương hướng chung của dòng khí trong một tòa nhà, nên đi từ khu vực sạch đến khu vực bẩn; và
- Phân bố không khí hay khuynh hướng dòng khí - không khí bên trong tòa nhà cần được phân phối đến từng phần của khoảng không gian bên trong và chất gây ô nhiễm được tạo ra trong mỗi khu vực cần được loại bỏ một cách hiệu quả.
Căn cứ điều kiện khí hậu, hướng gió, nguồn lực và nhu cầu, mỗi cơ sở khám bệnh, chữa bệnh lựa chọn ít nhất một trong 3 loại hệ thống lưu thông thông khí sau (xem Phụ lục 13):
5.1.1. Thông khí tự nhiên: được thực hiện nhờ áp lực nhiệt và áp lực gió. Áp lực nhiệt tạo ra từ chênh lệch tự nhiên của mật độ không khí trong và ngoài toà nhà. Hoạt động con người tạo ra nhiệt độ làm tăng nhiệt độ không khí trong tòa nhà, nhiệt độ cao khí sẽ nhẹ và bay lên cao hình thành vùng có khí áp thấp. Không khí lạnh bên ngoài toà nhà là vùng có khí áp cao hơn sẽ được đưa vào thế chỗ qua khe mở có chủ đích vào toà nhà như cửa sổ, cửa ra vào, ống khói chạy năng lượng, mặt trời, lỗ thông hơi. Áp lực gió tạo ra khi gió thổi vào một tòa nhà gây ra áp lực dương lên bề mặt nơi gió thổi tới (cửa đón gió) và áp lực âm tại mặt không có gió thổi tới (dưới hướng gió). Sự khác biệt về áp lực thúc đẩy không khí lưu thông qua các khe mở vào tòa nhà đến các khe mở tại tại vị trí có áp lực thấp ở mặt dưới hướng gió. Do vậy cần mở cửa ở hướng gió mát chủ đạo và cửa thoát gió ở mặt đối diện. Không khí ô nhiễm trong buồng thoát trực tiếp ra ngoài trời, tránh xa lỗ thông hơi, khu vực chăm sóc điều trị hoặc đông người qua lại. Thông khí tự nhiên phụ thuộc vào điều kiện khí hậu. Khi điều kiện khí hậu không thể đáp ứng cho yêu cầu thông khí tự nhiên, cần xem xét thay thế bằng thông khí cơ học hoặc thông khí hỗn hợp.
5.1.2. Thông khí cơ học: sử dụng quạt thông khí để tạo thông khí cơ học. Quạt có thể được lắp đặt trực tiếp trong cửa sổ hoặc tường hoặc được lắp đặt trong ống dẫn khí để cung cấp không khí vào hoặc hút khí ra từ phòng. Với khu vực thăm khám, điều trị NB nghi ngờ hoặc xác định SARS-CoV-2, cần sử dụng hệ thống thông khí cơ học áp lực âm để hút khí từ ngoài trời vào trong buồng bệnh.
5.1.3. Thông khí phối hợp: dựa trên lực tự nhiên (áp lực nhiệt và áp lực gió) để cung cấp tỉ lệ thay đổi luồng khí mong muốn và sử dụng thông khí cơ học khi tỉ lệ trao đổi luồng khí nhờ thông khí tự nhiên quá thấp. Với sự hỗ trợ của thông khí cơ học thông qua hệ thống quạt cấp khí sạch và hút khí ô nhiễm lắp đặt phù hợp sẽ giúp tăng tăng tỷ lệ thông khí trong phòng NB bị nhiễm trùng lây truyền qua không khí. Tuy nhiên, cần thận trọng khi lắp đặt hệ thống quạt thông khí. Quạt thông khí chỉ nên được lắp đặt ở nơi không khí trong phòng có thể được hút trực tiếp ra ngoài trời thông qua tường hoặc mái nhà. Kích thước và số lượng quạt hút phụ thuộc vào tỉ lệ luồng khí trao đổi trên giờ cần đạt và phải được đo, kiểm tra trước khi sử dụng. Các vấn đề liên quan đến việc sử dụng quạt hút gồm khó khăn khi lắp đặt (đặc biệt đối với quạt lớn), tiếng ồn (đặc biệt là từ quạt công suất cao), nhiệt độ trong phòng tăng hoặc giảm và yêu cầu cung cấp điện không ngừng. Nếu nhiệt độ trong phòng gây khó chịu (quá nóng hoặc quá lạnh), có thể bổ sung thêm hệ thống làm mát hoặc sưởi ấm.
Với cơ sở khám bệnh chữa bệnh không có điều kiện để trang bị hệ thống thông khí tự nhiên hoặc cơ học phù hợp, một số giải pháp sau có thể được xem xét:
- Lắp đạt quạt hút khí: không khí được hút trực tiếp ra ngoài trời, số lượng và thông số kỹ thuật của quạt hút tùy thuộc thể tích phòng và tần số thay đổi khí mong muốn. Quạt hút khí không được lắp đặt gần cửa thu cấp khí. Nếu có tăng hoặc giảm nhiệt độ, có thể bổ sung hệ thống sưởi ấm hoặc làm mát hoặc quạt trần.
- Lắp đặt turbine gió: lắp đặt turbine gió không cần sử dụng điện và cung cấp hệ thống xả khí trên mái nhà làm tăng luồng không khí trong tòa nhà.
- Lắp đặt màng lọc tiểu phần khí có hiệu lực lọc cao (HEPA): có hiệu quả làm giảm nồng độ khí dung ô nhiễm trong những không gian riêng biệt. Tuy nhiên, bằng chứng về hiệu quả của màng lọc HEPA trong phòng ngừa lây nhiễm SARS- CoV-2 vẫn còn hạn chế. Cở sở khám bệnh chữa bệnh cần thủ hướng dẫn của nhà sản xuất khi sử dụng màng lọc HEPA.
5.2. Tiêu chuẩn thông khí
5.2.1. Thông khí tự nhiên
- Buồng cách ly NB nghi ngờ hoặc xác định SARS-CoV-2: cần đạt tốc độ thông khí trung bình/giờ: 160 lít/giây/NB.
- Khu vực hành lang buồng cách ly: 2,5 lít/giây/m3.
- Buồng thực hiện thủ thuật tạo khí dung: 60 l/giây/NB
- Tần số thay đổi không khí/giờ (ACH): 6-12 ACH
5.2.2. Thông khí cơ học
- Buồng cách ly người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2:
+ Chênh lệch áp suất âm > 2,5 Pa (đồng hồ mực nước 0,01 inch)
+ Chênh lệch luồng khí > 125-cfm (56 l/giây) xả so với cấp
+ Tần số thay đổi không khí/giờ (ACH): 6-12 ACH (tương đương 40- 80L/s/NB cho phòng có thể tích 4x2x3 m3), lý tưởng nhất là 12 ACH cho khu nhà xây mới, 6 ACH cho khu nhà cũ với chênh lệch áp lực âm được khuyến cáo là 2,5Pa để đảm bảo luồng không khí từ hành lang vào buồng bệnh (xem Phụ lục 13).
+ Lượng khí rò rỉ cho phép: 0,046 m2 (0,5 feet vuông).
+ Luồng khí từ khu vực sạch đến khu kém sạch hơn. Hướng luồng khí có thể được đánh giá bởi việc đo áp lực chênh lệch giữa các buồng với đồng hồ đo áp lực chênh lệch. Nếu việc đo áp lực không thể thực hiện được, hướng luồng khí có thể đánh giá bằng máy tạo khói. Căn cứ hướng di chuyển của làn khói tạo ra để xác định hướng di chuyển của luồng khí.
+ Hút khí ra bên ngoài, hoặc bộ lọc HEPA nếu không khí trong phòng được tuần hoàn.
- Buồng thực hiện thủ thuật tạo khí dung: 6 ACH. Trong điều kiện lý tưởng, thủ thuật tạo khí dung được thực hiện trong buồng áp lực âm.
6. Trách nhiệm
- Khoa KSNK có nhiệm vụ kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy định này.
- Phòng Vật tư thiết bị Y tế chịu trách nhiệm đào tạo, tập huấn nhân viên chuyên trách quản lý hệ thống thông khí; lựa chọn, lắp đặt và bảo trì các thiết bị thông khí phù hợp điều kiện của cơ sở khám bệnh chữa bệnh.
- Đơn vị thăm khám, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2: đảm bảo tuân thủ các quy định phòng tại khu vực mình quản lý.
- Phòng Kế hoạch tổng hợp: giám sát thực hiện, tiếp nhận và báo cáo xin ý kiến Ban chỉ đạo bệnh viện giải quyết các vướng mắc nảy sinh trong quá trình thực hiện quy định này.
XỬ LÝ CHẤT THẢI
1. Mục đích
- Nhân viên y tế, người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 thực hiện đúng quy trình phân loại, cô lập, thu gom, vận chuyển và xử lý chất thải phát sinh từ khu vực cách ly.
- Ngăn ngừa phát tán SARS-CoV-2 từ chất thải ra môi trường và cộng đồng.
- Bảo đảm an toàn cho NB, NVYT và cộng đồng.
2. Nguyên tắc
- Tất cả chất thải phải được thu gom xử lý ngay tại nơi phát sinh từ khu vực sàng lọc, khu vực cách ly của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 đều được coi là chất thải lây nhiễm, cần được thu gom trong túi ni-lon và thùng kín màu vàng có biểu tượng nguy hại sinh học.
- Bảo đảm không phát tán mầm bệnh trong quá trình thu gom, vận chuyển và xử lý chất thải y tế từ khu vực sàng lọc, khu vực cách ly của người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2; bảo đảm an toàn cho NVYT và người tham gia quản lý chất thải y tế.
- Chất thải y tế khi đưa ra ngoài phải cho vào một túi chất thải màu vàng trước khi chuyển xuống nhà chứa chất thải tập trung của bệnh viện, ghi cảnh báo “Chất thải có nguy cơ chứa SARS-CoV-2”.
- NVYT và người tham gia quản lý chất thải y tế, vệ sinh môi trường phải được trang bị đầy đủ phương tiện bảo vệ cá nhân phù hợp khi đang làm việc.
3. Phạm vi áp dụng
3.1. Đối tượng
- Nhân viên làm nhiệm vụ thu gom, vận chuyển và xử lý chất thải người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Tất cả NVYT tham gia vào quá trình chăm sóc điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2, người nhà NB, khách thăm.
3.2. Khu vực
- Tại tất cả những nơi có người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 làm phát sinh chất thải: tiếp nhận, khám sàng lọc, khu vực cách ly, xét nghiệm... người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Khu vực xử lý chất thải.
4. Phương tiện
- Thùng và túi ni-lon dùng cho thu gom chất thải y tế lây nhiễm theo đúng quy định (màu vàng) có biểu tượng chất thải lây nhiễm theo quy định được đặt trong khu vực sàng lọc, phòng cách ly, phòng bệnh và buồng đệm.
- Trên xe tiêm hoặc trong phòng cách ly được trang bị hộp thu gom chất thải sắc nhọn (màu vàng, kháng thủng, sử dụng một lần).
- Trên xe chuyển người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2.
- Phương tiện bảo hộ (mũ, khẩu trang, kính bảo hộ, quần áo, ủng cao su/bao giầy) cho người thu gom, xử lý, quản lý chất thải y tế.
5. Biện pháp thực hiện
- Chất thải là bệnh phẩm của người nghi ngờ nhiễm hoặc nhiễm SARS-CoV-2 phải được xử lý an toàn theo hướng dẫn xử lý chất thải có nguy cơ lây nhiễm cao trước khi đưa vào hệ thống xử lý tập trung.
- Tất cả chất thải rắn phát sinh trong khu vực khám sàng lọc, khu cách ly và khu vực có liên quan đến người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được thu gom ngay vào thùng, hộp hoặc túi thu gom chất thải lây nhiễm.
- Thùng đựng chất thải lây nhiễm tại nơi lưu giữ tạm thời phải được đậy nắp kín, bảo đảm không bị rơi, rò rỉ chất thải trong quá trình thu gom về khu lưu giữ tập trung trong khuôn viên của cơ sở y tế ít nhất 2 lần/ngày.
- Nhân viên thu gom, vận chuyển chất thải mang phương tiện phòng hộ theo đúng quy định.

Hình 27: Nhãn chất thải có nguy cơ chứa SARS-CoV-2
- Chất thải phải được vận chuyển đến nơi tập trung chất thải của bệnh viện ít nhất 2 lần/ngày và khi có yêu cầu.
- Trước khi vận chuyển tới nơi tập trung chất thải của bệnh viện, chất thải phải được gói kín trong túi ni-lon màu vàng ngay trong buồng cách ly sau đó đặt vào một túi thu gom khác màu vàng bên ngoài buồng cách ly và dán nhãn “Chất thải có nguy cơ chứa SARS-CoV-2”.
- Khi đã chuyển chất thải tới nơi tập trung chất thải của bệnh viện, chất thải được xử lý tiêu hủy tập trung như những chất thải lây nhiễm cao khác. Tuyệt đối không mở túi chất thải này khi lưu giữ, vận chuyển và xử lý.
- Chất thải lỏng như phân, nước tiểu phát sinh từ buồng cách ly hoặc khu vực cách ly cần được thu gom theo hệ thống thu gom và xử lý nước thải y tế chung của bệnh viện. Trường hợp cơ sở chưa có hệ thống xử lý nước thải đạt tiêu chuẩn môi trường, chất thải lỏng từ khu vực cách ly phải được thu gom và xử lý khử khuẩn bằng dung dịch hóa chất chứa 1,0% Clo hoạt tính trước khi thải ra môi trường.
- Chất tiết đường hô hấp (đờm, rãi, dung dịch họng, dịch phế quản của NB phải được xử lý triệt để bằng dung dịch 1,0 % Clo hoạt tính với tỷ lệ 1:1 trong thời gian ít nhất 10 phút sau đó thu gom theo quy định của đơn vị điều trị.
- Tại các đơn vị có lò hấp nhiệt độ cao chất thải rắn và bệnh phẩm phát sinh từ phòng xét nghiệm cần được hấp ở nhiệt độ 121°C trong 20 phút trước khi tập trung chất thải và xử lý theo quy định.
- Vận chuyển, xử lý tập trung: Thùng đựng chất thải lây nhiễm phải đáp ứng đúng quy định tại Thông tư liên tịch số 58/2015/TTLT-BYT-BTNMT ngày 31/12/2015 của BYT và BTN&MT quy định về quản lý chất thải y tế và có dán nhãn “Chất thải có nguy cơ chứa SARS-CoV-2”, có thành cứng, có nắp đậy kín, có lắp bánh xe đẩy. Chất thải lây nhiễm phải được vận chuyển và xử lý ngay trong ngày. Thời điểm và lối đi vận chuyển chất thải nên tránh đông người.
- Đồ vải, quần áo thải bỏ của người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2, trang phục PHCN của NVYT và người tham gia quản lý chất thải y tế, vệ sinh môi trường tại khu vực sàng lọc, theo dõi, cách ly, chăm sóc, điều trị người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 phải được thu gom và xử lý như chất thải lây nhiễm nêu trên.
6. Kiểm tra và giám sát
- Khoa KSNK, Phòng Điều dưỡng, Trưởng khoa và Điều dưỡng trưởng các khoa liên quan có nhiệm vụ huấn luyện, kiểm tra giám sát và đôn đốc việc thực hiện nghiêm ngặt quy trình xử lý chất thải người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2. Nội dung giám sát:
+ Phương tiện thu gom vận chuyển.
+ Thực hành phân loại, thu gom, vận chuyển và tiêu hủy.
+ Khối lượng chất thải phát sinh.
- Báo cáo ngay cho các trưởng khoa, điều dưỡng trưởng, Ban phòng chống dịch COVID-19 và lãnh đạo bệnh viện khi có sự cố hoặc bất kỳ vấn đề gì có liên quan đến phát tán nguồn nhiễm từ chất thải.
PHÒNG NGỪA LÂY NHIỄM SARS-COV-2 TRONG CHẨN ĐOÁN HÌNH ẢNH VÀ THĂM DÒ CHỨC NĂNG
1. Mục đích
- Đảm bảo nhân viên làm việc tại các khu vực chẩn đoán chức năng và hình ảnh tuân thủ nghiêm ngặt quy trình xử lý máy móc sau khi sử dụng cho NB.
- Ngăn ngừa nguy cơ lây nhiễm SARS-CoV-2 và các tác nhân gây bệnh khác từ NB sang NVYT, NB khác, khách thăm và phát tán ra môi trường xung quanh NB và cộng đồng.
2. Đối tượng và phạm vi áp dụng
- Tất cả các máy móc, thiết bị sau khi sử dụng cho người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2 tại đơn vị nội soi và chẩn đoán hình ảnh (X-quang, CT- Scan).
- Đơn vị nội soi chẩn đoán và nội soi phẫu thuật, thủ thuật.
- Đơn vị chẩn đoán hình ảnh X-quang, CT-Scan.
3. Nguyên tắc thực hiện
- Tất cả các dụng cụ, máy móc dùng trong chẩn đoán, thăm dò chức năng hay điều trị đều phải coi như là những vật dụng có nguy cơ lây nhiễm SARS-CoV-2.
- Tùy theo các loại máy móc, thiết bị dụng cụ thuộc nhóm dụng cụ, thiết yếu, bán thiết yếu và không thiết yếu để xử lý (Xem thêm hướng dẫn khử khuẩn, tiệt khuẩn dụng cụ tái sử dụng trong cơ sở KBCB do BYT ban hành số 3671/QĐ- BYT/2012, Hướng dẫn xử lý dụng cụ nôi soi trong chẩn đoán và điều trị, số 3916/QĐ-BYT).
- Nhân viên làm công tác xử lý cần phải mang đủ và đúng phương tiện PHCN tuỳ theo tình huống tiếp xúc.
- Phải xây dựng quy định, quy trình các hướng dẫn cụ thể và tập huấn về phòng ngừa lây nhiễm SARS-CoV-2 ở NB có nội soi, chiếu, chụp X-quang, CT- Scan cho tất cả các NVYT có liên quan.
- Kiểm tra, giám sát việc tuân thủ của NVYT.
- Khai báo nguy cơ tiếp xúc cho người có trách nhiệm giám sát dịch tễ học và Bộ phận tổ chức bệnh viện.
4. Các bước thực hiện
4.2. Ngăn ngừa lây nhiễm khi nội soi cho nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 khi chụp X-quang, CT-Scan
4.2.1. Quy định
- Không sử dụng CT-Scan nhằm mục đích sàng lọc và phát hiện viêm phổi do SARS-CoV-2, hoặc coi như là 1 thử nghiệm đầu tiên để chẩn đoán cho SARS-CoV-2.
- Triển khai chụp cắt lớp vi tính một cách tiết kiệm nếu không trong đợt bùng phát dịch sẽ không có đủ người lực thực hiện. Chỉ dự trữ nó cho những NB nhập viện, có triệu chứng với chỉ định lâm sàng cụ thể cần CT -Scan.
- Cần tuân thủ các quy trình phù hợp trước khi thực hiện chụp X-quang hoặc CT-Scan NB đầu tiên, giữa hai NB và NB tiếp theo:
4.2.2. Cách thực hiện
Khi có trường hợp người nhiễm hoặc nghi ngờ nhiễm SARS-COV-2, các đơn vị có liên quan cần phải tuân thủ như sau:
a) Khoa lâm sàng:
- Phải gọi điện thông báo trước cho khoa X-quang, để khoa X-quang chuẩn bị phòng chụp đảm bảo an toàn không lây nhiễm.
- Nhân viên chuyển bệnh mang phương tiện PHCN và phẩu trang y tế hoặc N95 nếu NB có hỗ trợ hô hấp, ho nhiều.
- NB mang khẩu trang Y tế hoặc N95 tuỳ tình hình cụ thể. Trong trường hợp NB suy hô hấp, hôn mê, không tự đi được cần cho chụp X-quang tại giường (NVYT vào chụp mang phương tiện PHCN, VST, ...), hoặc sử dụng bóp bóng qua mask hoặc nội khí quản (có lắp bộ phận lọc khí thở ra).
b) Khu vực chẩn đoán hình ảnh và thăm dò chức năng
- Bố trí phòng chụp X-quang/thăm dò chức năng riêng cho các đối tượng nghi ngờ hoặc nhiễm SARS-CoV-2, Phòng cuối dãy, có để bảng khu vực không có phận sự không vào.
- Khi chụp hoặc thăm dò chức năng nên tắt thông khí máy lạnh (nếu thông khí hiện tại áp lực dương, hoặc sử dụng máy lạnh nguy cơ phát tán các khu vực khác).
- Nhân viên chụp hoặc thăm dò chức năng mang đầy đủ phương tiện PHCN, có KT N95, Kính bảo vệ mắt và mặt nạ (do người NVYT tiếp xúc gần, và họ phải làm thao tác tiếp xúc gần với NB).
- Bố trí đường di chuyển, thùng đựng chất thải trong buồng chụp hoặc thăm dò chức năng (nguy cơ NB ho lau dịch có chỗ vứt bỏ).
- Có đủ dung dịch VST, khử khuẩn bề mặt và phòng chụp sau khi kết thúc (theo hướng dẫn tại phần vệ sinh khử khuẩn bề mặt môi trường).
- Đơn vị VSMT mang phương tiện PHCN để vệ sinh, lau bề mặt, các màn hình nên che phủ trước khi thực hiện, sau đó tháo vệ sinh bề mặt với hóa chất nhà sản suất khuyến cáo.
+ Cân nhắc sử dụng các đơn vị X-quang, siêu âm, nội soi di động trong các cơ sở chăm sóc trên xe cứu thương được coi là cần thiết về mặt y tế. Bề mặt trên các máy cần dễ dàng được làm sạch, và có thể sử dụng công cụ che phủ dễ vệ sinh hoặc dùng một lần rồi bỏ, việc sử dụng chúng giúp giữ cho các phòng chụp X- quang và thăm dò chức năng dễ vệ sinh khử khuẩn và nhanh chóng có thể sử dụng cho các NB bình thường khác.
+ Các bác sĩ, kỹ thuật viên X-quang, siêu âm cần phải được tập huấn cơ bản và diễn tập khi thực hiện kỹ thuật trên người nhiễm, nghi ngờ nhiễm SARS-CoV-2 về phòng ngừa và kiểm soát lây nhiễm, đặc biệt việc sử dụng phương tiện PHCN để có thể xác định các phát hiện sớm bệnh và áp dụng các biện pháp cách ly và kiểm soát lây nhiễm SARS-CoV-2 kịp thời, hiệu quả.
+ Việc đọc kết quả và trả kết quả qua hệ thống mạng càng sớm càng tốt.
c) Các bước vệ sinh khử khuẩn máy X-quang, Máy chụp CT-Scan và các máy chẩn đoán hình ảnh khác.
Đối với máy chẩn đoán hình ảnh như chụp X-quang. Nhân viên khoa X- quang, sau khi kết thúc công việc chụp X-quang.
Bảng 4: Quy trình vệ sinh máy chụp X-quang
|
Chuẩn bị phương tiện làm sạch khử khuẩn |
|
- Xô hoặc thau nhựa có thể tích thích hợp (nên có chai đựng dung dịch bình xịt, hộp đựng khăn tẩm hóa chất khử khuẩn). - Dung dịch Clo 0,1%. - Khăn lau nhiều loại. - Dung dịch rửa tay có chứa cồn. - Bảng kiểm các bộ phận cần vệ sinh khử khuẩn. Phương tiện PHCN - Chụp X-quang có can thiệp NVYT cần mặc bộ chống dịch cấp độ 3 vô khuẩn (nếu không có mặc ngoài bộ vô khuẩn như trong làm thủ thuật/phẫu thuật xâm lấn). - Nón che kín đầu, tóc. - Khẩu trang y tế hoặc N95. - Mắt kính hoặc mặt nạ. - Găng tay sạch cho vệ sinh, găng tay dày khi lau những nơi dính nhiều máu và dịch, găng tay vô khuẩn khi làm X-quang can thiệp. - Tạp dề bán thấm nếu cần. - Ủng hoặc bao giày. |
|
Bước 1: Chuẩn bị phương tiện, hóa chất đầy đủ. Bước 2: Mang phương tiện PHCN để thực hiện làm sạch và khử khuẩn. Bước 3: Thu gom vật các vật sắc nhọn, rác trên các bề mặt trước khi lau. Bước 4: * Bề mặt của xe, hộc đựng máy móc lau lần 1 với chất tẩy rửa làm sạch chất hữu cơ bám dính, lau lần 2 với dung dịch Clo hoạt tính có nồng độ 0,01%. Để khô trong 10 phút lau lại với nước sạch. Trong trường hợp có vương vãi máu dịch lượng nhiều, xử lý như quy trình vương đổ máu dịch (SOP xử lý đổ tràn....), với nồng độ clo hoạt tính 0,5%. * Bề mặt máy móc: lau bằng khăn tẩm hóa chất khử khuẩn hoặc cồn ít nhất 60 độ sau khi làm sạch chất hữu cơ. Bước 5: Sau khi kết thúc, bỏ khăn lau bẩn vào túi màu vàng và dán nhãn “Đồ vải có nguy cơ chứa SARS-CoV-2” ở bên ngoài. Sau đó, bỏ vào túi màu vàng thứ 2 bên ngoài buồng cách ly trước khi chuyển về bộ phận xử lý đồ vải. Bước 6: Cởi bỏ trang phục phòng hộ phòng đệm và rửa tay. Bước 7: Ghi hồ sơ và đánh dấu bảng kiểm các khu vực, máy móc đã vệ sinh, khử khuẩn. |
Chú ý:
- Đối với máy siêu âm việc xử lý vệ sinh máy (bề mặt máy) tương tự như các máy chụp chẩn đoán hình ảnh, cần sử dụng hóa chất theo khuyến cáo của nhà sản suất hoặc sử dụng dung dịch khử khuẩn không làm hỏng máy như chlorin nồng độ 0,1% hoặc cồn 70 độ.
- Đối với các đầu dò cần xử lý như những dụng cụ bán thiết yếu, nếu đầu dò đi vào khoang vô khuẩn phải tiệt khuẩn.
- Đối với máy nội soi và các bộ phận đi kèm cần xem thêm hướng dẫn về xử lý dụng cụ nội soi chẩn đoán và nội soi phẫu thuật của BYT, theo quyết định số 3916/QĐ-BYT và hướng dẫn xử lý dụng cụ tái sử dụng lại do BYT ban hành số 3671/QĐ-BYT.
PHỤ LỤC
Phụ lục 1:
SƠ ĐỒ TIẾP NHẬN NGƯỜI NHIỄM HOẶC NGHI NGỜ NHIỄM SARS-COV-2
Phụ lục 2:
SƠ ĐỒ THỰC HIỆN PHÒNG NGỪA VÀ KIỂM SOÁT NHIỄM KHUẨN THEO TỪNG GIAI ĐOẠN CHẨN ĐOÁN
Phụ lục 3:
SỬ DỤNG PHƯƠNG TIỆN PHÒNG HỘ CÁ NHÂN CỦA NHÂN VIÊN Y TẾ TRONG PHÒNG CHỐNG COVID-19
|
Vị trí, thủ thuật |
Sử dụng phương tiện phòng hộ cá nhân |
|||||
|
Bộ quần áo chống dịch |
Tạp dề |
Găng |
Khẩu trang y tế |
Khẩu trang N95 |
Kính bảo hộ / tấm che mặt |
|
|
Tiếp đón |
+/- |
|
+/- |
+ |
|
+/- |
|
Phòng khám sàng lọc |
+ |
|
+ |
+ |
+/- |
+ |
|
Khu vực cách li trong BV |
+ |
+/- |
+ |
|
+ |
+ |
|
Phòng xét nghiệm |
+ |
+/- |
+ |
|
+ |
+ |
|
Vận chuyển người bệnh |
+ |
+/- |
+ |
+ |
+/- |
+ |
|
Khu xử lý, bảo quản thi hài |
+ |
+/- |
+ |
+ |
+/- |
+ |
|
Khi làm thủ thuật, phẫu thuật |
+ |
+ |
+ |
+ |
+ |
+ |
Ghi chú:
(+) Cần thiết sử dụng.
(+/-) Cân nhắc sử dụng theo từng trường hợp.
Phụ lục 4:
DỰ TRÙ PHƯƠNG TIỆN PHÒNG HỘ CÁ NHÂN
Ví dụ: cách tính số lượng phương tiện PHCN cho các tình huống tiếp xúc: Dự trù phương tiện PHCN cho 1 ngày làm việc tại 1 đơn vị điều trị, chăm sóc NB nghi ngờ hoặc nhiễm SARS-CoV-2.
1. Số NVYT làm việc tại đơn vị điều trị COVID-19 (giả định)
|
Nhân sự (Cơ số thực tế hàng ngày) |
Số người NVYT/Ca |
Số ca làm việc/ngày |
Tổng số người/ngày |
|
Số điều dưỡng |
4 |
3 |
12 |
|
Số Bác sĩ |
2 |
3 |
6 |
|
Nhân viên giám sát |
1 |
3 |
3 |
|
Người hỗ trợ (hộ lý, NV vệ sinh...) |
2 |
3 |
6 |
|
KTV xét nghiệm |
2 |
3 |
6 |
|
Tổng số người |
11 |
|
33 |
|
Tổng số ngày dự trù |
1 |
|
|
2. Dự trù lượng phương tiện PHCN theo số NVYT
|
Nhân sự (Cơ số thực tế hàng ngày) |
Số người/ ngày |
Số bộ phương tiện PHCN cần thiết cho 1 người |
Số bộ phương tiện PHCN cần thiết theo vị trí làm việc |
|
Số điều dưỡng |
12 |
2 |
24 |
|
Số Bác sĩ |
6 |
2 |
12 |
|
Giám sát viên |
3 |
2 |
6 |
|
Người hỗ trợ (hộ lý, NV vệ sinh…) |
6 |
2 |
12 |
|
KTV xét nghiệm |
6 |
2 |
12 |
|
Số bộ phương tiện PHCN dự phòng |
5 |
||
|
Tổng số: |
71 |
||
Ghi chú:
- Đây là ví dụ về cách tính phương tiện PHCN cho 1 khu vực làm việc. Số lượng và vị trí làm việc của NVYT tùy theo phân công của mỗi đơn vị.
- Các cơ sở KBCB có thể áp dụng cách tính này để tính riêng cho từng loại phương tiện PHCN và cho từng khu vực.
Phụ lục 5:
BẢNG KIỂM GIÁM SÁT THỰC HÀNH SỬ DỤNG PHƯƠNG TIỆN PHCN
Các bảng kiểm sau đây là các mẫu tham khảo và có thể cần điều chỉnh lại cho phù hợp dựa trên loại phương tiện PHCN hiện có tại cơ sở y tế
Bảng kiểm mang phương tiện PHCN
Đơn vị: __________________________________
Thời gian giám sát (ngày/giờ): ______________________________
Người giám sát:______________________________
NVYT: _________________________
|
STT |
Nội dung |
Đánh giá |
Ghi chú |
|
|
Đạt |
Chưa đạt |
|
||
|
A |
Chuẩn bị |
|
|
|
|
1 |
NVYT chuẩn bị |
|
|
|
|
1.1 |
Trang phục y tế theo quy định |
|
|
|
|
1.2 |
Tháo bỏ trang sức |
|
|
|
|
1.3 |
VST |
|
|
|
|
2 |
Chuẩn bị phương tiện và địa điểm |
|
|
|
|
2.1 |
Bộ đồ bảo hộ chống dịch theo cấp độ và tình huống dự kiến |
|
|
|
|
2.2 |
Dung dịch VST: 01 chai |
|
|
|
|
2.3 |
Thùng đựng chất thải lây nhiễm màu vàng, có đạp chân: 01 chiếc |
|
|
|
|
2.4 |
Thùng ngâm dụng cụ: 01 chiếc |
|
|
|
|
2.5 |
Chuẩn bị địa điểm: Buồng đệm hoặc ngày tại cửa khu vực/ buồng cách ly |
|
|
|
|
B |
Các bước tiến hành |
|
|
|
|
|
Trình tự mang phương tiện PHCN |
|
|
|
|
1 |
VST |
|
|
|
|
2 |
Đi ủng hoặc bao giầy ngoài bộ đồ cơ bản, ôm lấy ống quần bộ đồ mặc cơ bản |
|
|
|
|
3 |
Mặc quần và áo choàng đúng kỹ thuật (quần trùm ngoài ủng hoặc bao giầy) |
|
|
|
|
4 |
Mang khẩu trang đúng kỹ thuật |
|
|
|
|
5 |
Mang kính bảo hộ loại gọng gài tai |
|
|
|
|
6 |
Đội mũ trùm kín tóc, đầu, tai, dây đeo khẩu trang. |
|
|
|
|
7 |
Mang tấm che mặt hoặc kính bảo hộ (nếu là loại dây đeo ngoài mũ). |
|
|
|
|
8 |
VST |
|
|
|
|
9 |
Mang găng tay đúng kỹ thuật |
|
|
|
Bảng kiểm tháo bỏ phương tiện PHCN
Đơn vị: ________________________________________
Thời gian giám sát (Ngày/giờ): _____________________________________
Người giám sát:_____________________________________
NVYT: _______________________________
|
STT |
Nội dung |
Đánh giá |
Ghi chú |
|
|
Đạt |
Chưa đạt |
|||
|
|
Trình tự tháo bỏ phương tiện PHCN |
|
|
|
|
A |
Loại quần, áo choàng và mũ trùm đầu rời |
|||
|
1 |
Tháo găng. Khi tháo cuộn mặt trong găng ra ngoài, bỏ vào thùng đựng chất thải. Nếu có mang tạp dề, tháo tạp dề, cởi dây dưới trước, dây trên sau, cuộn ngược mặt trong của tạp dề ra ngoài, bỏ vào thùng chất thải. |
|
|
|
|
2 |
VST lần 1 |
|
|
|
|
3 |
Tháo bỏ áo choàng, cuộn mặt trong của áo choàng ra ngoài và bỏ vào thùng chất thải |
|
|
|
|
4 |
VST lần 2 |
|
|
|
|
5 |
Tháo bỏ quần và ủng hoặc bao giầy cùng lúc, lộn mặt trong của quần ra ngoài, bỏ vào thùng chất thải. Nếu mang ủng, đặt ủng vào thùng có dung dịch khử khuẩn. |
|
|
|
|
6 |
VST lần 3 |
|
|
|
|
7 |
Tháo kính bảo hộ hoặc tấm che mặt (cầm vào 2 bên gọng của kính/ tấm che mặt nếu nằm ngoài mũ). |
|
|
|
|
8 |
VST lần 4 |
|
|
|
|
9 |
Tháo bỏ mũ trùm bằng cách luồn tay vào mặt trong mũ |
|
|
|
|
10 |
Tháo khẩu trang (cầm vào phần dây đeo phía sau đầu hoặc sau tai) |
|
|
|
|
11 |
VST lần 5 |
|
|
|
|
B |
Loại đồ phòng hộ quần liền áo |
|||
|
1 |
Tháo găng. Khi tháo cuộn mặt trong găng ra ngoài, bỏ vào thùng đựng chất thải. Nếu có mang tạp dề, tháo tạp dề, cởi dây dưới trước, dây trên sau, cuộn ngược mặt trong của tạp dề ra ngoài, bỏ vào thùng chất thải. |
|
|
|
|
2 |
VST lần 1 |
|
|
|
|
3 |
Tháo kính bảo hộ hoặc tấm che mặt ( cầm vào 2 bên gọng của kính/ tấm che mặt nếu kính hoặc tấm che mặt nằm ngoài mũ) |
|
|
|
|
4 |
VST lần 2 |
|
|
|
|
5 |
Tháo bỏ mũ, áo, quần. Khi tháo để mặt trong của trang phục lộn ra ngoài và loại bỏ vào thùng gom chất thải |
|
|
|
|
6 |
VST lần 3 |
|
|
|
|
7 |
Tháo ủng hoặc bao giầy, lộn mặt trong ra ngoài và bỏ vào thùng chất thải. Nếu mang ủng, đặt ủng vào thùng có dung dịch khử khuẩn nếu tái sử dụng lại ủng |
|
|
|
|
8 |
VST lần 4 |
|
|
|
|
9 |
Tháo khẩu trang (cầm vào phần dây đeo phía sau đầu hoặc sau tai) |
|
|
|
|
10 |
VST lần 5 |
|
|
|
[Nguồn: “Hướng dẫn tạm thời về kỹ thuật, phân loại và lựa chọn bộ trang phục phòng, chống dịch COVID-19” - Quyết định số 1616/QĐ-BYT của Bộ Y tế ban hành ngày 08/04/2020]
Phụ lục 6:
QUY TRÌNH XỬ LÝ DỤNG CỤ BÁN THIẾT YẾU KHÔNG THỂ TIỆT KHUẨN: ỐNG SOI ĐƯỜNG TIÊU HÓA, ỐNG SOI PHẾ QUẢN
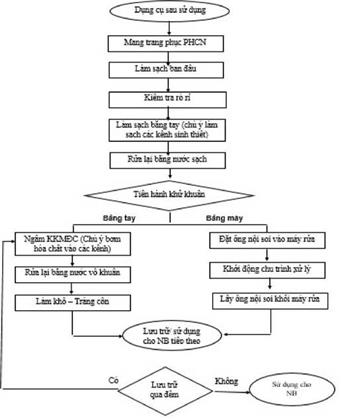
Phụ lục 7:
QUY TRÌNH XỬ LÝ DỤNG CỤ BÁN THIẾT YẾU NHÓM HỖ TRỢ HÔ HẤP
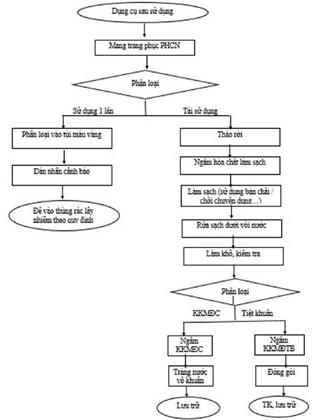
Phụ lục 8:
QUY TRÌNH SƠ XỬ LÝ VÀ ĐÓNG GÓI DỤNG CỤ THIẾT YẾU TRƯỚC KHI VẬN CHUYỂN VỀ ĐƠN VỊ XỬ LÝ TẬP TRUNG
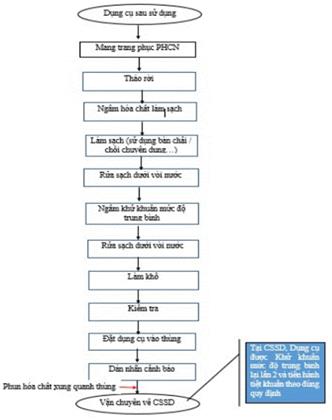
Phụ lục 9:
QUY TRÌNH XỬ LÝ DỤNG CỤ KHÔNG THIẾT YẾU
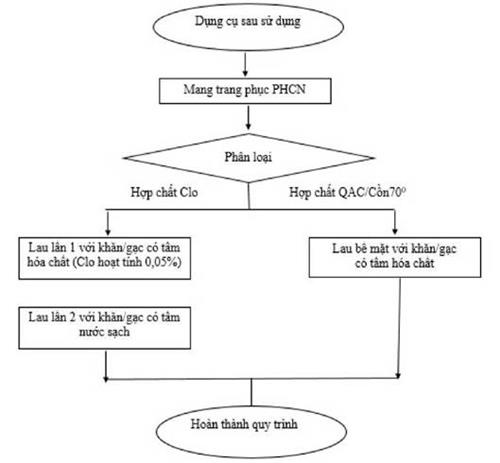
Phụ lục 10:
DANH MỤC DỤNG CỤ HÔ HẤP HỖ TRỢ VÀ KHUYẾN CÁO PHƯƠNG PHÁP TÁI XỬ LÝ
|
STT |
Danh mục dụng cụ hỗ trợ hộ hấp |
Sử dụng 1 lần |
Tái sử dụng |
||
|
Tiệt khuẩn |
KK MĐC |
KK MĐTB |
|||
|
A |
Thở oxy hỗ trợ |
|
|
|
|
|
1. |
Bình làm ẩm oxy |
|
√ |
√ |
|
|
2. |
Cannula |
√ |
|
|
|
|
3. |
Dây nối oxy |
√ |
|
|
|
|
4. |
Mask oxy ± túi dự trữ |
√ |
|
|
|
|
|
…. |
|
|
|
|
|
B |
Thở máy |
|
|
|
|
|
1. |
Airway |
√ |
|
|
|
|
2. |
Bóng ambu |
|
√ |
√ |
|
|
3. |
Bộ làm ấm + ẩm (Humidifier) |
|
√ |
√ |
|
|
4. |
Catheter mount (Ruột gà) |
√ |
|
|
|
|
5. |
Dây nối hút đàm |
√ |
|
|
|
|
6. |
Dây thở nhựa PE/PVC |
√ |
|
|
|
|
7. |
Dây thở silicon |
|
√ |
√ |
|
|
8. |
Hệ thống làm nóng |
|
|
|
√ |
|
9. |
Lọc khuẩn (Filter) |
√ |
|
|
|
|
10. |
Lọc khí vào |
|
√ |
|
|
|
11. |
Lọc khí ra |
|
√ |
|
|
|
12. |
Lưỡi đèn đặt NKQ |
|
√ |
√ |
|
|
13. |
Mask thở máy |
|
√ |
√ |
|
|
14. |
Màn hình máy thở |
|
|
|
√ |
|
15. |
Thân máy thở |
|
|
|
√ |
|
16. |
Ống NKQ |
√ |
|
|
|
|
17. |
Raccord (Co nối) |
√ |
|
|
|
|
|
….. |
|
|
|
|
|
C |
Hệ thống phun khí dung |
|
|
|
|
|
1. |
Bầu phun khí dung |
√ |
|
√ |
|
|
2. |
Dây nối |
√ |
|
|
|
|
3. |
Mask khí dung |
√ |
|
√ |
|
|
4. |
Máy phun khí dung |
|
|
|
√ |
|
|
… |
|
|
|
|
|
D |
Máy gây mê |
|
|
|
|
|
1. |
Bóng giúp thở |
|
|
|
√ |
|
2. |
Bóng xếp |
|
|
|
√ |
|
3. |
Buồng chứa chất hấp thu CO |
|
|
|
√ |
|
4. |
Dây thở nhựa PE/PVC |
√ |
|
|
|
|
5. |
Dây thở silicon |
|
√ |
√ |
|
|
6. |
Mask gây mê |
|
√ |
√ |
|
|
7. |
Van hạn chế áp lực |
|
|
|
√ |
|
8. |
Van hít vào |
|
|
|
√ |
|
9. |
Van thở ra |
|
|
|
√ |
|
|
…. |
|
|
|
|
Phụ lục 11:
CÁC HÓA CHẤT SỬ DỤNG TRONG PHÒNG CHỐNG DỊCH
Bệnh dịch ngày càng có xu hướng diễn biến khó lường, tại nhiều nước trên thế giới đang có tình trạng phát sinh, gia tăng những bệnh dịch mới nổi và nguy hiểm. Trong các đợt bùng phát bệnh dịch, việc sử dụng hóa chất để khử trùng các vật dụng và khu vực bị ô nhiễm là rất quan trọng, có thể ngăn chặn dịch lây lan và giảm số nạn nhân.
Có nhiều loại hóa chất khử trùng được sử dụng trong các cơ sở y tế, người sử dụng phải được cung cấp đầy đủ thông tin về những hóa chất đó, các hóa chất phải đảm bảo đạt hiệu quả cao trong các khâu xử lý môi trường, không khí phòng, các thiết bị y tế và chất thải. Dưới đây là một số hóa chất thường dùng để phòng chống bệnh dịch trong các cơ sở y tế hiện nay:
1. Nhóm hóa chất thường dùng để khử khuẩn da và VST
1.1. Cồn (Alcohol)
1.1.1. Đặc điểm chung
Trong khử khuẩn, cồn được sử dụng là cồn Ethyl 700 hoặc cồn Isopropyl 500. Hiệu quả sát khuẩn của cồn thường được đánh giá cao. Trong các chế phẩm VST, cồn ở mức 60%-80%. Cồn cao độ hơn, bay hơi nhanh nên cũng giảm phần nào hiệu quả sát trùng.
1.1.2. Cơ chế tác dụng
Cồn làm biến tính protein của vi khuẩn, vi rút có tác dụng trên các tế bào sinh dưỡng (kể cả BK- trực khuẩn lao, vi rút có vỏ, nấm) nhưng không có tác dụng trên bào tử.
Cồn phá hủy các cấu trúc lipid của vi rút nên vi rút sẽ bị tiêu diệt trong vài chục giây sau tiếp xúc.
1.1.3. Hướng dẫn sử dụng
Cồn và các chế phẩm của cồn được dung để VST trong quá trình mang và tháo phương tiện PHCN. Ngoài ra cồn còn được dùng để khử khuẩn các dụng cụ như nhiệt kế, dụng cụ nội soi võng mạc, nắp cao su của những lọ thuốc chia nhiều liều hoặc các chai đựng vắc xin, bóng ambu, dụng cụ siêu âm hoặc các dụng cụ sử dụng để pha chế thuốc.
Cồn là chất dễ cháy nên cần lưu giữ trong môi trường mát, điều kiện thông khí tốt. Cồn bốc hơi nhanh do vậy các dụng cụ chứa cồn phải có nắp đậy, các dụng cụ cần khử khuẩn phải được ngâm ngập trong cồn.
1.2. Dung dịch có chứa Chlorhexidinegluconat
1.2.1. Đặc điểm chung
Các dung dịch chứa Chlorhexidine có tác dụng diệt khuẩn nhanh, mạnh, phổ rộng, trong thành phần có bổ sung chất làm mềm, làm ẩm dưỡng da. Tác dụng diệt khuẩn kéo dài hơn so với các các dung dịch chứa cồn và Iodophor, không gây kích ứng da.
1.2.2. Cơ chế tác dụng
Chlorhexidine có hiệu quả trên phạm vi rộng đối với các vi khuẩn Gram (+) và Gram (-), men, nấm da và các vi rút ưa lipid. Thuốc không có tác dụng trên các bào tử.
1.2.3. Hướng dẫn sử dụng
Dung dịch Chlorhexidine 2% sử dụng để khử khuẩn da như tắm, VST, khử khuẩn niêm mạc như khí dung vào miệng.
Dung dịch Chlorhexidine 4% sử dụng để VST trước phẫu thuật, đỡ đẻ.
1.3. Hợp chất Iodophor
1.3.1. Đặc điểm chung
Chất khử khuẩn thuộc nhóm Iodophor được sử dụng trong các cở sở y tế như Povidone-Iodine (kết hợp giữa Polyvinylpyroiodine và Iode) có khả năng diệt vi khuẩn và vi rút nhưng không diệt được bào tử, chất này ít gây kích ứng da và không để lại màu sau khi sử dụng.
1.3.2. Cơ chế tác dụng
Hợp chất Iodophor có khả năng xâm nhập rất nhanh vào vách tế bào của VSV và phá vỡ cấu trúc protein và acid nucleic của chúng.
1.3.3. Hướng dẫn sử dụng
Các hóa chất thuộc nhóm Iodophor được sử dụng trong sát khuẩn da, thay băng vết mổ và khử khuẩn các loại dụng cụ, vật dụng y tế không xâm nhập như nhiệt kế, ống nghe, huyết áp kế...
2. Nhóm hóa chất thường sử dụng trong xử lý môi trường
2.1. Chlorine và hợp chất Chlorine
2.1.1. Đặc điểm chung
Chlorine và các hợp chất chlorin được sử dụng phổ biến nhất trong phòng chống dịch tại các cơ sở y tế. Loại hóa chất này tồn tại dưới hai dạng: dạng lỏng (Javel) hoặc dạng rắn (Calcium Hypochloride). Các chất khử khuẩn chlorine có phổ kháng khuẩn rộng, diệt vi khuẩn nhanh, giá thành thấp. Tuy nhiên, hạn chế của loại hóa chất này là ăn mòn các dụng cụ, vật dụng y tế khi tiếp xúc và hoạt tính giảm khi có mặt các chất hữu cơ.
Những hợp chất giải phóng Chlorine được sử dụng trong bệnh viện bao gồm hai loại: Cloramin B (Dioxide Chlorine) và Cloramin T.
2.1.2. Cơ chế tác dụng
Sự có mặt của hợp chất Chlorine làm ức chế các phản ứng của những enzyme cần thiết tham gia vào quá trình nhân lên của vi rút, làm thay đổi bản chất protein và bất hoạt các acid nucleic của vi rút.
2.1.3. Hướng dẫn sử dụng
Các dung dịch khử khuẩn có Chlorine cần đạt nồng độ tối thiểu 0,05% (500 ppm) sau khi pha. Dung dịch pha 0,05% được sử dụng để khử nhiễm các bề mặt như sàn nhà, tường, trần nhà... Với các phương tiện vận chuyển như xe cứu thương, cáng, vật dụng khác phải được phun khử khuẩn sau khi vận chuyển.
Các dung dịch pha từ các hóa chất chứa Clo trên thị trường hiện nay với nồng độ 0,05, 0,5%, 1% và 1,25% Clo hoạt tính thường được sử dụng tùy theo mục đích và cách thức của việc khử khuẩn. Việc tính nồng độ dung dịch phải dựa vào clo hoạt tính. Vì các hóa chất khác nhau có hàm lượng clo hoạt tính khác nhau, cho nên phải tính toán đủ khối lượng hóa chất cần thiết để đạt được dung dịch có nồng độ clo hoạt tính muốn sử dụng.
Lượng hóa chất chứa Clo cần để pha số lít dung dịch với nồng độ Clo hoạt tính theo yêu cầu được tính theo công thức sau:
|
Lượng hóa chất (gam) = |
Nồng độ clo hoạt tính của dung dịch cần pha (%) x số lít |
x 1.000 |
|
Hàm lượng clo hoạt tính của hóa chất sử dụng (%) |
* Hàm lượng Clo hoạt tính của hóa chất sử dụng luôn được nhà sản xuất ghi trên nhãn, bao bì hoặc bảng hướng dẫn sử dụng sản phẩm.
Ví dụ:
- Để pha 10 lít dung dịch có nồng độ clo hoạt tính 0,5% từ bột Cloramin B 25% Clo hoạt tính, cần: (0,5 x 10/25) x 1.000 = 200 gam.
- Để pha 10 lít dung dịch có nồng độ clo hoạt tính 0,5% từ bột Canxi hypocloride 70% Clo hoạt tính, cần: (0,5 x 10/70) x 1.000 = 72 gam.
- Để pha 10 lít dung dịch có nồng độ clo hoạt tính 0,5% từ bột Natri dichloroisocianurate 60% Clo hoạt tính, cần: (0,5 x 10/60) x 1.000 = 84 gam.
Bảng 1. Lượng hóa chất chứa Clo để pha 10 lít dung dịch với các nồng độ Clo hoạt tính thường sử dụng trong vệ sinh bề mặt môi trường trong bệnh viện
|
Tên hóa chất (hàm lượng clo hoạt tính) |
Lượng hóa chất cần để pha 10 lít dung dịch có nồng độ clo hoạt tính |
Cách pha |
||||
|
0,05% |
0,25% |
0,5% |
1,25% |
2,5% |
||
|
Cloramin B 25% |
20g |
100g |
200g |
500g |
1000g |
Hòa tan hoàn toàn lượng hóa chất cần thiết cho vừa đủ với 10 lít nước sạch, ở nhiệt độ thường. |
|
Canxi HypoCloride 70% |
7,2g |
36g |
72g |
180g |
360g |
|
|
Bột Natri Dichloro isocyanurate 60% |
8,4g |
42g |
84g |
210g |
420g |
|
Cholorine được sử dụng phổ biến trong khử khuẩn nước. Việc sử dụng chlorine ở nồng độ cao làm giảm đáng kể số lượng vi khuẩn trong các nguồn nước bị ô nhiễm.
Các dung dịch khử trùng có Clo sẽ giảm tác dụng nhanh theo thời gian, cho nên chỉ pha đủ lượng cần sử dụng và phải sử dụng càng sớm càng tốt sau khi pha. Tốt nhất chỉ pha và sử dụng trong ngày, không nên pha sẵn để dự trữ. Dung dịch đã pha cần bảo quản ở nơi khô, mát, đậy kín, tránh ánh sáng.
2.2. Hợp chất ammonium bậc 4
Hợp chất Ammonium bậc 4 được sử dụng như các chất khử khuẩn trong bệnh viện, chúng có khả năng diệt nấm, vi khuẩn, lipophilics vi rút nhưng không có khả năng diệt bào tử. Loại hợp chất này chỉ được sử dụng như hóa chất khử khuẩn mà không được sử dụng với vai trò là chất sát khuẩn đối với da hay các mô của cơ thể.
Những hợp chất Ammonium bậc 4 là các tác nhân làm sạch rất tốt, nhưng với SARS-COV-2 hiệu quả không cao nên không khuyến khích sử dụng.
3. Nhóm hóa chất dùng khử khuẩn, tiệt khuẩn dụng cụ
3.1. Glutaraldehyde
3.1.1. Đặc điểm chung
Bản chất của Glutaraldehyde là các Dialdehyde bão hoà. Glutaraldehyde được sử dụng với vai trò như một hóa chất tiệt khuẩn và khử khuẩn mức độ cao. Dung dịch Glutaraldehyde mang tính acid và không có khả năng diệt bào tử. Chỉ khi dung dịch được hoạt hóa bằng các tác nhân gây kiềm hóa ở pH từ 7,5 - 8,5, lúc này dung dịch mới có khả năng diệt bào tử.
Glutaraldehyde được sử dụng rộng rãi tại các cơ sở y tế bởi những lý do sau:
- Hoạt tính diệt khuẩn tốt;
- Hoạt tính diệt khuẩn không bị thay đổi ngay cả khi có mặt các chất hữu cơ (đờm, máu, mủ ...).
- Không gây ăn mòn với tất cả các loại dụng cụ.
3.1.2. Cơ chế tác dụng
Hoạt tính diệt khuẩn của Glutaraldehyde được thực hiện bởi việc kiềm hóa các nhóm: sulfhydral, hydroxyl, carboxyl và amino của vi sinh vật. Đây là nguyên nhân dẫn đến những thay đổi về cấu trúc AND, ARN và những thay đổi trong quá trình tổng hợp protein của vi sinh vật.
3.1.3. Hướng dẫn sử dụng
Dung dịch Glutaraldehyde ≥2% mang tính kiềm thường được sử dụng với mục đích khử khuẩn mức độ cao các dụng cụ kém chịu nhiệt như: ống nội soi, dụng cụ gây mê, dụng cụ đo dung tích phổi và các trang thiết bị khác sử dụng trong chẩn đoán, điều trị các bệnh đường hô hấp.
Dụng cụ sau khi ngâm trong dung dịch phải được tráng kỹ bằng nước cất vô khuẩn và làm khô rồi mới được mang ra sử dụng.
NVYT có thể bị viêm da, kích ứng niêm mạc mũi, mắt... do phơi nhiễm với Glutaraldehyde khi dung dịch lưu giữ trong các chậu ngâm không được đậy kín hoặc do hệ thống thông khí tại khu vực xử lý dụng cụ không đủ tiêu chuẩn. Trong những trường hợp như vậy, nồng độ Glutaraldehyde có thể đạt ở mức 0,05 ppm. Để làm giảm thiểu nguy cơ phơi nhiễm với dung dịch Glutaraldehyde trong quá trình sử dụng, các dung dịch cần được lưu giữ trong chậu có nắp đậy kín. Tốc độ trao đổi khí của hệ thống thông khí tại khu vực khử khuẩn dụng cụ phải đạt từ 7-15 luồng không khí trao đổi/giờ.
Nồng độ Glutaraldehyde giảm đi trong thời gian sử dụng, phải thường xuyên kiểm tra hiệu lực khử khuẩn của dung dịch.
3.2. Hydrogen peroxide
3.2.1. Đặc điểm chung
Hydrogen peroxide có hoạt tính diệt khuẩn tốt, diệt được vi khuẩn, vi rút, nấm và bào tử.
3.2.2. Cơ chế tác dụng
Hydrogen peroxide phá hủy gốc hydroxyl tự do, dẫn đến thay đổi cấu trúc màng lipid, DNA và các thành phần thiết yếu khác của tế bào vi sinh vật. Loại hóa chất này có khả năng ức chế khả năng sản xuất men catalase (men có tác dụng bảo vệ tế bào vi sinh vật chống lại tác động của Hydrogen peroxide bằng cách làm thoái hóa Hydrogen peroxide thành oxy và nước).
3.2.3. Hướng dẫn sử dụng
Dung dịch Hydrogen peroxide 6%-25% có tác dụng tiệt khuẩn. Những sản phẩm sử dụng phổ biến trên thị trường hiện nay là dung dịch chứa 7,5% Hydrogen peroxide và 0,85% Acid phosphoric (giúp dung dịch duy trì độ PH thấp. Dung dịch Hydrogen peroxide 5% bất hoạt 105 vi khuẩn lao đa kháng thuốc sau 10 phút, bất hoạt các vi rút bại liệt, viêm gan A sau 30 phút. Dung dịch Hydrogen peroxide 10% được so sánh về hiệu quả diệt khuẩn của dung dịch Glutaraldehyde 2% trong thời gian 20 phút.
Nồng độ Hydrogen peroxide giảm nhiều trong khi sử dụng, vì vậy cần phải thường xuyên kiểm tra hiệu lực khử khuẩn của dung dịch đã hoạt hóa.
3.3. Orthopthaladehyde
3.3.1. Đặc điểm chung
Orthopthaladehyde (OPA) là loại hợp chất chứa 0,55% 1.2 Benzendicarboxyl- aldehyde. OPA có khả năng diệt khuẩn tốt, đặc tính diệt vi khuẩn lao của OPA tốt hơn so với Glutaraldehyde.
3.3.2. Cơ chế tác dụng
Cơ chế tác dụng hiện nay vẫn chưa được xác định rõ.
3.3.3. Hướng dẫn sử dụng
Dung dịch OPA thường được sử dụng để khử khuẩn các dụng cụ nội soi. Hoạt tính diệt khuẩn của OPA ổn định trong phạm vi pH thay đổi từ 3-9. Không đòi hỏi phải hoạt hóa dung dịch trước khi sử dụng. OPA có tác dụng diệt khuẩn nhanh (ngâm ngập dụng cụ trong dung dịch sau 5 phút, vớt ra tráng lại bằng nước vô khuẩn và làm khô trước khi sử dụng).
3.4. Paracetic acid
3.4.1. Đặc điểm chung
Paracetic acid hay Acid peroxyacetic là hợp chất có tác dụng diệt khuẩn nhanh, phổ kháng khuẩn rộng. Các sản phẩm phân hủy sau sử dụng như Acid acetic, nước, oxy, Hydrogen peroxide không gây hại cho người sử dụng và không ảnh hưởng tới môi trường.
Paracetic acid có thể ăn mòn, làm mất độ bóng của dụng cụ kim loại. Dung dịch Paracetic acid khi pha loãng (1%) không có tính ổn định cao do xảy ra quá trình thủy phân trong dung dịch. Dung dịch 40% giảm 1 -2% thành phần có hoạt tính trong 1 tháng.
3.4.2. Cơ chế tác dụng
Paracetic acid gây oxy hóa các liên kết sulphur trong phân tử protein của vi sinh vật làm thay đổi cấu trúc phân tử protein của chúng.
3.4.3. Hướng dẫn sử dụng
Dung dịch Paracetic acid nồng độ 0,2-0,35% có tác dụng tiệt khuẩn và bào tử rất tốt, thường được dùng để tiệt khuẩn các dụng cụ ngoại khoa, nội soi. Tính ổn định của dung dịch này rất thấp, thời hạn sử dụng không quá 24 giờ.
Bảng 2. Hiệu quả bất hoạt vi rút của các hóa chất khử khuẩn
|
Loại chất diệt khuẩn |
Nồng độ tối thiểu để bất hoạt 105 - 107 vi rút trong 10 phút |
|
|
Vi rút thuộc nhóm lipid (Adeno, Herpes, Influenza...) |
Virut thuộc nhóm Hydrophylic (EBOLA, Coxsackie, ECHO...) |
|
|
Sodium hypochlorite (Javel) |
200 ppm |
200 ppm |
|
Iodophor |
75 - 150 ppm |
150 ppm |
|
Formalin |
2% |
2-8% |
|
Glutaraldehyde |
0.02% |
1-2% |
|
Ethyl alcohol |
30-50% |
50 -70% |
|
Isopropyl alcohol |
20-50% |
90% (Echo 6) 95% |
|
Phenol |
1-5% |
5% |
|
Phenyl phenol |
0.12% |
12% |
Bảng 3. Các hóa chất khử khuẩn có chứa Clo sử dụng trong phòng chống dịch bệnh COVID-19 tại các cơ sở khám bệnh, chữa bệnh.
|
Vị trí, thời điểm |
Nồng độ Clo hoạt tính |
Ghi chú |
|
Vệ sinh bề mặt khu vực thường (sàn, tường nhà, vật dụng) |
0,1% |
Nồng độ tối thiểu 0,1%, lau, xịt bề mặt không lau được |
|
Vệ sinh bề mặt khu vực cách li |
0,1% |
|
|
Bề mặt TTB, phương tiện trong phòng cách ly |
0,1% |
Lau, xịt (tùy theo vị trí) |
|
Xe, phương tiện vận chuyển người bệnh |
0,1% |
Nồng độ tối thiểu 0,1%, lau, xịt bề mặt không lau được |
|
Đổ tràn máu, dịch |
0,5% |
|
|
Chất thải (nước tiểu, phân, chất nôn, dịch hút...) |
1,0% |
Trộn theo tỉ lệ 1:1, đổ vào chất thải trong thời gian ít nhất 30 phút |
|
Bàn XN và TTB xét nghiệm |
0,5% |
Tham khảo hướng dẫn của nhà sản xuất thiết bị |
|
Xử lý thi hài |
0,1% |
Bọc kín thi hài bằng túi chuyên dụng lần thứ nhất, phun bên ngoài túi lần 1. Ngay sau khi chuyển ra khỏi phòng cách ly, tiếp tục bọc thi hài vào túi chuyên dụng lần 2, phun ngoài túi lần 2. |
|
Khử khuẩn dụng cụ, bề mặt bàn phẫu thuật, buồng phẫu thuật, phương tiện liên quan khâm liệm, phẫu thuật thi hài |
||
|
Dụng cụ ăn uống của NB |
0,05% |
Ngâm |
|
Đồ vải |
0,01%-0,05% |
Tùy thuộc vào tình trạng nhiễm bẩn máu, dịch và chất liệu vải |
Chú ý: Tùy theo mức độ sử dụng hóa chất, người sử dụng phải mang đầy đủ các phương tiện PHCN thích hợp để tránh các tác dụng phụ đối với cơ thể.
Phụ lục 12:
ĐÁNH GIÁ RỦI RO VÀ QUẢN LÝ PHƠI NHIỄM CỦA NVYT TRONG BỐI CẢNH DỊCH COVID-19*
Bằng chứng hiện tại cho thấy rằng vi-rút gây bệnh COVID-19 lây truyền giữa mọi người thông qua tiếp xúc gần và qua giọt bắn. Những người có nguy cơ mắc bệnh cao nhất là những người tiếp xúc hoặc chăm sóc NB mắc COVID-19. Điều này chắc chắn đặt NVYT vào nguy cơ lây nhiễm cao. Bảo vệ NVYT là điều tối quan trọng đối. Hiểu việc NVYT có nguy cơ lây nhiễm với COVID-19 có là rất quan trọng để đưa ra các khuyến nghị về phòng ngừa và kiểm soát lây nhiễm. Mẫu thu thập dữ liệu và công cụ đánh giá rủi ro này có thể được sử dụng để xác định các khoảng trống về kiểm soát lây nhiễm và xác định các chính sách sẽ giảm thiểu phơi nhiễm cho NVYT và nhiễm khuẩn bệnh viện.
Công cụ này dành cho các cơ sở khám bệnh chữa bệnh có NB COVID 19. Phải hoàn thành mẫu phiếu cho tất cả các NVYT những người đã tiếp xúc với người xác định nhiễm COVID-19. Công cụ này hỗ trợ đánh giá rủi ro cho NVYT sau khi phơi nhiễm và đưa ra các khuyến nghị cho việc quản lý họ.
Các mục tiêu là:
• Để xác định phân loại rủi ro của từng NVYT sau khi tiếp xúc với NB COVID-19 (xem Phần 1: Phiếu đánh giá rủi ro phơi nhiễm COVID-19 cho NVYT).
• Để thông báo cho việc quản lý các NVYT bị phơi nhiễm dựa trên rủi ro (xem Phần 2: Quản lý NVYT tiếp xúc với vi-rút COVID-19).
Phần 1: Mẫu đánh giá rủi ro phơi nhiễm COVID-19 cho NVYT
|
1. Thông tin người phỏng vấn |
|
|
A. Họ và tên |
|
|
B. Ngày sinh |
|
|
C. Số điện thoại |
|
|
D. NVYT có tiền sử ở cùng môi trường gia đình hoặc lớp học với NB COVID-19 đã được xác nhận không? |
□ Có □ Không |
|
E. NVYT có tiền sử đi du lịch, tiếp xúc gần (trong vòng 1 mét) với NB được xác định nhiễm COVID-19 trong bất kỳ loại phương tiện giao thông nào không? |
□ Có □ Không |
Có, đối với câu hỏi 1D - 1E được coi là tiếp xúc cộng đồng với COVID-19. NVYT nên được quản lý như trên. Các khuyến nghị quản lý trong Phần 2: Quản lý NVYT tiếp xúc với COVID-19 chỉ áp dụng cho phơi nhiễm trong các cơ sở y tế.
|
2. Thông tin NVYT |
|
|
A: Họ |
|
|
B: Tên |
|
|
C. Tuổi |
|
|
D. Giới tính |
□ Nam □ Nữ □ Không trả lời |
|
E. Thành phố |
|
|
F. Quốc gia |
|
|
G. Chi tiết liên lạc (SĐT) |
|
|
H. NVYT thuộc bộ phận: |
□Bác sĩ □Trợ lý bác sĩ |
|
|
□Điều dưỡng (hoặc tương đương) □Hỗ trợ điều dưỡng (hoặc tương đương) □Kỹ thuật viên X quang □Nhân viên lấy mẫu máu □Bác sĩ nhãn khoa □Vật lý trị liệu □Trị liệu hô hấp □Chuyên gia dinh dưỡng □Nữ hộ sinh □Dược sĩ □ Kỹ thuật viên dược hoặc pha chế □ Nhân viên phòng xét nghiệm □ Nhân viên lễ tân, tiếp đón □ Nhân viên vận chuyển NB □ Nhân viên phục vụ □ Nhân viên vệ sinh □ Khác (ghi rõ): |
|
I. Loại hình cơ sở khám bệnh, chữa bệnh |
Đánh dấu vào tất cả những gì áp dụng: □Khám bệnh ngoại trú □Cấp cứu □Các khoa lâm sàng, cận lâm sàng □Đơn vị hồi sức tích cực □Đơn vị dịch vụ vệ sinh □Phòng xét nghiệm □Khoa Dược □Khác, ghi rõ: |
|
3. Thông tin NB COVID-19 tương tác với NVYT |
|
|
A. Ngày NVYT tiếp xúc lần đầu với NB dương tính COVID-19: |
Ngày (Ngày/tháng/năm): / / |
|
□ Không biết |
|
|
B. Tên của cơ sở y tế nơi NB được KBCB: |
|
|
C. Nơi chăm sóc y tế: |
□Bệnh viện □Phòng khám ngoại trú □Cơ sở KBCB ban đầu □Chăm sóc tại nhà cho NB có triệu chứng nhẹ □Khác (ghi rõ): |
|
D. Thành phố |
|
|
E. Quốc gia |
|
|
F. Có nhiều NB COVID-19 KBCB tại cơ sở: |
□ Nam □ Nữ □ Không trả lời Nếu có, số NB (gần đúng nếu không biết chính xác số lượng): |
|
4. Các hoạt động của NVYT được thực hiện trên NB COVID-19 tại cơ sở chăm sóc sức khỏe. |
|
|
A. Bạn có chăm sóc trực tiếp cho NB dương tính COVID-19 không? □ Có □ Không □ Không biết |
|
|
B. Bạn có tiếp xúc trực tiếp (trong vòng 1 mét) với NB COVID-19 được xác nhận tại cơ sở y tế không? |
□ Có □ Không □ Không biết |
|
C. Bạn đã có mặt khi có bất kỳ thủ thuật tạo khí dung nào được thực hiện trên NB không? Xem bên dưới để biết ví dụ |
□ Có □ Không □ Không biết |
|
Nếu có, loại quy trình? |
□Đặt nội khí quản □Điều trị khí dung □Hút dịch đường thở □Lấy mẫu bệnh phẩm đờm □Mở khí quản □Nội soi phế quản □Hồi sức tim phổi (CPR) □Khác (ghi rõ): |
|
D. Bạn có tiếp xúc trực tiếp với môi trường nơi NB dương tính COVID-19 được chăm sóc không? Ví dụ. giường, đồ vải, thiết bị y tế, phòng tắm vv... |
□ Có □ Không □ Không biết |
|
E. Bạn có tham gia vào (các) tương tác chăm sóc sức khỏe trong một cơ sở chăm sóc sức khỏe khác trong khoảng thời gian trên không? |
□Cơ sở y tế khác (công lập hoặc tư) □Xe cứu thương □Chăm sóc tại nhà □Không có cơ sở chăm sóc sức khỏe nào khác |
Nếu NVYT trả lời “Có”, đối với bất kỳ câu hỏi 4A - 4D nào, NVYT nên được coi là bị phơi nhiễm với COVID-19,
|
5. Tuân thủ các quy trình KSNK trong các tương tác chăm sóc sức khỏe |
|
|
Đối với các câu hỏi sau, vui lòng định lượng tần suất bạn mặc phương tiện PHCN (PHCN), như được khuyến nghị: „Luôn luôn có nghĩa là hơn 95% thời gian; Hầu hết thời gian có nghĩa là 50% trở lên nhưng không phải 100%; Thỉnh thoảng có nghĩa là 20% đến dưới 50% và „Hiếm khi có nghĩa là dưới 20%. |
|
|
A. Trong quá trình tương tác chăm sóc sức khỏe với NB COVID-19, bạn có mặc đồ PHCN không? |
□ Có □ Không |
|
■ Nếu có, đối với từng mục của phương tiện PHCN bên dưới, hãy cho biết mức độ thường xuyên bạn sử dụng nó: |
|
|
■ Găng tay dùng một lần |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
■ Khẩu trang y tế |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
■ Tấm chắn mặt hoặc kính bảo hộ / kính bảo vệ |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
■ Áo choàng dùng 1 lần |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
B. Trong quá trình tương tác chăm sóc sức khỏe với NB COVID-19, bạn đã loại bỏ và thay phương tiện PHCN của mình theo quy trình (ví dụ: khi khẩu trang y tế bị ướt, bỏ phương tiện PHCN ướt vào thùng rác, thực hiện VST, v.v…)? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
C. Trong quá trình tiếp xúc chăm sóc NB COVID-19, bạn có thực hiện VST trước và sau khi chạm vào NB COVID-19 (cho dù bạn có đeo găng tay hay không)? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
D. Trong quá trình tiếp xúc chăm sóc NB COVID-19, bạn đã thực hiện VST trước và sau khi thực hiện bất kỳ quy trình sạch hay vô trùng nào (ví dụ: trong khi đặt ống thông mạch máu ngoại biên, ống thông tiểu, đặt nội khí quản, v.v.)? |
□ Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
E. Trong quá trình tiếp xúc chăm sóc NB COVID-19, bạn có thực hiện VST sau khi tiếp xúc với dịch của cơ thể không? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
F. Trong quá trình tiếp xúc chăm sóc NB COVID-19, bạn có thực hiện VST sau khi tiếp xúc môi trường sống của NB (giường, tay nắm cửa, v.v...), bất kể bạn có đeo găng tay không? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
G. Trong quá trình tiếp xúc chăm sóc NB COVID-19, các bề mặt tiếp xúc nhiều có được khử khuẩn thường xuyên (ít nhất ba lần mỗi ngày) không? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
6. Tuân thủ các biện pháp KSNK khi thực hiện các quy trình tạo khí dung (ví dụ đặt nội khí quản, điều trị nebulizer, hút đường thở mở, thu thập đờm, mở khí quản, nội soi phế quản, hồi sức tim phổi (CPR), v.v.). |
|
|
Đối với các câu hỏi sau, vui lòng định lượng tần suất bạn mặc PPE, như được khuyến nghị: „luôn luôn có nghĩa là hơn 95% thời gian; Hầu hết thời gian có nghĩa là 50% trở lên nhưng không phải 100%; Thỉnh thoảng có nghĩa là 20% đến dưới 50% và „Hiếm khi có nghĩa là dưới 20%. |
|
|
A. Trong quá trình tạo khí dung trên NB COVID-19, bạn có mặc trang bị PHCN không? |
□ Có □ Không |
|
■Nếu có, đối với từng mục trang bị PHCN bên dưới, hãy cho biết mức độ thường xuyên bạn sử dụng nó: |
|
|
■ 1. Găng tay dùng 1 lần |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
■2. Khẩu trang N95 (hoặc khẩu trang tương đương) |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
■3. Tấm chắn mặt hoặc kính bảo hộ / kính bảo vệ |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
■4. Áo choàng dùng một lần |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
■ 5. Tạp dề chống nước |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
B. Trong các thủ thuật tạo khí dung trên NB COVID-19, bạn đã loại bỏ và thay thế trang bị PHCN của mình theo quy trình (ví dụ: khi khẩu trang bị ướt, vứt trang bị PHCN ướt vào thùng rác, thực hiện VST, v.v…)? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
C. Trong quá trình tạo khí dung trên NB COVID-19, bạn có thực hiện VST trước và sau khi chạm vào NB COVID-19, bất kể bạn có đeo găng tay không? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
F. Trong các thủ thuật tạo khí dung trên NB COVID-19, các bề mặt tiếp xúc nhiều có được khử nhiễm thường xuyên (ít nhất ba lần mỗi ngày) không? |
□Luôn luôn, như được đề nghị □Hầu hết thời gian □Thỉnh thoảng □Hiếm khi |
|
7. Tai nạn với vật liệu sinh học |
|
|
A. Trong quá trình tiếp xúc chăm sóc với NB COVID-19, bạn có gặp tai nạn nào với dịch tiết cơ thể / dịch tiết hô hấp không? Xem bên dưới để biết ví dụ |
□ Có □ Không |
|
■Nếu có, loại tai nạn nào? |
□Tách chất lỏng sinh học / dịch tiết hô hấp trong màng nhầy của mắt □Tách chất lỏng sinh học / dịch tiết đường hô hấp trong màng nhầy của miệng / mũi □Tách chất lỏng sinh học / dịch tiết hô hấp trên da không còn nguyên vẹn □Đâm thủng / tai nạn sắc nhọn với bất kỳ vật liệu nào bị nhiễm chất lỏng sinh học / dịch tiết hô hấp |
PHÂN LOẠI RỦI RO CỦA NVYT TIẾP XÚC VỚI SARS-CoV-2
1. Nguy cơ nhiễm SARS-CoV-2 cao
NVYT đã không trả lời „Luôn luôn, như khuyến nghị đối với các câu hỏi:
- 5A1 - 5G, 6A - 6F
- Hoặc trả lời “Có” đến số 7.
2. Nguy cơ nhiễm SARS-CoV-2 thấp
Tất cả các câu trả lời khác
Phần 1: Quản lý các NVYT tiếp xúc với SARS-CoV-2
Việc quản lý các NVYT tiếp xúc với SARS-CoV-2 thay đổi tùy theo phân loại rủi ro, như trên.
Các khuyến nghị cho NVYT có nguy cơ lây nhiễm cao đối với SARS-CoV-2:
- Ngừng tất cả các tiếp xúc chăm sóc với NB trong khoảng thời gian 14 ngày sau ngày tiếp xúc cuối cùng với NB COVID-19 đã được xác nhận;
- Được xét nghiệm SARS-CoV-2;
- Cách ly trong 14 ngày trong một khu vực riêng.
Các cơ sở y tế nên:
- Cung cấp hỗ trợ tâm lý xã hội cho NVYT trong quá trình cách ly hoặc trong suốt thời gian bị bệnh nếu NVYT được xác nhận là nhiễm SARS-CoV-2;
- Hỗ trợ vật chất cho thời gian cách ly và trong thời gian bị bệnh (nếu không phải là tiền lương hàng tháng) hoặc gia hạn hợp đồng trong thời gian cách ly / bệnh;
- Cung cấp đánh giá về đào tạo KSNK cho nhân viên của cơ sở y tế, bao gồm cả NVYT có nguy cơ nhiễm cao sau thời gian cách ly 14 ngày.
Các khuyến nghị cho NVYT có nguy cơ lây nhiễm thấp đối với SARS-CoV-2:
- Tự theo dõi nhiệt độ và các triệu chứng hô hấp hàng ngày trong 14 ngày sau ngày tiếp xúc với NB COVID-19. Các NVYT nên gọi cho cơ sở y tế nếu họ phát hiện bất kỳ triệu chứng nào gợi ý COVID-19;
- Tăng cường phòng ngừa lây truyền qua đường tiếp xúc và giọt bắn khi chăm sóc cho tất cả NB mắc COVID-19 và biện pháp phòng chuẩn cho tất cả NB;
- Tăng cường các biện pháp phòng ngừa lây truyền qua đường không khí cho các thủ thuật có tạo khí dung trên tất cả các NB nghi ngờ và được xác nhận COVID-19;
- Tăng cường sử dụng hợp lý, chính xác và nhất quán các phương tiện PHCN;
- Áp dụng 5 thời điểm VST của WHO: trước khi chạm vào NB, trước khi thực hiện bất kỳ quy trình sạch hoặc vô trùng nào, sau khi chạm vào NB và sau khi chạm vào môi trường xung quanh của NB;
- Thực hiện vệ sinh hô hấp mọi lúc.
Ghi chú: * Tham khảo công cụ đánh giá nguy cơ lây nhiễm và quản lý NVYT phơi nhiễm với SARS-CoV-2 của Tổ chức Y tế thế giới.
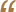 Phụ lục 12 ban hành kèm theo Quyết định 5188/QĐ-BYT được thay thế bởi Phụ lục 1 và 2 ban hành kèm theo Quyết định 4158/QĐ-BYT theo quy định tại Điều 3.
Phụ lục 12 ban hành kèm theo Quyết định 5188/QĐ-BYT được thay thế bởi Phụ lục 1 và 2 ban hành kèm theo Quyết định 4158/QĐ-BYT theo quy định tại Điều 3.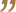
Phụ lục 13:
YÊU CẦU VỀ THIẾT KẾ HỆ THỐNG THÔNG KHÍ CHO CÁC CƠ SỞ Y TẾ
|
Khu vực |
Thiết kế thông khí |
Hình thức xử lý khí thải |
|
Khu vực nhân viên |
Thông khí tự nhiên |
Pha loãng |
|
Phân loại, sàng lọc NB |
Thông khí tự nhiên |
Pha loãng |
|
Phòng chờ |
Thông khí tự nhiên |
Pha loãng |
|
Nơi lấy mẫu xét nghiệm NB nghi ngờ nhiễm SARS-CoV-2 |
Thông khí tự nhiên Thông khí phối hợp |
Pha loãng Lọc HEPA |
|
Đơn vị điều trị NB nhẹ và vừa |
Thông khí tự nhiên |
Pha loãng |
|
Đơn vị điều trị NB nặng và nguy kịch |
Thông khí tự nhiên Thông khí cơ học |
Pha loãng Lọc HEPA |
|
Khu vực thu gom chất thải |
Thông khí tự nhiên |
Pha loãng |
|
Nhà đại thể/nhà xác |
Thông khí tự nhiên |
Pha loãng |
Sơ đồ thông khí phối hợp:
Thông khí từ trên xuống (cụm quạt hỗ trợ kèm tháp hút gió). Quạt thông gió sẽ giúp dễ dàng kiểm soát tỷ lệ thông khí đạt chuẩn ACH theo yêu cầu và đảm bảo luồng khí từ trên xuống liên tục không đổi hướng.
Thông khí phối hợp
1. Không khí sạch từ bên ngoài
2. Tháp gió
3. Không khí trong phòng bệnh, phòng vệ sinh
4. Quạt thông gió
5. Chân không
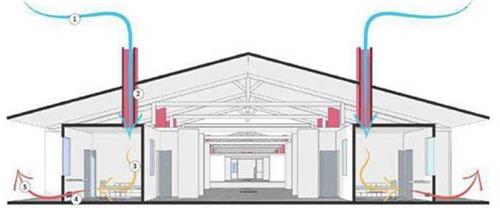
Ở các nước khí hậu ẩm, do nhiệt độ và áp suất, luồng không khí sẽ di chuyển một cách tự nhiên theo hướng ngược nhau.
Ví lý do này điều thiết yếu là quạt hút gió cần được bật trạng thái hoạt động bất kỳ khi nào phòng có người.
Xử lý khí thải
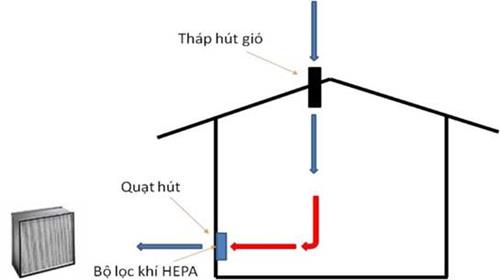
Phụ lục 14:
TIÊU CHUẨN THÔNG KHÍ TỰ NHIÊN
|
Loại phòng hoặc khu vực |
Tốc độ thông khi trung bình/giờ |
|
Các phòng lưu ý bệnh lây truyền qua đường không khí (AGPs*) |
160 l/s/NB (minimum 80 l/s/NB) |
|
Khoa bệnh nội trú |
60 l/s/NB |
|
Phòng bệnh ngoài trú |
60 l/s/NB |
|
Hành lang hoặc các không gian khác không có số lượng NB cố định |
2,5 l/s/m3 |
Phụ lục 15:
TIÊU CHUẨN THÔNG KHÍ PHÒNG ÁP LỰC ÂM
|
|
WHO |
CDC Hoa Kỳ (2003) |
|
Tốc độ thông khí |
160 l/s/NB (tốc độ thông khí bình quân/giờ) cho các phòng dự phòng lây truyền qua đường không khí, tối thiểu 80l/s/NB; >12 ACH cho tòa nhà mới và >6 ACH cho tòa nhà cũ; và một ống xả ra bên ngoài hoặc bộ lọc HEPA nếu không khí trong phòng được tuần hoàn. |
>12 ACH (cho cơ sở cải tạo lại hoặc cơ sở mới) |
|
Chênh lệch áp xuất |
>2,5 Pa (mức nước 0,01 inch) >125-cfm (56l/s) khí thải ra so với khí cấp vào |
>-2,5 Pa (0,01 inch mức nước) |
|
Làm sạch luồng khí bẩn trong phòng |
Luồng khí từ nơi sạch đến bẩn |
Đến NB (NB lây truyền bệnh qua không khí) |
|
Phòng kín |
Phòng kín cho phép rò khí khoảng ~0,5 feet vuông (0,046m2) |
|
|
Hiệu quả lọc |
|
Cung cấp: 90% (kiểm tra điểm bụi) Trở lại: 99,97% (hạt bụi dioctylphthalate đường kính 0,3 pm); không yêu cầu màng lọc HEPA cho khí thải ra ở tất cả các phòng, với điều kiện là ống xả được đặt đúng vị trí để ngăn chặn sự xâm nhập trở lại tòa nhà |
|
Hướng luồng khí trong phòng |
|
Vào phòng |
|
Chênh lệch áp xuất lý tưởng |
|
>-2,5 Pa |
Phụ lục 16:
TIÊU CHUẨN THÔNG KHÍ CƠ HỌC
(Hiệp hội Sưởi ấm, Làm lạnh và Điều hòa không khí Hoa Kỳ - ASHRAE)
|
Không gian chức năng |
Tương quan áp suất với các khu vực liền kề |
ACH ngoài trời tối thiểu |
Tổng cộng ACH tối thiểu |
Thải toàn bộ không khí trực tiếp ra ngoài trời |
|
Sàng lọc |
Âm tính |
2 |
12 |
Có |
|
Phòng không khí cách ly |
Âm tính |
2 |
12 |
Có |
|
Phòng điều trị cấp cứu |
(Không yêu cầu) |
2 |
6 |
(Không yêu cầu) |
|
Khu vực điều trị lọc máu |
(Không yêu cầu) |
2 |
6 |
(Không yêu cầu) |
|
Phòng bệnh thông thường |
(Không yêu cầu) |
2 |
4 |
(Không yêu cầu) |
|
Phòng vệ sinh |
Âm tính |
(Không yêu cầu) |
10 |
Có |
Phụ lục 17:
CÔNG THỨC TÍNH VẬN TỐC THÔNG KHÍ VÀ KHÔNG KHÍ THAY ĐỔI MỖI GIỜ
1. Vận tốc thông khí:

Phụ lục 18:
BẢNG KIỂM ĐÁNH GIÁ THỰC HÀNH PHÒNG NGỪA VÀ KIỂM SOÁT LÂY NHIỄM SARS-CoV-2 CỦA CƠ SỞ KHÁM BỆNH, CHỮA BỆNH*
|
|
Chỉ số đánh giá |
Mức độ đáp ứng |
Định nghĩa |
Phương pháp tiến hành |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
A/ KHI NHẬP VIỆN, CHĂM SÓC NGƯỜI BỆNH |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
# |
A1. Sàng lọc/Phân loại |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
1 |
Các lối vào BV của người bệnh, người đi cùng và khách thăm đều có điểm phân loại |
Đã thực hiện |
Tất cả (100%) các lối vào có điểm phân loại |
Quan sát tất cả các lối cho phép người bệnh, khách thăm ra vào |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60%- <100% lối vào có điểm phân loại |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% lối vào có điểm phân loại |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
2 |
Người bệnh và khách thăm thường xuyên được hỏi về các triệu chứng của COVID-19 và tiền sử dịch tế trong 14 ngày trước khi đến cơ sở khám chữa bệnh (ví dụ lúc đăng ký hoặc nhập viện) |
Đã thực hiện |
Tất cả (100%) (VD: 5/5) các người bệnh được quan sát tại thời điểm đánh giá đều được hỏi về các triệu chứng ho, sốt, khó thở, dịch tễ |
Quan sát (hoặc phỏng vấn nếu thích hợp) tối thiểu 5 người bệnh đến khám xem có được hỏi về triệu chứng của COVID-19 không VÀ lịch sử đi về từ vùng dịch hoặc có tiếp xúc với người bệnh COVID-19 trong 14 ngày trước đó. (Các triệu chứng của COVID-19: ho, sốt, khó thở, tức ngực, đau người) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60%- <100%) (VD:3-4/5) các BN được quan sát có được hỏi về các triệu chứng ho, sốt, khó thở, dịch tễ |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% (VD: 1-2/5) người bệnh được hỏi về các triệu chứng ho, sốt, khó thở, dịch tễ |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
3 |
Người bệnh, khách thăm được hướng dẫn giữ vệ sinh hô hấp đúng cách khi ho, hắt hơi |
Đã thực hiện |
Có áp phích/poster hướng dẫn vệ sinh khi ho, hắt hơi được đặt ở vị trí cho NB dễ nhìn tại khu vực chờ và/hoặc phòng khám HOẶC Tất cả (100%) NB có triệu chứng hô hấp được quan sát/phỏng vấn thấy có được phát tờ rơi hoặc được hướng dẫn trực tiếp về cách giữ vệ sinh hô hấp đúng cách HOẶC Tất cả những người được phỏng vấn đều trả lời đúng về cách giữ vệ sinh hô hấp khi ho, hắt hơi |
Quan sát khu vực khám bệnh, phòng chờ. Quan sát/ phỏng vấn (nếu thích hợp) tối thiểu 3 người bệnh có triệu chứng hô hấp HOẶC phỏng vấn ngẫu nhiên 5 người về cách giữ vệ sinh hô hấp khi ho, hắt hơi "Bạn cần làm gì khi bạn ho hoặc hắt hơi". |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Có áp phích hướng dẫn nhưng đặt không phù hợp HOẶC <100% người được hỏi trả lời có được hướng dẫn HOẶC <100% người được hỏi có thể trả lời đúng về vệ sinh hô hấp khi ho, hắt hơi |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có áp phích và NB không được hướng dẫn |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
4 |
Có biển báo phân vùng chỉ dẫn NB đến đúng nơi cần đến (tách riêng khu vực cho những người có triệu chứng hoặc yếu to dịch tễ nguy cơ và khu vực cho những NB khác) |
Đã thực hiện |
Có biển báo phân vùng, dễ hiểu đặt ở nơi dễ nhìn cho NB khi đến khám |
Quan sát khu vực Phân loại, sàng lọc NB |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Có biển báo nhưng không đạt được tiêu chí nêu trên |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có biển báo |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
5 |
Người bệnh có triệu chứng của COVID-19 hoặc yếu tố dịch tễ nguy cơ được nhanh chóng cách ly khỏi những người khác. |
Đã thực hiện |
Có quy định bằng văn bản, hướng dẫn nhanh chóng thực hiện việc cách ly những NB triệu chứng của COVID-19 ra khỏi những người khác VÀ NB quan sát có được thực hiện đúng hướng dẫn |
Xem tài liệu có sẵn và quan sát trực tiếp việc thực hiện trên ít nhất một NB hoặc khách thăm. (Các triệu chứng của COVID-19: ho, sốt, khó thở, tức ngực, đau người) Người đánh giá có thể tham khảo thêm hướng dẫn tại công văn 1385/BCĐQG |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Có quy định nhưng chưa thực hiện được trên thực tế (quan sát thấy ko thực hiện hoặc ko đầy đủ) HOẶC Có thực hiện cách ly nhanh chóng nhưng chưa có văn bản quy định |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có quy định và cũng không thực hiện |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
6 |
Có sẵn vật tư đồ dùng hỗ trợ cho các NB thực hiện vệ sinh hô hấp khi ho, hắt hơi (ví dụ khăn giấy, khẩu trang, quần áo, thùng rác, ...) và dung dịch vệ sinh tay chứa cồn để vệ sinh tay |
Đã thực hiện |
Có quy định về việc cung cấp các vật dụng tại khu vực Phân loại NB VÀ Quan sát thấy các vật dụng được sẵn có để sử dụng |
Xem tài liệu có sẵn và quan sát trực tiếp việc thực hiện, hỏi ít nhất 3 NB/khách thăm |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Có quy định (bằng văn bản) nhưng chưa thực hiện (không thấy vật dụng sẵn có khi quan sát hoặc qua phỏng vấn NVYT/NB) HOẶC Chưa có quy định bằng văn bản nhưng có thực hiện (quan sát thấy có vật dụng này/hỏi NVYT/phỏng vấn NB) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có quy định và cũng không thực hiện |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này - (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
7 |
NVYT được giáo dục về: 1) tự theo dõi các triệu chứng của COVID-19 hàng ngày trước khi vào ca làm việc; 2) Không đi làm khi bị ốm và biết quy trình để hành động và theo dõi tiếp theo về y tế |
Đã thực hiện |
1) Bệnh viện có chính sách bằng văn bản yêu cầu nhân viên tự theo dõi các triệu chứng của COVID-19, cho phép nhân viên được nghỉ làm khi bị ốm và có quy trình rõ ràng về hành động và theo dõi y tế tiếp theo khi nhân viên bị ốm VÀ 2) Tất cả NVYT được phỏng vấn đều trả lời là họ sẽ không đi làm khi bị ốm và biết cách hành động và theo dõi tiếp theo về y tế |
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
|
Đang thực hiện |
1) Bệnh viện có chính sách bằng văn bản và ≥40% người được hỏi (VD: 2-3/5) được phỏng vấn trả lời đúng các câu hỏi liên quan HOẶC 2) Không có văn bản nào được ban hành nhưng có ≥ 80% (VD 4 -5/5) người được hỏi trả lời đúng các câu hỏi liên quan |
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Bệnh viện không có chính sách bằng văn bản và có < 80% người được hỏi có câu trả lời đúng. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
8 |
Tại những nơi có sự lây nhiễm COVID-19 trong cộng đồng hoặc đã có các ca nghi ngờ hoặc có NB COVID-19 nhập viện, NVYT cần được sàng lọc các triệu chứng COVID 19 và các yếu tố nguy cơ trước mỗi ca làm việc, trước khi vào cơ sở y tế (để chủ động tìm các ca bệnh COVID-19 tiềm tàng) |
Đã thực hiện |
|
1) Kiểm tra tài liệu liên quan 2) Quan sát trực tiếp việc thực hiện sàng lọc hoặc phỏng vấn ít nhất 5 NVYT về quy trình sàng lọc (xảy ra lây nhiễm cộng đồng: do trung tâm phòng ngừa bệnh tật của tỉnh hoặc chính cơ sở y tế thông báo) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có quy định được ban hành và cũng không thực hiện việc sàng lọc |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lây nhiễm cộng đồng VÀ/HOẶC chưa có ca bệnh nghi ngờ/khẳng định nhiễm COVID-19 tại bệnh viện |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
9 |
Nhân viên y tế đã từng được đào tạo về COVID-19 |
Đã thực hiện |
2) Định nghĩa ca bệnh khẳng định và ca nghi ngờ; 3) Các biểu hiện bệnh của COVID-19; 4) Thực hiện phân loại và cách ly bệnh nhân lúc vào viện; 5) Tình hình dịch tễ học trên địa bàn VÀ
|
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
- Bệnh viện đã thực hiện đào tạo cho cán bộ y tế với các nội dung chính như bên trên nhưng <80% người được phỏng vấn trả lời đã được tập huấn trong vòng 6 tháng trước. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Bệnh viện chưa thực hiện tập huấn |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
10 |
Nhân viên dịch vụ đã từng được đào tạo đặc thù theo công việc các nội dung liên quan đến COVID-19 |
Đã thực hiện |
- ≥ 80% (VD: 4-5/5) người được phỏng vấn trả lời đã từng được đào tạo đặc thù theo công việc các nội dung liên quan đến COVID-19 và có thể trả lời đúng các câu được hỏi |
Hỏi/phỏng vấn ít nhất 5 NVYT làm các công việc khác nhau (Bảo vệ, cung cấp thức ăn, dọn vệ sinh...) các câu hỏi về COVID-19 có liên quan đến công việc: 1. Đường lây truyền phổ biến và cách phòng ngừa COVID-19 (Đường lây truyền phổ biến và cách phòng ngừa COVID-19 dành cho NVYT: Lây qua Giọt bắn/Tiếp xúc - Sử dụng Khẩu trang y tế/vệ sinh tay để phòng lây nhiễm) 2. Liệt kê ít nhất 3 thay đổi quan trọng trong công việc hàng ngày của họ tại cơ sở y tế có liên quan đến phòng ngừa COVID-19 |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
- 60%-<80% người được phỏng vấn trả lời đã từng được đào tạo đặc thù theo công việc các nội dung liên quan đến COVID-19 HOẶC có thể trả lời đúng các câu được hỏi. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
-<60% người được phỏng vấn trả lời họ đã từng được đào tạo đặc thù theo công việc các nội dung liên quan đến COVID-19 VÀ/HOẠC có thể trả lời đúng các câu được hỏi |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
11 |
Nếu có ca bệnh nghi ngờ hoặc ca khẳng định COVID-19 tại cơ sở y tế: khoa lâm sàng cần tạo ra một danh sách hàng ngày các ca nghi ngờ hoặc ca khẳng định (kể cả trong trường hợp con số này là bằng 0) |
Đã thực hiện |
1) Tất cả (3/3) khoa lâm sàng đều có quy định/quy trình lưu trữ và báo cáo danh sách các ca nghi ngờ và ca khẳng định VÀ 2) Có danh sách được lưu lại |
- Xem các quy định, quy trình của bệnh viện tại ít nhất 3 khoa lâm sàng - Xem trực tiếp danh sách các ca nghi ngờ và các ca khẳng định (nếu phù hợp) tại các khoa này. |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Có quy định/quy trình về việc khoa lâm sàng cần lưu trữ và báo cáo danh sách các ca nghi ngờ và ca khẳng định nhưng chưa được thực hiện HOẶC Không có quy định nhưng khoa lâm sàng đang thực hiện lưu trữ danh sách |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có quy định lưu trữ và cũng không thực hiện việc này. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Chưa từng có ca nghi ngờ hoặc ca khẳng định COVID-19 tại bệnh viện |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
12 |
Khách thăm và người chăm sóc được giáo dục về COVID-19 (biện pháp kiểm soát lây nhiễm và các triệu chứng cần theo dõi trên NB và cho chính bản thân họ) |
Đã thực hiện |
- Có các áp phích/màn hình chiếu đặt tại những nơi mà khách thăm và người chăm sóc dễ nhìn thấy với nội dung dễ hiểu về : 1) Đường lây truyền và biện pháp phòng ngừa thông thường; 2) Các triệu chứng của COVID-19 HOẶC - ≥ 80%( VD:4-5/5) người được phỏng vấn trả lời đúng câu hỏi |
- Quan sát các poster/màn hình đặt tại các khu vực dành cho khách thăm và người chăm sóc - Hỏi ít nhất 5 người chăm sóc và/hoặc khách thăm: Họ có biết triệu chứng của COVID-19 là gì? 2) đường lây và cách phòng ngừa lây nhiễm COVID-19 (Đường lây và cách phòng ngừa lây nhiễm thông thường** đối với khách thăm và người chăm sóc: Lây qua Giọt bắn/Tiếp xúc - Sử dụng Khẩu trang y tế/vệ sinh tay để phòng lây nhiễm) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Có áp phích/màn hình để giáo dục về COVID-19 nhưng không đáp ứng được các yêu cầu nêu trên (không dễ hiểu, không đặt ở nơi dễ nhìn thấy...) HOẶC 60-<80% người được hỏi trả lời đúng câu hỏi |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có áp phích hoặc màn hình được đặt HOẶC < 60% người được hỏi trả lời đúng |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này- (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
13 |
Tại những cơ sở y tế nằm trên địa bàn có sự lây nhiễm COVID-19 trong cộng đồng hoặc đã có các ca nghi ngờ hoặc có NB COVID-19 nhập viện: Khách thăm và và người chăm sóc được cung cấp thông tin đầy đủ và bị hạn chế việc di chuyển. |
Đã thực hiện |
- Có các tài liệu tuyên truyền hoặc thông báo dễ hiểu ở những nơi mà người chăm sóc/khách thăm dễ nhìn thấy/nghe thấy cung cấp thông tin về sư lây nhiễm trong cộng đồng hoặc có ca nghi ngờ/ca khẳng định COVID-19 tại bệnh viện và sự di chuyển trong bệnh viện bị hạn chế VÀ - Việc hạn chế đi lại đang được áp dụng |
- Quan sát trực tiếp khu vực dành cho khách thăm/người chăm sóc (xảv ra lâv nhiễm COVID-19 trong còng đồng: Cơ sở y tế nằm trên địa bàn có xảy ra lây nhiễm trong cộng đồng do trung tâm phòng ngừa bệnh tật của tỉnh hoặc chính cơ sở y tế thông báo) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Đã có các tài liệu tuyên truyền hoặc thông báo cung cấp thông tin cho người chăm sóc/khách thăm nhưng chưa triển khai việc hạn chế đi lại |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có quy định tài liệu/thông tin tuyên truyền VÀ không áp dụng việc hạn chế đi lại. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lây nhiễm cộng đồng VÀ/HOẶC chưa có ca bệnh nghi ngờ/khẳng định nhiễm COVID-19 tại bệnh viện |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
A2. Thu thập mẫu bệnh phẩm (địa điểm thu thập mẫu:……) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
14 |
Tăm bông ngoáy tỵ hầu và ngoáy họng (Nasopharangeal và Oropharangeal) đươc thu thập tại khu vực quy định, riêng biệt, có thông khí tốt |
Đã thực hiện |
Có khu vực riêng dành cho lấy mẫu và khu vực này có thông khí tốt với tần suất trao đổi khí tối thiểu 12 lần/giờ |
Xem xét tài liệu, quan sát khu vực lấy mẫu, đo lường tần suất trao đổi khí (nếu có thể) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Có khu vực riêng dành cho lấy mẫu nhưng thông khí không tốt hoặc vị trí nằm lân cận (không riêng biệt) với các khu vực khác |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có nơi lấy mẫu riêng hoặc có nhưng vẫn thực hiện lấy mẫu tại nơi khác |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không thu thập mẫu ngoáy tỵ hầu và ngoáy họng |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
15 |
Có hệ thống theo dõi và giám sát thời gian trả kết quả xét nghiệm COVID-19 từ bệnh phẩm hô hấp |
Đã thực hiện |
Có quy định cụ thể (bằng văn bản) về thời gian trả kết quả xét nghiệm COVID-19 từ bệnh phẩm hô hấp |
Xem quy định/tài liệu của bệnh viện, hỏi NVYT |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
1) Chưa có quy định nhưng đang xây dựng hoặc có nhưng chưa ban hành HOẶC 2) Có sổ theo dõi (danh sách) hoặc một phương pháp khác để thực hiện việc theo dõi kết quả trả về của từng xét nghiệm |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có quy định |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
16 |
Kết quả xét nghiệm COVID-19 được trả tại khoa lâm sàng trong vòng 24 giờ sau khi lấy mẫu |
Đã thực hiện |
≥ 80% (VD: 8, 9, 10) kết quả xét nghiệm được trả về trong vòng 24 giờ. |
Xem ít nhất 10 kết quả xét nghiệm trong khoảng thời gian 2 tuần trước thời điểm đánh giá (nếu có ít hơn 10 thì xem tất cả). |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- < 80% (VD: 4-7) kết quả xét nghiệm được trả về trong vòng 24h. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
< 40% (VD: 1-3) kết quả xét nghiệm được trả về trong vòng 24h |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Chưa có xét nghiệm nào được thực hiện trong vòng 2 tuần trước thời điểm đánh giá |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
17 |
Xét nghiệm chẩn đoán/khẳng định được tiến hành với những người có nguy cơ nhiễm vi-rút COVID-19 |
Đã thực hiện |
1) Có hướng dẫn về việc ai cần làm xét nghiệm VÀ 2) Tại thời điểm đánh giá, ≥ 80% những người có nguy cơ nhiễm COVID-19 (theo hướng dẫn của BYT) tại bệnh viện đã được lấy mẫu làm xét nghiệm |
Phỏng vấn NVYT, xem các tài liệu, ghi chép liên quan của cơ sở y tế trong vòng 2 tuần trước thời điểm đánh giá |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
1) Có hướng dẫn về việc ai cần làm xét nghiệm nhưng Tại thời điểm đánh giá, 40% -<80% người có nguy cơ nhiễm COVID-19 (theo hướng dẫn của BYT) tại bệnh viện đã được lấy mẫu làm xét nghiệm HOẶC 2) Không có hướng dẫn bằng văn bản nhưng tại thời điểm đánh giá, ≥ 80% người có nguy cơ nhiễm COVID-19 (theo hướng dẫn của BYT) tại bệnh viện đã được lấy mẫu làm xét nghiệm |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
1) Không có văn bản hướng dẫn HOẶC 2) <40% người có nguy cơ nhiễm COVID-19 được lấy mẫu xét nghiệm tại thời điểm đánh giá |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có ca bệnh nghi ngờ hoặc khẳng định nào tại bệnh viện trong vòng 2 tuần trước thời điểm đánh giá |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
A3. Cách ly |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
18 |
Người bệnh có triệu chứng nghi nhiễm COVID-19 được cách ly khỏi những NB khác (trong phòng/khoa riêng) |
Đã thực hiện |
Có phòng riêng dành cho NB có triệu chứng nghi nhiễm COVID-19 |
Quan sát trực tiếp, phỏng vấn NVYT, xem hồ sơ bệnh án |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Người có triệu chứng nghi nhiễm chưa được cách ly hoàn toàn khỏi những NB khác nhưng đã được sắp xếp để có khoảng cách xa hơn 2m với các NB khác và có vách ngăn/rèm ngăn VÀ BV hiện đang có kế hoạch để chuyển những người này vào phòng riêng để tách biệt hoàn toàn khỏi những NB khác trong 3 ngày tới |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có phòng riêng hay khu vực riêng cho NB có triệu chứng nghi nhiễm |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có NB nào có triệu chứng nghi nhiễm COVID-19 được ghi nhận trong vòng 2 tuần trước điểm đánh giá |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
19 |
Người bệnh đã được chẩn đoán nhiễm COVID 19 được cách ly với các NB khác (trong phòng/khoa riêng) |
Đã thực hiện |
Có phòng riêng dành cho từng NB đã được chẩn đoán nhiễm COVID-19 |
Quan sát trực tiếp, phỏng vấn NVYT |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Không có phòng riêng cho từng NB nhưng có phòng riêng cho nhiều NB được chẩn đoán nhiễm COVID-19; những người chưa được ở trong phòng riêng thì được giãn khoảng cách hoặc có tấm chắn và rèm ngăn. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Không có phòng riêng hay khu vực riêng cho NB được chẩn đoán nhiễm COVID-19 |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có NB nào được chẩn đoán nhiễm COVID-19 trong vòng 2 tuần trước điểm đánh giá |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
20 |
Người bệnh được bắt đầu cách ly vào phòng hoặc khoa riêng ngay khi nhận được kết quả xét nghiệm dương tính với COVID-19 |
Đã thực hiện |
Tất cả (100%) NB dương tính với COVID-19 được cách ly vào phòng riêng/khoa riêng trong vòng 2 giờ kể từ khi nhận được kết quả xét nghiệm dương tính |
Phỏng vấn NVYT, xem các tài liệu, ghi chép liên quan của NVYT trong vòng 2 tuần trước thời điểm đánh giá |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60% - <100% NB dương tính với COVID-19 được cách ly vào phòng riêng/khoa riêng trong vòng 2 giờ kể từ khi nhận được kết quả xét nghiệm dương tính |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% NB dương tính với COVID-19 được cách ly vào phòng riêng/khoa riêng trong vòng 2 giờ kể từ khi nhận được kết quả xét nghiệm dương tính HOẶC không có cơ chế để theo dõi việc này |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có NB được chẩn đoán nhiễm COVID-19 trong vòng 2 tuần trước điểm đánh giá |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
21 |
Có hệ thống theo dõi kết quả xét nghiệm, thông tin kịp thời về két quả xét nghiệm và hành động tức thời để cách ly các ca nhiễm mới |
Đã thực hiện |
Có quy định bằng văn bản của bệnh viện về theo dõi kết quả xét nghiệm và cách thức cụ thể để sắp xếp hoặc chuyển NB |
Xem văn bản, phỏng vấn NVYT |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
BV đang xây dựng văn bản quy định để ban hành trong vòng 2 tuần tới |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
|
Chưa thực hiện |
Không có văn bản quy định được ban hành và cũng chưa xây dựng |
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
B/ MÔI TRƯỜNG CHĂM SÓC NGƯỜI BỆNH |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
B1. Thông gió |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
22 |
Thông khí tự nhiên: có cửa mở đối diện |
Đã thực hiện |
≥80% (VD: 8/10) phòng có mở cửa ở tường đối diện |
Quan sát ít nhất 10 phòng bệnh ở ít nhất 5 khoa* khác nhau (nếu cơ sở y tế có ít hơn so phòng bệnh/khoa điều trị thì quan sát tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40% < 80% (VD 4-7) phòng có mở cửa ở tường đối diện |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% (VD: 1 -3) phòng có mở cửa ở tường đối diện |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
23 |
Thông khí tự nhiên: diện tích cửa mở tối thiểu 10% diện tích phòng trên hai tường đối diện (tổng ≥20%) |
Đã thực hiện |
≥80 phòng bệnh được quan sát có đáp ứng tiêu chuẩn đưa ra |
Quan sát ít nhất 10 phòng bệnh ở ít nhất 5 khoa* khác nhau (nếu cơ sở y tế có ít hơn số phòng bệnh/khoa điều trị thì quan sát tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40% -< 80% phòng đáp ứng tiêu chuẩn đưa ra |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% phòng đáp ứng tiêu chuẩn đưa ra |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
24 |
Thông khí tự nhiên: Có Biển báo tại chỗ yêu cầu giữ cửa ra vào và cửa sổ luôn mở |
Đã thực hiện |
≥80% phòng bệnh đáp ứng yêu cầu đặt ra |
Quan sát ít nhất 10 phòng bệnh ở ít nhất 5 khoa* khác nhau (nếu cơ sở y tế có ít hơn số phòng bệnh/khoa điều trị thì quan sát tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%-< 80% phòng bệnh đáp ứng yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% phòng bệnh đáp ứng yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
25 |
Thông khí tự nhiên: Không có mùi hóa chất hay mùi cơ thể bay ra bên ngoài |
Đã thực hiện |
≥80% phòng bệnh đáp ứng yêu cầu đặt ra |
Quan sát ít nhất 10 phòng bệnh ở ít nhất 5 khoa* khác nhau (nếu cơ sở y tế có ít hơn số phòng bệnh/khoa điều trị thì quan sát tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%-< 80% phòng bệnh đáp ứng yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% phòng bệnh đáp ứng yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
26 |
Thông khí cơ học và tự nhiên, xác định trực quan luồng không khí di chuyển từ điểm cấp sang điểm xả (có thể thử bằng khói từ que nhang) |
Đã thực hiện |
≥80% phòng bệnh có luồng không khí phù hợp (với gió vào tại điểm cấp và gió ra tại điểm xả) |
- Thực hiện đánh giá trực tiếp tại 10 buồng bệnh từ 5 khoa* khác nhau (nếu có ít hơn 10 buồng bệnh hoặc 5 khoa thì đánh giá tất cả). - Sử dụng que nhang hoặc cây khói để quan sát luồng không khí |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%-<80% phòng bệnh có luồng không khí phù hợp (với gió vào tại điểm cấp và gió ra tại điểm xả) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% phòng bệnh có luồng không khí phù hợp (với gió vào tại điểm cấp và gió ra tại điểm xả) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
B2. Sắp xếp người bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
27 |
Đảm bảo không quá 1 người trên diện tích 6 m2 |
Đã thực hiện |
≥ 80% phòng bệnh được đánh giá đạt tiêu chí đưa ra |
Quan sát và đo đạc tại tại 10 buồng bệnh từ ít nhất 5 khoa* điều trị khác nhau (Nếu bệnh viện không có đủ 5 khoa điều trị thì đánh giá tất cả) Quan sát và đo đạc tại tại 10 buồng bệnh từ ít nhất 5 khoa* điều trị khác nhau (Nếu bệnh viện không có đủ 5 khoa điều trị thì đánh giá tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- <80% phòng bệnh được đánh giá đạt tiêu chí đưa ra |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% phòng bệnh được đánh giá đạt tiêu chí đưa ra |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
28 |
Nếu kê giường, khoảng cách tối thiểu giữa 2 giường là 2 m |
Đã thực hiện |
Ít nhất 80% phòng bệnh được đánh giá đạt tiêu chí đưa ra |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%-< 80% phòng bệnh được đánh giá đạt tiêu chí đưa ra |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% phòng bệnh được đánh giá đạt tiêu chí đưa ra |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
29 |
Không bố trí nhiều NB tại khu vực chờ, lối đi, hay tại khoa |
Đã thực hiện |
≥ 80% các khu vực được đánh giá đảm bảo khoảng cách >1m2/người hoặc ghế ngồi của 2 NB cách nhau tối thiểu 1m |
Quan sát và đo đạc tại khu vực chờ và hành lang tại ít nhất 5 khoa* khác nhau (Nếu bệnh viện không có đủ 5 khoa thì đánh giá tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40% -< 80% các khu vực được đánh giá đảm bảo khoảng cách >1m2 /người hoặc ghế ngồi của 2 NB cách nhau tối thiểu 1m |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% các khu vực được đánh giá đảm bảo khoảng cách >1m2/người hoặc ghế ngồi của 2 NB cách nhau tối thiểu 1m |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
B3. Vệ sinh môi trường |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
30 |
Có danh sách các bề mặt tiếp xúc nhiều cần ưu tiên làm sạch. Nhân viên vệ sinh có thể xác định các bề mặt này và tiến hành làm sạch định kỳ |
Đã thực hiện |
BV có quy trình thực hiện vệ sinh bề mặt trong đó có bao gồm danh sách các bề mặt tiếp xúc nhiều cần ưu tiên và tần suất làm sạch cần thiết VÀ ≥80% (VD: 4-5) Nhân viên vệ sinh có thể nêu được các bề mặt iếp xúc nhiều và tần suất cần làm sạch định kỳ |
Xem văn bản của BV, quan sát trực tiếp và phòng vấn ít nhất 5 nhân viên vệ sinh làm việc tại khu vực buồng bệnh của 5 khoa/phòng* khác nhau (nếu BV có ít hơn 5 khoa thì kiểm tra tất cả các khoa) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
BV có quy trình thực hiện vệ sinh bề mặt trong đó có bao gồm danh sách các bề mặt tiếp xúc nhiều cần ưu tiên và tần suất làm sạch cần thiết VÀ 40%- dưới 80% (VD:2-3) Nhân viên vệ sinh có thể nêu được các bề mặt tiếp xúc nhiều và tần suất cần vệ sinh định kỳ |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
BV không có quy trình vệ sinh bề mặt, nhân viên vệ sinh không nêu được các bề mặt tiếp xúc nhiều và tần suất làm sạch định kỳ |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
31 |
Các bề mặt tiếp xúc nhiều đều sạch sẽ |
Đã thực hiện |
≥80% buồng bệnh được kiểm tra có các bề mặt tiếp xúc nhiều sạch sẽ |
Quan sát trực tiếp các bề mặt tiếp xúc nhiều tại khu vực buồng bệnh của 5 khoa/phòng* khác nhau (nếu BV có ít hơn 5 khoa thì kiểm tra tất cả các khoa) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- dưới 80% buồng bệnh được kiểm tra đảm bảo yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% buồng bệnh được kiểm tra đạt yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
32 |
Thiết bị trong phòng đều sạch sẽ |
Đã thực hiện |
≥ 80% buồng bệnh được kiểm tra có các trang thiết bị được vệ sinh sạch sẽ |
Quan sát trực tiếp các trang thiết bị trong buồng bệnh 5 khoa/phòng* khác nhau (nếu BV có ít hơn 5 khoa thì kiểm tra tất cả các khoa) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- < 80% buồng bệnh được kiểm tra đảm bảo yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% buồng bệnh được kiểm tra đạt yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
C/ VỆ SINH TAY, CHĂM SÓC NGƯỜI BỆNH |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
33 |
Có sẵn xà phòng và nước tại tất cả các bồn rửa |
Đã thực hiện |
100% bồn rửa được kiểm tra có sẵn xà phòng và nước |
Quan sát trực tiếp ít nhất 20 bồn rửa tại các khu vực khác nhau của bệnh viện bao gồm khu vực buồng bệnh, nhà vệ sinh và khu vực khác (nếu BV không đủ 20 bồn rửa thì quan sát tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60%- <100% bồn rửa được kiểm tra có sẵn xà phòng và nước |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% bồn rửa được kiểm tra đạt yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
34 |
Tỉ lệ bồn rửa và giường ≥1:10 (khoa chung) hoặc 1:1 nếu là khoa cách ly hoặc đơn vị HSTC |
Đã thực hiện |
≥80% khoa phòng đạt được tỷ lệ như yêu cầu |
Quan sát trực tiếp ít nhất 5 khoa/phòng* khác nhau bao gồm cả khoa chung, khoa cách ly và đơn vị HSTC (nếu BV không đủ 5 khoa lâm sàng thì quan sát tất cả) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- dưới 80% khoa phòng đạt được tỷ lệ như yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% khoa phòng đạt được tỷ lệ như yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
35 |
Dung dịch vệ sinh tay chứa cồn (với ít nhất 60% cồn) có sẵn tại khoa để sử dụng |
Đã thực hiện |
≥80% khoa/phòng được kiểm tra có sẵn dung dịch vệ sinh tay chứa cồn tại nơi ra vào và các điểm chăm sóc NB và khu vực chung |
Quan sát trực tiếp ít nhất 5 khoa* lâm sàng khác nhau |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- < 80% khoa phòng được kiểm tra đạt tỷ lệ như yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% khoa phòng được kiểm tra đạt tỷ lệ như yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
36 |
Hướng dẫn ngắn về rửa tay được dán ở vị trí dễ quan sát cho nhân viên và NB |
Đã thực hiện |
≥80% khoa/phòng được kiểm tra có hướng dẫn ngắn về vệ sinh tay được dán thích hợp ở vị trí dễ quan sát cho nhân viên và NB |
Quan sát trực tiếp ít nhất 5 khoa lâm sàng khác nhau |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- dưới 80% khoa phòng được kiểm tra đạt tỷ lệ như yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% khoa phòng được kiểm tra đạt tỷ lệ như yêu cầu |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
37 |
Nhân viên thực hiện rửa tay đúng thời điểm |
Đã thực hiện |
NVYT thực hiện rửa tay cho ≥80% các cơ hội VST được quan sát. |
Quan sát trực tiếp ít nhất 10 NVYT bao gồm bác sỹ, điều dưỡng tại các khoa phòng khác nhau |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
NVYT thực hiện rửa tay cho 40%-< 80% cơ hội VST được quan sát. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
NVYT thực hiện rửa tay cho < 40% các cơ hội VST được quan sát. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
D/ PHƯƠNG TIỆN PHCN (PPE), CHĂM SÓC NGƯỜI BỆNH |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
38 |
Có sẵn khẩu trang y tế để cung cấp cho các NB với các triệu chứng ho và triệu chứng hô hấp khác |
Đã thực hiện |
BV có văn bản quy định VÀ Ít nhất 2/3 NB được quan sát/phỏng vấn có nhận được khẩu trang y tế do bệnh viện cấp. |
Xem văn bản quy định của bệnh viện và quan sát trực tiếp/phỏng vấn (nếu thích hợp) ít nhất 3 NB có ho và triệu chứng hô hấp khác |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
BV có văn bản quy định NVYT thực hiện rửa tay cho 40%-< 80% cơ hội vệ sinh tay được quan sát VÀ Chỉ 1/3 hoặc không NB nào trong số được quan sát/phỏng vấn nhận được khẩu trang y tế do bệnh viện cấp |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
BV không có văn bản quy định |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
39 |
Có sẵn khẩu trang y tế cho nhân viên thực hiện chăm sóc hoặc làm việc trong phòng NB |
Đã thực hiện |
100% NVYT được phỏng vấn trả lời có sẵn khẩu trang để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
Quan sát trực tiếp/ phỏng vấn ít nhất 5 NVYT tại 5 khoa lâm sàng khác nhau |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60%- < 100% NVYT được phỏng vấn trả lời có sẵn khẩu trang để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% NVYT được phỏng vấn trả lời có sẵn khẩu trang để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
40 |
Có sẵn khẩu trang có hiệu lực lọc cao N- 95 hoặc FFP2 (hoặc tương đương) cho tất cả nhân viên thực hiện hoặc phơi nhiễm cao với các thủ thuật tạo khí dung trên NB nhiễm/nghi nhiễm COVID-19 trong khoa |
Đã thực hiện |
BV có quy định (bằng văn bản) VÀ 100% NVYT được hỏi trả lời có nhận được khẩu trang N95 hoặc loại tương đương do bệnh viện cấp khi thực hiện thủ thuật hoặc phơi nhiễm |
Xem xét tài liệu/quy định của bệnh viện và phỏng vấn ít nhất 5 NVYT có thực hiện hoặc có phơi nhiễm cao với các thủ thuật tạo khí dung trên NB nhiễm/nghi nhiễm COVID-19 trong khoa |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
BV có quy định (bằng văn bản) VÀ 60% - < 100% NVYT được hỏi trả lời có nhận được khẩu trang N95 hoặc loại tương đương do bệnh viện cấp |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
BV không có quy định |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Bệnh viện hiện chưa có NB nhiễm /nghi nhiễm COVID-19 |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
41 |
Nhân viên đã được đào tạo sử dụng khẩu trang có hiệu lực lọc cao đúng cách trong vòng 6 tháng vừa qua |
Đã thực hiện |
Bệnh viện có quy định về việc đào tạo sử dụng đúng cách khẩu trang có hiệu lực lọc cao cho NVYT VÀ ≥ 80% NVYT được hỏi trả lời là đã được đào tạo sử dụng đúng cách khẩu trang có hiệu lực lọc cao trong vòng 6 tháng qua |
Xem xét tài liệu/quy định của bệnh viện và phỏng vấn ít nhất 5 NVYT làm việc tại các khoa phòng có thể phải sử dụng khẩu trang có độ lọc cao (VD: Khoa phòng có tiếp nhận/dự kiến tiếp nhận NB COVID-19) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
Bệnh viện có quy định về việc đào tạo sử dụng đúng cách khẩu trang có độ lọc cao cho nhân viên y tế VÀ 40%- < 80% NVYT được hỏi trả lời là đã được đào tạo sử dụng đúng cách khẩu trang có độ lọc cao trong vòng 6 tháng qua |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
|
Chưa thực hiện |
Bệnh viện không có quy định về việc đào tạo sử dụng đúng cách khẩu trang có hiệu lực lọc cao cho NVYT |
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
42 |
Các NVYT cần đeo hoặc dự kiến sẽ đeo khẩu trang N95 đều được thử nghiệm độ khít của khẩu trang và ghi rõ loại khẩu trang phù hợp trước khi sử dụng |
Đã thực hiện |
- Bệnh viện có quy định về thực hiện thử nghiệm độ khít của khẩu trang độ lọc cao (VD: N95) cho các NVYT làm việc tại các khoa phòng có tiếp nhận hoặc dự kiến tiếp nhận NB COVID-19 VÀ
|
Xem xét tài liệu/quy định của bệnh viện và phỏng vấn ít nhất 5 NVYT làm việc tại các khoa phòng có tiếp nhận/dự kiến tiếp nhận NB COVID-19 |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
- Bệnh viện có quy định VÀ: - 40%- < 80% NVYT được hỏi trả lời đã được thử nghiệm độ khít của khẩu trang N95 và biết rõ loại khẩu trang phù hợp với mình. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
Bệnh viện không có quy định |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
43 |
Nhân viên có thể thực hành sử dụng khẩu trang N95 (hoặc loại tương đương) đúng cách (ví dụ: đeo, cởi, kiểm tra độ khít, và bảo quản) |
Đã thực hiện |
≥ 80% NVYT được yêu cầu có thể thực hành đúng các động tác |
Yêu cầu (ngẫu nhiên) ít nhất 5 nhân viên từ các khoa phòng liên quan đang điều trị hoặc dự kiến tiếp nhận điều trị NB COVID-19 thực hành sử dụng khẩu trang N95 |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
40%- < 80% NVYT được yêu cầu có thể thực hành đúng các động tác |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<40% NVYT được yêu cầu có thể thực hành đúng các động tác |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
44 |
Có sẵn găng tay cho nhân viên để chăm sóc NB hoặc làm việc trong phòng bệnh |
Đã thực hiện |
100% NVYT được phỏng vấn trả lời có sẵn găng tay để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
Quan sát trực tiếp, Phỏng vấn ngẫu nhiên ít nhất 5 NVYT từ 5 khoa lâm sàng khác nhau (nếu BV có ít hơn 5 khoa lâm sàng thì phỏng vấn tất các khoa) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60%- <100% NVYT được phỏng vấn trả lời có sẵn găng tay để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% NVYT được phỏng vấn trả lời có sẵn găng tay để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
45 |
Có sẵn áo choàng cho nhân viên trực tiếp chăm sóc NB hoặc làm việc trong phòng/khoa điều trị NB |
Đã thực hiện |
100% NVYT được phỏng vấn trả lời có sẵn găng tay để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
Quan sát trực tiếp, Phỏng vấn ngẫu nhiên ít nhất 5 NVYT từ 5 khoa* lâm sàng khác nhau (nếu BV có ít hơn 5 khoa lâm sàng thì phỏng vấn tất các khoa) |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60%- < 100% NVYT được phỏng vấn trả lời có sẵn găng tay để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% NVYT được phỏng vấn trả lời có sẵn găng tay để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
46 |
Có sẵn thiết bị bảo vệ mắt (kính bảo hộ hay tấm che mắt) cho nhân viên chăm sóc hoặc làm việc trong phòng/ khoa điều trị NB.
|
Đã thực hiện |
100% NVYT được phỏng vấn trả lời có sẵn thiết bị bảo vệ mắt để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
Quan sát trực tiếp, Phỏng vấn ngẫu nhiên ít nhất 5 NVYT từ 5 khoa * lâm sàng khác nhau (nếu BV có ít hơn 5 khoa lâm sàng thì phỏng vấn tất các khoa)
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Đang thực hiện |
60%- <100% NVYT được phỏng vấn trả lời có sẵn thiết bị bảo vệ mắt để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Chưa thực hiện |
<60% NVYT được phỏng vấn trả lời có sẵn thiết bị bảo vệ mắt để thực hiện chăm sóc hoặc làm việc trong phòng bệnh |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Không áp dụng |
Không có lựa chọn này (có thể khóa) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
* Cần bao gồm: Khoa khám bệnh, Khoa cấp cứu, Khoa HSTC, Khoa hô hấp và 1 khoa điều trị khác (VD: khoa Truyền nhiễm - tùy tình hình thực tế tại cơ sở KBCB) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
E. Tồn kho ước tính
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
* Ghi chú: File điện tử của Bảng kiểm đánh giá thực hành phòng ngừa và kiểm soát lây nhiễm SARS-CoV-2 của cơ sở khám bệnh, chữa bệnh tại: https://bitly.com.vn/vwoesd |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
THE MINISTRY OF HEALTH No. 5188/QD-BYT |
THE SOCIALIST REPUBLIC OF VIETNAM Hanoi, December 14, 2020 |
DECISION
ON PROMULGATING THE GUIDANCE ON PREVENTION AND CONTROL OF SARS-COV-2 IN MEDICAL EXAMINATION AND TREATMENT ESTABLISHMENTS
____________
THE MINISTER OF HEALTH
Pursuant to the Government's Decree No. 75/2017/ND-CP dated June 20, 2017, defining the functions, tasks, powers and organizational structure of the Ministry of Health;
Considering the request of the Director of the Medical Administration Department - the Ministry of Health,
DECIDES:
Article 1. Promulgated with this Decision the “Guidance on prevention and control of SARS-CoV-2 in medical examination and treatment establishments” replacing the “Guidance on prevention and control of acute respiratory infection caused by Corona virus 2019 (COVID-19) in medical examination and treatment establishments”, promulgated with Decision No. 468/QD-BYT dated February 19, 2020 of the Minister of Health.
Article 2. This decision takes effect on the date of its signing.
Article 3. Mr. and Mrs.: Chief of Ministry Office; Chief Inspector of the Ministry; Directors of Departments, Administrations of Ministry of Health; Directors of Departments of Health provinces and centrally-run cities; Directors of Hospitals, Research Institutes with hospital beds under the Ministry of Health; Heads of health agencies of ministries, sectors and heads of relevant units are liable to execute this Decision./.
|
|
FOR THE MINISTER |
GUIDANCE
ON PREVENTION AND CONTROL OF SARS-COV-2 IN MEDICAL EXAMINATION AND TREATMENT ESTABLISHMENTS
(Promulgated with the Decision No. 5188/QD-BYT dated December 14, 2020 by the Minister of Health)
CONTENTS
List of abbreviations
Interpretation of terms
Principles and measures to control COVID-19 infection
Separation, reception, screening and isolation of SAS-CoV-2 confirmed or suspected patients
Establishment of isolation room/area
Use of personal protection equipment
Hand hygiene
Handling of medical instruments
Handling of eating utensils
Linen handling
Cleaning and disinfection of environmental surfaces
Cleaning of transportation vehicles for patients with confirmed or suspected SARS-CoV-2
Collection, packaging and transport specimens
Prevention of SARS-CoV-2 infection in microbiology laboratory
Prevention of SARS-CoV-2 infection for people who need dialysis
Treatment of the corpse of SARS-CoV-2 confirmed or suspected patients
Guidelines on prevention of SARS-CoV-2 infection over patient families and visitors
Prevention of SARS-CoV-2 infection for healthcare workers
Prevention of SARS-CoV-2 infection in food service provided units
Control air ventilation at the consultation area, patient bed
Waste treatment
Prevention of SARS-CoV-2 infection in image diagnostic and functional exploration
Appendix
LIST OF ABBREVIATIONS
|
COVID-19: |
Acute Respiratory Disease Caused by SARS-CoV-2 |
|
KBCB: |
Examination and Treatment |
|
KSNK: |
Infection Control |
|
NB: |
Patient |
|
NVYT: |
Healthcare worker |
|
PHCN: |
Personal protection |
|
PNC: |
Standard precautions |
|
VST: |
Hand hygiene |
|
XN: |
Test |
DEFINITIONS
For the objectives of this Guide, the terms below are construed as follows:
Anteroom: is a small chamber located between the corridor and an isolation chamber, a place to prepare necessary facilities for the isolation room.
Healthcare workers: are all employees, employees in medical examination and treatment establishments related to examination, treatment and care of patients (including doctors, nurses, medical technicians, physiotherapists, social workers, psychologists, pharmacists, hygiene workers, etc.)
Contact transmission: is the most common mode of transmission. Contact transmission is divided into 2 groups:
- Transmission through direct contact: microorganisms are transmitted from person to person due to direct contact between the body's tissue or organization (including skin and mucous membranes) with the human skin and mucosa of other, not through an infected medium or intermediary.
- Transmission through indirect contact through contaminated things or hands.
Transmission by contact is the most common way of spreading microorganisms from a patient to another or a healthcare worker (healthcare worker) to a patient and vice versa. Healthcare workers who have activities in direct or indirect contact with the patient, with blood or body fluids from the patient are at risk of contracting or spreading the disease in the medical examination and treatment establishment.
Droplet transmission: Droplet transmission occurs when the recipient's mucosa (nasal mucosa, conjunctiva, and less frequently the oral mucosa) encounters droplets of 5µm pathogen. These particles contain pathogenic microorganisms that are created when coughing, sneezing, talking or performing certain procedures (suction, intubation, chest physiotherapy, cardiopulmonary resuscitation, etc.). Droplet transmission occurs when there is close contact (<2 meters between a patient and close contacts). Common droplet-borne pathogens are: microorganisms that cause pneumonia, pertussis, diphtheria, influenza, SARS, mumps, Ebola, COVID-19, etc.
Airborne transmission: Airborne transmission is infection through airborne particles or through aerosols (<5 µm in size). Occurs when a healthy person breathes in airborne particles or aerosols containing virus or bacteria that are suspended in the air. The form of infection can occur in several diseases such as seasonal flu, H1N1 flu, H5N1 flu, COVID-19, etc. when performing diagnostic procedures,aerosol airway manipulations in infected people.
Standard precaution: is a set of basic preventive measures that apply to all patients in healthcare facilities regardless of diagnosis, infection status and time of care in the principle of considering all blood, secretions and excreted substances (except sweat) risk of disease transmission. Standard precautions should be applied when caring for and treating all patients in the medical facility, regardless of the diagnosis and infection status of the patient.
Transmission-based precaution: are measures to prevent transmission through 3 main routes during medical examination and treatment, including: contact, droplets and air.
Personal Protective Equipment (PPE): are the means to wear to protect healthcare workers from getting infected when in close contact with patients. Personal protective equipment can also protect the patient from being infected with resident and current microorganisms from healthcare workers. The most commonly used personal protection equipment include: gloves, masks, gowns, waterproof aprons, hats, goggles, face shields and boots or shoe covers, etc. Depending on the risk of transmission of etiology, we can select appropriate personal protection equipment.
Hand hygiene: Hand hygiene includes the techniques of hand hygiene with soap and clean water or hand hygiene with alcohol-based solutions or solutions of alcohol and disinfectant.
Aerosol: are procedures in medical examination and treatment that can make patients' respiratory tract fluid become aerosol particles such as bronchoscopy, endotracheal intubation, tracheostomy, cardiopulmonary resuscitation, non-invasive air ventilation, etc. These particles are able to survive in air environment.
Air change per hour – ACH or ACPH: is a number of times that a total volume of air in a certain area (usually a room or a limited area) circulating per hour (air change per hour – ACH or ACPH).
Medical mask or surgical mask: The mask used every day by healthcare workers in medical facilities, during surgery or contact with patients who can transmit infection via droplets or respiratory activities. A medical mask is also called surgical mask. In Vietnam, standard for medical masks is regulated according to TCVN 8389-2010 standard.
Respirators mask: In this Guideline, the concept of respirators mask is construed as that meeting the N95 Certification under the standards of National Institute for Occupational Safety and Health (NIOSH) or the FFP2 standard of European Union (EU) or equivalent (hereinafter collectively called as N95 mask).
PRINCIPLES AND MEASURES TO CONTROL SARS-COV-2 INFECTION
1. Generalities on SARS-CoV-2 and COVID-19
Coronavirus (CoV) is a large family of virus in residing in animals and human. The Coronavirus family consists of 2 types of alpha and 2 types of beta causing diseases in human, with the symptoms from normal flu to more severe cases of diseases. The type of beta Corona is the cause of severe acute respiratory disease SARS-CoV and the Middle East Respiratory Syndrome (MERS-CoV), causing severe pneumonia that can lead to death.
Coronavirus has spherical shape with the diameter about 125nm, having spiniform protein on its surface (Figure 1). The virus has 4 major structural proteins which are Spike protein (S), Membrane Glycoprotein (M), Envelope Protein (E) and Nucleocapsid (N). Inside the virus envelope is a single positive fiber, symmetrically spiral. The virus has its RNA of single positive fiber, no segments, about 30 kb.
Figure 1. Structure of SARS-CoV-2
In late 2019, in Wuhan, China, there was an outbreak of pneumonia caused by a strain of a Coronavirus. Chinese scientists then subdivided a totally new Coronavirus strain (at first WHO marked it as 2019-nCoV, and officially named SARS-CoV-2 causing COVID-19 epidemic). This strain of virus is found to have the gene sequence resemble at least 70% with SARS-CoV-1.
The first case was confirmed in China on December 08, 2019. As of December 08, 2020, after one year of epidemic outbreaks in 237 countries and territories, there were 68 million cases of COVID-19 worldwide, of which 1,550,263 people died, the number of deaths and new infections daily is still growing, at more than 500,000 new cases and more than 8,000 deaths every day. In Vietnam, up to the date of December 08, 2020, 1,367 people have been confirmed to be infected with SARS-CoV-2, of which 35 were fatal.
SARS-CoV-2 is mainly transmitted by droplets in the close proximity to infected people with SARS-CoV-2 and by contact. Air transmission may occur in areas where aerosol generation procedures are performed, particularly within close proximity (<2 meters) and in enclosed, poorly ventilated areas.
Currently, there are no specific treatment drugs, and vaccines are being studied and used in a number of countries, so important measures to prevent SARS-CoV-2 infection are to wear masks, hygiene hands, and hygiene environment, keep distance, and avoid crowds.
2. Disease case definitions:
2.1. Possible case
Possible cases shall include the following cases:
A. Patients show symptoms of fever and/or acute respiratory infection that cannot be explained by other causes.
B. Patients show any respiratory symptoms AND has traveled to/been through/residence in/back from epidemiological areas* where ongoing community transmission of COVID-19 in the 14 days prior to onset of symptoms OR in close contact (**) with a confirmed COVID-19 case in the 14 days prior to onset of symptoms.
* Epidemiological areas: are defined as countries and territories that have confirmed cases of COVID-19 transmitted domestically, or where there is an active outbreak in Vietnam according to the “Interim guidance for surveillance, prevention and control of COVID-19” provided by the Ministry of Health and updated by the General Department of Preventive Medicine.
** Close contact: Includes
- Being in contact at health establishments, including: Directly providing healthcare for a confirmed COVID-19 case; working with health staff who is infected with COVID-19; visiting or living in the same room with a confirmed COVID-19 case.
- Being in direct contact with a distance of up to 02 meters with a possible or confirmed COVID-19 case during the illness.
- Living in the same house with a possible or confirmed COVID-19 case during the illness.
- Being in the same teamwork or office with a possible or confirmed COVID-19 case during the illness.
- In the same group of travel, business, entertainment, party, meeting, etc. with a possible or confirmed COVID-19 case during the illness.
- Traveling in the same vehicle (sitting in the same row, in front or behind 02 rows of seats) with a possible or confirmed COVID-19 case during the illness.
2.2. Confirmed case
Means the possible case or any person having a positive test with SARS-CoV-2 virus that are carried out by testing establishments permitted by the ministry of Health.
3. Preventive principles of infection in medical examination and treatment establishments
- Apply standard precautions combining with prevention of contact transmission and droplet transmission in examination and care provided to COVID-19 confirmed or suspected patients.
- Apply measures to prevent airborne transmission when performing aerosol procedures on SARS-CoV-2 confirmed or suspected patients.
- Good control of ventilation and environment, hand hygiene, and sufficient wearing of personal protective equipment are the most important measures to prevent infection to healthcare workers.
4. Measures to control transmission in medical examination and treatment establishments
4.1. Standard precautions
Standard precautions include:
- Hand hygiene must be performed in 5 moments of hand hygiene and with the 6-step hand hygiene technique.
- Use appropriate personal protective equipment subject to the situation as working with blood, body fluids and excretions or expecting to work with blood, body fluids and excretions.
- Execute the rules of respiratory hygiene in coughing or sneezing.
- Prevent injury caused by sharp things during patient care.
- Properly treat utensils used for patient care for re-use.
- Collect, transport, treat soiled linens in a safe manner.
- Disinfect the environment of patient care.
- Treat wastes properly.
- Arrange patients safely.
+ Arrange severe SARS-CoV-2 confirmed patients in emergency room, isolation ward or isolation room with sufficient special emergency means.
+ Arrange non-severe patients in a separate room or a group of the same condition may be arranged in the same room.
+ A SARS-CoV-2 positive test (+) patient must not be arranged with SARS-CoV-2 suspected patients.
4.2. Transmission-based precautions
4.2.1. Contact precautions
Contact precautions require the following contents:
- The patient must have a separate room. If there is no separate room, this patient should be arranged in the same room with patients of the same pathogen.
- Wear adequate personal protective equipment when entering isolation room. During the process of patient care, gloves should be replaced after contact with things having high concentration of virus or bacteria (stools, drainage fluids, excretions, etc.).
- Wearing clean gown and shoe-covers when entering the patient room and putting them off before leaving the anteroom. After putting off the gown and shoe-covers, make sure that your clothes do not touch any surface of the environment or other things.
- Remove gloves, gown and hand hygiene before leaving the isolation chamber. After putting off gloves and having hand hygiene, hands must not touch any surface of environment or things in the anteroom.
- Patient transportation out of the isolation room must be minimized. On-bed techniques (X-ray, ultrasonography, etc.) are recommended. In case transportation is required, a notice must be sent to the arrival. Before transportation, have the patient wearing mask during the transportation. In case of skin lesion, it must be covered to avoid spread of infectious source. Use designated special pathway to minimize exposure to other healthcare workers other patients and other people.
- Instruments and equipment used in examination, diagnosis, treatment and care of patients: Should be used one time for each individual patient. If it is impossible, they must be cleaned, disinfected and sterilized before using them to another patient.
4.2.2. Droplet precautions
Droplet precautions require the following contents:
- The patient must be arranged in a separate isolation room. If there is no separate room, this patient should be arranged in the same room with patients of the same pathogen but must keep a minimum distance of 02 meters.
- Wearing medical masks, goggles or face shield, especially when in close contact with the patient.
- Patient transportation out of the isolation room must be minimized. In case of transportation, the patient must wear medical mask, use the special pathway to avoid infection to other healthcare workers, patients and people.
4.2.3. Airborne precautions
The measures to prevent airborne transmission include:
- The patient must have a separate isolation room. In case there is no separate room, it is recommended to arrange the patients in the same confirmed infection group in the same room.
- Ensure safe ventilation: run the system of natural ventilation, mechanical ventilation or combine both provided that the minimum circulating air volume must reach ≥12 air flow/hour. A system may be used to draw air outwards (underground, 10-15 cm under the floor) to the no-people area and avoid the re-circulation of contaminated air.
- Any person entering the isolation room must wear a Respirator mask (for example: N95 mask).
- Patient transportation must be restricted. Transportation can only be done in extremely necessary situations. The patient must wear medical mask when getting out of the room.
- Procedures must be performed in a separate room with its doors tightly closed, with safe ventilation and far apart from other patients.
- When performing invasive procedures for SARS-CoV-2 confirmed or suspected patients, healthcare workers must wear sufficient personal protective equipment. In case of need for surgery or a sterile procedure, healthcare workers must wear sufficient personal protective equipment inside sterile gown.
- Cases that require mechanical ventilation, intubation, and continuous positive airway pressure (CPAP) also require wearing sufficient personal protective equipment (Mask N95, etc.) to prevent airborne transmission and droplets.
- In case of sputum sucking prescription, tools and non-open sputum sucking method must be applied to a patient in mechanical ventilation.
4.3. Environment control
4.3.1. Environment of surfaces of floors, walls, corridors
Environment control is the important measure to prevent SARS-CoV-2 infection. The following principles should be paid attention to:
- The surfaces in the environment must be leaned and disinfected with proper permitted disinfectant chemicals.
- Patches of blood or biological release or excretion as vomit, stool on surfaces of environment must immediately be eliminated with towel soaked in chemical having 0.5% active Chlorine (5,000 ppm), then wipe it with clean towel and clean it the second time with 0.1% active Chlorine (Refer details in the section of Cleaning and Disinfecting surfaces in environment).
4.3.2. Ventilation
- Proper ventilation must be assured at the following areas: Patient reception areas, corridors, waiting room should not be tight and should be clear.
- Patient room areas:
+ The optimal isolation room is the negative pressure room.
+ In case the negative pressure room is not available, the facility should use mixed air or natural ventilation, assuring ventilation in the isolation room must reach at least 12 circulating airflow/hour.
+ The room where aerosol-causing procedures are performed must have proper room ventilation (≥ 12 circulating airflow/hour).
4.3.3. Vehicles, machines, beds and cabinets
Clean and disinfect them every day, at least twice and when necessary (between two patients, when a patient died, transferred or discharged) with appropriate permitted disinfectant chemical.
Refer details in the section of Cleaning and Disinfecting surfaces in environment.
4.4. Community transmission prevention
- During the time to care a COVID-19 confirmed or suspected patient or a patient during the monitoring time, a healthcare worker must restrict contact with relatives or community until the risk ends, avoiding disseminating and spread across the hospital and the community.
- The medical facility should assign a special group of healthcare workers to care the COVID-19 confirmed or suspected patients. During this process, the group of healthcare workers must not take care of other patients.
- Propagate people restrict to go to epidemic zones. Those having arrived or those having close contact with a SARS-CoV-2 confirmed or infected patient should have self-isolation and monitor body temperature within 14 days. It is required to come to the hospital right after a fever or symptoms of respiratory disease appear.
Those not having respiratory symptoms should:
- Avoid gathering and avoid coming to crowded places frequently.
- Keep a distance at least 2 meters off any person having respiratory symptoms (for example: coughing, sneezing).
- Do hand hygiene regularly: with alcohol-based solution for unsoiled hands or with soap and water for soiled hands.
- When coughing or sneezing, cover the mouth and nose with the elbow or with tissue, which must be immediately discarded right after use and do hand hygiene.
- Hands are recommended to avoid touching to eyes, nose, and mouth.
Those having respiratory symptoms are recommended:
- To wear medical mask and to have a visit as soon as possible in case of fever, cough, dyspnea, etc.
- To use and manage masks properly.
4.5. Integrated precautions
- Many measures of infection control must be combined, including the process of triage, isolation, environment hygiene, waste management, proper use of process of personal protective equipment; control of infection in transportation, operation and treatment of corpse, control of infection in laboratories.
- Periodically assess the practice of SARS-CoV-2 infection prevention and control in medical facilities. Refer details in the inventory table in Appendix 18.
5. The task to prevent and control SARS-CoV-2 infection
Medical facilities should strictly execute the regulations on prevention and control of epidemic spread enacted by Ministry of Health.
All resources must be mobilized to control SARS-CoV-2 infection; cure confirmed patients, prevent infection to other patients and limit death; actively combine with other forces to zone pestholes, transport, run emergency, isolate, treat patients, treat the environment of pesthole in the timely manner.
Medical facilities should actively prepare and execute the following activities:
5.1. Organization, personnel
- Establish the COVID-19 prevention & control Steering Committee at hospitals, consisting of: The Directors, Department of General Planning, Outpatient Department, Accident & Emergency, Infectious Disease, Pediatrics Department, Respiratory Department, Administrative Personnel Department, Infection Control Department, Facility Department, Pharmacy, Nursing Department, Administrative Personnel Department and Health Unit. At central-level and province/centrally-run city, the Steering Committee may have subcommittees of treatment and subcommittees to prevent and control infection, subcommittees of logistic, etc.
- Based on the actual conditions of each hospital, the Hospital Management shall determine which department in charge of reception and treatment of SARS-CoV-2 confirmed or suspected patient. The Department in charge of reception, triage, and treatment of patients must have enough conditions for proper isolation. Staff of this department must be fully trained in infection control, especially the use of personal protective equipment as instructed to prevent infection in the hospital.
5.2. Conditions and means
5.2.1. Hand hygiene means
Soap, alcohol-based hand hygiene solution, tissue or disposable hand tissue must be available at all necessary places.
5.2.2. Personal protective equipment
Anti-epidemic gown, apron, paper hat, medical mask, N95 mask, goggles (or face shield), boots, shoe-cover, medical gloves and hygiene gloves.
5.2.3. Equipment
- Ventilation assisted equipment and other means of emergency and resuscitation (handheld oxygen saturation meter, monitoring machine, bed X-ray machine), oxygen and the system to create and supply oxygen, the system of close sputum sucking.
- Air disinfection filter.
For high effectiveness of SARS-CoV-2 transmission control, the above-mentioned means must always be available at each receiving and treating area even in or not in epidemic time. Healthcare worker must be trained to master the use of personal protective equipment and other hospital regulations in infection control.
5.2.4. Disinfectant chemicals – surface and tool disinfection
The facility must make estimate, purchase and provision of sufficient chemicals for tool treatment; environment surface disinfection and cleaning; hand hygiene; waste treatment in case of epidemic.
5.2.5. Isolation room
- The hospitals must arrange standard isolation wards or isolation rooms as regulated and must always be available for epidemic situation.
- Other medical examination and treatment establishments must prepare wards (rooms) to receive and triage SARS-CoV-2 confirmed or suspected patients.
- Medical facilities receiving patients infected with SARS-CoV-2 should have available negative pressure operating rooms with standards such as anechoic chamber but with additional clean air intake.
5.2.6. Medications
Medication list is subject to the treatment protocol.
5.3. Assign responsibility execution
- The Directors, leaders of departments and relevant persons are responsible for the contents of activities on SARS-CoV-2 infection prevention at medical examination and treatment establishments.
- The contents on infection control must be shown in the scheme of COVID-19 prevention and control scheme of the hospital.
- The Director has the duty to fully equip infrastructure, purchase equipment, materials, chemicals, necessary vehicles to serve the task of infection prevention. The isolation ward must be arranged at appropriate place. The facility must have the scheme to renovate, upgrade and build the isolation ward duly as guided. Consolidate and strictly implement with the issued regulations on measures to prevent and control disease transmission, immediately overcome existing problems when unsafe risks in epidemic control are detected.
- The Directors of medical examination and treatment establishments are responsible for the allocation of budget and experts for regular activities in infection control. Medical examination and treatment establishments are required to have a backup budget for epidemic prevention and control.
5.4. Training
Medical examination and treatment establishments must establish the scheme and hold training courses to educate all healthcare workers at the establishments on SARS-CoV-2 infection control. The Infection Control Department will be responsible for the contents, programs, materials, means to educate the theory and practice for healthcare workers as in materials of Ministry of Health.
5.5. Drill
The COVID-19 prevention and control Steering Committee at medical facilities has to hold drill to examine, assess, and learn from experience upon the defective contents for modification, correction and improvement of the facility’s plan of epidemic prevention and control in line with those of the locality, region, and country.
Some notable points in the contents of drill are as follows:
- Early control: Stream, screen, diagnose, early isolate patients having symptoms of SARS-CoV-2 infection or suspected patients who come for examination and hospitalization. Duly execute regulations in patient transportation in the hospital, department transfer, and hospital transfer ensuring safety of healthcare workers, transporters, other patients and the community.
- Ensure necessary conditions for the reception, treatment and organize prevention and isolation in the medical examination and treatment establishment.
- Ensure that healthcare workers use personal protective equipment properly, prepare adequate number of available means and have solutions when the supply of personal protective equipment is limited.
- Comply with standard precautions and transmission-based precautions (via droplet, contact and perhaps airborne transmission) by heath are workers. Ensure compliance with regulations, hand hygiene process, disinfection and sterilization of medical equipment, cleaning and disinfection of the isolation ward and leaning the hospital environment.
- Practice infection prevention over healthcare workers, patient families, visitors in medical waste management, linen management, eating and drinking things of patients in the isolation ward, provide guideline on prevention of infection when the patient died
Pay proper attention to other hospital-acquired infection related to the care of SARS-CoV-2 confirmed or suspected patients (lung infection, septicemia, urinary infection, etc.).
SEPARATION, RECEPTION, SCREENING AND ISOLATION OF SARS-COV-2 CONFIRMED OR SUSPECTED PATIENTS
1. Objectives
Screening of patients, relatives, visitors, and healthcare workers to early detect and isolate SARS-CoV-2 confirmed or suspected patients, thus preventing the risk of SARS-CoV-2 infection for healthcare workers, other patients and community.
2. Principles for execution
- Medical examination and treatment establishments should make scheme for the system to detect, triage, categorization, and management of SARS-CoV-2 confirmed or suspected patient right when they come and have examination. People with symptoms of respiratory tract infections (cough, fever, runny nose, sore throat, chest tightness, difficulty breathing, body aches), people with epidemiological factors (coming from the epidemic area, in contact with infected people or having risk, etc.) needs to be separately instructed, screened and examined.
- Medical examination and treatment establishments should make scheme for screening, triage of patients, family members, visitors and healthcare workers. Medical examination and treatment establishments should to create separate procedures for receiving, screening, examining, categorization, quarantining, and transferring hospitals for patient with symptoms of respiratory tract infections and patient with epidemiological factors starting right from the hospital gate.
- The medical examination and treatment establishment must execute measures to prevent and control infection strictly (standard precautions and transmission-based precautions).
3. Scope of application: All medical examination and treatment establishments.
4. Screening and isolation of SARS-CoV-2 confirmed or suspected patients
4.1. Preparation of infrastructure and means
- Arrange, establish the isolation ward and isolation room to meet the isolation requirement. Medical examination and treatment establishments should have a separate screening area/clinic for COVID-19 confirmed or suspected patient (based on the Guideline for Diagnosis and Treatment of SARS-CoV-2 due to the new Corona virus strain dated July 29, 2020 by the Ministry of Health) and isolation room after screening for SARS-CoV-2 confirmed or suspected patient.
- The areas of waiting, examination, procedures for the SARS-CoV-2 infected or suspected patients must be assured well-ventilated, with at least more than 12 airflow circulating each hour. This can be achieved by opening all windows and doors in the same direction in case of natural ventilation. If the hospital runs the system of central air-conditioning, the ACH index must be added and the safety of the system of central air-conditioning must be checked regularly and periodically.
- Personal protective equipment (Refer the Guideline on use of personal protective equipment).
- Hand hygiene utensils must be available from patient reception areas to the triage, examination and treatment area.
- Essential tools, equipment and disinfectant chemicals used in patient care and treatment.
- Means for environmental sanitation, waste collection and treatment, tools, linens, etc.
4.2. Administrative measures
- Establish an epidemic prevention and control Steering Committee.
- Establish the specific and detailed process to receive and treat patients in screening, detection and isolation of SARS-CoV-2 confirmed or suspected patients right at the areas of examination room to the isolation ward.
- All healthcare workers must be trained on clinical symptoms, treatment, spreading ways and process of preventive isolation in the hospital.
- Have enough means ensuring strict isolation. Inspect and assess the availability whether the epidemic not come yet.
- Do the task of screening of all visitors of the hospital, including the patient, the patient's family, and visitors right at the hospital gate. Do the task of categorization upon patients as soon as they come to have examination of the medical examination and treatment establishments with the triage questionnaire, medical declaration.
- The diagnoses to early detect a SARS-CoV-2 infected or suspected patient according to the Guidelines on diagnosis and treatment of COVID-19, Decision No. 3351/QD-BYT dated July 29, 2020 of the Ministry of Health. When a suspected case is found, it must screen and isolate as soon as possible.
- The staff in charge of triage must instruct the patient the measures of prevention and isolation as soon as the patient comes into the examination room such as hand hygiene, wearing mask.
- In case the patient has only epidemiological factors and has no clinical symptoms: Contact the local Center for Disease Control for concentrated isolation.
- In the case of a hospital admitting SARS-CoV-2 confirmed patients: In the case of SARS-CoV-2 confirmed or suspected after screening: Immediately transfer to the isolation area for COVID-19.
- In case where a hospital does not admitting SARS-CoV-2 confirmed patients: In the case of SARS-CoV-2 confirmed or suspected after screening: Immediately transfer to a temporary isolation room waiting for transfer to a hospital admitting SARS-CoV-2 confirmed patients.
4.3. Steps of execution for streaming, screening, diagnosis
4.3.1. In case the hospital has 2 or more gates (Figure 2)
Step 1. At the hospital gate (Initial Screening)
- Arrange a single gate only for the reception of people with symptoms of respiratory tract infections (Layout example of gate 2). At the gate for people with symptoms of respiratory tract inflammation, a sign board must be arranged clearly stating: “Gateway is for people with cough, fever, runny nose, sore throat, chest tightness, shortness of breath, fatigue, and contact with SARS-CoV-2 confirmed or suspected people”
- Beside the gate, an additional sign with colored lights (for example, LED temple signs, box signs with lights inside) must be arranged making people can see clearly at night, or need lights to light normal signs.
- On the street, similar signs must be arranged at easy-to-see places, for example: “Directions for people with cough, fever, runny nose, sore throat, chest tightness, difficulty breathing, body aches", or “Gate for people with cough, fever, runny nose, sore throat, chest tightness, difficulty breathing , body aches 30 meters to the right, people coming from the epidemic area or having factors related to SARS-CoV-2 confirmed or suspected people without symptoms should contact the hot line, etc.”.
- Parking should be arranged at outside or at the gate area. Attention should be paid to adequate training for security guards and car keepers on guidance, reception and control of SARS-CoV-2 infection.
- At all other gates, a colored sign board must be arranged clearly stating: “People with cough, fever, runny nose, sore throat, chest tightness, difficulty breathing, fatigue, and people go through gate 2 or coming from the epidemic area or having factors related to SARS-CoV-2 confirmed or suspected people without symptoms should contact the hot line, etc.”
- A medical registration and declaration desk should be arranged at a well-ventilated place next to the hospital gate or lobby. Note: remind the patient to wear a mask or have masks provided to the patient. Alcohol-based hand sanitizer is required at the medical registration and declaration desk.
Step 2: Streaming the movement to the screening room
- A separate streaming should be arranged from the gate to the screening room. The separate streaming must be wired with red/yellow tape (with reflector), width about 0.8 meters - 1.2 meters. The tape should be placed at both sides (or one side if the path goes along the wall/fence). A sign board must be arranged that requires the person with the symptoms to walk inside the wired streaming.
The hospital must arrange at least a dedicated vehicle (if the traveling distance is long), a private wheelchair to transport the SARS-CoV-2 confirmed or suspected patient. Dedicated vehicles must be parked at a separate place with signs, not used for the transportation of other patients and must be disinfected after each use.
Note: The arranged path does not pass through other departments/rooms, minimizes passage along the corridor. The registration and medical declaration desk should be arranged as close to screening area as possible.
Step 3: Screening area
- Screening room should be arranged at an isolated, well-ventilated location, separate from other departments/rooms (for example, erecting an aluminum-glass kiosk at an isolated location such as the corner of the yard, the back of the building), ensuring isolation, and separate from other departments.
- There is only one examination desk in a room in the examination room, sorely one patient at the same time in the examination room.
- The examination desk should be equipped with sufficient examination tools, materials and equipment for infection control. There is only one examination desk in a room in the examination room. The examination desk should be equipped with sufficient examination tools, materials and equipment for epidemic prevention and control.
Step 4: Streaming the movement after the screening
Once the patient has been screened, if it is certain that there is no epidemiological factor or no COVID-19-related clinical symptoms, then guide the patient to a normal examination area. Similarly, in the normal examination area, if a suspect factor is found again (epidemiological factors and/or clinical symptoms), the patient must return to the screening room.
Step 5: Transportation to another hospital or COVID-19 treatment and isolation area
- After screening, if a SARS-CoV-2 suspected patient was detected, the hospital will transfer the patient to one of the following two locations:
+ Temporary isolation room in a hospital: In case of the facility is not assigned to accept COVID patients, transfer the patient to a temporary isolation area. Medical facilities need to contact the Preventive Health Centers/Centers for Disease Control and the nearest hospital that is tasked with accepting and treating COVID-19, ensuring no infection during hospitalization.
- The temporary isolation room should be located close to the respiratory examination room, minimizing the movement of patients.
- Medical facilities are not allowed to transfer patients to another hospital by themselves, immediately contact the direct management agency and the higher-level hospital for correct referral instructions, to ensure that they do not cross-infect other patients.
COVID-19 isolation and treatment area:
The hospital, assigned by the management authority to treat COVID-19, must arrange an isolation ward to receive patients. The isolation ward must comply with the instructions of the Ministry of Health on the principle of dividing into 3 types of patients to be placed in different rooms:
- Separate the suspected infected patients (with clinical symptoms of respiratory inflammation, take samples for testing, have no test results yet, monitoring disease progress).
- Isolate people with mild illness;
- Isolate people with serious illness (with underlying disease, severe respiratory symptoms, mechanical ventilation need, etc.)
Collect specimens for testing (can take place at the medical facility or another site).
In case of indication, patients are taken sample for SARS-CoV-2 at the isolation ward or temporary isolation room. Depending on the actual conditions of the hospital, samples can be collected at the respiratory department. The hospital contacts the Preventive Health Centers/Centers for Disease Control for sample taking or performs it on-site if it has been approved by the Ministry of Health to test for SARS-CoV-2.
Figure 2. Diagram of streaming, screening for a hospital with several gates
4.3.2. In case the hospital has only 1 gate (Figure 3)
Follow the same instructions as a hospital with 2 gates, however, the following points should be arranged differently:
-Sign boards must be arranged at the hospital gate showing directions to the registration, screening and streaming desk/room.
- The registration, screening and streaming desk/room should be arranged right next to the hospital gate, in the yard or the main hall, following the principles as close to the gate as possible. The registration, screening and streaming desk/room mustn't be arranged inside the main building, near other departments, rooms to minimize the risk of infection.
- Screening area should be located right next to the registration, screening and streaming desk/room (within 10 meters from the gate).
Note: In the case of a SARS-CoV-2 confirmed patient is found in the inpatient ward, the patient must be temporarily isolated in a temporary isolation room at the ward.
Figure 3. Diagram of streaming, screening for a hospital with only one gate
- During the epidemic time, instructive boards should be hung at the entrance (Security gate) and the examination room to instruct patients, families of patients having symptoms of fever, cough to come directly to the examination and triage area, not let them go to other areas.
- Patients and family members should be instructed to wear medical masks, minimize contact with others, practice good hand hygiene, use hygiene solutions, and disinfect the nasopharyngeal tract.
- A family member accompanying a SARS-CoV-2 infected or suspected patient should be considered to have exposed to SARS-CoV-2 and must also be screened to the end of monitoring time as regulated to help early diagnosis SARS-CoV-2.
- In case transportation is required, the transporter must use personal protective equipment and dedicated vehicle. Contaminated things, the transporting vehicle, discarded things and wastes of the patient must be collected and treated as regulated.
4.3. Announcement of a disease case:
- Announcement must be cascaded across the medical facility duly as regulated and degraded: The Clinic/Department of Emergency having a SARS-CoV-2 confirmed or suspected case must immediately give notice to the following persons:
+ Patient and family members.
+ The members of that shift (if in duty hours) or all members of the department (in office hours).
+ The hospital management and the relevant departments (Department of General Planning, Department of Infection Control, Nursing Department, etc.).
- Announcement outwards the medical facility: Urgent written notice must be reported on all confirmed or suspected cases to the superior health management and to the leaders of equivalent preventive health authorities as regulated.
- People in close contact with infected people must be listed and be under healthcare monitoring within 14 days after the last time of being in contact. Advise the contact person on the signs of disease and measures of prevention and control so that they can apply self-prevention and self-monitoring, early detecting symptoms of SARS-CoV-2 confirmed or suspected patients. If there is any symptom, it must immediately be reported to the nearest medical facility for timely diagnosis and treatment.
- All emergency cases, patients with unknown risk factors are considered as SARS-CoV-2 suspected patient and the healthcare worker must wear adequate personal protective equipment as when they contact with SARS-CoV suspected patient.
4.4. Reception and isolation
- Zoning the risk and streaming the movement of SARS-CoV-2 confirmed or suspected people in the hospital are as follows:
+ The high risk zone (red color) comprises of the departments receiving and treating SARS-CoV-2 confirmed or suspected patients (for example: isolation ward; Outpatient department; Emergency and Resuscitation Department, Infectious Disease Department, Laboratory, etc.).
+ The medium risk zone (yellow color) comprises of departments receiving patients having cough or fever (Example: examination room for patients having cough and fever of Outpatient Department, Emergency Department, Respiratory Department, Pediatrics Department);
+ The low risk zone (green color) comprises of the departments less likely receiving, examining and treating SARS-CoV-2 confirmed or suspected patients (for example: Surgical Department, Maternity Department, etc.).
- The risk zoning helps the hospital have the foundation in assignment, development of scheme of reception, treatment and concentration of its limited resources to the task of prevention (vehicles, personnel, training, monitoring) for high risk zones.
- The hospital must have plan to zone isolation wards, arrange personnel, vehicles, etc. for the situation of scattered and mass SARS-CoV-2 confirmed or suspected patients.
5. Screening for inpatients, caregivers, and healthcare workers
5.1. Screening for inpatients and caregivers
- Priority departments should screen inpatients first: Intensive care; Respiratory; Infectious Disease; Hemodialysis; Geriatrics; Mental, Oncology Departments.
- It is necessary to screen for inpatients, family members taking care of patients who are hospitalized every day and hospital service providers.
- Strengthen monitoring; indicate early testing of SARS-CoV-2 for inpatients, patient's relative with suspicious manifestations, including cases with unclear epidemiological history for early detection and implement isolation in a timely manner.
- Strengthen monitoring of inpatient, take samples for SARS-CoV-2 when the patient has symptoms of serious viral pneumonia, severe acute respiratory infections, flu syndrome, even those inpatients for more than 14 days have rapid, severe, clinically inexplicable pneumonia, dialysis patients.
- The time of sample collecting must be implemented following the Guidance on temporary monitoring and prevention of COVID-19 (Attached to the Decision No. 3468/QD-BYT dated August 07, 2020 of the Ministry of Health).
- During the epidemic in the community: Minimize family members of a patient to care for another patient, in case of really necessary leaving only for a permanent family to care for the patient. Implement medical reporting, control compliance with regulations on infection prevention and control of caregivers. Stop the visiting from the inpatient's relatives.
- Requiring and instructing patients, caregivers and service providers to wear masks, hand hygiene, perform spacing right after entering the medical examination and treatment establishments and during their stay at medical examination and treatment establishments.
- In identified and operating outbreaks, all suspected cases are considered clinical cases and all measures for isolation, prevention and control of the epidemic must be implemented as well as information, timely report.
5.2. Screening for healthcare worker
- Strictly implement with regulations on social distance in hospitals between departments, rooms and groups of healthcare workers.
- Proactively assess the risk of infection among healthcare workers, service providers who have direct contact with SARS-CoV-2 confirmed or suspected patient, people who have returned from epidemic zones or have several symptoms such as fever, respiratory tract inflammation for early detection, and appropriate isolation according to regulations.
Refer details the inventory of the risk assessment of SARS-CoV-2 infection of the healthcare worker in Appendix 12.
- Make a list and monitor all healthcare workers exposed to SARS-CoV-2 according to regulations of the Ministry of Health (Refer details in prevention of SARS-CoV-2 infection for healthcare workers).
6. Inspection and surveillance
The Steering Committee for Prevention of the Diseases should develop a plan to monitor the screening and streaming of isolation. Assign departments, individuals and focal points to supervise the participation responsibility of related departments and individuals, build monitoring processes and tools. Monitoring content includes streaming, screening, use of personal protection equipment, implementation of procedures to prevent infection of SARS-CoV-2. Implement daily monitoring during the epidemic outbreak in the community:
- The Department of Infection Control shall be responsible for inspection and supervision of SARS-CoV-2 infection control implementation; also act as the focal point to build the isolation screening process.
- The General Planning Department combines with the Infection Control Department monitor, make statistics, give timely notice about the number of SARS-CoV-2 confirmed or suspected patients and the healthcare workers having close contact, inspecting and monitoring the execution of regulations on infection control.
- The Nursing Department combines with the Infection Control Department, the General Planning Department and the head nurses of clinical departments, head technicians of subclinical departments to inspect and monitor the execution of regulations on infection control.
- Departments coordinate to report monitoring results and propose solutions to improve gaps in screening and isolation.
The inventory used in evaluating the practice of prevention and control of SARS-CoV-2 infection by medical examination and treatment establishments is reference details in Appendix 18).
ESTABLISHMENT OF ISOLATION ROOM/AREA
COVID-19 is a very highly infectious disease. The early isolation upon a SARS-CoV-2 confirmed or suspected patient plays a very critical role. To execute well the isolation measures, the medical examination and treatment establishments must always have isolation ward and isolation room with full equipment. Healthcare workers must be trained in compliance with technical procedures in isolation.
Depending on the tasks, medical examination and treatment establishments set up isolation models in accordance with regulations.
- The Outpatient Department, Emergency Department, Intensive Care, Pediatrics Department, Infectious Disease Department must prepare an isolation room with full of necessary equipment to opportunely isolate patients if necessary.
1. Objectives
- Limiting and controlling the infection of SARS-CoV-2 in the medical facility environment and for the community, especially healthcare workers, patients, patients' family members and visitors.
- Prevent and control infection inside and outside the isolation ward.
2. Principles for isolation ward establishment
- For hospitals assigned to accept the treatment of SARS-CoV-2, isolation ward must be built according to regulations.
- For facilities not assigned to accept treatment: A temporary isolation ward/room is required at the screening area.
- The isolation ward should be divided into 3 different areas subject to the infection risk:
+ Low-risk infection area: The Administration area, the workplace of healthcare workers. This area must have the green signboard and restricted. Healthcare workers should wear medical masks.
+ Medium-risk infection area: The area of corridor, the anteroom where utensils of care and treatment are stored. This area must have the yellow signboard. Only healthcare workers are allowed to come to this area with full and appropriate personal protective equipment.
+ High-risk infection area: The reception room, emergency room, treatment room, restroom, utensil treating room. This area must have the red signboard. Healthcare workers must have full personal protective equipment and must do hand hygiene after each contact with a patient, with surfaces in environment and before the isolation ward.
3. Isolation ward design in medical examination and treatment establishments that accept COVID-19 treatment
3.1. Distribution of patient room
The rooms in the isolation ward include:
1) Administration chamber.
2) Patient-reception chamber.
3) Patient-treatment chamber for SARS-CoV-2 confirmed patient
4) Chamber for severe SARS-CoV-2 patients of emergency (having full emergency means and treatment used individually for each patient).
5) Patient-retaining chamber for SARS-CoV-2 suspected patient.
6) Tool-treatment chamber having all equipment for initial disinfection such as tool washing basin, drying cabinet and disinfectant chemicals.
7) Chamber used to store essential things for patient care and treatment.
8) The patient restroom must have hand wash basin, disposable hand tissue and soap for hand wash.
9) Bathroom for healthcare workers having shower, hand wash soap.
All rooms in the isolation area must have hand wash basins, disposable paper/towels, surface wipes, alcohol-based hand hygiene solution, and hand soap. The pathway must be from the low-risk to the high-risk infection area.
3.2. Ventilation system
- Ensure good ventilation, limit spread to other areas.
- A negative pressure room must have at least 12 airflow exchange every hour (ACH) and the negative pressure must be at least -3Pa.
- If this is not possible, natural ventilation should be applied. The patient room has 2 windows located opposite. If all 02 windows are opening, they ensure ventilation in the patient room for at least 12 ACH. A patient room having natural ventilation should be located at the end of the hallway, leeward, having 2-way convection windows opening towards a deserted place.
- In case of natural ventilation is insufficient, provide coordinated ventilation, forcing the air flow to go from the area of least risk to the area at highest risk (from the green area to the red zone) by means of an exhaust fan so that must have at least 12 airflow exchange every hour (Figure 4).
- Air released from the isolation ward must be disinfected with UVC or with combined method of disinfection and HEPA filtering.
Refer details in Ventilation control at COVID-19 patient consultation and treatment areas.
3.3. Isolation ward interior
- The floors and walls (with the minimum height of 2 meters) should be pressed with ceramic tiles for easy cleaning and disinfection.
- The corner of the house and the floor should be designed with obtuse or rounded angle, avoiding acute angle for easy cleaning and not to gather soil.
- The windows must be made from materials that are easily to be cleaned (glass, few items, easily to be washed and cleaned).
A: Disinfection place
B: Cabinet for personal protective equipment, clean linen and tools
C: Bag for after-used personal protective equipment, waste, soiled linen
D: Hand-wash basin with soap, alcohol-based hand hygiene solution
E: Windows opening to the outside, far from residential area, without people
The fan blows through the HEPA and UVC filtration systems, with air ducts blown upwards, at least 8 meters away from residential areas.
Note: Do not leave the absorbent carpet or the tray of chloramine solution in front of the isolation area/room for medical staff and patients to walk through because it does not work to prevent infection.
Figure 4. Diagram of isolation room for SARS-CoV-2 confirmed patient
4. Temporary isolation room, ward in hospitals do not accept and treat COVID-19 patients
- The isolation room and area should be located near the screening and emergency areas. The isolation room and area should be located outside of the inpatient area, far from other patients, deserted to admit SARS-CoV-2 confirmed or suspected patients.
- Isolation ward has isolation rooms, toilets, tool handling.
- Isolating room should have ventilation system as described above.
5. Patient bed arrangement in the isolation ward
- It is most preferable to arrange each SARS-CoV-2 confirmed patient in a separate isolation room (if possible).
- In case of not possible or if there are too many SARS-CoV-2 confirmed or suspected patients hospitalizing, the suspected patients may be arranged in the same room (group isolation), SARS-CoV-2 confirmed patients may be arranged in the same room. Patients suspected of infection and waiting for test result may be arranged in the same room. The distance between beds should be at least 2 meters.
6. List of essential things necessary at the isolation ward/room
- These things must always be available in the isolation ward, located on board or in the anteroom’s cabinet right in front of the isolation room or changing room.
- Those departments and units (such as environmental hygiene, waste treatment, patient transportation, etc.) related to the task of care and treatment of SARS-CoV-2 confirmed or suspected patients must wear all appropriate personal protective equipment (rubber boots, aprons, masks, goggles, etc.).
- List of tools and personal protective equipment that must always be available in the isolation ward and must be checked and sufficed on daily manner (Table 1). It is notable to have all sizes for users and the mandatory minimum number must always be available.
Table 1. Means and tools should be available at all times in the isolation ward/room
(Attached to the Decision No. 1259/QD-BYT dated March 20, 2020)
|
No. |
Tools |
Number |
|
|
Personal Protective Equipment (PPE) |
|
|
1 |
Clean gloves of all sizes |
150 |
|
2 |
Protective outfit |
30 |
|
3 |
Eyeglass, face shield |
30 |
|
4 |
Head hat |
50 |
|
5 |
Boots or shoe-cover |
30 |
|
6 |
N95 respirator |
20 |
|
7 |
Medical mask |
50 |
|
|
Other essential things |
|
|
1 |
Patient clothes |
05 |
|
2 |
Bed sheet |
05 |
|
3 |
Disposable hand tissue |
30 |
|
4 |
Tissue bin |
01 |
|
5 |
Hand wash soap and alcohol-based hand hygiene solutions |
05 |
|
6 |
Soap holder and alcohol-based hand hygiene solution holder |
|
|
7 |
Cleaning gloves |
10 |
|
8 |
Towel to wipe surfaces and paper to absorb scattered fluids |
05 |
|
9 |
Bag/bin containing kinds of waste with symbol of infectious waste |
10/01 |
|
10 |
Bag for soiled linen |
05 |
|
11 |
Bin with lid for soiled linen |
01 |
|
12 |
Bin for soiled tools |
01 |
|
13 |
Chemicals for initial disinfection and cleaning |
|
7. Medical records in the isolation ward
- Optimal use of digital medical records or electronic devices to record information on examination, diagnosis, testing, treatment and daily monitoring of patients.
- In the lack of a digital medical record, the paper medical records are kept in the administrative office of the isolation ward, not in the patient room. Doctors and nurses perform oral orders by according to regulations or take notes on scrap paper, tablets and then transmit them out through the Internet, glasses, etc. This information is externally typed or recorded in medical records and then signed by the doctor or nurse in charge of the operation in the administrative office after personal protection equipment has been removed.
- Do not bring medical records from the isolation to the outside area. When needing consultation, the department captures the necessary medical records and sends it via electronic device (via email, etc.) to outside for consultation (online consultation).
- When needed for testing: X-rays, ultrasound, biochemical tests, all requests are sent to clinicians' request and test results are returned online and then printed in isolation ward. After that, the results must be pasted on the patient's medical record to save.
- All the designation cards and paper results used to record temporary information in the isolation ward after being copied, signed for pasting in the medical record must be cut, collected and processed as infectious waste.
USE OF PERSONAL PROTECTIVE EQUIPMENT (PPE)
Personal protective equipment are an essential means to protect healthcare workers from the risk of infection when they have a close contact with blood, secretions and respiratory droplets (droplets or aerosol) carrying infectious pathogens of patients. Personal protective equipment is also used to protect patients, patients' relatives, visitors from being infected with pathogens from healthcare workers and the hospital environment. Carrying personal protection equipment according to instructions when taking care of patients is one of the most important measures to prevent infection of SARS-COV-2 for healthcare workers, patients and the community.
1. Objectives
To prevent the risk of SARS-CoV-2 and other pathogens infection from patients to healthcare workers, other patients and visitors, and the spread to the environment surrounding patients and the community
2. Scope of application
All healthcare workers, patients’ relatives, visitors, people having contact with confirmed or suspected SARS-COV-2 patients or specimens, instruments, cloth, waste, care tools or transports for confirmed or suspected SARS-COV-2 patients.
3. Principles for execution
3.1. General principles
- Use personal protective equipment as recommended by standard precautions combined with transmission-based precautions suitable to the situation in care and treatment of confirmed or suspected SARS-COV-2 patients.
- Personal protection equipment must be of sufficient size and meet quality standards according to the Decision No. 1616/QD-BYT dated April 08, 2020 of the Ministry of Health.
- Ensure the availability of personal protection equipment in reception, screening, temporary isolation, isolation, treatment areas, anteroom of isolation rooms, laboratory, waste treatment areas and corpse management areas.
- It is necessary to comply with the instructions and procedures of putting on and taking off personal protection equipment.
3.2. Rules for using personal protective equipment
1) Always wear personal protective equipment specified according to each situation when contacting, examining, and taking care of confirmed or suspected COV-2 patients. See Appendix 3 for case-by-case use of personal protective equipment. Ensure personal protective equipment cover the entire body; do not wear 2 masks at same time. Prepare adequate personal protective equipment suitable to the situation to be implemented.
2) In case of emergency, but cannot exploit epidemiological factors of the patient, use personal protective equipment like for SARS-COV-2 confirmed or suspected patient.
3) The practice of putting on and taking off PPE must be done competently before taking care of infected or suspected SARS-CoV-2 patients and must be supervised by a trained member.
4) Avoid contacting or adjusting personal protective equipment worn while working in isolation rooms or areas. Do not wear and remove personal protective equipment in the same room. The room to wear personal protective equipment must be outside the isolating room.
5) Remove personal protective equipment immediately after exiting the isolation area. Putting on and taking off personal protective equipment must be done in the anteroom before entering and after leaving the isolation room. Do not wear personal protective equipment after contact with an infected person to other areas.
6) Change gloves when moving from one patient to another patient, change gloves if torn, perform hand hygiene before putting new gloves on.
7) When taking off personal protective equipment, pay attention to the following principles:
- The outer surface of personal protective equipment has a high risk of contamination, thus turn the outside in and do not shake while taking off personal protective equipment.
- The front of personal protective equipment has a higher risk of infection than the back. Avoid touching the front of personal protective equipment.
- Mask should be removed last.
8) Personal protective equipment is disposable, and is infectious wastes; it must be discarded into infectious waste containers (yellow containers) immediately after removing. Waste containers must be large enough and must have lids.
9) The healthcare worker directly taking care of the patient or the staff performing other services related to a SARS-CoV-2 confirmed or suspected patient must be trained to use personal protective equipment well.
4. Types of personal protective equipment
4.1. Type of personal protective equipment
Medical examination and treatment establishments need to choose personal protective equipment in accordance with standards of epidemic prevention and control in the following documents: (1) Decision No. 1259/QD-BYT dated March 20, 2020 on List of essential personal protective equipment of a COVID-19 isolation and treatment ward, (2) Decision No. 1616/QD-BYT dated April 08, 2020 on provisional guidance on techniques, classification and selection of COVID-19 epidemic prevention and control clothing.
In fact, there are many types of personal protective equipment, which can be classified into two categories as follows:
Type 1: Detached pants, gowns and caps
- Waterproof gowns or gowns with waterproof covers.
- Waterproof pants.
- Waterproof aprons.
- Medical masks.
- High filtration capacity masks (e.g. N95 respirators)
- Goggles or face shield.
- Medical gloves.
- Hood caps (cover the entire head and neck).
- High-length shoes covers.
- Rubber boots.
Type 2: Type of jumpsuits, gown and cap:
- Coveralls, gowns and caps.
- High-length shoes covers.
- Waterproof aprons.
- Medical masks.
- N95 respirators.
- Goggles or face shield.
- Medical gloves.
- Rubber gloves.
- High-length waterproof shoes covers.
- Rubber boots.
4.2. Technical criteria
- Goggles and face shields must fit tightly against the face to prevent fluid from absorbing (Figures 5, 6).
- Medical masks must be qualified with TCVN 8389 or ASTM, waterproof and have metal strip that may bend to fit the nose bridge and prevent the air and droplets from passing through.
- Masks have a high filtration capacity (e.g. masks meet N95 or FFP2 standards or equivalent).
- Gloves: It is recommended to use gloves made of nitrile rather than latex with appropriate sizes for user’s hands, should not use powdered gloves.
- Gowns has a mid-thigh length, long sleeve, plastic wrist and aprons must be impermeable to blood and fluids.
- Rubber boots should not be torn or punctured with appropriate sizes for user’s feet.
- Shoes covers should be knee-length, waterproof material, and slip resistance.
- Caps must cover head and neck, with a front opening to remove later.
- Clothes worn beneath personal protective equipment.
|
a. Goggles with headband |
b. Goggles with ear-hanging frame |
|
|
Figure 5:Goggles |
Figure 6: Face shield |
|
|
|
|
|
|
Figure 7:Types of mask |
||
|
|
|
|
|
|
Figure 8: Gowns and aprons |
|||
|
Figure 9: Hood cap |
Figure 10: Clothes worn beneath gowns |
||
4.3. Prepare adequate number of available personal protective equipment
- The preparation of personal protective equipment should be implemented every year and during an epidemic. The calculation principle is based on the actual job description of healthcare workers working in different departments and positions.
- Use a tool or method to monitor the quantity of used personal protective equipment and estimate the need of personal protective equipment (refer to Appendices 3-4).
- See the Decision No. 1259/QD-BYT dated March 20, 2020 on the List of essential personal protective equipment of a COVID-19 isolation and treatment ward in order to correctly estimate the number of personal protective equipment needed to suit the function, according to the estimation of the number of COVID-19 patients that can be received.
- Medical examination and treatments should develop guidance on the use of personal protective equipment for the right purposes, to avoid waste and inefficiency.
5. Procedure of putting on and taking off personal protective equipment
5.1. Putting on and taking off mask
5.1.1. Medical mask
* Technique to put on masks:
- Perform hand hygiene.
- Open the package; remove the mask from the bag, one hand holds one side of the mask.
- Place the mask on the face, the waterproof side (blue) faces outwards, the absorbent side (white) turns inwards. One hand secures the front of mask on the face, another hand places one strap around the ear then repeat for another side.
- Use the tip of index finger to mould the metal strip to fit snugly over the nose bridge and face.
- Use 2 fingers to hold the lower edge of mask and pull down slightly, extend the mask to fully cover the bottom of the chin.
* Technique to take off masks:
- Remove the mask strap, do not let hand touch the mask; discard the mask into the waste container as prescribed.
- Perform hand hygiene.
5.1.2. High filtration capacity mask (N95 Respirator)
* Technique to put on respirator:
- Perform hand hygiene.
- Open the package, place the mask on the palm of hand, the metal edge covers nose bridge and faces forward, let the strap drop freely under the hand.
- Place the mask under the chin, the nose cover faces upwards.
- Pull the top strap over the head and set it at the top back of head over the ears. Pull the bottom strap over the head and place it at the back of the neck below the ears. Do not let two traps overlap each other behind the head.
- Check and adjust the strap if twisted or twirled.
- Place tips of 2 index fingers at the top of nose bridge, mold the nose cover to help the mask fit snugly over the nose.
- Tightness test of the mask:
+ Inhalation test (negative); exhale slowly, if the respirator is tight, the negative pressure helps the respirator cover the face snugly. If the respirator is not tight, the air will pass through the opening into the mask, thus it is necessary to adjust the tension of the strap and repeat the inhalation test again.
+ Exhalation test (positive): Breathe out strongly, if the respirator is tight, positive pressure causes the mask to slightly inflate. If the respirator is not tight, the air will pass through the opening into the mask, thus it is necessary to adjust the tension of the strap and repeat the inhalation test again.
* Technique to take off respirator:
- Remove the bottom strap by lifting the strap over the head, then pull the top strap over the head, do not let your hand touch the mask when removing.
- Perform hand hygiene.
5.1.3. Points to note when putting on and taking of masks
Figure 12. Take off N95 respirators
- Wear masks with the right upper and lower direction.
- Wear masks with the right inside and outside surface.
- Do not touch the inside surface of mask while wearing.
- Place masks carefully to cover mouth and nose.
- Adjust the frame and the strap of the mask to ensure that the mask fits close to the bridge of the nose and face, not letting air in/out through the gap between the mask and the face.
- Do not touch the front of mask when removing.
- After removing or whenever accidentally touching used masks, it is required to wash hands with alcohol-based hand sanitizers or wash hands with soap and water.
- Change masks after performing a clean/aseptic procedure, as soon as a mask is contaminated or damp/wet or after every shift.
- Do not reuse used masks.
5.2. Order to put on personal protective equipment (separated anti-epidemic suit)
Before wearing personal protective equipment, it is necessary to check the quantity, type and size suitable for the carrier; check the quality of personal protective equipment (according to specified standards, no tear, perforation, expiration, etc.), then take the following steps:
Step 1: Hand hygiene
Step 2: Wearing boots/shoes cover over the sleeve (inside).
Step 3: Put on pants and gown (wear apron if indicated).
Step 4: Wear a mask (Medical mask, or N95 as guidance above).
Step 5: Wear goggles (for goggles with ear-hanging frame)
Step 6: Wear hood cap to cover hair, head, ears, and mask straps completely.
Step 7: Wear face shield or goggles (for goggles with headband outside the hood cap)
Step 8: Hand hygiene
Step 9: Wear gloves as indicated
5.3. Order to take off personal protective equipment
Personal protective equipment should be removed in the buffer room, and placed in an infectious waste collection bin after disposal. Always practice hand hygiene when removing every personal protective equipment.
Figure 13: Procedures for removing personal protective equipment
5.3.1. Type of detached pants, gown and cap
Step 1: Roll the inside out when removing gloves, then put them into waste container. (In case of wearing apron, hand hygiene before remove the apron, release the lower strap first, then release the upper strap, roll the inner surface of the apron out, and put in the waste container).
Figure 14: Removing gloves
Note:
- With normal care (such as measure body temperature check pulse, blood pressure, intramuscularly, intravenously, etc. or doing operations that do not require elasticity, friction and not easily tearing gloves) only wear 1 glove.
- When surgery, invasive procedures (laparoscopy, delivery, tracheostomy, endotracheal intubation, etc.) and taking samples for testing, autopsy should wear 2 gloves.
Step 2: Hand hygiene
Step 3: Remove gown, roll the inside out and put it into waste container.
Step 4: Hand hygiene
Step 5: Remove the pants and shoe covers at the same time, during the removal process always wrap the inside of the pants out, ending up in the waste bin. If wearing boots, boots should be removed first, placing them in a container with antiseptic solution, then hand hygiene before removing the pants as above.
Step 6: Hand hygiene
Step 7: Remove cap by slipping hand into the cap
Step 8: Remove the goggles (for goggles with headband inside the hood cap).
Figure 15: Remove goggles and mask
Step 9: Hand hygiene
Step 10: Remove mask (by holding the strap behind the head or ears)
Step 11: Hand hygiene
5.3.2. Type of coveralls and cap
Step 1: Remove gloves. Remove gloves, roll the inside out and put it into waste container. In case of wearing apron, hand hygiene before remove the apron, release the lower strap first, then release the upper strap, roll the inner surface of the apron out, and put in the waste container.
Step 2: Hand hygiene
Step 3: Remove goggles or face shield (with elastic strap outside the hood cap)
Note: For goggles with headband inside the hood cap, remove the cap before removing the glasses.
Step 4: Hand hygiene
Step 5: Remove cap, coveralls. When removing, turn the inside out and put them in the waste container.
Step 6: Hand hygiene
Step 7: Remove boots or shoe covers, turn inside out and put in waste bin. In case of wearing boots, place the boots in a container with disinfectant solution.
Step 8: Hand hygiene
Step 9: Remove mask (by holding the strap behind the head or ears)
Step 10: Hand hygiene
Note: Remove personal protective equipment at the anteroom of isolation rooms and areas.
5.4. Procedures for wearing personal protective equipment when taking samples of hydrophobic fluid (throat swab, endotracheal fluid)
5.4.1. Type of personal protective equipment using in sample colleting
- Anti-epidemic disposable clothes.
- Waterproof cape.
- Hood or cape covering head and neck with waterproof material.
- Respirators mask (N95, equivalent)
- Goggles or face shield.
- Clean, powder-free medical gloves
- Rubber boots/waterproof boots with high neck.
Table 2: Regulations on personal protective equipment wearing in the SARS-CoV-2 examination.
|
Table of regulations of personal protective equipment wearing at the sampling, storage and transport of test samples outside of medical examination and treatment establishments |
|||
|
|
Subjects |
Manipulation of implementation |
Protection level |
|
Mobile sampling rooms |
Technicians, healthcare workers |
Manipulation of respiratory sample collection |
Level 4 |
|
Technicians, healthcare workers |
Preservation and transportation of samples |
Level 2 |
|
|
Rooms for taking samples and handling samples at other medical facilities (CDC centers, research institutes, etc.) |
Technicians, healthcare workers |
Manipulation of respiratory sample collection, practice of testing suspected samples, samples of COVID-19 confirmed patients |
Level 4 |
5.4.2. Wear and remove personal protective equipment during sample collection process
a) Personal protective equipment wearing order
* In case of using 2 pairs of gloves:
- Step 1: Hand hygiene
- Step 2: Wear the gloves 1
- Step 3: Wear coveralls and boots.
- Step 4: Wear masks and goggles
- Step 5: Wear caps and face shields
- Step 6: Wear the gloves 2 (covering the sleeve)
b) Personal protective equipment removing order
* In case of using 2 pairs of gloves:
- Step 1: Remove the gloves 2 (outside)
- Step 2: Remove face shields and caps
- Step 3: Remove coveralls and boots
- Step 4: Remove the gloves 1 inside), hand hygiene
- Step 5: Remove goggles and masks
- Step 6: Hand hygiene
Note:
- In case of inside microbiology department, personal protection equipment should be removed outside of the microbiological laboratory.
- In case of on the field, it is necessary to have a room or area to remove and put in the waste container, chemicals should not be sprayed into the personal protective equipment in use.
- Do not disinfect alcohol outside gloves.
- After removing gloves 1, hand hygiene
6. Inspection and monitoring of use of personal protective equipment
- Infection Control Department and Nursing Department: are responsible for inspecting, monitoring and training the use of personal protective equipment for healthcare workers.
- Content of surveillance:
+ Personal protective equipment is available all the time at the anteroom of isolation rooms and areas.
+ Healthcare workers use the necessary personal protective equipment adequately and properly.
+ Used personal protective equipment should be sorted, collected and treated.
- Method of monitoring: by direct observation and by recording in monitoring form.
HAND HYGIENE
Hand hygiene is one of the important measures to help prevent and control SARS-CoV-2 infection. The hand hygiene needs to be done regularly all the time, all places at the right time in accordance with 5 moments of hand hygiene during care and treatment of the patient.
All medical examination and treatment establishments must:
1. Hand hygiene equipment
Fully supplement hand hygiene facilities at all areas with people infected or suspected of SARS-CoV-2.
1.1. Hand hygiene equipment with soap and clean water
- The hand hygiene sinks must be placed in the isolation rooms, buffer rooms, administrative rooms, drug and fluid preparation rooms, testing rooms, nutrition rooms, waste and dirty clothes treating area, mortuary convenient for patients and healthcare workers to use.
- The hand hygiene sinks must have soap solution, clean water, container of disposable hand towel (in paper or cloth).
Some specific provisions:
- The hand hygiene sinks must be sufficiently deep to avoid water splashing outside and splashing into the washers, with no corner, smooth surfaces, no stains and stagnant water. The height of the sink is in line with the height of the hand cleaners.
- Faucet: fixed to the wall. The handle should be automatic, pedal or lever.
- Water system: tap water, water pipes should be placed in the wall, but must be easy to install, clean and disinfect when necessary.
- Soap and soap holder for hand hygiene: it is best to use liquid soap, put in a closed container, with a standard quantitative pumping, fitted properly. If using bar soap, you need to keep in a box with a tight lid, keep it at dry place and avoid splashing water.
- Disposable hand towel: may be in disposable paper or reused cotton towel put in tight box and easy to take it out.
- Dirty towel container: is conveniently designed so that it is easy to put towels into the container without touching the lid.
Figure 16. Washing hands under running water
1.2. Hand hygiene equipment containing Alcohol/chlorhexidin
- Equip vials (bottles) of hand disinfectant solution containing 60% - 80% alcohol or chlorhexidin in all areas where patients are taken care of; at each bed head of severe patients or in emergency conditions. On the wall right next to the entrance (door) to the patient room, buffer room, isolation room, in front of the elevator door, corridor, etc. where there is a risk of exposure to patient’s blood, body fluids.
- Regularly changing and sanitizing bottles of hand-disinfecting alcohol solution and making sure the bottles are available at designated locations.
- Bottle of hand-disinfecting alcohol solution with a standard pump, fixed to the wall or hung at the patient’s bed head, in front of the patient room, injection trolley, etc.
2. Hand hygiene indication
2.1. Hand hygiene with soap and clean water
- Whenever hand touches blood and body fluid which can be visible, during the care and treatment of the patient (performing invasive procedure, patient body hygiene care, handling of dirty equipment, waste, etc.) even though gloves are worn but suspected of gloves puncture or accidental removal leading to exposure to source of infection.
- Hand hygiene with soap and water should be done before and after working session, after going to the toilet, after collecting cloths, tools, waste, etc.
2.2. Hand hygiene with alcoholic solution
- Only do hand hygiene with alcoholic solution only when the hands are dry, no blood stain and body fluid, during care, treatment, after removing the personal protective equipment.
- In places where hand washing sink cannot be installed and places where care operations are not at risk of visual contact with blood and body fluids.
- Indication of hand hygiene with alcoholic solution: similarly as in hand hygiene with soap and water in case of visible blood or body fluid.
- Moments when healthcare workers need to do hand hygiene: 5 moments when healthcare workers must comply with hand hygiene (as recommended by the World Health Organization)
|
1. |
Before contacting patient |
|
|
2. |
Before performing aseptic procedures |
|
|
3. |
After blood and body fluid exposure |
|
|
4. |
After touching patient |
|
|
5. |
After touching patient surroundings |
Figure 17. Moments of hand hygiene when taking care of patient
- In addition, hand hygiene must be done in some of the following cases:
+ In the procedures for putting on and off the personal protective equipment
+ Before wearing and immediately after removing gloves.
+ When transporting patient from infectious place to clean place
+ Before finishing work at isolation area and going outside.
+ Before going home.
3. Techniques
3.1. Hand hygiene with soap and water (Figure 18)
- Step 1: Wet your palms with water. Take the soap and rub your palms together to create bubbles.
- Step 2: Rub one palm over the back of the hand and space of fingers of the other hand and vice versa.
- Step 3: Rub your palms together; strongly press the space of fingers
- Step 4: Rub the outside of the fingers of one hand into the palm of the other hand.
- Step 5: Use this hand to turn the thumb of the other hand and vice versa.
- Step 6: Turn these finger tips into the palm of the other hand and vice versa. Wash your hands under running water.
Figure 18. Hand hygiene techniques with soap and clean water
3.2. Hand hygiene with alcoholic solution (Figure 19)
- Step 1: Use 3ml - 5ml of alcoholic/chlorhexidin hand sanitizer and rub 2 palms together.
- Step 2: Rub one palm over the back of the hand and space of fingers of the other hand and vice versa.
- Step 3: Rub your palms together; strongly press the space of fingers
- Step 4: Rub the outside of the fingers of one hand into the palm of the other hand.
- Step 5: Use this hand to turn the thumb of the other hand and vice versa.
- Step 6: Turn these finger tips into the palm of the other hand and vice versa until it is dry.
Figure 19. Hand hygiene techniques with alcoholic solution (20-30 seconds)
Notes:
- Clip fingernail short.
- Remove all jewelry on your hands (ring, bracelet, watch, etc.).
- The techniques of hand hygiene are similar to the ones with soap and water. Rub at least 5 times each step.
See also Instruction on hand hygiene in health facilities issued under the Decision No. 3916/QD-BYT dated August 28, 2017 by the Minister of Health.
HANDLING OF MEDICAL INSTRUMENTS
All equipment used for the care and treatment of a person infected or suspected of SARS-CoV-2 are potentially infectious, and if not handled properly, they will spread and infect healthcare workers and communities.
1. Objectives
Help the health-care worker recognize the risk of infection caused by tools and strictly follow the steps in the process of handling the device after using it on SARS-CoV-2 suspected patients: cleaning, disinfection and sterilization ensure safety for patients, healthcare workers and the community.
2. Principles
- The following tools used for the patient must be disposed of at the arising place in accordance with regulations.
- The specialized medical equipment and instruments used for patient care and treatment are ideally disposable. The reusable tools must be handled in accordance with the Ministry of Health regulations.
- All disposable medical equipment and instruments but handled for reuse must be cleaned and disinfected in accordance with the manufacturers' instructions and the Ministry of Health’s regulations.
- Specialized medical equipment and tools are treated, disinfected and sterilized according to the proper process and functional assurance.
- The process of guiding disinfection, sterilization of tools and facilities for patient care is always sufficient at the tool handling place.
- Tools, chemicals, consumables, personal protective equipment must always be available and ready for use.
- Staff working on disinfection and sterilization must be trained and have a certificate of training in disinfection and sterilization.
- Quality control and inspection of all types of tools must be strictly carried out at all stages of the tool handling process.
- Make statistics and report on the handling and provision of care and treatment instruments for people with confirmed or suspected SARS-CoV-2.
- People involved in handling tools must be instructed to prevent infection according to the regulations and their names should be recorded on a list.
3. Subjects and scopes of application
3.1. Subjects of application
- Persons handling medical instruments (in isolation area, clinical unit, subclinical area related to care for people with confirmed or suspected SARS-CoV-2 and central sterilization units).
- Healthcare workers who directly provide care at the treatment and care units for people with confirmed or suspected SARS-CoV-2.
3.2. Scope of application
- Isolation room/ward
- Central sterilization units/Department of infection control.
- Areas of receipt, classification and visiting for people with confirmed or suspected SARS-CoV-2.
4. Tools
4.1. Sterilization and disinfection facilities
- Personal protective equipment according to level 3 standards: (1) mask, (2) elbow-length rubber gloves, 450 cm - 500 cm in length, (3) anti-epidemic suit including cap, coverall (4) face shield, (5) shoe cover, (6) boots (designated areas).
- Containers for soaking tools, with lids, of a capacity suitable for all types of tools (color code and private label regulations stating that containers of tools are suspected to contain SARS-CoV-2).
- Instrument washing sink (made of easy-to-clean and disinfect materials).
- Instrument washer.
- Steam sterilizer, drying cabinet.
- Low-temperature sterilizer (EO, Plasma, etc.).
- Water source.
4.2. Chemicals
- Cleaning solution: detergents/disinfectants containing enzymes or other cleaning chemicals.
- Medium level disinfectant solution:
+ Chlorine compounds: Presept, Javel, Chloramin B, etc.
+ Compounds containing alkylamine
+ 70° alcohol (used to rinse the endoscope after completing the procedure).
+ Or other medium-level disinfectants.
- High-level disinfectant solution: glutaraldehyde ≥ 2%, orthophthaldehyde 0.55%, Peracetic acid 0.2-0.35%, Hydrogen peroxide 7.35% + 0.23% Peracetic acid, etc. or other high level disinfectants (Refer details in the Decision No. 3916/QD-BYT dated August 28, 2017).
4.3. Water: Clean water, sterile water.
5. Implement handling for each group of instruments
5.1. General measures
- Transfer all tools to the central sterilization treatment area of medical facilities after initial handling. Treatment should not be organized in the isolation as the establishment of a high-level disinfection treatment area requires time and investment in personnel, infrastructure as well as a variety of facilities and equipment.
- In case it is not possible to immediately transport tools after use, place the tool in a closed container with a lid and spray enzyme solution to prevent the tools from drying and organic matter coagulation before transport, moved to a central sterilization treatment area.
- In the isolation ward, a separate room/area with sufficient means to gather and pack tools prior to transport should be arranged.
- It is recommended to pack 2 layers, outside the package labeled "Instruments at risk of SARS-CoV-2 infection" before being put in boxes for transport to the central sterilization treatment unit.
- The isolation ward should arrange a buffer zone with the function of delivering and receiving tools (including dirty fabrics, wastes, personal protective equipment) that need to be treated.
- Implementation personnel must be trained in the steps of handling, packaging, safe transportation of tools, using personal protective equipment, transmission routes and measures to prevent transmission of SARS-CoV-2.
- Instruments from the isolation ward should be transported to the central sterilization treatment area following to a fixed route that has been established in accordance with the principle of prevention of transmission of SARS-CoV-2 (separate, with warning signs); by sealed, labeled transport; by trained staff (should be the staff in charge of the central sterilization treatment unit).
- The central tool-handling unit should arrange its own personnel, area, equipment and means to receive and handle used tools from the isolation ward.
Before transporting tools, prior notice should be given to the sterilization treatment unit (by phone call) for good coordination in delivery and pick-up at isolation, transporting, and delivery - receipt at a central sterilization treatment area.
Figure 20. Diagram of the positions in the cycle of tool handling from the isolation ward
5.2. Other semi-essential things
Semi-essential tools include 2 main groups: (1) diagnostic endoscopy instrument group and (2) respiratory supporting instrument group
(1) For the group of respiratory supporting instrument:
- Should be used only once, after use is disposed of in accordance with regulations
- In case of reusing, must strictly comply with the procedure as recommended by the Ministry of Health (see instructions for sterilization in medical facilities according the Decision No. 3671/QD-BYT of the Minister of Health).
(2) For the group of diagnostic endoscopy instrument: The process must be strictly followed according to the manufacturer's recommendations and issued by the Ministry of Health (refer details in the Decision No. 3916/QD-BYT dated August 28, 2017).
(3) Chemicals:
- Chemicals for cleaning: the detergent contains enzymes
- High-level disinfectant chemicals: glutaraldehyde ≥ 2%, orthophthaldehyde 0.55%, Peracetic acid 0.2-0.35%, Hydrogen peroxide 7.35%+0.23% Peracetic acid.
Note: For chemicals to be used, comply with the manufacturer's regulations and instructions on concentration, immersion time, water temperature, formula (activated or not), and used time after activating/opening, compatibility with instrument and side effects if any. High-level disinfectant chemical solution must be tested to assess bactericidal potency every day.
Table 3. Several regulations/guidelines for the use of high-level disinfectants
|
Active ingredient name |
Hydrogen Peroxide |
Peracetic Acid |
Glutaalde-hyde |
Ortho-phtaaldehyde |
Hydrogen peroxide Peracetic acid |
|
Concentration |
7.5% |
0.2% |
≥ 2.4% |
0.55% |
7.35%/0.23% |
|
Soak time and temperature for high-level disinfection |
30 minutes at 20°C |
Unclear |
20-90 minutes at 20-25°C |
5-12 minutes at 20°C* 5 minutes at 25°C in washing machine |
15 minutes at 20°C |
|
Soak time and temperature for sterilization |
6 hours at 20°C |
12 minutes at 50-56°C |
10 hours at 20°-25°C |
No data |
3 hours at 20°C |
|
Activation |
No |
No |
Yes |
No |
No |
|
Used time |
21 days |
Use 01 times |
14-30 days |
14 days |
4 days |
|
Expiry date |
2 years |
6 months |
2 years |
2 years |
2 years |
|
Compatibility with instruments |
Good |
Good |
Very good |
Very good |
Unclear |
|
Common effects |
Eyes |
Eyes |
Respiratory |
Eyes, skin |
Eyes |
* According to US standards for 12 minutes, according to Asian standards: 5 minutes at 20°C. Refer details in the Decision No. 3916/QD-BYT dated July 28, 2017 of the Minister of Health.
5.3. Essential things
- Surgical instruments in clinical and surgical departments when performed for SARS-CoV-2 confirmed or suspected patient.
- The tools go into the sterile chamber, so they must be sterilized at a centralized sterilization unit and initially processed at the place they are used and then safely transported to the treatment area.
- Must comply with the procedure as recommended by the Ministry of Health (see instructions for sterilization in medical examination and treatment establishments according the Decision No. 3671/QD-BYT of the Minister of Health).
- Perform cleaning and disinfection at the department according to the process
+ Initial cleaning by enzymes
+ Then soak the instruments in a medium-level disinfectant solution.
- After the instruments are cleaned and disinfected at the department/unit, the instruments will be dried and packed and transferred to the central sterilization treatment unit.
5.4. Instruments that are unessential in departments/units
- A group of instruments in contact with healthy skin, not in contact with mucous membranes and damaged skin, low risk of infection, low level of disinfection requirements.
6. Cleaning and disinfection must be implemented after each use with common chemicals containing chlorine or alcohol at 70° or ammonium grade 4 as prescribed (see instructions on disinfection and sterilization in medical examination and treatment establishments attached to the Decision No. 3671/QD-BYT of the Minister of Health).
7. Implementation organization
7.1. At isolation room/area
7.1.1. Preparation
- Wear adequate personal protective equipment: (1) mask, (2) elbow-length rubber gloves, 450 cm - 500 cm in length, (3) anti-epidemic suit including cap, coverall (4) face shield or goggles, (5) shoe cover, (6) boots (designated areas).
- Preparation of instruments:
+ Materials and instruments used for packing tools.
+ Chemical enzymes in the form of aerosols.
+ Materials and instruments used for labeling.
+ Vehicles, boxes for transportation
7.1.2. Implementation procedures
- The following utensils used for the patient are initially cleaned with initial cleaning and disinfection chemicals, then placed in a clean lid/container and labeled “Instruments at risk of SARS-CoV-2 infection”, when transported to the outside, it will be put in a second bag/second box to be transported to a centralized sterilization treatment unit.
- In the absence of an initial treatment area at the place they are used such as screening room, operating room, or surgery, the following steps can be done:
+ Spray enzyme chemicals on instruments.
+ Packing 2 layers, yellow outer layer. Or an inner layer labeled “SARS-CoV-2 Hazardous Instrument” and 1 outer carton before transportation.
- Note: Make a call to inform the centralized sterilization unit of infection control before transport.
7.2. At the central sterilization unit
The reception area must be arranged and immediately handle instruments transported from the isolation area, giving priority to immediate or separate handling in order to prevent spread and infection in the area and to the other departments.
7.2.1. Preparation of facilities
- Arrange facilities and staff who separately handles instruments of people with confirmed or suspected SARS-CoV-2 in the isolation area if possible.
- The staff handling instruments must wear the personal protective equipment before handling of instrument: (1) mask, (2) elbow-length rubber gloves, 450 cm - 500 cm in length, (3) anti-epidemic suit including cap, coverall (4) face shield, (5) shoe cover, (6) boots (designated areas).
- Prepare all facilities and tools for cleaning and disinfection:
+ Instrument cleaning basin/instrument cleaner.
+ Chemicals.
+ Cleaning tools (brush, tube wiping stick, etc.)
+ Water source.
+ Multi-function instrument washer, cleaner and disinfecting machine (can wash various types of metal instruments and airway plastic instruments).
+ High temperature sterilizer for heat resistant tools.
+ Low temperature sterilizer for non-heat resistant tools.
7.2.2. Implementation procedures
- Case for manual cleaning and disinfection (without instrument washer and disinfecting machine):
+ The joints of instruments to be disassembled are opened and put into the trays, racks in accordance with the manufacturer's regulations.
+ Mix disinfectant chemicals as instructed (Appendix 11: Chemicals used in prevention and control of COVID-19 epidemic).
+ Immediately immerse instruments into disinfectant solution prepared in line with the prescribed concentration and time.
+ Clean tools with specialized brushes and brooms.
+ Scrub the tube, slots and interstitial tools.
+ Washing under running water (the first time)
+ Immerse instruments into disinfectant solution prepared in line with the prescribed concentration and time.
+ Scrub and clean tools under the water surface of the instrument soaking sink, gently brush the instruments to avoid splashing.
+ Washing under running water (the second time)
+ Dry the instruments (drying cabinet, wiping dry).
+ Move the tools to the packing area to follow the next steps of the process: Inspection, lubrication, labeling (kit name, packer, date of pack, expiry date), calibration tests (contact control indicator, package control) and transfer for sterilization.
- Clean and disinfect by specialized machine
+ The joints of instruments to be disassembled are opened and put into the trays, racks in accordance with the manufacturer's regulations.
+ Install the washing program of the machine (heat-resistant and non-heat resistant instruments).
+ Run the machine under the installed program.
+ At the end of the cycle, take the equipment out of the packaging machine as prescribed.
+ In case the washer does not have a drying mode: put instruments into the dryer or dry by wiping manually with clean, dry cloth before packing.
- Conduct the disinfection procedure (Depending on the method of application: high temperature/low temperature).
- Tools after sterilization must be stored and dispensed according to daily requirements like other common tools.
Note:
- After finishing work, the staff handling instruments in each area must remove the personal protective equipment and do hand hygiene before moving to another area.
- Clean the instrument handling area at the end of shift/working day.
8. Inspection and surveillance
- Heads of Department and Head Nurses should regularly inspect and monitor the strict compliance:
- Healthcare workers fully have facilities, consumables, chemicals and personal protective equipment when handling instruments.
- Monitor the cleaning, disinfection and sterilization procedures at the area with dirty instruments (consultation/isolation room, laboratory, etc.).
- Monitor the procedures for putting on/taking off the personal protective equipment of the healthcare workers working in areas related to these patients.
- Save the list of healthcare workers who handle instruments, regularly monitor, survey and detect signs of infection.
Refer details in the Guidelines on disinfection and sterilization in medical facilities attached on the Decision No. 3671/QD-BYT dated September 27, 2012 by the Minister of Health.
HANDLING OF EATING UTENSILS
1. Objectives
- Nutrition staff must follow proper food handling procedures, supply and handling of eating utensils for SARS-CoV-2 confirmed or suspected patients.
- Ensure safety for patients, healthcare workers and the environment in isolated areas and medical examination and treatment establishments.
2. Principles for execution
- All utensils used for living, eating and leftover food of people with confirmed or suspected SARS-CoV-2 are potentially infectious and need to be treated like infectious waste. They must not absolutely be used for other purposes (watering plants, raising cattle, poultry, etc.).
- It is ideal to use disposable utensils and then collect, transport and destruct them immediately after use as infectious medical waste.
- In the absence of disposable utensils, the reuse of used utensils must strictly follow the disinfection of reusable utensils like the disinfection and sterilization procedures for care and treatment instruments used for people with confirmed or suspected SARS-CoV-2.
3. Subjects and scopes of application
SARS-CoV-2 confirmed or suspected patients, healthcare workers, or nutrition staffs directly taking care of SARS-CoV-2 confirmed or suspected patients.
4. Tools
- Personal protective equipment to prevent infection from contact.
- Sink/lavabo, soap.
- Buckets, containers of disinfectant solution with anti-evaporation lids.
- Chemical disinfectant prepared with exact concentration of 0.1% (500 ppm) active chlorine.
5. Procedure
5.1. Use disposable utensils
- After persons with confirmed or suspected SARS-CoV-2 eating or drinking, their eating or drinking utensils and leftover food must be put into infectious waste container in isolation room according to instructions for infectious waste disposal.
- Sanitation workers collect and treat this waste as infectious medical waste.
5.2. Use reusable utensils
- Healthcare workers must instruct SARS-CoV-2 confirmed or suspected patient to put their utensils after use into the reusable utensil container.
- Healthcare workers collect the reusable utensils and put them into closed container with label of eating utensils of SARS-CoV-2 confirmed or suspected patient and then move them to the Department of Nutrition (or Department of Infection Control) for properly handling.
- The liquid from leftover food, water will be collected as infectious waste of the isolation area properly and decontaminate by boiling before being transported to the treatment place.
- Transport the reusable tools to the centralized handling area, store in bags, containers with lid. Do not carry it in your arms and on shoulders with bare hands.
- Soak to disinfect food and drink containers after use in a solution of 0.1% active chlorine active ingredients for 10 minutes-20 minutes. It is required to completely immerse such utensils in disinfectant solution. In the absence of disinfectant chemicals, the tools can be boiled for 10 minutes before washing them to reuse.
- Encourage the use of automatic utensil washing machines with closed doors and operation with chemical and temperature cycles, then automatic drying for different types of utensils (including many different types) for SARS-CoV-2 confirmed or suspected patient.
Note: When handling the eating or drinking utensils, staff should wear person protective equipment as instructed.
6. Inspection and surveillance
Department of Infection Control, Nursing Department, relevant Heads of Department and Head Nurses are responsible for training, inspection, surveillance and urging of strict compliance with the procedures:
- Surveillance over procedures for use of personal protective equipment when handling the reusable utensils.
- Surveillance over procedures for collection, transportation, handling and reuse.
Refer details in the Guidelines on disinfection and sterilization in medical facilities attached on the Decision No. 3671/QD-BYT dated September 27, 2012 by the Minister of Health).
LINEN HANDLING
1. Objectives
- Healthcare workers must comply with the linen handling procedures of persons with confirmed or suspected SARS-CoV-2.
- Ensure safety for patient, healthcare workers, patient families, visitors and community.
2. General principles and regulations
- Collect all linen at the place where dirty linen is discarded. - Do not shake, dump or count linen collected from the process of care and treatment of persons with confirmed or suspected SARS-CoV-2 at the place where dirty linen is discarded.
- After being collected at isolation, triage, treatment, examination, diagnosis area related to COVID-19, linen must be contained in 2-layer bags that are tightly packed, must not be torn, punctured, and impermeable with label "POTENTIAL SARS-COV-2 LINEN". Such linen must be transported immediately to the laundry house by dedicated means and must be washed immediately and separately without soaking, storing, counting or classifying dirty linen. These bags shall be handled as infectious waste.
- Staff collecting, transporting and handling dirty linen must follow the procedures for wearing and removal of protective equipment in accordance with the instructions. Comply with hand hygiene, remove gloves after transporting dirty linen.
- Wash linen with machine at high temperature (about 60-70°C) and disinfectant with chlorine compounds. In the absence of a washing machine, handwashing of line is required. Soak the linen in disinfectant before washing with an active chlorine concentration of 0.01% - 0.1% depending on the degree of contamination of blood and fluids (see Appendix 11).
- Wash and dry or naturally dry linen in line with procedures for infectious linen handling.
- A laundry house must satisfy requirements for prevention of SARS-CoV-2 transmission such as:
+ Be one-way laundry house.
+ Have a system of wastewater treatment.
+ Its staff must be trained.
+ Have enough standard personal protective equipment.
- In case a hospital outsources a laundry service provider: Ensure that such provider meets all condition for infectious linen handling, has the legal person status and is appraised and granted by a competent state agency license for laundry service meeting safety conditions for prevention and control of SARS-CoV-2 transmission.
3. Subjects and scopes of application
3.1. Subjects of application
- Staff of a laundry house/company and staff collecting and transporting linen.
- Staff in a procedure room, operating room, isolation ward or isolation room or COVID-19-related patient reception place.
3.2. Scope of application
- Procedure room, technical room, patient room, isolation room, COVID-19 isolation and screening area.
- Laundry houses handling linen related to COVID-19.
- Other areas related to linen of persons with confirmed or suspected SARS-CoV-2.
4. Vehicles
- Washing machine with washing mode at temperature of 60°C-70°C, dryer maintaining the temperature of 80-90°C.
- Yellow non-perforation bags, with lace and symbol for high-risk infectious linen (COVID-19 patient linen), yellow containers, separate infectious linen transporting vehicles.
- Personal protective equipment for collecting, transporting and washing staffs.
- Washing chemicals: Soap, detergent, disinfectant (Javel, Cloramin B, etc.).
- Clean and dirty linen transporting vehicles.
5. Implementation
5.1. At patient room/isolation room/procedure room/technical room
- Staff collecting dirty linen must wear prescribed personal protective equipment before tasks and do hand hygiene, remove gloves, personal protective equipment properly after finishing work.
- Linen in operating room, delivery room, patient room/isolation area must be collected into waterproof yellow bag put in container with lid and tightly tied before being transported to the laundry house.
- Disposable linen: Gowns, caps, masks, shoe covers are all put in a yellow bag, and placed in a container with lid and tightly tied to the top of the bag when being transported to infectious medical waste storage for destruction.
- All bags of linen when moved out must be put into another bag and then moved to the laundry, the bag labeled "POTENTIAL SARS-COV-2 LINEN".
- Laundry staff shall come to pick up the linen at the scheduled time or unexpectedly on request.
Medical facilities to be assigned to reception, treatment of COVID-19 patients must fully meet conditions for laundry service for medical examination and treatment activities.
5.2. At laundry
- After collecting linen to the laundry house, immediately put them into the washing machine and washed by chemical or soap washing mode at the temperature of 60°C-70°C. Soak linen of people with confirmed or suspected SARS-CoV-2 in a chemical solution containing 0.01% -0.1% of active chlorine depending on the degree of contamination of linen for at least 10 minutes before washing (soak in machine). Dry the linen or naturally dry linen in a private, sunny place, and iron the linen.
- Collect the linen from COVID-19 patient area/room (-) to room to isolate and treat COVID-19 patients (+), put it in dedicated linen bags and immediately transport them to laundry area. Not count and classify dirty linen at the place where dirty linen of patients isolated for treatment of COVID-19 is discarded.
- Linen after being dried must be ironed, put into closed and dry cabinet and distributed to patients for use according to regulations.
Attention: If washing machine is not equipped, staff performing the manual washing procedure must strictly adhere to regulations, wear personal protective equipment during washing and after finishing work, put off personal protective equipment and do hand hygiene.
Delivery and receipt of dirty linen shall be performed at anteroom, dirty corridor of operating, procedure area.
5.3. Linen storage and dispensing
- Linen used for people with confirmed or suspected SARS-CoV-2 must be stored in closed cabinet or be put on clean shelf in storage and used by quantity and types according to demand of patients and medical professional activities.
- The list of linen of operating rooms, delivery rooms, procedure rooms, isolation areas, consultation rooms for people with confirmed or suspected SARS-CoV-2 must be notified to the laundry.
- A base number of clean linen (at least a triple base number) must be stored in the isolation area for daily use.
6. Inspection and surveillance
- Department of Infection Control, Nursing Department, relevant Heads of Department and Head Nurses are responsible for training, inspection, surveillance and urging of strict compliance with dirty linen handling procedures (from classification, collection, transport, handling).
- Medical examination and treatment establishments outsourcing laundry for SARS-CoV-2 examination and treatment are responsible for inspection of laundry and for prevention and control of transmission at laundry establishments according to current regulations.
- Content of surveillance:
+ Procedures for use, collection, transportation and handling of infectious linen.
+ Facilities for dirty linen handling (bag, container, transporting vehicle).
+ Procedures for instructions and techniques for linen handling.
+ Wash hands and clean instruments after finishing work.
+ Chemicals used in linen handling.
+ Personal protective equipment for healthcare workers.
+ Procedures for use of personal protective equipment of staff collecting, transporting and handling infectious linen.
CLEANING AND DISINFECTION OF ENVIRONMENTAL SURFACES
1. Objectives
- Workers performing environmental cleaning must understand instructions, regulations on, procedures for environmental cleaning in the reception, screening and isolation areas for people with confirmed or suspected SARS-CoV-2.
- Strictly follow the environmental cleaning procedures in the reception and treatment area for people with confirmed or suspected SARS-CoV-2.
- Cut off the SARS-CoV-2 transmission routes by contact.
- Ensure the safety for patients, health workers and communities.
2. Principles of implementation
The surface of the screening and isolation area for people with confirmed or suspected SARS-CoV-2 must be cleaned and disinfected as per the following principles:
- All surfaces in the screening, isolation and treatment areas with visible or unclear blood, secretions, waste from people with confirmed or suspected SARS-CoV-2 must be cleaned and disinfected at least 02 times a day and when needed (after examination, testing, procedures, spillage of blood and fluids, post-transfer/discharge, death).
- All surfaces (in the isolation area of people with confirmed or suspected SARS-CoV-2, including the surface of care instruments, transportation vehicles must be cleaned, disinfected with disinfectant chemicals licensed by the Ministry of Health).
- Healthcare workers when cleaning and disinfecting surfaces associated with people with confirmed or suspected SARS-CoV-2 should strictly follow the principles and techniques for surface cleaning and precautionary measures of transmission.
- Workers performing surface cleaning and disinfection of the environment in the treatment and isolation area of people with confirmed or suspected SARS-CoV-2 must be trained in procedures for surface cleaning and disinfection, proper and strict use of personal protective equipment when performing their duties.
3. Subjects and scopes of application
- All healthcare workers performing the environmental cleaning in all areas related to care and treatment of people with confirmed or suspected SARS-CoV-2.
- All surfaces of facilities and utensils related to patients, beds, cabinets, tables, chairs, toilets, etc. in screening, receiving area, isolation room, laundry, waste collection area, handling area of reusable instruments, transportation vehicles related to care and treatment of people with confirmed or suspected SARS-CoV-2.
4. Vehicles
- Personal protective equipment (see Use of personal protective equipment), for gloves: must use elbow-length rubber gloves. Use waterproof aprons when cleaning areas with water, rubber boots when cleaning toilets and areas with water, fluids.
- Procedures for implementation, instruction table for environmental cleaning and disinfectant chemical preparation on transportation vehicles.
- Hand washing soap.
- Prescribed cleaning and disinfectant chemicals preparation (it is possible to use the hand-held spray for surfaces difficult to wipe with cloth) with 0.1% of active chlorine, cloth impregnated with disinfectant solution or other appropriate germicidal chemicals licensed by the Ministry of Health.
- Surface disinfectant with 0.5% of active chlorine or other disinfectant chemicals licensed by the Ministry of Health for cleaning surfaces with blood, fluid, vomit, excretion.
- Spray-on chemicals containing 0.1% of active chlorine or 0.05% of hydrogen peroxide (H2O2) for disinfection with automatic or non-automatic machine or sprayer.
- Special surface cleaning wipes and mop pads for screening and isolation areas, mops, buckets containing chemicals and buckets containing clean water, buckets collecting dirty mop pads.
5. Techniques for implementation
- Divide the area into two, with signs to avoid slipperiness, wetness before cleaning floors, halls and stairs.
- Wipe in a zigzag fashion, from top to bottom, inside and out, from the cleanest to the least clean area.
- When using chemical sprays, spray chemicals into cloth then wipe; If cleaning the floor, spray and wipe immediately. Do not spray when patient is present.
- Wipe cleaner areas first, then wipe more contaminated areas: First wipe surface of items that are not frequently touched, then wipe surface of frequently touched objects (When one object has been cleaned, replace the used cloth with a different cloth; or clean at most 20 m2 for one use of each mop pad, then use the other).
Air disinfection
- Air purifiers with HEPA/Plasma filter can be used and continuously work to disinfect the air in environments with people with confirmed or suspected SARS-CoV-2.
- If there is no air purifier, use ultraviolet lamp for an hour for each time of disinfection. Do it three times a day.
6. Method of implementation
- Step 1: Prepare adequate facilities of cleaning and disinfection (containers/buckets containing disinfectant solution, wipes, mops, etc.), use separate facilities for isolation areas (administrative area, isolation rooms, toilets, instrument and linen handling area, etc.).
- Step 2: The staff performing the environmental hygiene wears the personal protective equipment as instructed before entering the isolation area and during the process of cleaning and disinfecting the surface of the isolation area's environment (see Use of personal protective equipment).
- Step 3: Wet, wipe and collect waste in bags and containers of infectious waste in accordance with regulations before disinfecting wipe.
- Step 4: Disinfecting wipe shall comply with the following order:
+ Wipe with the detergent to clean disinfection, blood and fluids
+ Perform disinfecting wipe periodically with a disinfectant of specified concentration (with active chlorine concentration of 0.1%), let the surface dry for 10 minutes and
+ Wipe again with clean water to avoid chemical residues affecting patients. The frequency of cleaning on all surfaces in the isolation area is at least 02 times/day and when required. Apply the correct procedure of 2-bucket cleaning (one bucket of clean water, one bucket of disinfectant solution) and each wipe is with a clean cloth, do not wash again in buckets, each cloth is used no more than 20 m2 for a normal room and 10 m2 for an operating room.
+ Disinfection spray should only be used for areas that cannot be cleaned by wiping and when there is no patient, spray at the end of the day, after the patient is discharged from the hospital, after a surgery is completed, after a patient die, for chlorine with 0.1% (1,000g/l) of active chlorine concentration. Hydrogen peroxide can be used at a low concentration of 0.5% in high-risk areas for 60 minutes. After spraying, ensure ventilation (opening the door) is required after the completion of sterilization.
When wiping, pay attention to:
+ For surfaces that are frequently in contact (injection trolley, equipment and linen transporting vehicles, doorknobs, etc.), disinfect immediately after each use or contact.
+ For objects and surfaces with visible blood, secretions, feces, and vomitus, it is necessary to wipe with a disinfectant solution with 0.5% active chlorine concentration, let chemicals dry, the chemical exposure time to the environment is at least 10 minutes, then wipe with chemicals for the second time with a concentration of 0.1%, finally wipe with clean water.
- Step 5: Collect tools after cleaning the environment to clean and disinfect before removing them from the isolation area including waste that must be isolated (see Waste treatment, page 54), wiping cloth is put into isolation bags and transported to the laundry (See also Instruction on transportation of infected linen and waste out of the isolation area).
- Step 6: Healthcare workers take off personal protective equipment and do hand hygiene with soap and water, let hands dry, do hand hygiene with alcohol-based solution right after cleaning environment.
Attention:
- Healthcare workers' hands that have direct contact with patient’s blood, secretions and waste and after removing the personal protective equipment must be washed with soap and water.
- Before being removed from an isolation area, waste containing bags and containers, mop pads, surface cleaning wipes must be put into the second bags with the content: “Potential SARS-CoV-2 waste or linen” before being transported to handling area according to regulations.
5.1. Daily surface cleaning and disinfection for areas of treatment and care for patients.
The procedure is the same as above and requires strict adherence to regulations:
- Do the cleaning twice daily and when required. A table should be used to monitor disinfected surfaces every day.
- For each cleaning, it is necessary to clean visible organic substances (blood, biological fluids), inorganic substances with detergent and clean water before cleaning and disinfecting surfaces with disinfectant chemicals. Then, wipe with clean water. In the absence of blood and fluids, perform the step of disinfection wipe. If there is a large amount of blood, biological fluids, comply with procedures for blood and fluid treatment.
- Use SARS-CoV-2 disinfectant chemicals for all surfaces in the room and ensure the right time for contact with disinfectant chemicals. For example, at least 10 minutes with compounds with 0.1% of active chlorine.
Attention: Do not bring sanitary tools at an isolation area to another place and must separately collect and handle them.
5.2. Cleaning of patient reception and screening areas
- Patient reception and screening areas must be cleaned and have waste collected for at least 03 times per day (in cases of poor patient flow, shift work) and when needed (when they are heavily soiled, when there is blood and fluid, when a patient is in emergency conditions).
- After wiping these areas at the end of the day, it is recommended to spray disinfectants the entire patient reception and screening areas daily with chemicals containing 0.05% active chlorine or a solution of 0.5% hydrogen peroxide.
- If spraying disinfectants, spray only when there is no person, it is necessary to move patients to another place. Operate again after 30 minutes.
5.3. Cleaning after the patient is discharged/transferred/dead
- Move the other patient under isolation in the patient room (if any) to another isolation room before performing the final disinfection cleaning.
- Collect dirty tools and reusable linen into bags/containers to laundry and disinfection centers. Collect and remove the patient’s waste and other personal belongings in accordance with regulations on collection and management of infectious waste.
- Perform: (1). Clean organic substances (blood, biological fluids), inorganic substances with detergent and clean water if they are visibly scattered (2). Wipe the surfaces with chemical disinfectant, (3) Wipe again with clean water. In the absence of blood and fluids, perform the step of disinfection wipe. If there is a large amount of blood, biological fluids, comply with procedures for blood and fluid treatment.
- Use SARS-CoV-2 disinfectant chemicals for all surfaces in the room and ensure the right time for contact with disinfectant chemicals, for example at least 10 minutes with solutions containing 0.1% of active chlorine.
Details of chemical concentrations used in cleaning and disinfecting surfaces are in Appendix 11.
5.4. Disinfect surfaces spilled with blood or body fluids
- This should be done as soon as it appears or when blood or body fluids are detected.
- Wear adequate personal protective equipment.
- Remove blood stain or body fluids in the following order: (1) Use a wipe or gauze impregnated with solution containing 0.5% (5,000 ppm) of active chlorine to remove the blood (if there is a large amount of blood, it must be done many times until all blood on the surface is removed; (2) Put the blood-soaked wipe (gauze) into the container collecting infectious waste; (3) Use a wipe or gauze impregnated with a solution of 0.1% active chlorine to disinfect the surface of blood spilled area for the second time; (4) Wipe the disinfected surface with a cloth or gauze soaked in cleaning solution.
- Take off the personal protective equipment and do hand hygiene after going out of isolation rooms.
5.5. Cleaning mortuary and shrouding area of COVIS-19 patient
- Wear adequate protective equipment as prescribed for SARS-CoV-2.
- After the completion of shroud and autopsy, all instruments and surface of the surgical table, the operating room and facilities related to corpses must be cleaned to remove organic substances (blood, fluids, tissue) with detergents, then disinfected immediately with active chlorine solution of 0.5% and let them dry for 30 minutes to 1 hour and wipe again with clean water.
- Clean and disinfect sanitary facilities in accordance with the procedures.
- Take off the personal protective equipment and do hand hygiene after finishing work.
5.6. Cleaning toilets in screening, isolation, reception and treatment areas
- Toilets must be arranged separately for men, women and children.
- People with infected or suspected SARS-COV-2 must use a separate toilet separated from the patient room, the toilet bowls’ surfaces and lids must be cleaned and disinfected with a disinfectant solution containing 0.1% of active chlorine at least 04 times/day and when required; When flushing, the toilet lid must be closed to prevent dirty droplets.
- In case there is no toilets built separately, to install mobile toilets where containers of toilets’ waste must contain chemicals with 1.0% active chlorine and when the containers are full, waste must be safely handled before being putted into general liquid waste systems or handled.
- In case patients cannot use the toilet, immediately pour his stools, urine, secretions contained in potty, bucket, pot, speculum into the toilet bowl. Immediately clean and disinfect the potty, bucket, pot, speculum and surfaces of toilet bowls, urinal bowls with a disinfectant solution containing 0.5% active chlorine.
- Make sure the availability of soap and clean water, toilet paper, and regular detergent in toilet.
- Sanitary staff wear personal protective equipment as prescribed, elbow-length rubber gloves, a waterproof apron if a lot of water splashes around, waterproof boots or thick shoe covers when cleaning. Take off them at anteroom before going outside.
Attention:
- The toilet is always last to clean and disinfect, it is strictly forbidden to do the opposite. If there arises the outside to clean after cleaning the toilet, to replace with a new set of personal protective equipment and new cleaning equipment for cleaning it.
- The toilet building materials must be easy to clean and disinfect.
- Ensure good ventilation, avoid spreading gas of toilet to an area with many passersby.
5.7. Cleaning of sanitary tools
- Hospital sanitary tools must be cleaned after every shift and at the end of each day.
- Sanitary tools to be treated, including mop handle, bucket/basin containing chemical, rinse water/soaking water for disinfection must be cleaned with clean water and soap and placed at drying place as regulated.
- Disinfect buckets/basins containing cleaning and disinfecting solution at the active chlorine concentration of 0.1%, rinse again with clean water and place them on the drying rack.
- Clean up sanitary tools and place them properly. Do not use untreated cleaning tools for daily cleaning.
6. Inspection and surveillance
- Department of Infection Control, Nursing Department, relevant Heads of Department and Head Nurses are responsible for training, inspection, surveillance and urging of strict compliance with the procedure for daily or unexpected environmental disinfection.
- Daily monitoring of compliance of healthcare workers in the implementation of the procedure for disinfection and cleaning of surfaces, spills of blood, biological fluids, use of personal protective equipment, cleaning when working in isolation and treatment areas of people with confirmed or suspected SARS-CoV-2.
- Surveillance results should be immediately given to the supervised person and reported to the department head and the hospital leader.
See also Instruction on cleaning of environmental surfaces in medical examination and treatment establishments in the Decision No. 3916/QD-BYT dated 28/08/2017 of the Minister of Health.
CLEANING AND DISINFECTION OF TRANSPORTATION VEHICLES FOR PEOPLE WITH CONFIRMED OR SUSPECTED SARS-COV-2
The medical examination and treatment establishments must strictly apply technical procedures and principles of environmental control, surface hygiene control and safety practices control in the use of personal protective equipment while transporting people with confirmed or suspected SARS-CoV-2 within and outside the hospitals.
1. Objectives
- Healthcare workers properly and strictly follow regulations on cleaning and disinfection of surfaces of transportation vehicles for peoples with confirmed or suspected SARS-CoV-2.
- Prevent SARS-CoV-2 infection due to contact with surfaces of transportation vehicles for people with confirmed or suspected SARS-CoV-2.
- Ensure the safety for healthcare workers in charge of transportation and community.
2. Principles of implementation
- The surfaces of transportation vehicles, utensils requiring the cleaning and disinfection include: the inner compartment of patient transportation vehicles (stretchers, control panels of medical equipment, adjacent floors, walls, ceilings and working surfaces, door handles, keyboards and phones, etc.) and the outer surface of transportation vehicles (door handles, doors, the entire outer surface of vehicles).
- Persons in charge of handling transportation vehicles (are the persons who are directly involved in transporting or who are assigned to perform the final cleaning of transportation vehicles) must be trained and properly adhere to principles and techniques of cleaning the surface of machines, equipment and transportation vehicles, measures of standard precautions and contact transmission precautions.
- The hospital has regulations on fully equipped area for handling of transportation vehicles and fully equip personal protective equipment, chemicals and tools to ensure the safe handling of vehicles.
- All patient transportation vehicles, devices for patient intervention and care at the end of use must be handled immediately according to the procedure before using for next patients.
3. Subjects and scopes of application
- All vehicles used for patient transportation to the hospital, for transfer of hospital and within the hospital.
- All healthcare workers participating in transporting people with confirmed or suspected SARS-CoV-2 at all rooms and departments.
4. Vehicles
- Personal protective equipment: have enough PPEs, N95 respirators, medical masks, goggles or face shields, rubber boots, clean gloves, sterile gloves for separate invasive procedures to be replaced and used as needed.
- Cleaning chemicals and disinfectants:
+ Alcohol-based hand sanitizer.
+ Surface disinfectant with 0.1% and 0.5% active chlorine ingredients, ethanol 70% or other disinfectants in the list licensed by the Ministry of Health.
- Equipment for handling: Sprayers, wipes, waste containing bags.
- Arrange separate area for handling of transportation vehicles within the hospital, preferably near the entrance, if necessary, handle them at pick-up and drop-off points for patients.
5. Procedure
To comply with the following procedure:
- Step 1: Dilute chemicals as regulated and place it in chemical containers at the treatment area.
- Step 2: Wear person protective equipment according to guidance.
- Step 3: Collect tools and waste into yellow bags/containers then seal it tightly, clearly indicate the waste generated from or to the centralized waste treatment area.
- Step 4: Clean all surfaces of transportation vehicles with disinfectants, leave it for at least 10 minutes then clean again with cleaning chemicals (detergents or clean water with soap), then dry or blow dry. In case of excessive blood/fluid or spillage of blood or body fluid (eg: vomitus, blood, biological secretions...), at first use a disposable tissue impregnated with 0.5% active chlorine to localize and remove, cover the spill by a cloth soaked with 0.5% active chlorine solution for at least 10 minutes, then wipe off by disinfectant solution with 0.1% active chlorine.
- Step 5: Once the cleaning is done, personal protective equipment is discarded in a yellow bag or container with the lid, and moved to the disinfection or destruction area, then perform hand hygiene with disinfectant soap and personal hygiene.
Attention: For vehicles transporting people with confirmed or suspected SARS-CoV-2, spray disinfectant with disinfectant solution with concentration of 0.1% active chlorine:
- When patients go away, spray the outside surface of the vehicle, including the body, tire and underbody.
- When patients arrive, spray the outside and inside surfaces of the vehicle after patients leave it.
6. Inspection, monitoring and responsibility
- Infection Control Department, Nursing Department, Head of Departments and Head Nurses of relevant departments are responsible for training, inspecting, monitoring and urging the strict implementation of cleaning procedures for transportation vehicles for patients with confirmed or suspected SARS-CoV-2.
- General Planning Department shall perform the checking of emergency equipment, ambulances and emergency regulations for prevention of epidemics and natural disasters.
- Medical Supplies and Equipment Department, Pharmacy Department (or unit assigned with the duty of supplies provision) is responsible for providing adequate personal protective equipment and chemicals for sterilization and disinfection in the list licensed by the Ministry of Health.
- Infection Control Department will monitor the compliance with equipment cleaning and disinfection procedure, medical waste treatment and environmental sanitation for areas where cleaning and disinfection of equipment are performed.
COLLECTION, PRESERVATION, PACKAGING AND TRANSPORT OF SPECIMEN
All biological specimens from people with confirmed or suspected SARS-CoV-2 are potential and dangerous sources of infection for persons who sample, collect, transport, preserve and handle them. Strict compliance with requirements of level 2 biosafety is required when contacting and handling this source of specimen.
1. Objectives
- Prevention of SARS-CoV-2 infection through contact with specimens and people having contact with patients during the process of collecting, preserving, packaging and transporting, handling and performing specimen-related tests related to people with confirmed or suspected SARS-CoV-2.
- All trained sampling personnel must correctly and strictly follow the procedures and regulations when collecting, preserving, and transporting specimens of people with confirmed or suspected SARS-CoV-2.
- Avoid spreading disease sources and ensure safety for healthcare workers and the environment.
2. Principles of implementation
Prevention of contact-borne infection is a top priority in the procedure for sampling, preserving, packaging, transporting, handling specimen and doing tests related to specimens of people with confirmed or suspected SARS-CoV-2.
2.1. Requirements on persons sampling, preserving, packaging, transporting specimens of people with confirmed or suspected SARS-CoV-2
Persons who sample, store, pack, transport, handle and do tests related to patient specimens of people with confirmed or suspected SARS-CoV-2 must be the healthcare workers who are trained with good practice skills of directions on infection prevention.
- Strictly comply with biosafety regulations in collecting, preserving, packaging, transporting, handling and doing tests related to specimens, transmission of agents via the air, droplets, and the route of contact, blood (when taking blood specimens for testing).
- Use personal protective equipment skillfully and properly.
- Understand the risk of infection, have the ability to detect and assess risks for individuals, have knowledge of health control after performing tasks and handle themselves in accordance with the exposure procedure.
- It is ideal that healthcare workers who are monitoring and caring for suspected patients take specimens, minimizing the number of people having contact with patients.
2.2. Requirements for instruments
All instruments used to collect, store, package and transport specimens and all the testing instruments, redundant specimen of the people with confirmed or suspected SARS-CoV-2 are waste with high risk of infection and must be disinfected at the Laboratory before becoming infectious medical waste.
- Priority is given to use the disposable tools that are destroyed immediately after use as infectious waste.
- Instruments if reused, must be disinfected and sterilized in accordance with regulations, there must be separate treatment tanks according to regulations on disinfection and sterilization.
- Instruments separately used for each patient must be collected and separately handled.
2.3. Requirements for sampling and testing areas
- A sampling area must be the isolation area according to regulations.
- A testing area must comply with regulations on biosafety level in conformity with testing techniques.
3. Subjects and measures of application
- Healthcare workers must strictly follow regulations on biosafety and proficiently use the personal protective equipment.
- People with confirmed or suspected SARS-CoV-2 must be kept in the isolation areas.
- Sampling instruments and testing instruments and redundant specimens of people with confirmed or suspected SARS-CoV-2 must be treated as medical waste with high risk of infection.
4. Vehicles
4.1. Personal protective equipment
- Anti-epidemic disposable clothes.
- Waterproof cape.
- Hood or cape covering head and neck with waterproof material.
- Mask with high filtration capacity (for example, N95), or mask with filter and breathing support component (boosting oxygen).
- Goggles or face shield.
- Double-layer gloves, first layer (inner layer) as medical gloves always kept clean, avoid contact with dirty equipment.
- Rubber boots/waterproof boots with high neck.
- Hand sanitizer containing alcohol/soap for hand hygiene.
4.2. Specimen taking instruments
- Sterile soft and hard handle cotton swabs (Sampling rod: the end of the rod is made of synthetic fiber, should not use swabs with a wooden or calcium handle.
- Tongue depressors.
- The collected specimens are contained in a 3 ml medium tube (VTM, UTM or physiological saline 0.9%).
4.2.1. Respiratory specimens: At least 01 respiratory specimen:
Upper respiratory tract specimens: Nasopharyngeal fluid specimens.
- Nasopharyngeal fluid: Sterile soft handle cotton swabs (as regulated by Laboratory).
If nasopharyngeal fluid specimens cannot be obtained, one of the following samples may be collected:
+ Upper respiratory tract specimens:
•Throat fluid swab specimens: Sterile hard handle cotton swabs to collect specimens (as regulated by Laboratory).
• Nasal fluid swab specimens (both), for people with symptoms. Nasal/nasopharyngeal rinsing fluid;
• Mouthwash fluid: physiological saline, sterile plastic cup (specimens are collected into petri dishes or beaker and diluted in the specimen medium as regulated by Laboratory).
+ Lower respiratory tract specimens
• Sputum
• Alveolar fluid, endotracheal fluid, pleural fluid (specialized instruments with the help of a clinician). Organization of lungs, bronchi, alveoli
4.2.2. Blood specimen: specimen for serology testing
- Sterile 10ml syringe
- Blood collection tube with or without anticoagulant (as regulated by Laboratory)
- Tourniquet, cotton balls, alcohol, etc.
Requirements for blood specimens:
+ Blood specimen of acute phase.
+ Blood samples of recovery phase (after 14 days -21 days after onset of illness).
+ Volume of blood sampling: 03ml - 05ml.
Ø Attention: Blood sampling is not required, depending on the serology testing, localities, units and establishments shall develop specific plans.
4.2.3. Specimen packaging
- Plastic boxes, containers for specimen transportation with safety lids, safety racks for specimen storage or plastic bags for packaging of specimens.
- Styrofoam cooler and container for specimen transportation according to regulations.
- Antiseptic gauze (for handling of spillage or splashing of specimens)
4.3. Information on specimen tube
- Name of patient (or specimen code).
- Age.
- Date and time of specimen collection.
- Type of specimen.
- Other necessary information as required by Laboratory.
4.4. Test request form and epidemiological investigation questionnaire
To fully fill in information according to form as specified.
5. Step of implementation
5.1. Wear person protective equipment
Properly wearing of personal protective equipment (see also the Use of personal protective equipment). Pay attention to wearing mask N95 or N96 and 2-layer gloves when taking specimens.
5.2. Regulations on taking specimens
5.2.1. Specimens
It is obligatory to take 01 respiratory specimen; an additional blood specimen can be taken upon request; the specimens are as follows:
- Upper respiratory tract specimens (in order of priority):
+ Nasopharyngeal fluid (Nasopharyngeal fluid swab).
+ Throat fluid swab
+ Nasal fluid swab specimens (both).
+ Nasal/nasopharyngeal rinsing fluid.
+ Throat rinsing fluid.
- Lower respiratory tract specimens:
+ Sputum (when requested)
+ Alveolar fluid, endotracheal fluid, pleural fluid, etc.
+ Organization of lungs, bronchi, alveoli (when indicated).
- Blood specimen: 3-5 ml of venous blood with or without EDTA anticoagulant. Serum or plasma specimens are stored as required by the Laboratory (perform the test as required).
5.2.2. Time to collect specimens
The time of collection of respiratory specimens should be taken as soon as possible after the onset.
Table 4. Time of collection of specimens for SARS-CoV-2 confirmation
|
Type of specimen |
Appropriate time of specimen collection |
|
Upper respiratory tract specimens (Nasopharyngeal fluid swab, throat fluid swab, nasal fluid swab specimens (both), nasal/nasopharyngeal rinsing fluid, throat rinsing fluid) |
On day 0 to day 7 after onset of disease |
|
Lower respiratory tract specimens (alveolar fluid, endothelial fluid, pleural fluid, etc.) |
On day 0 to day 14 after onset of disease |
|
Blood specimen of acute phase |
At the same time of the upper respiratory specimen (on day 0 to day 7 after the onset of disease) |
|
Blood samples of recovery phase |
On day 14, 28 or 3 months after the onset of disease) |
|
Alveolar organization |
When indicated |
5.2.3. Specimen taking techniques
a. Nasopharyngeal fluid (Nasopharyngeal fluid specimens)
- Ask patient to sit still, face slightly back, children must be kept by an adult.
- The person taking specimen tilts the patient's head back about 70°, hands holding patient’s neck.
- Use the other hand to gently insert the cotton swab into one nostril, pushing and turning to make the cotton swab easier to go forward about ½ length from the nose edge to the earlobe of the same side.
Attention: if you have not reached such a depth but feel a clear resistance, remove the cotton swab and try to get specimen from the other nostril. When you feel the cotton swab touch the back of the nose and throat, stop, turn and slowly withdraw the cotton swab.
- Hold the cotton swab at the sampling site for 5 seconds to ensure maximum infiltration.
- Slowly turn and withdraw the cotton swab.
- Place the tip of a cotton swab in the medium canister and break the swab handle at the marking point to have a length consistent with the length of the medium canister.
|
- Recap, tighten and wrap with paraffin paper (if any). Store the specimen at a temperature of 2-8°C before transportation to the laboratory. If the specimens are not transported to the laboratory within 48 hours after being taken, the specimens must be stored at minus 70°C (-70 °C). |
|
|
Attention: For small children, let them sit on the parent's lap, the child's back is facing parent's chest. Parent need to hold the baby's body and arms tightly. Ask the parent to tilt the baby's head back. |
Figure 20: Take nasopharyngeal fluid |
b. Throat fluid swab (Throat fluid swab specimens)
- Ask the patient to open his mouth wide.
- Use the instrument to gently press the patient tongue.
- Insert the cotton swab into the oropharynx, rub and gently rotate 3-4 times at the 2 sides of the tonsils and the back wall of the throat to get fluids and cells.
Figure 21: Take throat fluid swab
- After taking the specimen, the cotton swab is put into a tube containing 3 ml of medium for storage. Note, the cotton swab tip must be completely submerged in the medium, and if the cotton swab is longer than the medium canister, it is necessary to break/cut the swab handle to fit the length of the medium canister.
c. Nasal fluid swab specimens
- Tilt the patient's head back about 70°
- Insert the swab about 02 cm into a patient's nose, rotate the swab against the nasal wall for about 03 seconds. Rotate several times at the nose wall
- After taking specimens in one side of the nose, use the same swab for the other nose.
- Place the swab in the tube containing the transport media, break the swab handle to fit the length of the transport media tube, close the lid, tighten.
Figure 22: Take nasal fluid
d. Nasal/nasopharyngeal rinsing fluid
- Attach the sterile catheter to the suction device.
- Tilt the patient's head back about 70°with a few drops of sterile saline solution into each nostril.
Insert the catheter into the nose (the tube should be deep in the distance from a nose wing to earlobe), start to gently suck, slowly take it out while rotating gently.
- Place specimens in the tube containing the transport medium
Figure 23: Take nasal/nasopharyngeal rinsing fluid
e. Mouthwash fluid
Patients gargle with 10 ml of washing solution (physiological saline). Throat rinsing fluid is collected into a beaker or petri dish and diluted at 1:2 in a viral storage medium.
g. Endotracheal fluid
The patient is under mechanical ventilation and intubated. Use a suction tube, placed in the endotracheal route and use the syringe to suck the endotracheal fluid out along the intubation tube, put the endotracheal fluid into the viral storage medium tube.
h. Take blood specimen (if requested)
Use a sterile needle and syringe to take 3ml-5ml of venous blood and transfer it into a tube (with or without EDTA anticoagulant) and store it at 2°C-8°C for 24 hours.
Attention:
- Write the patient’s name, age and address, type of specimen, day of sampling on the specimen holding tube.
- Specimens collected in the lower respiratory tract (endotracheal, alveolar, pleural fluid) must be coordinated with clinicians during the collection of patient specimens.
5.2.4. Disinfection of instruments and specimen collection area
- Sampling instruments and personal protective equipment must be treated as infectious waste, the entire protective equipment: put them into a dedicated plastic bag for medical waste that can withstand high temperatures, together with dirty tools (use new gloves and masks), etc. Fasten and do wet drying at 120°C for 30 minutes before disposing of them together with other medical waste or possibly incinerate them in the hospital’ waste incinerator.
- Surfaces of specimen collection area must be disinfected as isolation room.
- Wash hands with soap and disinfect all tools and sampling areas with 0.1% chloramine; cold Thermos bottle for transporting specimens to the laboratory.
5.3. Regulations on specimen storage
Specimens after being collected should be transported to the Laboratory in the shortest possible time:
- Specimens are stored at 2°C-8°C, and transported to the Laboratory as soon as possible, ensure no more than 48 hours after collection.
- The specimens are stored at -70°C in the event that the expected time of transportation to the laboratory is later than 48 hours after collection. If the specimen is being stored at -70°C, it must also be frozen when being transported to the laboratory, avoiding repeated thawing that reduces the quality of the specimen.
- Do not store specimens in the freeze compartment of fridge or -20°C.
5.4. Regulations on specimen packaging
- Comply with the instructions, time, and temperature as prescribed.
- Avoid specimen damage, loss of specimens, and avoid specimen contamination.
- Avoid contamination between samples, avoid human contact with samples and avoid causing environmental contamination.
- The papers related to specimen (testing request form, specimen information, list of specimens, etc.) must be put in a separate plastic bag and avoid contact with the specimen. Specimens when being transported must be packaged by the 3-layer principle to ensure biosecurity according to the Circular No. 40/2018/TT-BYT on management of specimens.
Figure 24: Biosecurity with package according to the 3-layer principle
5.4.1. Packaging specimen for transportation to perform routine tests (immunological testing when required, biochemistry, and hematology)
- The innermost layer: the specimen vial as required by Laboratory. Do not allow the specimens to spill out.
Figure 25: Packaging specimen (03 layers) for transportation in hospital to perform routine tests
- Middle layer: plastic rack, styrofoam rack, plastic box to keep the specimen upright.
- Outer layer: rigid plastic box with lid and handle, labeled biohazard on the box.
5.4.2. Packaging specimen for long-distance transportation to do tests for SARS-CoV-2 confirmation
Transported specimens must be carefully packed in 03 protective layers as guided by the World Health Organization.
- The tube contains the transport medium: Directly contains specimens. Plastic tube with tight lid properly closed.
- Plastic box, or rack: Contains specimen tube.
Respiratory specimens and blood samples of the same patient are placed in a sealed plastic box with screw cap tightly closed or plastic rack for specimen tube.
- Container for specimen transportation: Contains box (or rack) of specimen.
+ Reliable container with tight lid to ensure no break.
+ Temperature retention (use of cooler).
- Steps of specimen packaging and transportation.
Figure 26: Specimen packaging and transportation
Attention:
- Attach the test request form.
- Outside the specimen transportation container, there are logos as defined by WHO (biohazard label, directional label and impact avoidance label) painted on it.
Figure 27: Sample of biohazard label, directional label and impact avoidance label
(Issued together with the Government’s Decree No. 92/2010/ND-CP dated August 30, 2010)
5.5. Regulations on specimen transportation
- Notify the Laboratory of the day of sending and expected time of arrival to Laboratory.
- Specimens are transported to the Laboratory by road or air as soon as possible.
- Within the hospital, transporting specimens by hand. Do not use pneumatic specimen transport system.
- Absolutely avoid spillage and breakage of specimen tube during transportation.
- Ensure that all staff transporting specimen are trained in safe handling practices and procedures for decontamination of blood and fluid spillage.
- Avoid spillage and breakage of specimen tube during transportation.
- If the specimen is being stored at 2-8°C, it must also be stored at 2-8°C when being transported to the laboratory.
- If the specimen is being stored at -70°C, it must also be frozen when being transported to the laboratory, avoiding repeated thawing that reduces the quality of the specimen.
- Specimens should be transported together with the test request Form with all prescribed information.
6. Inspection and surveillance
- Department of Infection Control, Nursing Department, relevant Heads of Department and Head Nurses are responsible for training, inspection, surveillance and urging of strict compliance with procedures, regulations on biosafety, skillful use of personal protective equipment during collection, storage, packaging, transportation, handling and performance of tests related to COVID-19 specimens.
- Monitor the treatment of medical waste with high risk of infection for specimen collecting instruments, testing instruments and residue of specimen after testing.
- Monitor the treatment of areas of specimen collection, handling and performance of tests related to COVID-19.
(See more in Guidance on diagnosis and treatment of acute pneumonia caused by a new strain of Coronavirus (nCoV) in the Decision No. 3351/QD-BYT dated July 29, 2020 of the Ministry of Health that guide diagnosis and treatment of COVID-19 caused by a new strain of Coronavirus (SARS-Cov-2), replacing the “Guidance on diagnosis and treatment of acute respiratory infections caused by SARS-CoV-2”).
PREVENTION OF SARS-COV-2 TRASMISSION AT MICROBIOLOGY, TESTING DEPARTMENTS
1. Objectives
- Prevent the SARS-CoV-2 infection through the air, by droplets and contact from types of specimen and persons contacting patients during performance of specimen testing of persons with confirmed or suspected of SARS-CoV-2.
- All staff in laboratory must strictly and properly follow the procedures and regulations upon collection, storage and transport of specimen.
- Avoid spreading disease sources and ensure safety for healthcare workers and the environment.
2. Subjects of application
- Laboratory staff must strictly follow regulations on biological safety and must proficiently use personal protective equipment.
- All specimens of persons with confirmed or suspected SARS-CoV-2 may come from outpatient department, A&E, department of infectious diseases, etc or transported from other medical examination and treatment establishments.
3. Method of application
3.1. Specimen
- Upper respiratory tract specimens.
- Lower respiratory tract specimens.
- Blood and serum specimen
3.2. Testing of suspected cases
- Hematological testing.
- Biochemical testing.
- Biological testing, differential diagnosis:
+ Severe flu.
+ Atypical pneumonia.
+ Septicemia causing renal and respiratory failure.
+ Acute hand-foot-and-mouth disease with complications of respiratory and renal failure.
- Other routine tests.
3.3. Test for SARS-CoV-2 determination
- Rapid test to find antibodies in the patients’ blood
- Detecting SARS-CoV-2 with the Real time RT-PCR or Next Generation Sequencing – NGS technique.
4. Requirements for biosafety assurance
Preventing the SARS-CoV-2 infection by droplets, contact and aerosol dispersion when performing aerosol manipulation is the first priority during testing for people with confirmed or suspected SARS-CoV-2.
4.1. Material facilities
- Routine tests: Biosafety level II
- The tests for SARS-CoV-2 diagnosis: Biosafety level II
4.2. Equipment
- Ensure the requirements on equipment for Biosafety level II Laboratories.
- Biosafety cabinet level II calibrated and certified.
- Personal protective equipment:
+ Routine tests: general personal protective equipment (Clothes, hat, glasses, mask, face shield).
+ Tests for definitive diagnosis of SARS-CoV-2: Wear adequate personal protective equipment, including: epidemic resistant costumes of level 3 or higher, powderless gloves, N95 mask, goggles or face shield.
4.3. Laboratory staff
- The Laboratory staff must be trained in biosafety, experienced and proficient when performing tests for people with confirmed or suspected SARS-CoV-2. The specialized staff should be assigned to do such tests.
- Strictly follow the regulations on biosafety and use personal protective equipment properly and proficiently.
- When doing routine tests: wear the general personal protective equipment such as gloves, waterproof gown, face shields, goggles, masks.
- When performing tests for definitive diagnosis of SARS-CoV-2, wear all personal protective equipment, including TWO pairs of gloves, epidemic resistant costumes, N95 mask, face shield or goggles.
- While wearing gloves for testing related to specimen of people confirmed or suspected of SARS-CoV-2 infection, do not touch the keyboard controlling machinery, doorknobs, phones, electrical switches, etc.
- Staff performing tests of people confirmed or suspected of SARS-CoV-2 must not wear personal protective equipment when going out of SARS-CoV-2 Laboratory.
- Understand risks of infection, be able to detect and assess risks for individuals, have knowledge of health control after carrying out duties and handle themselves in accordance with the procedures in case of exposure.
- Absolutely do not contact bare hands with specimens and testing tools for persons confirmed or suspected of SARS-CoV-2.
- When performing tests related to specimens of patients with positive result of SARS-CoV-2 or suspected patients, do not touch face, nose, mouth.
- Laboratory surfaces exposed specimens must be properly disinfected according to procedures for cleaning of SARS-CoV-2 surfaces
Specimen and waste related to specimen of Laboratory department must be put into heat resistant stainless steel container and steamed for sterilization before being transported to the collection place. In the absence of an autoclave, it must be put into the waste container, packed in 02 bags and transported to the collection place for treatment as potential SARS-CoV-2 waste.
5. Inspection and surveillance
The Department of infection control, Nursing Department, Heads of Departments and Head Nurses of the relevant departments are responsible for training, inspection, surveillance and urging of the strict compliance with procedures and regulations on biosafety when performing tests for patients confirmed or suspected of SARS-CoV-2.
- Supervise healthcare workers’ strict adherence to disinfection of specimen collection tools and areas.
- Supervise healthcare workers’ strict adherence to regulations on biosafety and proficient use of personal protective equipment during the process of testing.
- Supervise the treatment of reused instruments after doing tests.
- Supervise the treatment of medical waste with high risk of infection for specimens after doing tests.
- Supervise the treatment of laboratory environment as an isolated area.
Attention:
- Specimen collection area must be treated as an isolated area.
- In laboratory, ensure ventilation must be ensured and must not exhaust gas to places where many people pass by or to corridor or other rooms.
Testing operations with risk of nebulization, droplets should be carried out in a biosafety cabinet of level II, such as opening test tubes containing specimens; division and dilution of specimens; mixture of specimens (with vortex mixer); DNA/RNA extraction.
- Gloved hands for testing related to specimens of COVID-19 confirmed patients must not touch the keyboard controlling machinery, doorknobs, phones, electrical switches, etc.
- When taking off personal protective costumes (gloves, gown, mask, etc.), roll the dirty side (the outer side) inward to limit the risk of spreading the infectious agent to collection tools and means of transport.
- Sampling instruments and specimens of people with confirmed or suspected SARS-CoV-2 must be treated as medical waste with high risk of infection.
PREVENTION AND CONTROL OF SARS-COV-2 INFECTION FOR HEMODIALYSIS PATIENTS
1. Objective
- Healthcare workers and patients must comply with regulations on COVID-19 prevention and control for hemodialysis patients.
- Prevention and control of SARS-CoV-2 infection for healthcare workers and patients in hemodialysis units.
2. Scope of application
- Units having hemodialysis patients.
- Healthcare workers and patients in hemodialysis units.
3. General principles
- Healthcare workers and patients in hemodialysis units must be trained on measures to prevent and control SARS-CoV-2.
- Early detect and promptly apply quarantine measure for hemodialysis patients who are confirmed or suspected to be infected with SARS-CoV-2.
- Arrange a separate hemodialysis area for hemodialysis patients who are confirmed or suspected to be infected with SARS-CoV-2. In case of failing to arrange a separate area, it is required to arrange a separate dialysis case for this group of patients at the end of the day.
- Assign healthcare workers/private care groups to treat hemodialysis patients for a group of patients who are confirmed or suspected to be infected with SARS-CoV-2, and adhere to standard precautions and infection-based prevention in providing care,
- During the dialysis session, the patient should wear a medical mask while in the waiting room. In waiting rooms, a minimum distance of 1-2 m should be maintained between patients. In case where the waiting room is too tight, develop a scheduled group dialysis plan to reduce the density of patients waiting at the dialysis site.
Patients and their families are encouraged to transport by private vehicles. In the case of transporting patients by medical facility vehicles, the number of patients transported on the same trip should be minimized. Drivers and patients shall wear medical masks and disinfect vehicles immediately after each trip and every day.
4. Means
- Hand hygiene means: Hand wash soap and alcohol-based hand hygiene solutions.
- Personal protective equipment: are those disposable things (gloves, paper hats, medical masks, gowns, goggles, aprons). All of them must be waterproof.
- Utensils for waste collection: yellow bag and bin with size big enough to collect after-use personal protective equipment.
- Utensils for environmental hygiene and disinfection: Towel used to clean surface, hand sprayer or hand spraying machine.
5. Execution
5.1. Training for healthcare workers and hemodialysis patients
- Moments and procedures for hand hygiene
- Principles of respiratory hygiene
- Designation, engineering and removal of personal protective equipment.
5.2. Screening, early detecting and applying quarantine measure for SARS-CoV-2 confirmed or suspected patients
- Via mass media; patients are encouraged to check temperature by themselves at home and actively notify screening staff when getting a fever or showing respiratory tract infection symptoms such as: runny nose, sore throat, cough, shortness of breath, or had been in close contact with SARS-CoV-2 confirmed or suspected patients.
- Have masks, disposable hand towels/tissues, and surface wipes ready in the patient screening area to provide them when needed.
- Arrange screening staff at the entrance/exit to check the patient's temperature, guide the patient to make medical declaration according to regulations for each time of dialysis.
- For areas where equipped with body temperature scanners, glass/plastic barriers that separate from the patient, the screening staff that be able to maintain a distance of at least 02 meters from the patient, just have to wear a mask without other personal protective equipment.
- If the screening staff have to be in contact with patients with a distance of less than 02 meters, he/she is required to put on personal protective equipment, including medical masks, gowns, goggles and gloves.
- If the patient notifies that he/she shows suspected expression: Guide him/her to wear masks and discard the mask; arranging the patient to wait at a temporary quarantine area at that department, with a distance of at least 02 meters away from other patients and healthcare workers when waiting to be transferred to the screening area.
5.3. Artificial kidney chamber hygiene
- Clean contact surfaces regularly 2 - 3 times/with a solution containing 0.1% active chlorine, or Ethanol alcohol or isopropanol with concentration of 60% - 80% for small surfaces.
- Wash bed sheets and other linens after every dialysis case.
- Only keep essential things and equipment in the chamber.
- Hand washing sink must be fully equipped with soap and disposable tissues.
- Do not leave fresh flowers and ornamental plants in the patient room.
5.4. Protection of hemodialysis patients
- Instruct patients to limit close contact with others, especially in high-risk areas that have been warned: mass gathering, tight and badly-ventilated areas, etc.
- Minimize people to go in and out of the artificial kidney chamber and minimize the density of people in the active dialysis area.
- Healthcare workers, serving staff and patient visitors shall put on disposable protective outfit, including: Gloves, masks, gowns, shoes covers, caps and medical masks.
- Only healthy people are allowed to provide care/treatment or visit hemodialysis patients.
- Wash hand properly before and after having meals or using the toilet.
- Patients shall have a shower every day.
- Cover nose/mouth by disposable tissues when coughing or sneezing.
- Maintain the diet for people suffering from immunodeficiency diseases: drink bottled water or specially pasteurized water, bowls, chopsticks and other eating utensils sanitized with clean water and chemicals, cleansed and dried after washing, if possible use disposable eating utensils.
6. Examination, supervision and duties
- Department of Infection Control, Nursing Department, relevant Heads of Department and Head Nurses shall be responsible for training, inspection, surveillance and urging of strict compliance with these regulations.
- Units having hemodialysis patients: shall comply with regulations in their managed areas, ensure that patients and their families comply with regulations on distancing, and minimize people entering into, and exit from such areas.
- The General Planning Department: shall monitor the examination, reception and report to ask for the Hospital Management to resolve problems arising during the execution of this regulation.
- Patients and their families: shall comply with the regulations on hand hygiene, use of personal protective equipment, keeping disease prevention order and hygiene and distance of the unit where they are under treatment.
PREVENTION AND CONTROL OF INFECTION WHEN PERFORMING MEDICAL PROCEDURES OR OPERATING ON SARS-COV-2 CONFIRMED OR SUSPECTED PATIENTS
1. Objectives and requirements
1.1. Objectives
- Ensure the safety for patients, healthcare workers and communities.
- Prevent SARS-CoV-2 from spreading and transmitting during the surgery or medical procedures.
1.2. Requirements
All healthcare workers in the surgical team must:
- Identify risk factors for SARS-CoV-2 infection when performing surgery or procedures for SARS-CoV-2 confirmed or suspected persons.
- Comply with process of surgery or procedures for SARS-CoV-2 confirmed or suspected persons.
2. Subjects and scopes of application
2.1. Subjects
- Healthcare workers participating in the preparation for surgery or procedures and post-surgery.
- Relevant staff, supervision and support departments (workers who clean and disinfect tools and linens, etc.).
2.2. Scope
- The Emergency Departments and Clinical Departments having surgery patients who are suspected or confirmed to be infected with SARS-CoV-2; emergency chambers of field hospitals; isolation areas of medical examination and treatment establishments.
- Departments of Surgery, Anesthesia and Intensive Care/Surgery suites of field hospitals.
- Relevant support departments: General Planning Department; equipment; nurses; departments in charge of hygiene, waste collection and surgical instrument handling.
3. Principles
- Apply only to emergency or delayed surgery when someone suspected or confirmed to be infected with SARS-CoV-2.
- Medical facilities must promulgate regulations, processes and guidance on performing surgery for SARS-CoV-2 confirmed or suspected persons.
- Provide training courses on promulgated regulations and processes for healthcare workers who participate in the surgery in order to ensure safety for healthcare workers, patients and environment.
- Provide adequate essential means for performing surgery/procedures for SARS-CoV-2 confirmed or suspected persons.
+ A operating theatre should be a negative pressure operating theatre. In case where a negative pressure operating theatre is not available, the system of positive pressure operating theatres or operating theatre with local air conditioning, that is set at negative pressure, may be used.
+ It is necessary to stream the movement of the patient, the surgical team, and the best to transport dirty items after surgery to limit the spread of pathogens. In the process of transporting the patient to the surgical and procedure room, the patient should wear a medical mask; if he/she has respiratory distress and requires manual ventilation, it is necessary to install the HEPA Filter on the connection between the bag and the endotracheal tube.
+ Costumes for surgeons and surgical team: Wearing the personal protective equipment followed by surgical suits (or sterilized Tyvec suits), N95 mask (or FFP level 2 or 3) and eye protection goggles are required.
+ Handling of medical instruments: Disposable medical instruments are given priority and such instruments shall be handled in accordance with this Decision.
+ Operating theatre hygiene.
+ Waste management.
+ Make a list of officers participating in the technical team for periodical supervision for 14 days.
+ Bilevel positive airway pressure (BiPAP) or continuous Positive Airway Pressure (CPAP) machine should not be used for procedures involving anesthesia or aerosol generating respiratory support.
+ Use of wires of ventilator, dialysis or kidney machine, pacemaker, disposable and non-reusable devices are given priority. Use cuff endotracheal tube (Hi-Lo EVAC), avoid using fiber optic cable unless specifically indicated.
4. Steps of implementation
4.1. Preparation for patients
- At the reception of SARS-CoV-2 confirmed or suspected persons who are indicated for emergency surgery.
- At the clinical department (in case of uncareful screening or the patient is at the isolation area).
- Do not move the patient, complete dossiers and necessary assays for emergency consultation and surgery approval. It is allowed to carry out online consultation to limit contact and exposure.
In severe cases where there is a risk of complications or death, if the hospital is not eligible to handle it, it is necessary to start an internal or inter-hospital red alarm to save the life of the patient and limit the risk of infection.
- Organize the on-site consultation (limit the participation from healthcare workers, only necessary people are allowed: The Department of Anesthesia and Intensive Care, Surgery Department; the General Planning Department, leadership boards of the hospital). If there are difficulties, online consultation may be applied.
- Preparation for transport the patient to the surgery suite: Test before the surgery, blood group, complete blood count, PT, aPTT, Fibrinogen; other assays shall be carried out latter.
- Pre-anesthesia assessment: Check the patient safety checklist that has been fully prepared before the pre-anesthesia assessment; pre-anesthesia assessment slip; name label of the patient and implement according to the following cases:
+ The highest level of emergency: Carry out medical examination right at the operating theatre after putting on the personal protective equipment. Minimize tests, avoid other unnecessary explorations.
+ In case where other explorations are required: It is necessary to consider to the advantages and disadvantages of that exploration and delay in surgery, if exploration is required. Exploration should be carried out in the operating theatre, if possible. Patient transportation must be restricted.
+ Emergency with delays: Medical examination shall be carried out in the place where the surgery indication is issued, in in the isolation room; personal protective equipment is required.
+ After the examination, the anesthesiologist shall notify the operating theatre to be poised for human resources and equipment.
- Notify for staff of the operating theatre to prepare, receive and transport the patient to the operating theatre:
+ Make a plan on the route to transport the patient to the operating theatre and the route to transport him/her to his/her room after the surgery.
+ The patient shall wear medical mask, medical cap, lay in bed, stretcher or wheelchair without talking when being transported. If the patient has respiratory distress, a safe aerosol-preventing manual ventilation (with HEPA filter to filter the exhaust gas) must be used, if endotracheal intubation is applied, it is required to install HEPA filter on the connection between the bag and the endotracheal tube.
+ Healthcare workers: Before moving, it is required to notify the operating theatre. Put on personal protective equipment, transport the patient to the operating theatre according to the defined route. Limit the use of elevators. In case of using elevators, the disinfection should be carried out immediately after using.
+ Quickly handover, fill in the patient’s surgical safety checklist and move the patient straight to the operating theatre.
4.2. At the operating theatre
- Surgical team must:
+ Conduct hand hygiene in accordance with the surgical hand hygiene procedure.
+ Wear sufficient personal protective equipment of levels 3 and 4.
+ Conduct surgical hand hygiene by alcohol-based surgical hand hygiene solution.
+ Wear a sterile surgical gown (with glasses or a face shield) when entering the operating theatre.
+ Wear 2 gloves (refer the Guideline on use of personal protective equipment).
- Set up an operating theatre for SARS-CoV-2 confirmed or suspected persons.
+ The operating theatre should be located at the end of the all or area with little/no impact on neighboring areas and should be isolated when needed.
+ Anteroom/antechamber where clothes and personal protective equipment are kept after being used.
+ One way: It is required to have additional regulations on antechamber in the operating theatre for SARS-CoV-2 patients.
+ Signs should be placed outside and in front of the operating theatre (surgery for COVID-19 patients).
+ Prepare adequate means, machinery, consumable supplies (Bag/bin containing wastes, linens and tools with symbol of infectious waste).
+ In case of using the positive pressure operating theatre or local air conditioning, it is required to turn off the air conditioner and turn on the exhaust air extraction and treatment system during the operation.
- Operate the operating theatre:
+ Limit people entry into the operating theatre: Anesthesiologist, surgeons; assistant surgeons; surgical technicians and 01 circulating technician. Additional human resources depending on each situation. Doctors and people with the most experience in the operating theatre shall be appointed to perform this surgery. Not to change any one during the surgery, except for compulsory case.
+ Limit to open the operating theatre’s doors during the surgery. The communication within and outside the operating theatre should be carrried out by radios, telephone or body languages, etc.
4.3. While the surgery is in progress
- The surgical team must re-check the patient for surgical safety after wearing personal protective equipment,
- Anesthesia staff:
+ Priority is given to regional anesthesia, if available. In case where the anesthesia is required, the technique of safe endotracheal intubation that avoiding SARS-CoV-2 spreading should be used.
+ Regional anesthesia is not recommended for patients with signs of lack of oxygen.
+ In case of indication, the regional anesthesia shall be carried out as usual, with protective equipment for staff and patients as mentioned above and it shall be carried out by the most experienced anesthesiologist.
+ The patient shall wear medical masks during the surgery.
+ In case where the anesthesia is required, anesthesia machines should be prepared:
✓ Place the filter at the inlet airway and in front of the ventilator's exhalation valve (see picture below), preferably a HEPA filter, if not, then either Safe star 80 filter (e.g. MP01785) or Safe star 55 filter (e.g. MP01790) is also acceptable.
✓ If there is a PetCO2 meter: Prefer the main-stream type, install the CO2 measurement cuvette after the filter (in the direction of the exhalation)
✓ If the side-stream PetCO2 is used: The exhaled air sample path should be fitted behind the filter.
Note: At the beginning of the anesthesia and endotracheal intubation:
- Store oxygen at a flow of 10 L/minute through a mask, tell the patient to avoid coughing, if possible:
+ Apply procedure of rapid endotracheal intubation, muscle relaxation Suxamethonium 2mg/kg, except for the case of contraindications.
+ Only use endotracheal intubation after making sure the patient has completely lost his/her cough reflex.
+ Priority is given to apply endotracheal intubation by camera, face of the person who carried out endotracheal intubation must be far from the mouth of the patient as much as possible, reducing the risk of infection.
+ Not to apply endotracheal intubation with flexible bronchoscope with on-site anesthesia, unless required
- If the patient drops SpO2 after stopping breathing, it is required to ventilate through the mask:
+ Make sure to keep the mask tightly closed, ventilated with low tidal volume (VT) or handbagging with a low tidal volume, to avoid letting the patient's exhaled air escape into the room.
+ Not use laryngeal mask, or non-invasive ventilation (NIV), unless it is indicated that a tight cuff must be pumped before using positive pressure ventilator.
- When the anesthesia ends and endotracheal withdrawal: Avoid letting the patient to cough and shoot exudate droplets around. Wear a surgical mask after withdrawing for the patient.
4.4. After the surgery
- Not monitor at the recovery room, the patient shall continue laying in the operating theatre until he is awake, and the post-surgery reception (or isolation room after the surgery) shall be notified for preparation to receiving the SARS-CoV-2 confirmed or suspected persons.
- During the transportation: The patient shall wear surgical mask, staff wear personal protective equipment, and use the defined route to transport.
- Make a prognosis about the risk to return to the intensive care unit and use a ventilator: Notify for the intensive care unit; transport the patient to the intensive care area for COVID-19 patients on a ventilator. Use additional sleeping pills and muscle relaxants before transporting. During the transportation, avoid removing the ventilator from the patient. In case of handbagging: Carrying out handbagging with a low tidal volume and gently, prevent the patient from coughing and fighting the ventilator.
- Make a prognosis about endotracheal withdrawal at the insensitive care unit, notification should be sent to the insensitive care unit. The endotracheal withdrawal shout be carried out and monitored at the operating theatre until the patient is stable.
- Members of the surgical team: Wear the personal protective equipment, and strictly comply with the procedures for taking off the personal protective equipment, because this is the stage with the highest risk of transmission.
+ Take off the surgical costumes immediately in the operating theatre and put them into the container for dirty linens.
+ Take off the personal protective equipment at the antechamber and put it into the infectious waste container and bring it out of the room and transfer to the safe infectious waste storage.
+ Always do hand hygiene before and after being in contact with the patient, tools and after remove gloves by antiseptic solution, then take off the personal protective equipment (see the Guidance on putting on and taking off personal protective equipment for more details).
+ Right after taking off personal protective equipment, it is not allowed to touch any part of the body or anything until carefully wash hands by soap or antiseptic solution.
- Waste and related linens after surgery must be put in a yellow plastic bag, sealed, wrapped with a second yellow plastic bag, sealed for treatment, before being taken out of the operating room, outside of such bags must be sprayed with chemicals sterilization (active chlorine with concentration of 0.1%).
- Post-surgery instruments shall be put in a sealed container and taken to the initial instrument handling area for treatment according to regulations, then put in the second container with the equipment symbol in COVID-19 patients, and transported immediately to the concentrated disinfection and sterilization unit, before leaving the operating theatre area, it is necessary to spray disinfection outside the container and call in advance the centralized disinfection and sterilization department, so that the department can receive and arrange safe handling.
- Immediately clean and disinfect the operating chamber, the adjacent area, and the aisles that the patient has just moved through according to the hospital operating theatre hygiene.
- Spray and disinfect surfaces immediately in the operating theatre with a solution containing 0.1% active chlorine or 2% hydrogen peroxide, the door shall be closed for at least 1 hour, then opened and wiped off new residues before reusing).
- Clean and disinfect equipment used for patients (including laryngoscope bulbs, mandrine, mask, ventilator and ventilator wire, monitoring and electric cylinder, etc.) with 0.1% active chlorine solution or 70 degree alcohol.
- Replace the PetCO2 tracking air intake wire, replace the filter on the airway.
4.5. Surgical record
Not take the surgical records (in paper form) into the operating theatre, the physician’s instructions and recording of medical records is carried out as same as the isolation area.
- Electronic medical records or electronic devices are recommended to record information during the surgery and contact with others for information exchanging, consultation and recording information with regard to treatment and care, etc. (for example tablet, scratch paper, board, etc.)
- Surgical report: It should be done on electronic medical records or software with connection inside and outside the operating area right after surgery.
- In case of using paper records: After completing the operating case, the staff shall take photograph all paper files used in the operating theatre, cut the paper files into many pieces and put them into the infectious waste trash bin.
- After leaving the operating theatre, the staff shall copy information stated in the medical records or update such information into the computer and upload into the electronic medical records, then print such information, sign with his/her name and put into the record as prescribed.
- With regard to drug sheet:
+ As above.
+ At the same time, the anesthesiologist and the recovery nurse shall check and record the drug sheet as photos, according to the procedure.
- The telephone is put in a plastic bag (before bringing it into the operating theatre), and after disinfection, the camera phone is used according to instructions (HPH-SOP-MED-ICC-017).
Note for the surgical team:
- After taking of all personal protective equipment in accordance with instructions, they must go to the bathroom for staff: Take a bath with hot water, wash mouth and change new clothes.
- Members of the surgical team shall stop working for the remainder of their working shift.
- After the patient gets the SARS-CoV-2 testing result:
+ If the result is positive (+): Isolate in accordance with the agency controlling the pandemic.
+ If the result is negative (-): Continue to implementing daily jobs.
- Make a list of surgical team, on a daily basis, check temperature and record signs of coughing, fever, sore throat within 14 days for members of the surgical team.
5. Inspection and surveillance
- Infection Control Department, Nursing Department, Head of Departments and Head Nurses of relevant departments shall be responsible for training, inspecting, monitoring and urging the strict implementation of regulations and instruction, and procedures for operating patients with confirmed or suspected SARS-CoV-2.
- On a daily basis, supervise the healthcare workers’ observance of procedures on receiving and preparing patients to be operated, transporting patients, putting on personal protective equipment, implementing environmental hygiene and protect safety for the team operating for patients with confirmed or suspected SARS-CoV-2.
- Surveillance results should be immediately given to the supervised person and reported to the department head and the hospital leader.
TREATMENT OF CORPSE OF SARS-COV-2 CONFIRMED OR SUSPECTED PATIENTS
1. Objectives
- The healthcare worker must duly treat and strictly comply with the process and regulations on treatment of corpse of SARS-CoV-2 confirmed or suspected patients.
- Prevent SARS-CoV-2 infection to healthcare workers, patients’ families, funeral attendees and the community.
2. Scope of application
- The Department of Pathological Surgery, the Mortuary and clinical departments where a SARS-CoV-2 confirmed or suspected patient died.
- Healthcare workers and patients’ families who have direct contact with the corpse of a SARS-CoV-2 confirmed or suspected patient.
3. General principles
- Absolutely apply all measures of standard prevention and prevention by isolation over contact or droplets when a corpse is being transported and treated.
- Only authorized healthcare workers and patient families who have been educated and process of prevention and are fully equipped with appropriate personal protective equipment can join the treatment of the corpse of a SARS-CoV-2 confirmed or suspected patient.
- Ensure not to spread pathogen during the process of treatment, transportation, cremation and burial of corpse of a SARS-CoV-2 confirmed or suspected patient.
- Move the other isolated patient(s) in that room (if any) to another isolation room before treating the corpse.
- The corpse of SARS-CoV-2 confirmed or suspected corpse must be cremated. Burial can only be applied when cremation is impossible.
- A corpse must be shrouded as soon as possible and must be cremated or buried within 24 hours since the time of death.
- All waste generated during the handling, transportation, cremation or burial of a corpse of a SARS-CoV-2 confirmed or suspected person must be disposed of as infectious waste.
4. Means
4.1. Means of transport, preservation and handling of corpses
- The coach or stretcher used to transport a corpse must be disinfected right after each time of use.
- Dedicated bags for corpse containing must be available. In case of not, there must have waterproof nylon bags having zip fastener, mechanically durable, having appropriate size and disposable bed-sheets.
- Cool room used for corpse storage or corpse keeping must be equipped with basin for hand-wash, chemical for disinfection of surface, floor and hygiene utensils for disinfection of surface.
4.2. Personal protective equipment, hand hygiene and waste collection
At the clinical department where there is a SARS-CoV-2 confirmed or suspected patient and at the Mortuary there must always have utensils for infection prevention practice, including:
- Hand hygiene means: Hand wash soap and alcohol-based hand hygiene solutions.
- Personal protective equipment: are those disposable things (gloves, paper hats, medical masks, gowns, goggles, aprons). All of them must be waterproof.
- Utensils for waste collection: yellow bag and bin with size big enough to collect after-use personal protective equipment.
- Chemical disinfectant: a solution with 0.1% active chlorine.
- Utensils for environmental hygiene and disinfection: Towel used to clean surface, hand sprayer or hand spraying machine.
5. Execution
5.1. At the unit where a SARS-CoV-2 confirmed or suspected patient died
As soon as a SARS-CoV-2 confirmed or suspected patient died, the healthcare staff who directly treat and care that patient must execute the following tasks:
- Not to arrange another patient (including a SARS-CoV-2 confirmed or suspected patient) in the room having the corpse. In case that room has another patient, that patient must be moved to another room immediately.
- Make a telephone call and send a written request to ask the Mortuary to assign staff to come and transport the corpse to the Mortuary.
- Unauthorized persons and patient families are strictly prohibited to get into the room.
- Explain the patient families about the risk of infection and instruct them the regulations and the infection prevention measures that must be applied when having contact with the corpse and during the shrouding and visiting.
- No things are allowed to be brought out of the room if this room has not been disinfected for the last time.
- While waiting for the Mortuary staff to come and transport the corpse, the department’s staff must cover the corpse with a bed sheet and must clean all the surfaces where the patient lies with solution of 0.1% active Chlorine.
- The Mortuary staff must wear all personal protective equipment during corpse treatment. Details of personal protective equipment for corpse treating staff are mentioned in Appendix 3.
- The corpse is isolated in the following steps:
+ The corpse must be closely covered in a corpse bag with waterproof material lining inside to prevent the outward leakage of body fluids.
+ Spray disinfectant chemical of 0.1% active Chlorine outside the first layer of bag. Do the same with the second layer of corpse bag. The corpse bag must be made from waterproof material which is opaque, firm, and not easily torn/pierced; the bag wall must be ≥ 150μm in thickness; the zip fastener must be tight and firm.
+ In case there is no corpse bag, the corpse must be closely wrapped up with 02 thick layers of cotton fabric. Spray disinfectant chemical of 0.1% active Chlorine outside the first nylon layer of bag. Do the same with the second layer of nylon.
+ After closely covered the corpse in a corpse bag, use the card or sticker with the biohazard symbol (according to the Circular 02/2009/TT-BYT dated May 26, 2009 of the Ministry of Health guide hygiene in funeral and cremation activities) outside the bag.
+ Spread out a clean bed sheet on the corpse transporting vehicle, put the corpse on the clean bed sheet, move towards the room and put off personal protective equipment (put inside the patient room), disinfect hands and get out of the patient room.
+ The Mortuary staff wearing all personal protective equipment receives the corpse at the outer of the patient room and transport it to the Mortuary.
- Repeat disinfecting the entire patient room and the corridor after treatment.
- During the time since the death of the patient until the corpse is brought out, the healthcare workers at the department where the patient died must watch and advise all persons getting into the patient room to duly execute the regulations on infection prevention.
5.2. Transport the corpse from the patient room to the Mortuary
- During the corpse transportation, the healthcare workers must fully wear personal protective equipment (surgical mask, gloves, paper gown, hat and boots). Details of personal protective equipment for corpse treating staff are mentioned in Appendix 3.
- Transport the corpse on the isolation way and the disinfection spraying must be done immediately after; In case the corpse is transported in the elevator, other person(s) must not be accompanied; if the patient family request an accompaniment, he/she must fully wear personal protective equipment. The corpse should not be transported through crowed places.
- Right after the corpse is moved into the storage room, the Mortuary staff transporting it must spray the vehicle with disinfectant solution of 0.1% active Chlorine and must not use it in 30 minutes, then put off personal protective equipment as order, discard them into the yellow nylon bag, carefully wash hands and do personal hygiene before doing other tasks.
5.3. Shrouding process
The shrouding process must comply with the special procedure of dangerous epidemic:
- Shrouding must be executed as soon as possible.
- Corpse shrouding must be executed at the Hospital Mortuary. The shrouding attendees must be minimized.
- The staff directly executing shrouding must fully wear personal protective equipment (surgical mask, gloves, paper gown, hat and boots). Clean hands with alcohol-based solution and carefully wash hands with soap.
- The patient families must absolutely not be allowed to visit the corpse during the time of storage until the shrouding is completed.
- Corpse shrouding process:
+ On the bottom of the coffin, put a nylon sheet large enough to cover the corpse.
+ Wrap the corpse closely with the underlying nylon sheet.
+ Tightly shut the coffin. Check and seal all coffin gaps (if any) with waterproof adhesive tape.
- The Funeral Home staff must spray disinfectant over the entire surface of the shrouding room and the coffin surface with solution of 0.1% active Chlorine.
+ Put off all personal protective equipment (surgical mask, gloves, paper gown, hat and boots) and discard them into the yellow nylon bag.
+ Clean hands with alcohol-based solution and carefully wash hands with soap.
+ Have shower and body cleaning before doing other tasks.
5.4. Transporting of the corpse
- Notify in advance the Centers for Disease Control of the province or city where the body will be moved.
- Complete the body transfer file as requested by the preventive medicine agency.
- Transport the corpse directly to the cremation or burial place (in the case where there is no cremation in the province/city) according to the plan agreed with the local Center for Disease Control. The corpse must be transported in a dedicated vehicle directly to the cremation or burial site. Patient families must not gen on the corpse-carrying vehicle.
- The corpse-carrying vehicle driver must fully wear personal protective equipment.
5.5. Visiting and treatment of the corpse of SARS-CoV-2 confirmed or suspected patients
- Visitors are not encouraged. Visitors must wear mask, must not touch the coffin and must have their hands cleaned with alcohol-based solution after visiting.
- The corpse of a SARS-CoV-2 confirmed or suspected patient should be cremated or buried as soon as possible. It must not be laid more than 24 hours since the moment of death.
- Right after the coffin is transported to the cremation site or burial site, the coffin-carrying vehicle must be disinfected with disinfectant solutions that are certified to be circulated by the Ministry of Health.
- In case there is a demand to transport the corpse, remains across the border, it must be executed under the Decree 89/2018/ND-CP dated June 25, 2018 by the Government stipulating details to execute articles of the Law on Prevention and Control of Infectious Diseases in health quarantine at border.
6. Examination, supervision and duties
- The Department of Infection Control, Nursing Department, Heads of Department and Head Nurses of the relevant departments have the duty to train, examine, supervise and encourage the strict execution of corpse treatment process and regulations on SARS-CoV-2 confirmed or suspected patient.
- The unit where the patient died: ensure to abide by regulations of infection prevention and control at the area under its management.
- Funeral Home (or Department of Surgery): receive and transport the corpse to the Mortuary, have it shrouded and organize the visit and treatment of corpse as regulated.
- The Transporting Unit: arrange vehicle to transport the corpse and implement the regulations during the time the corpse is being transported to cremation site (or the cemetery). A certain number of personal protective equipment should be available to transfer to the patient families for use if necessary.
- The General Planning Department: shall monitor the examination, reception and report to ask for the Hospital Management to resolve problems arising during the execution of this regulation.
- Make the list of all healthcare workers, patient families, etc. who attend to treat and shroud the corpse for report and monitoring within 14 days as regulated and instruct them the symptoms that require detection, report and examination.
GUIDELINES ON PREVENTION OF SARS-COV-2 INFECTION OVER PATIENT FAMILIES AND VISITORS
Patient families and visitors are the subjects having risks of being confirmed and spreading the source of infection to the community. All health facilities must develop materials for training, education and communication for compliance with measures to prevent infection including minimizing visits and providing personal protective equipment for these subjects.
1. Objectives
- Preventing infection to visitors, patient families when contacting the persons confirmed or suspected of SARS-CoV-2.
- Train, educate and propagate measures to prevent and control infection when visiting and taking care of patients during epidemic seasons.
- Ensure the safety for community to avoid wide spread of SARS-CoV-2.
2. Principles for execution
- Absolutely do not let patient’s family or visit when the confirmed or suspected persons are under isolation for treatment and monitoring at medical examination and treatment establishments.
- Do not permit visit at the isolation area when performing procedures which can create close aerosols, droplets to prevent dangerous infection.
- Maximally limit visit to the isolation area to prevent spread of disease to community.
- In case of compulsory visit or contact with patients, all visitors must comply with the preventive principles at the isolation area. The visitors should be instructed on how to wear or remove the personal protective equipment before coming to the isolation area.
- Upon permission for patient visiting, do not let visitors closely contact patients (within 2 meters).
- Children of breastfeeding mothers confirmed or suspected of SARS-CoV-2 must be isolated from their mothers to prevent spread and do not let children breastfeed their mothers until the primary doctor gives indications.
When going out of the isolation area after visiting, comply with the procedures for removal all personal protective equipment and hand hygiene properly before leaving the isolation area. Provide all personal information and keep regular contact with the medical authorities as instructed for post-contact exposure monitoring.
- There should be healthcare workers escorting and guiding visitors to strictly comply with regulations and write names for further monitoring.
3. Subjects and scopes of application:
All visitors, relatives of the patient, and healthcare workers in close contact with the patient at all times of quarantine and all isolated wards (from the place where the patient is suspected, infected and treated for a severe patient)
4. Implementation
4.1. Before entering isolation room
- Patient families and visitors before entering the isolation area must be instructed and properly wear and remove the personal protective equipment, especially paying attention to the personal protective equipment to prevent infection via respiratory tract (wear and remove medical mask, N95 respirator).
- Healthcare workers must be presented in the buffer room area to instruct visitors to follow steps of wearing and removing personal protective equipment and monitor the visitors’ actions.
- Healthcare workers must check the compliance with instructions and understanding of requirements on prevention of infection before allowing visitors into the isolation area.
4.2. In the isolation room
- All visitors must comply with the instructions and supervision of the healthcare workers in the isolation ward, including:
+ Do not bring food or objects from outside into the isolation ward.
+ Not to arbitrarily touch any objects in the isolation ward,
+ Do not have close or direct contact with the patient (hug, kiss, shake hands).
+ Keep a distance of at least 2 meters from the patient.
+ In the treatment area of serious patients with invasive procedures, do not visit, only stand in the buffer room or outside the isolation room to monitor through glasses or cameras (if for professional and affectional reasons)
4.3. Going out of isolation room
- Remove all protective costumes as instructed by the healthcare workers right at the buffer area, clean hands in and before leaving of isolation area.
- Do not bring any item or personal protective equipment in the isolation area after use to other places.
- Make a list of close contact with persons confirmed or suspected of SARS-COV-2 and inform the local preventive medical agencies for proper health monitoring and handling.
- Give advice to patient families and visitors to proactively declare all personal information for monitoring and self-monitoring of symptoms after leaving the isolation area within 14 days. When there are abnormal signs of health, immediately go to the nearest medical facility for report and advice.
- Inspection and surveillance: Department of infection control, Nursing Department, Heads of Department and Head Nurses of relevant departments are responsible for training are responsible for training, inspection, surveillance and urging of the strict compliance with procedures and regulations on involvement in care for a SARS-CoV-2 confirmed or suspected patient, includes monitoring whether healthcare workers training, guidance, and supervision of family members and visitors or not.
PREVENTION OF SARS-COV-2 INFECTION FOR HEALTHCARE WORKERS
Healthcare workers are at high risk of being infected with SARS-CoV-2 during the care and treatment of patients and provide other services in medical examination and treatment establishments. All medical examination and treatment establishments should to develop and implement preventive measures suitable to the risk of SARS-CoV-2 infection for each region and each type of healthcare worker to make sure that infection does not occur among healthcare workers.
1. Objective
- Ensure safety for healthcare workers and their families.
- Ensure human resources for epidemic prevention in particular and medical examination and treatment in general.
2. Principles for execution
Protection of the healthcare worker from physical and biological hazards in the care of a SARS-CoV-2 confirmed and suspected patient:
- Ensure the implementation of dark standards of safety in patient care, prevention and in all health care facilities throughout the health system.
- Ensure that personal protective equipment is available at all times, relative to the role and task to be performed, in appropriate and appropriate quantities and of acceptable quality. Ensure adequate storage of personal protective equipment in the buffer rooms or areas (always enough for patient care, isolation, and examination areas, etc.). Ensure adequate training in the use of appropriate personal protective equipment and safety precautions.
- Ensure a full range of environmental care services such as water, sanitation, disinfection and adequate and safe ventilation at all health facilities.
- Ensure vaccination for all healthcare workers at risk of transmitting infectious diseases with high pandemic risk and high mortality that can be prevented with vaccines, including Hepatitis B and seasonal influenza, as appropriate with the national immunization policy. In the context of an emergency response, priority is given to the healthcare worker access to newly licensed and available vaccines.
- Provide adequate resources to prevent injury and harmful exposure to chemicals and radiation to healthcare workers; provides ergonomically designed equipment and work stations to minimize musculoskeletal injuries and falls.
- Health facilities must perform streaming and screening to detect early and promptly isolate SARS-CoV-2 confirmed or suspected people in order to limit the risk of infection for healthcare workers and patients.
- Risk assessment, timely detection and isolation of SARS-CoV-2 confirmed or suspected healthcare workers.
- Training for all healthcare workers on how to report health declaration, how to recognize risks and prevent COVID-19 infection, clinical manifestations of the disease and regulations related to timely diagnosis and isolation of SARS-CoV-2 confirmed or suspected healthcare workers.
3. Subjects and scopes of application
- Healthcare workers who directly provide care at the treatment and care units for SARS-CoV-2confirmed or suspected patients.
- Healthcare workers indirectly takes care of the patient, including healthcare workers implement other related services in the medical examination and treatment establishments.
4. Implementation
4.1. Organize the streaming, screening and isolation of SARS-CoV-2 confirmed or suspected patients
The streaming, screening and isolation of SARS-CoV-2 confirmed or suspected patients helps control the source of infection in medical examination and treatment establishments, and also helps the healthcare worker to properly recognize the risk of infection in order to apply appropriate preventive measures.
- Patients at high risk of SARS-CoV-2 (patients with clinical symptoms and/or patients with epidemiological factors) should be streamed and screened immediately when they come to the medical examination and treatment establishments.
- Patients with confirmed or suspected or pending diagnosis of COVID-19 should be isolated in the screening area, in the isolation room of clinical faculties or in gathered isolation areas of medical examination and treatment establishments.
4.2. Prevention of exposure to SARS-CoV-2
4.2.1. Prevention of SARS-CoV-2 exposure when directly taking care of a SARS-CoV-2 confirmed or suspected patient
This content applies at the reception, screening and isolation area for SARS-CoV-2 confirmed or suspected people, including:
- Always wear full personal protective equipment when receiving, screening and taking care of a SARS-CoV-2 confirmed or suspected person.
- Always use proper personal protective equipment during contact and care for patient, including the procedures of wearing and removing personal protective equipment, changing personal protective equipment when necessary.
- Always follow proper hand hygiene times.
- Wipe and disinfect surfaces often in contact with hands at least 3 times/day.
4.2.2. Prevention of SARS-CoV-2 exposure when collecting diphtheria specimens and when performing aerosol airway manipulations in SARS-CoV-2 confirmed or suspected patients.
This content applies at the area where the diphtheria specimens are collected and the isolation of SARS-CoV-2 confirmed or suspected patients under the Resuscitation and Emergency Department, including:
- Healthcare workers needs to be proficient in how to take samples safely and
- Wear sufficient personal protective equipment (level 4 anti-epidemic protection including N95 respirator, goggles or mask) when taking samples of a SARS-CoV-2 person.
- Use proper personal protective equipment during contact and care for patient, including the procedures of wearing and removing personal protective equipment, changing personal protective equipment when necessary (Note: wear 2 gloves when collecting samples and when remove, be careful not to infect yourself).
- Always follow proper hand hygiene times.
- Wipe and disinfect surfaces often in contact with hands at least 3 times/day.
- All wastes generated during sampling are infectious wastes that must to be collected, transported and handled safely.
- All healthcare workers when taking samples must know how to handle professionally occupational accidents caused by blood and biological fluids, accidents of needles and sharp objects during the sample collecting process.
4.2.3. Prevention of SARS-CoV-2 exposure when directly taking care of other patients in medical examination and treatment establishments.
This content applicable to all clinical departments when providing healthcare for normal patients, including:
- Always wear person protective equipment. Wear a medical mask when taking care, in direct contact (within 1 meter) with all patients, wear an N95 mask when performing procedures capable of creating aerosols.
- Always use and properly process masks during contact and care, including the process of wearing and removing the mask, changing the mask when necessary (when it is torn, moist, and contaminated with biological fluids).
- Implement to proper hand hygiene times when taking care of patients and other indications when cleaning the environment, providing nutritional services, pharmaceuticals, providing sterile equipment.
- Sanitize and disinfect surfaces in care areas for a SARS-CoV-2 confirmed or suspected patient with frequent hand contact at least 3 times a day and when required.
- Classification and disposing of wastes safely and according to regulations (classification, collecting, transporting, and final treatment).
4.2.4. Prevent exposure to biological secretions of patients
This content applies in all clinical departments to all healthcare workers directly taking care of patients, including:
- Implement vaccination for healthcare workers every year, before common epidemics according to regulations.
- Have procedures to prevent exudate (blood, oropharynx) from splashing into the eye, nose, and mouth mucosa and into not intact skin and training healthcare workers to handle it.
- Provide sufficient guidance on the use of personal protective equipment, hand hygiene, environmental surface cleaning (Details of contents to prevent exposure to biological secretions of patients in the instructions on Prevention standard).
4.3. Risk assessment of exposure, early detection, and timely isolation of COVID-19 confirmed or suspected healthcare workers
- All healthcare workers directly taking care of, transporting, and taking hydrocephalus specimens of a SARS-CoV-2confirmed or suspected patients should be periodically assessed for the risk of COVID-19 exposure according to Form 1 (Appendix 12).
- All healthcare workers at high risk of exposure (healthcare workers not always performing at 5A-G and 6A-F) should be isolated for 14 days and examined for COVID-19.
- Train staff on how to self-assess, detect signs and symptoms of acute respiratory infections such as fever, cough, difficulty breathing, and immediately notify unit leaders for screening and testing for COVID -19.
- Isolate healthcare workers in contact with COVID-19 patients and people returning from the epidemic area according to the isolation regulations of the National Epidemic Control Board.
- During the quarantine period, healthcare workers should be provided with counseling and psychological support and are entitled to full salary as well as other epidemic prevention regimes according to regulations.
- After the quarantine period expires, the healthcare workers should be reviewed and retrained on practical measures to prevent COVID-19 infection before returning to care for the patient.
4.4. Training to improve knowledge and skills to prevent COVID-19 infection
All healthcare workers must be trained on the following main contents:
- Updated information on epidemic situation, transmission routes, COVID-19 prevention measures.
- Clinical symptoms and how to recognize COVID-19 infection.
- How to assess and determine risk factors for COVID-19 infection.
- Isolation regulations related to COVID-19.
4.5. Temporary retention of exposed healthcare workers
- There must be a temporary isolation ward for healthcare workers to wait for at least 14 days for SARS-CoV-2 test results.
- Have sufficient facilities, materials and consumable materials for the healthcare worker during the stay.
- Provide nutritious meals for healthcare workers during their stay.
- Assign appropriate work for healthcare workers while waiting for test results to return.
- Health facilities must have an adequate policy for management of exposed healthcare workers, rest, salary, and insurance.
+ Implement isolation at the unit to ensure the maintenance of medical examination and treatment. In case medical facilities can arrange a hotel to stay outside the working time for healthcare workers, follow the instructions in Decision No. 1462/QD-BYT dated March 30, 2020.
+ If he/she is not present at the medical examination and treatment establishment when establishing the isolation area, he/she shall notify such individual for consultation on health monitoring, examination, and treatment according to regulations.
+ Monitor symptoms systematically. Monitoring temperature 2 times/day for all medical staff working in the area (when needed, should check X-rays). Time of isolation period: At least 14 days. In case there is any symptom, immediately notify the leader
4.6. Criteria for medical personnel to return to work after positive for SARS-CoV-2
• Fever goes away
• Better clinical symptoms, and
• PCR results are negative at least 2 times when taking oropharyngeal samples at least 24 hours apart
In case there is no symptom
• PCR results are negative at least 2 times when taking oropharyngeal samples at least 24 hours apart
5. Inspection and surveillance
- The Department of Infection Control, Nursing Department, Heads of Department and Head Nurses of the relevant departments have the duty to train, examine, supervise and encourage the strict execution of procedures and regulations for implementing isolation procedures of healthcare workers
- The General Planning Department, Department of Quality Control: shall monitor the examination, reception and report to ask for the Hospital Management to resolve problems arising during the execution of this regulation.
- Content of surveillance:
+ The patient room/ward must meet the standard of isolation.
+ Be equipped with all personal protective equipment as regulated (clothing, hat, mask, goggles, gloves, boots,).
+ The compliance awareness by healthcare workers in isolation in each stage of diagnosis and treatment.
- Supervision is done by direct observation and the results are recorded into the Supervision note.
PREVENTION AND CONTROL OF COVID-19 AT NUTRITION AND CATERING UNITS
1. Objectives
- Prevent risks of SARS-CoV-2 exposure for staff at nutrition and catering units (Hereinafter referred to as staff).
- Early detect and promptly isolate SARS-CoV-2 confirmed or suspected staff.
- Ensure food safety and hygiene and safety in handling utensils, equipment for processing, storage and distribution of food and beverage.
- Ensure safety of environmental surfaces at nutrition and catering units.
2. Principles of implementation
- All staff must be trained on detection methods and measures for prevention of SARS-CoV-2 transmission. To arrange checkers for early detection and prompt isolation of SARS-CoV-2 confirmed or suspected staff.
- Processing of food and beverage in hospital must comply with regulations on food safety and hygiene.
- All utensils, tools, equipment used for processing, storage and distribution of food and beverage must be handled according to Guidance on tool disinfection and sterilization of the Ministry of Health. The use of disposable utensils and tools are prioritized at isolation areas for patients with confirmed or suspected SARS-CoV-2. Disposable utensils must be collected, transported and destructed immediately after use as infectious medical waste. Reuse of reusable utensils must strictly comply with procedures of disinfection and sterilization of equipment used for treatment and care for patients with confirmed or suspected SARS-CoV-2.
- Environmental surfaces of nutrition and catering units must be cleaned and disinfected in accordance with the Ministry of Health’s Guidance on surface hygiene. Frequently touched surfaces with higher risk of contamination must be cleaned at least 02 times/day.
3. Subjects and scopes of application
- Staff of nutrition and catering units.
- Utensils, equipment used for processing, storage and distribution of food and beverage.
- Environmental surfaces at nutrition and catering units.
4. Means
- For hand hygiene: alcohol-based hand sanitizer, hand washing soap.
- For measuring body temperature: electronic thermometer, sensor thermometer
- Personal protective equipment: are those disposable things (gloves, paper hats, medical masks, gowns, goggles, aprons). All of them must be waterproof.
- Utensils for environmental surface hygiene: wipes and mop pads for cleaning surfaces, chemicals disinfecting surfaces according to regulations.
- Vehicles for waste collection and transportation: Bags, bins as defined with size suitable for waste collection.
- Facilities for sterilizing reusable utensils, equipment (See Procedures for handling of medical instruments)
5. Implementation
5.1. Prevent SARS-CoV-2 exposure
- Staffs must be trained on detection methods and measures to prevent SARS-CoV-2 transmission
- Staffs must comply with regulations on hand washing times as follows:
+ Before and after the food processing.
+ Before and after delivery and distribution of food and beverage.
+ After cleaning environmental surfaces, utensils and equipment in the food processing area.
+ After touching utensils and equipment used for storage, processing, preservation, distribution and transportation of food.
+ After going to the toilet, or when hands are dirty.
+ After blow your nose or cough.
- Comply with the instructions and techniques of putting on and taking off personal protective equipment (gloves, masks, gowns).
- All staff with signs, symptoms of acute respiratory infections must be entitled to leaves to take a medical examination at consulting room to be screened and isolated according to regulations.
5.2 Early detect and promptly isolate staff with confirmed or suspected SARS-CoV-2
- Train staff to evaluate and detect by themselves signs of acute respiratory infections such as fever, cough and shortness of breath appears and promptly notify the leader of nutrition and catering unit.
- Arrange staff checking and evaluating signs, symptoms of acute respiratory infections of all of staff working in nutrition and catering unit before each working day/shift. Checkers shall guide staff with signs/symptoms of acute respiratory infections to take a medical examination at consulting room to be screened and isolated according to regulations. Areas for checking, evaluating signs, symptoms of acute respiratory infections must be always equipped hand hygiene equipment. Checkers wear person protective equipment according to regulations and use thermometers not in direct contact with the body (electronic thermometers or remote thermometers) to check the body temperature. The distance between two checkers at checking area must be at least 02 m. The number of healthcare workers whose signs and symptoms of acute respiratory infections are checked and evaluated must be daily monitored to make sure that workers present in a working shift are not left out.
5.3. Prevent SARS-CoV-2 exposure
- Staffs must be trained on detection methods and measures to prevent SARS-CoV-2 transmission
- Staffs must comply with regulations on hand washing times as follows:
+ Before and after the food processing.
+ Before and after delivery and distribution of food and beverage.
+ After cleaning environmental surfaces, utensils and equipment in the food processing area.
+ After touching utensils and equipment used for storage, processing, preservation, distribution and transportation of food.
+ After going to the toilet, or when hands are dirty.
+ After blow your nose or cough.
- Comply with the instructions and techniques of putting on and taking off personal protective equipment (gloves, masks, gowns).
- All staff with signs, symptoms of acute respiratory infections must be entitled to leaves to undergo a medical examination at consulting room to be screened and isolated according to regulations.
5.4. Food hygiene and safety
- Utensils and equipment for processing food and beverages (knives, cutting boards, bowls, dishes, countertops, etc.) should be cleaned after each use.
- Wash fruits and vegetables under running water, including the one whose peel is not eaten. Use a clean brush to scrub food with hard shells.
- Clean the lids of food containers before opening, for canned food.
- Food must be cooked before being served to eaters.
- Cool hot food by a rapid cooling method (such as placing in the refrigerator, soaking in an ice bath or other cooling methods).
- Minimize time to store and distribute food at a temperature favorable for growth of microorganisms (5-57°C).
- Stop providing buffet food services, providing shared food, drinks and water supply during the COVID-19 epidemic.
- The handler of food and drink should keep a distance of 02 m from the receiver. When receiving food and drink at the restaurant and canteen, line up and maintain a distance of 02 m. Promote supply of meals “without in-person contact”. Food is delivered to the centralized food distribution place at the time which has been notified in advance via phone, text message or other means of communication and people shall take food and drink by themselves at the concentrated distribution place.
- The truck serving food transportation is equipped with food heating/cooling equipment to avoid spoilage of food during transportation. Pack tightly food and drink during transportation.
- Keep ready-made food, raw and cooked foods separately.
5.5. Handling of reusable utensils
- Healthcare workers must instruct persons with confirmed or suspected SARS-CoV-2 to put their utensils after use into the reusable utensil container and their leftover food into infectious waste container.
- Healthcare workers collect the reusable utensils and put them into closed container with label of eating utensils of persons with confirmed or suspected SARS-CoV-2 and then move them to the Department of Nutrition (or Department of Infection Control) for proper handling.
- When handling the eating utensils, staff should wear person protective equipment as instructed.
- The liquid from leftover food, water will be collected as infectious waste of the isolation area properly before being transported to the treatment place.
- Transport the reusable tools to the centralized handling area, store in bags, containers with lid. Do not carry it in your arms and on shoulders with bare hands.
- Soak food and drink containers after use in a solution of 0.1% of active chlorine active ingredients for 10 minutes-20 minutes to disinfect them. Completely immerse such utensils in disinfectant solution. In the absence of chemical disinfectant, it is possible to boil the utensils for 10 minutes.
- Encourage the use of automatic utensil washing machines with closed doors and operation with chemical and temperature cycles, then automatically drying for types of utensils (including many different types) for people with confirmed or suspected SARS-CoV-2.
5.6. Cleaning of environmental surfaces
- Surface cleaning staff must wear personal protective equipment according regulations.
- Frequently touched surfaces with higher risk of contamination must be cleaned at least 02 times/day.
- Use surface cleaning chemicals according to Instruction on cleaning of environmental surfaces in medical examination and treatment establishments of the Ministry of Health issued under the Decision No. 3916/QD-BYT dated August 28, 2017 by the Minister of Health.
6. Inspection and surveillance
- Department of Infection Control, Nursing Department, relevant Heads of Department and Head Nurses are responsible for training, inspection, surveillance and urging of strict compliance with the procedures and these regulations.
- Nutrition and catering units: ensure the compliance with regulations of areas under their management.
- The General Planning Department: monitor the implementation, receive, and report to ask for the hospital’s management board to resolve, problems arising during the execution of this regulation.
CONTROL OF VENTILATION AT EXAMINATION AND TREATMENT AREAS FOR COVID-19 PATIENTS
1. Objectives:
- Ensure the air circulation rate of 12 ACH at examination and treatment areas for people with confirmed or suspected SARS-CoV-2 to prevent transmission of SARS-CoV-2 through the air.
2. Scope of application:
- Examination and treatment unit for people with confirmed or suspected SARS-CoV-2.
- Healthcare workers, caregiver of people with confirmed or suspected SARS-CoV-2.
3. General principles:
- Medical examination and treatment facilities must have a plan on assessment and maintenance of the ventilation system, ensuring the following 03 principles:
+ Ventilation speed: the quantity and quality of the outdoor air delivered into the spaces of the examination and treatment areas according to the Standards specified in this Guidance.
+ Airflow direction: The direction of air movement must be from clean to less clean areas.
+ Airflow distribution: Outside air must be effectively brought to every part of the space in the examination and treatment area for COVID-19 patients and airborne pollutants in each part of the space should also be removed effectively.
+ Air Change Rate Per Hour (ACH): ACH to be determined in each room of the examination and treatment area according to Standards specified in this Guidance.
- Have specialized staff trained to operate, inspect and maintain the ventilation system.
4. Vehicles
- Ventilation fan system (ventilator, exhaust fan).
- Air filter.
- Wind turbine.
- Radiator grille (or air blower).
- Negative pressure ventilation system.
5. Execution
5.1. Ventilation system design
Ventilation is the measure of moving outdoor air into a building or a room and distributing the air within the building or room. The main purpose of ventilation in a building is to provide healthy air for breathing by both diluting the pollutants originating in the building and removing the pollutants from it. There are three basic elements related to ventilation:
- Ventilation rate - the amount of outdoor air that is provided into the space, and the quality of the outdoor air.
- Airflow direction - the overall airflow direction in a building, which should be from clean zones to dirty zones; and
- Air distribution or airflow pattern - the external air should be delivered to each part of the space in an efficient manner and the airborne pollutants generated in each part of the space should also be removed in an efficient manner.
Based on climatic conditions, wind direction, resources and needs, each medical examination and treatment establishment shall select at least one of the following three types of ventilation systems (see Appendix 13):
5.1.1. Natural ventilation: winds and thermal buoyancy force. Thermal buoyancy force is due to indoor and outdoor air density differences. Thermal human activities raise the air temperature in the building, at a high temperature, the gas will lighten and rise high and an area with low barometric pressure is formed. Cold outdoor air that has a higher barometric pressure will be supplied through purpose-built openings include windows, doors, solar chimneys, vents. The wind pressure is created when the wind is blowing into a building, causing a positive pressure on the windward side and a negative pressure on the leeward side of buildings. Cause of the pressure difference, the air will enter any windward opening and be exhausted from any leeward opening at low pressure positions. Therefore, open the door in the direction of the main cool air and the outlet on the opposite side. Polluted air in a room should be exhausted directly outdoor, kept away from vents, care and treatment areas, or crowds. Natural ventilation depends on the weather conditions. When weather conditions are not suitable for natural ventilation, mechanical ventilation or mixed ventilation should be considered to replace.
5.1.2. Mechanical ventilation: Use ventilation fans for mechanical ventilation. Fans can either be installed directly in windows or walls or installed in air ducts for supplying air into, or exhausting air from, a room. In the examination and treatment area for patients with suspected or confirmed SARS-CoV-2, it is necessary to use a negative pressure mechanical ventilation system to supply outdoor air to the patient room.
5.1.3. Mixed-mode ventilation: relies on natural driving forces (winds and thermal buoyancy force) to provide the desired flow rate. It uses mechanical ventilation when the natural ventilation flow rate is too low. With support of mechanical ventilation through a properly installed fan system to supply clean air and exhaust polluted air, it will increase ventilation rates in rooms housing patients with airborne infection. However, be careful when installing the system of ventilation fans. Ventilation fan should only be installed at the place so that the air in a room can be sucked directly out through a wall or roof. The size and number of exhaust fans depends on the targeted ventilation rate per hour, and must be measured and tested before use. Problems associated with the use of exhaust fans include installation difficulties (especially for large fans), noise (particularly from high-power fans), increased or decreased temperature in the room and the requirement for non-stop electricity supply. If the environment in the room causes thermal discomfort, spot cooling or heating systems may be added.
For a medical examination and treatment establishment that has not condition for equipment of appropriate natural or mechanical ventilation system, the following solutions can be considered:
- Install exhaust fans: Room air can be exhausted directly to the outdoor environment. The size and specifications of exhaust fans depends on volume of the room and the targeted ventilation rate. The exhaust fan is not installed near the air inlet. If there is an increase or decrease in temperature, a heating or cooling system or a ceiling fan can be added.
- Install wind turbines that do not require electricity and provide a roof-exhaust system increasing airflow in a building.
- Install high efficiency particulate air filter (HEPA filter): Reduce concentrations of polluted aerosol in separate spaces. However, the evidence for the effectiveness of the HEPA filter in preventing SARS-CoV-2 infection remains limited. Medical examination and treatment establishments must comply with instructions of the manufacturers when using HEPA filter.
5.2. Standard on ventilation
5.2.1. Natural ventilation
- For an isolation room for people with suspected or confirmed SARS-CoV-2: Ensure the medium ventilation rate per hour: 160 l/second/patient.
- For corridor of isolation room: 2.5 l/second/m3.
- For procedure room for nebulization: 60 l/second/patient
- Air Change Rate Per Hour (ACH): 6-12 ACH
5.2.2. Mechanical ventilation
- For an isolation room for people with confirmed or suspected SARS-CoV-2:
+ A negative pressure differential of >2.5 Pa (0.01-inch water gauge)
+ An airflow differential >125-cfm (56 l/s) exhaust versus supply
+ Air Change Rate Per Hour (ACH): 6-12 ACH (equivalent to 40- 80 l/s/patient for a 4x2x3 m3 room), ideally 12 ACH for a new building, 6 ACH for an old building with the recommended negative pressure difference of 2.5 Pa between corridor and patient room (see Appendix 13).
+ Allowable air leakage: 0.046 m2 (0.5 square feet).
+ The air flows from clean to less clean area. The airflow direction can be assessed by measuring the differential pressure between rooms with the differential pressure gauges. If pressure measurement cannot be performed, the airflow direction can be determined by using a smoke generator. Based on the movement of the created smoke to determine the direction of the airflow.
+ An exhaust to the outside, or a HEPA-filter if room air is recirculated.
- For procedure room for nebulization: 6 ACH. Under ideal conditions, the nebulization shall be implemented in a negative pressure room.
6. Responsibilities
- Department of Infection Control is responsible for inspection, surveillance and urging of strict compliance with regulations.
- Medical Supplies and Equipment Department is responsible for training full-time staff managing ventilation system; choosing, installing and maintaining ventilation equipment in conformity with conditions of the medical examination and treatment establishment.
- Examination and treatment unit for people with confirmed or suspected SARS-CoV-2: ensure to abide by regulations of areas under its management.
- The General Planning Department: monitor the implementation, receive, and report to ask for the hospital’s management board to resolve, problems arising during the execution of this regulation.
WASTE TREATMENT
1. Objectives
- Healthcare workers, patients with confirmed or suspected SARS-CoV-2 shall strictly follow the procedures for sorting, isolating, collecting, transporting and treating waste generated from isolation areas.
- Prevent the spread of SARS-CoV-2 from waste to the environment and community.
- Ensure the safety for patients, healthcare workers and community.
2. Principles
- All wastes which must be collected and treated immediately at the generating areas, including screening areas, isolation areas for patients with confirmed or suspected SARS-CoV-2 are considered as infectious wastes, which must be collected in yellow plastic bags and containers with biohazard symbol.
- Ensure no spread of pathogens in the process of collecting, transporting and treating of medical waste from screening areas, isolation areas for people with confirmed or suspected SARS-CoV-2; ensure the safety for healthcare workers and participants in medical waste management.
- When disposing of medical waste, it must be placed into a yellow bag before being transferred to the centralized waste storage in the hospital and noted with “Potential SARS-CoV-2 Waste” warning.
- Healthcare workers and participants in medical waste management and environmental sanitation must be fully equipped with appropriate personal protective equipment while working.
3. Scope of application
3.1. Subjects
- Personnel in charge of collecting, transporting and treating waste generated from people with confirmed or suspected SARS-CoV-2.
- All healthcare workers involved in the care and treatment of people with confirmed or suspected SARS-CoV-2.
- People with confirmed or suspected SARS-CoV-2, patient relatives, visitors.
3.2. Areas
- In all areas having waste generated from people with confirmed or suspected SARS-CoV-2: reception, screening, isolation, testing areas, etc. for people with confirmed or suspected SARS-CoV-2.
- Waste treatment area.
4. Vehicles
- Containers and plastic bags used for collection of infectious medical waste as regulated (in yellow) with symbol of infectious waste are placed in screening areas, isolation rooms, patient rooms and anteroom.
- On injection trolleys or in isolation rooms equipped with sharps containers (yellow, puncture resistant, disposable).
- On transportation vehicles for people with confirmed or suspected with SARS-CoV-2.
- Protective equipment (cap, masks, goggles, clothing, rubber boots/shoes cover) for personnel involved in collection, treatment and management of medical waste.
5. Method of implementation
- Waste which are specimens from people with confirmed or infected SARS-CoV-2 must be safely treated according to the instructions for handling of wastes at high risk of infection before placing into the centralized treatment system.
- All solid waste generated in screening areas, isolation areas and areas related to people with confirmed or suspected SARS-CoV-2 must be collected immediately into infectious waste containers, boxes or bags.
- Infectious waste containers at temporary storage area must be closed tightly, ensure that waste is not dropped or leaked during the collection process to centralized storage areas within the medical facilities at least twice a day.
- Personnel in charge of collecting and transporting waste must wear protective equipment in accordance with regulations.
Figure 27: “Potential SARS-CoV-2 Waste” label
- Waste must be transported to the centralized waste storage in the hospital at least twice a day and when required.
- Before being transported to the centralized waste storage in the hospital, waste must be tightly packed in yellow plastic bags in the isolation room and in other yellow bags after being removed out of the isolation room with the label “Potential SARS-CoV-2 Waste”.
- Once being transferred to the centralized waste storage in the hospital, waste is treated and disposed in a centralized manner like other highly infectious wastes. Never open these waste bags when storage, transportation and treatment are performed.
- Liquid wastes such as faeces, urine generated from isolation rooms or isolation areas need to be collected according to the general medical wastewater collection and treatment system of the hospital. In cases the medical facilities do not have the wastewater treatment system that meet environmental standards, liquid wastes generated from isolation areas must be collected and disinfected with chemicals containing 1.0% of active chlorine before disposing to the environment.
- Respiratory secretions (sputum, saliva, throat fluid, bronchial fluid of patients must be thoroughly treated with solution of 1.0% active chlorine in a 1:1 ratio for at least 10 minutes after it is collected according to regulations in treatment establishment.
- At medical facilities with high-temperature autoclaves, solid waste and specimens generated from the laboratory should be steamed at 121°C for 20 minutes before waste is centralized and treated in accordance with regulations.
- Centralized transportation and treatment: Infectious waste containers must comply with the Joint Circular No. 58/2015/TTLT-BYT-BTNMT dated December 31, 2015 of the Ministry of Health and the Ministry of Natural Resources and Environment stipulating regulations on medical waste management with “Potential SARS-CoV-2 Waste” label, firm container wall, tightly covered lid and wheelchair. Infectious waste must be transported and treated immediately during the day. Time and path for waste transportation should avoid crowds.
- Linens, used clothes of people with infected or suspected with SARS-COV-2, personal protective equipment of healthcare workers and participants in medical waste management and environmental sanitation in screening, monitoring, isolation, care and treatment areas for people with confirmed or suspected SARS-CoV-2 must be collected and treated as infectious waste stated above.
6. Inspection and surveillance
- Department of Infection Control, Nursing Department, Head of Departments and Head Nurses of relevant departments are responsible for training, inspecting, monitoring and urging the strict implementation of procedure for managing waste related to people with confirmed or suspected SARS-CoV-2. Content of monitoring:
+ Vehicles for collection and transportation.
+ Practices of classification, collection, transportation and destruction
+ Amount of waste generated.
- Immediately report to Head of Departments, Head Nurses, the COVID-19 Epidemic Prevention Team and the hospital leaderships in cases of incidents or any problems related to spreading the source of contamination from waste.
PREVENTION OF SARS-COV-2 TRANSMISSION IN DIAGNOSTIC IMAGING AND FUNCTIONAL EXPLORATION
1. Objectives
- Ensure the strict compliance with procedures for machine handling after using it for patients of personal working in diagnostic imaging and functional exploration areas.
- Prevent the risk of SARS-CoV-2 infection and other pathogens from patients to healthcare workers, other patients and visitors, and the spread to the environment surrounding patients and the community.
2. Subjects and scopes of application
- All machine and equipment used for people with confirmed or suspected SARS-CoV-2 at endoscopy and diagnostic imaging units (X-ray, CT scan).
- Endoscopy units serving diagnosis and surgery, procedures.
- Diagnostic imaging units, including X-ray, CT scan.
3. Principles of implementation
- All tools and machine used in diagnosis, functional exploration or treatment must be considered as potential SARS-CoV-2 equipment.
- Depending on types of machine, tools and equipment being
essential, semi-essential, and non-essential instruments for suitable handling (See Guidance on disinfection and sterilization of reusable instruments in medical examination and treatment establishments in the Decision No. 3671/QD-BYT/2012, Guidance on handling of endoscopic instruments used in diagnosis and treatment in the Decision No. 3916/QD-BYT, issued by the Ministry of Health).
- Staff handling such instruments must wear adequate and proper personal protective equipment depending on the exposure situation.
- Formulate regulations, procedures and guidance on prevention of SARS-CoV-2 transmission for patients needing endoscopy, X-ray, CT scan and train all relevant healthcare workers for them.
- Inspect and monitor the compliance of healthcare workers.
- Report on the risk of exposure to the person responsible for epidemiological surveillance and the hospital organization division.
4. Step of implementation
4.2. Prevent the transmission when performing endoscopy or CT scan for, or X-raying people with confirmed or suspected SARS-CoV-2.
4.2.1. Regulations
- Not use CT scan for the purpose of screening and detection of pneumonia caused by SARS-CoV-2 or as the first experiment for SARS-CoV-2 diagnosis.
- Computed tomography scan must be performed economically to avoid the lack of resources in case of disease outbreak. Only use for patients to be hospitalized with symptoms and specific clinical indications that need CT scan.
- Comply with appropriate procedures before and after X-raying or performing CT scan for each patient:
4.2.2. Procedure
In case there is a person with confirmed or suspected SARS-CoV-2, relevant units must comply with the following regulations:
a) Clinical department:
- Call to notify in advance to X-ray department in order that the X-ray department prepares X-ray room, ensuring the prevention of transmission.
- Staff transporting patients shall wear person protective equipment and medical mask or N95 mask if patients cough a lot, receive a respiratory support.
- Patients shall wear medical mask or N95 mask depending on specific situation. In case patients suffering respiratory failure, going into coma, unable to walk on their own, X-ray on site (healthcare workers must wear person protective equipment and do hand hygiene, etc.), or use handbagging via mask or endotracheal intubation (with exhaled-air filter).
b) Diagnostic imaging and functional exploration areas
- Arrange separate X-ray/functional exploration room for people with confirmed or suspected SARS-CoV-2 at the end of corridor with a signboard “No entry-Authorized personnel only”.
- When take X-ray or functional exploration, turn off air-conditioning systems used for ventilation (in case of positive pressure ventilation or use air-conditioner with the risk of spreading to other areas).
- Healthcare workers taking X-ray or functional exploration wear adequate personal protective equipment, N95 mask, goggles and mask (due to close contact between them and patients during the performance).
- Arrange roads, and waste containers in X-ray or functional exploration room (to throw waste away after patients cough and wipe fluids).
- Prepare enough hand sanitizer and disinfectant for cleaning surfaces and X-ray room after completion (according to guidance on cleaning and disinfection of environmental surfaces).
- Environmental sanitation units wear personal protective equipment to clean, wipe surfaces. Screens should be covered before carrying out techniques. After completion, remove the covers, disinfect the surface with the manufacturer's recommended chemicals.
+ Consider to require mobile X-ray, ultrasound, endoscopy units of caring establishments in ambulance. Surfaces on machines must be easy to clean, and can be covered with a tool that is easy to clean or a disposable cover, keeping X-ray and functional exploration rooms easy and quick to clean and disinfect to use them for other normal patient.
+ Doctors, X-ray and ultrasound technicians must be received basic training and drill on prevention and control of SARS-CoV-2 transmission, particularly on the use of personal protective equipment when taking techniques for people with confirmed or suspected SARS-CoV-2, for early detection of the disease and timely and effective implementation of measures for isolation and control of SARS-CoV-2 transmission.
+ Results must be read and notified to patient via internet as soon as possible.
c) Steps to clean and disinfect X-ray machines, CT-Scan machines and other diagnostic imaging machines.
For diagnostic imaging machines such as X-ray machines. X-ray technicians after X-ray completion.
Table 4: Procedures for cleaning X-ray machines
|
Prepare all facilities for cleaning and disinfection |
|
- Plastic buckets or basins with suitable volume (should have bottles for aerosol solution, containers of wipes soaked with chemical disinfectants). - 0.1% chlorine solution. - Wipes. - Alcohol-based hand sanitizer. - Checklist of parts that need cleaning and disinfection. Personal Protective Equipment - For X-ray with the intervention of healthcare workers, they must wear sterile protective clothing level 3 (if not, wear sterile outerwear used in invasive procedures/surgery). - Hat fully covering the head and hair. - Medical masks or N95 respirators. - Goggles or masks. - Clean gloves for cleaning, thick gloves when cleaning places contaminated with blood and fluid, sterile gloves when taking interventional radiology. - Semi-absorbent apron if needed. - Boots or shoe covers. |
|
Step 1: Prepare adequate facilities and chemicals. Step 2: Wear personal protective equipment for implementation of cleaning and disinfection. Step 3: Collect sharps and waste in the surface before cleaning. Step 4: * For surfaces of the vehicle, drawers, wipe for the first time with detergent to clean organic substances, wipe for the second time with a solution with 0.01% active chlorine concentration. Let them dry for 10 minutes and wipe again with clean water. In case of a scatter of a large volume of blood, fluids, to handle it as the procedure for spillage of blood, fluids (standing operating procedure for spillage treatment, etc.), with the active chlorine concentration of 0.5%. * Surface of machine: Clean with wipes impregnated with chemical disinfectants or alcohol 70% or more after cleaning organic substances. Step 5: After the completion, put dirty wipes into yellow bags with the label “Potential SARS-CoV-2 linens”. Then, when being outside of the isolation room, put them into the second yellow bags before transferring them to the linen handling unit. Step 6: Take off protective outfit at anteroom and wash hand. Step 7: Record in dossiers and mark in the checklist of cleaned and disinfected areas and machinery. |
Note:
- The cleaning treatment of ultrasound machines (machine surfaces) is similar to that of diagnostic imaging machines, it is necessary to use chemicals as recommended by the manufacturer or use a disinfectant solution without damaging machines such as 0.1% chlorine solution or alcohol 70%.
- For ultrasound transducers, to treat as semi-essential tools, if the transducers enter a sterile chamber, they must be sterilized.
- For endoscope and attached parts, to see the Ministry of Health's Guidance on treatment of diagnostic endoscopes and surgical endoscope according to the Decision No. 3916/QD-BYT and guidance on treatment of reusable instruments in the Decision No. 3671/QD-BYT.
* All Appendices are not translated herein.
Vui lòng Đăng nhập tài khoản gói Nâng cao để xem đầy đủ bản dịch.
Chưa có tài khoản? Đăng ký tại đây
Lược đồ
Vui lòng Đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Lược đồ.
Chưa có tài khoản? Đăng ký tại đây
Vui lòng Đăng nhập tài khoản gói Nâng cao để xem Nội dung MIX.
Chưa có tài khoản? Đăng ký tại đây
Chưa có tài khoản? Đăng ký tại đây
Chưa có tài khoản? Đăng ký tại đây
 Pháp lý doanh nghiệp
Pháp lý doanh nghiệp 