Quyết định 3879/QĐ-BYT của Bộ Y tế về việc ban hành tài liệu chuyên môn Hướng dẫn chẩn đoán và điều trị bệnh nội tiết - chuyển hóa
- Tổng hợp lại tất cả các quy định pháp luật còn hiệu lực áp dụng từ văn bản gốc và các văn bản sửa đổi, bổ sung, đính chính…
- Khách hàng chỉ cần xem Nội dung MIX, có thể nắm bắt toàn bộ quy định pháp luật hiện hành còn áp dụng, cho dù văn bản gốc đã qua nhiều lần chỉnh sửa, bổ sung.
thuộc tính Quyết định 3879/QĐ-BYT
| Cơ quan ban hành: | Bộ Y tế |
| Số công báo: | Đã biết Vui lòng đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Số công báo. Nếu chưa có tài khoản Quý khách đăng ký tại đây! |
| Số hiệu: | 3879/QĐ-BYT |
| Ngày đăng công báo: | Đang cập nhật |
| Loại văn bản: | Quyết định |
| Người ký: | Nguyễn Thị Xuyên |
| Ngày ban hành: | 30/09/2014 |
| Ngày hết hiệu lực: | Đang cập nhật |
| Áp dụng: | |
| Tình trạng hiệu lực: | Đã biết Vui lòng đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Tình trạng hiệu lực. Nếu chưa có tài khoản Quý khách đăng ký tại đây! |
| Lĩnh vực: | Y tế-Sức khỏe |
TÓM TẮT VĂN BẢN
Nội dung tóm tắt đang được cập nhật, Quý khách vui lòng quay lại sau!
tải Quyết định 3879/QĐ-BYT
|
BỘ Y TẾ |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU CHUYÊN MÔN “HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH NỘI TIẾT - CHUYỂN HÓA”
---------------------------
BỘ TRƯỞNG BỘ Y TẾ
- Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
- Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính Phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
- Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Căn cứ vào tài liệu hướng dẫn này và điều kiện cụ thể của đơn vị, Giám đốc cơ sở khám bệnh, chữa bệnh xây dựng và ban hành tài liệu Hướng dẫn chẩn đoán và điều trị bệnh nội tiết - chuyển hóa phù hợp để thực hiện tại đơn vị.
|
Nơi nhận: |
KT. BỘ TRƯỞNG |
HƯỚNG DẪN
CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH NỘI TIẾT - CHUYỂN HÓA
(Ban hành kèm theo Quyết định số 3879/QĐ-BYT ngày 30 tháng 09 năm 2014 của Bộ trưởng Bộ Y tế)
LỜI NÓI ĐẦU
Trong thời gian qua, dưới sự lãnh đạo của Đảng, Nhà nước và sự quan tâm, lãnh đạo, chỉ đạo tích cực của Lãnh đạo Bộ Y tế cùng với sự quan tâm chăm sóc của các cấp chính quyền, với sự nỗ lực vươn lên trên mọi gian khó của các giáo sư, bác sĩ, dược sĩ và toàn thể cán bộ, công chức, viên chức trong toàn ngành, ngành Y tế Việt Nam đã giành được nhiều thành tựu to lớn trong công tác phòng bệnh, khám chữa bệnh và chăm sóc sức khỏe nhân dân.
Cùng với mạng lưới y tế cơ sở được củng cố và từng bước hoàn thiện, hệ thống khám, chữa bệnh trong toàn quốc cũng được cải tạo và nâng cấp ở tất cả các tuyến từ trung ương đến địa phương. Nhiều kỹ thuật y học hiện đại lần đầu tiên triển khai thành công ở Việt Nam như chụp và nong động mạch vành tim, thụ tinh trong ống nghiệm, ghép thận,… đã góp phần nâng cao chất lượng khám, chữa bệnh cho nhân dân và thúc đẩy nền y học Việt Nam phát triển.
Chất lượng khám, chữa bệnh còn phụ thuộc nhiều vào năng lực chẩn đoán và điều trị của các tuyến y tế cũng như của các thầy thuốc. Vì vậy ngày 05 tháng 02 năm 2010, Bộ trưởng Bộ Y tế đã ra quyết định số 453/QĐ-BYT về việc thành lập Ban Chỉ đạo biên soạn Hướng dẫn điều trị, quyết định số 2387/QĐ-BYT 05 tháng 5 năm 2010 về việc thành lập Ban biên soạn Hướng dẫn điều trị.
Trong đó, Tiểu ban biên soạn hướng dẫn chẩn đoán và điều trị bệnh Nội tiết được quyết định thành lập ngày 27 tháng 7 năm 2010 (quyết định số 2679/QĐ-BYT) bao gồm các nhà khoa học đầu ngành trong lĩnh vực Nội tiết và chuyển hóa của cả ba miền Bắc, Trung, Nam.
Tài liệu “Hướng dẫn chẩn đoán và điều trị bệnh Nội tiết - chuyển hóa” được xây dựng với sự nỗ lực cao của các nhà khoa học đầu ngành về Nội tiết - chuyển hóa của Việt Nam. Tài liệu bao gồm 5 chương và 36 bài hướng dẫn một số bệnh về Nội tiết - chuyển hóa. Trong đó, tập trung vào hướng dẫn thực hành chẩn đoán và điều trị, vì vậy tài liệu sẽ rất hữu ích cho các thầy thuốc đa khoa, chuyên khoa trong thực hành lâm sàng hàng ngày.
Chúng tôi trân trọng cảm ơn sự chỉ đạo sát sao của PGS.TS. Nguyễn Thị Kim Tiến, Bộ trưởng Bộ Y tế và các thành viên ban biên soạn, các chuyên gia thẩm định đã rất cố gắng, dành nhiều thời gian quý báu để biên soạn, thẩm định cuốn sách này. Đây là lần xuất bản đầu tiên của cuốn sách, chắc chắn còn nhiều thiếu sót, chúng tôi rất mong nhận được sự đóng góp từ Quý độc giả và đồng nghiệp để cuốn sách ngày một hoàn thiện.
|
|
Trưởng ban biên soạn |
Chủ biên
PGS.TS. Nguyễn Thị Xuyên
Đồng chủ biên
PGS.TS. Lương Ngọc Khuê
GS.TS. Thái Hồng Quang
Ban biên soạn và thẩm định tài liệu
GS.TS. Thái Hồng Quang
GS.TS. Nguyễn Hải Thủy
GS.TS. Trần Hữu Dàng
PGS.TS. Tạ Văn Bình
PGS.TS. Đào Thị Dừa
PGS.TS. Nguyễn Thị Bích Đào
PGS.TS. Nguyễn Thị Hoàn
PGS.TS Nguyễn Thy Khuê
PGS.TS. Nguyễn Thị Lâm
PGS.TS. Nguyễn Kim Lương
PGS.TS. Đỗ Trung Quân
PGS.TS. Nguyễn Khoa Diệu Vân
PGS.TS. Hoàng Trung Vinh
TS.BSCKII. Trần Thị Thanh Hóa
TS.BS. Nguyễn Vinh Quang
TS.BS. Trần Quý Tường
TS.BS. Hoàng Kim Ước
Ban Thư ký biên soạn
ThS.BS. Phạm Thị Lan
ThS.BS. Lê Quang Toàn
ThS.BS. Nguyễn Đức Tiến
ThS.DS. Ngô Thị Bích Hà
ThS.BS. Trương Lê Vân Ngọc
MỤC LỤC
Lời nói đầu
Chương 1. BỆNH TUYẾN YÊN VÀ VÙNG DƯỚI ĐỒI
U tuyến yên
Bệnh to đầu chi
Suy tuyến yên
Bệnh đái tháo nhạt
Hội chứng tiết ADH không thích hợp
Chương 2. BỆNH TUYẾN GIÁP
Cường chức năng tuyến giáp
Chẩn đoán và điều trị cơn nhiễm độc hormon giáp cấp
Suy tuyến giáp bẩm sinh tiên phát
Suy giáp ở người lớn
Hôn mê do suy chức năng tuyến giáp
Bướu giáp đơn thuần
U tuyến độc của tuyến giáp
Bướu giáp độc đa nhân
Viêm tuyến giáp Hashimoto
Viêm tuyến giáp bán cấp
Viêm tuyến giáp mủ
Ung thư tuyến giáp
Chương 3. BỆNH TUYẾN THƯỢNG THẬN
Suy thượng thận cấp
Suy thượng thận mạn tính
Hội chứng Cushing
Suy thượng thận do dùng Corticoids
Cường Aldosteron tiên phát
Cường chức năng tủy thượng thận
Chương 4. BỆNH ĐÁI THÁO ĐƯỜNG
Bệnh đái tháo đường
Phụ lục 1. Các thuốc điều trị ĐTĐ
Phụ lục 2. Tiêu chuẩn chẩn đoán thừa cân béo phì dựa vào số đo BMI và vòng eo áp dụng cho người Châu Á - TBD
Phụ lục 3. Liên quan giữa glucose huyết tương trung bình và HbA1c
Nhiễm toan ceton - hôn mê nhiễm toan ceton do đái tháo đường
Hôn mê tăng áp lực thẩm thấu do đái tháo đường
Hạ glucose máu
Bệnh tim mạch và đái tháo đường
Bệnh mạch vành
Tăng huyết áp ở người bệnh đái tháo đường
Suy tim
Đột quỵ
Bệnh mạch máu ngoại vi
Bệnh lý bàn chân do đái tháo đường
Bệnh đái tháo đường và thai kỳ
Đái tháo đường thai kỳ
Bệnh lý cầu thận trong bệnh đái tháo đường
Chương 5. BỆNH BÉO PHÌ
Bệnh béo phì
Rối loạn chuyển hóa lipid máu
Tăng calci máu
Hạ calci máu
Chương 1
BỆNH TUYẾN YÊN VÀ VÙNG DƯỚI ĐỒI
U TUYẾN YÊN (PITUITARY ADENOMA)
I. ĐẠI CƯƠNG
U tuyến yên chiếm khoảng 10% các khối u trong não, khối u có thể lành hoặc ác tính, tiết hoặc không tiết hormon. Tùy theo kích thước khối u mà phân loại u nhỏ (đường kính < 10mm), hoặc u lớn (≥ 10mm). Khối u tiên phát thường gặp nhất là u tuyến tuyến yên (pituitary adenoma), thường lành tính, phát sinh từ tế bào thùy trước tuyến yên, có thể chia ra như sau:
- U tiết hormon tăng trưởng GH, lâm sàng biểu hiện bằng hai bệnh: to đầu chi (acromegaly) và bệnh khổng lồ (gigantism), chiếm tỷ lệ khoảng 15% các khối u tuyến yên.
- U tiết prolactin chiếm khoảng 25% khối u tuyến yên có triệu chứng.
- U tiết TSH, chiếm khoảng 1% các khối u tuyến yên, có thể có hoặc không có triệu chứng cường giáp.
- U tiết ACTH, chiếm khoảng 15% các khối u tuyến yên, lâm sàng là Bệnh Cushing hoặc Hội chứng Nelson (sau cắt cả hai bên tuyến thượng thận).
- U tiết hormon sinh dục, chiếm khoảng 10% các khối u tuyến yên, làm tăng tiết FSH, và ít gặp hơn là LH.
- U tiết nhiều hormon, chiếm khoảng 15% các khối u tuyến yên, ngoài tăng GH và prolactin, thường phối hợp với bệnh acromegaly và cường giáp.
- U tế bào không tiết hormon, chiếm khoảng 20% các khối u tuyến yên, không có dấu ấn về tổ chức học, miễn dịch, hoặc trên kính hiển vi điện tử về tiết hormon.
II. NGUYÊN NHÂN
Các khối u tuyến yên phát sinh là do:
- Tăng sinh một dòng tế bào tuyến yên.
- Đột biến các gen gây ung thư hoặc các gen kìm hãm sinh u, hầu hết là ác tính, nhưng ít gặp.
- Một số đột biến khác liên quan với u tuyến tuyến yên (pituitary adenomas) như hoạt hóa đột biến gen, gặp 40% các u tuyến tiết GH, đột biến điểm gen tiểu đơn vị alpha của protein G làm tăng AMP vòng, do vậy tăng tiết GH và tăng sinh tế bào, đột biến gen H-ras đã xác định được trong các ung thư tuyến yên do di căn. Gen biến đổi khối u tuyến yên gặp rất nhiều trong hầu hết các typ khối u tuyến yên, đặc biệt u tiết prolactin.
- Ngoài ra, các đột biến tự thân, các yếu tố của vùng dưới đồi có thể kích thích và duy trì sự phát triển các tế bào u tuyến đã bị biến đổi. Đang có những ý kiến về hệ thống các yếu tố phát triển nguyên bào sợi, rối loạn điều hòa các protein kiểm soát chu chuyển tế bào, và mất mạng lưới reticulin có vai trò quan trọng trong hình thành khối u tuyến yên.
III. CHẨN ĐOÁN
1. Lâm sàng
Gồm những triệu chứng do khối u tiết quá nhiều hormon, hoặc triệu chứng do khối u chèn ép. Hầu hết u tuyến yên là khối u lành tính, nhưng cũng có thể xâm lấn tại chỗ vào tổ chức xung quanh, có hoặc không tiết hormon, tiên lượng tương đối tốt. Ngược lại, các khối u cạnh hố yên thường ác tính, xâm lấn, tiên lượng xấu hơn.
1.1. Khối u tiết hormon
- Triệu chứng do khối u chèn ép tổ chức xung quanh:
+ Đau đầu: thường gặp, không tương ứng với kích thước khối u.
+ Chèn ép về phía trên và chèn lên giao thoa thị giác, có thể gây bán manh thái dương hai bên, mù màu đỏ, có nhiều điểm tối, mù hoàn toàn.
+ Xâm lấn sang bên có thể chạm đến xoang bướm làm tổn thương các dây thần kinh sọ não III, IV, VI, V1 gây song thị, sụp mi, liệt cơ mắt, và một số thần kinh mặt.
+ Cơn động kinh, rối loạn bản thể, mất khứu giác có thể có nếu các thùy não thái dương và trán bị xâm lấn do phát triển của khối cạnh hố yên.
+ Nôn tái phát có hoặc không có tổn thương ống ngoại tháp hoặc ống tháp.
+ Sinh dục-nội tiết: có thể dậy thì sớm ở trẻ nhỏ, suy sinh dục ở người lớn.
+ Ngoài ra có thể bị đái tháo nhạt hoàn toàn hoặc không hoàn toàn, đặc biệt vì
rối loạn cơ chế khát, hội chứng tiết không thích hợp ADH, rối loạn giấc ngủ, rối loạn nhiệt độ, rối loạn sự ngon miệng (béo phì, ăn nhiều, hoặc chán ăn, mất cảm giác khát hoặc cuồng uống đều có thể gặp trên lâm sàng).
- Triệu chứng do tăng tiết hormon:
+ U tiết prolactin (prolactinomas): tăng nồng độ prolactin máu làm mất kinh nguyệt và chảy sữa ở phụ nữ, giảm libido và rối loạn cương ở nam giới. Khối u kích thước lớn có triệu chứng do chèn ép thần kinh thị giác, thần kinh sọ não và suy chức năng thùy trước tuyến yên.
+ U tiết hormone tăng trưởng: Tùy thời gian xuất hiện bệnh trước hay sau tuổi trưởng thành mà sinh bệnh to đầu chi (acromegaly) hay bệnh khổng lồ (gigantism) (xem bài tương ứng).
+ U tiết ACTH: xem “Bệnh Cushing”.
+ U tiết TSH: biểu hiện cường chức năng tuyến giáp (hồi hộp, đánh trống ngực, rối loạn nhịp, sút cân, run tay..) và bướu cổ to. Khối u thường lớn, trên 60% có xâm lấn tại chỗ gây các triệu chứng chèn ép về thị giác, thần kinh sọ não.
+ U tuyến yên tiết gonadotropin: thường có kích thước lớn. Người bệnh thường
có rối loạn về nhìn, các triệu chứng suy chức năng tuyến yên, nhức đầu. Một số khối u tăng tiết FSH, LH hoặc tiểu đơn vị alpha, người bệnh có triệu chứng suy sinh dục do giảm điều hòa chức năng tuyến sinh dục.
- Suy chức năng tuyến yên (hypopituitarism): xem bài “Suy tuyến yên”.
Suy tuyến yên bẩm sinh hay bệnh xuất hiện lúc nhỏ sẽ gây những rối loạn nặng về tuyến giáp, sinh dục, thượng thận, sự phát triển và cân bằng nước.
Giảm tiết ACTH gây hạ huyết áp, sốc, hạ đường huyết, buồn nôn, mệt lả, hạ Na+ máu. Cần định lượng cortisol và ACTH trước khi chỉ định glucocorticoid. Cần làm nghiệm pháp kích thích bằng Cosyntropin một vài tuần sau khi xuất hiện triệu chứng giảm nồng độ ACTH máu (xem thêm bài Suy thượng thận).
Người bệnh thường có triệu chứng suy giáp trên lâm sàng; tuy nhiên, ngay cả khi không có triệu chứng, cần định lượng FT4 để đánh giá tình trạng bệnh.
Rối loạn chức năng sinh dục: phụ nữ thường có rối loạn kinh nguyệt hoặc mất kinh, nồng độ LH hoặc FSH không tăng; nam giới có triệu chứng rối loạn sinh dục và giảm testosterone. Điều trị thay thế hormon sinh dục rất quan trọng để đề phòng loãng xương. Thiếu GH thường xảy ra khi thiếu ≥ 2 hormon.
1.2. Một số u tuyến yên không tiết hormon
- Nang hố yên/nang cạnh hố yên (Sella/parasella cysts):
+ Thường gặp nhất là các u sọ hầu (craniopharyngiomas), là những nang bị vôi hóa, các khối u trên hố yên phát sinh từ những phần sót lại của tế bào có vẩy trong bào thai của khe Rathke (Rathke′s cleft).
+ Thường xuất hiện vào hai đỉnh tuổi: trẻ em từ 5-10 tuổi, và cuối tuổi trung niên. Thường gặp ở nữ, hầu hết các nang là những khối ở trong hoặc trên hố yên đã bị vôi hóa.
+ Trẻ thường kêu nhức đầu, nôn, hẹp thị trường và không phát triển.
+ Người lớn có thể có bán manh hai thái dương (bitemporal hemianopsia), các triệu chứng bất thường thần kinh sọ não (thần kinh III, IV, VI và V1), giảm tiết các hormon thùy trước tuyến yên và bệnh đái tháo nhạt.
+ Các nang khe Rathke (Rathke′s cleft cyts) thường lành tính, tổn thương không bị vôi hóa, giống u tuyến nội tiết không hoạt động hoặc u sọ hầu. Các nang này có tỷ lệ tái phát thấp sau phẫu thuật cắt bỏ.
- U nguyên sống (Chordomas):
+ Là những khối u ít gặp, phát sinh từ phần còn lại của nguyên sống (notochordal remnant) trong mặt dốc (clivus). Các u này thường gây phá hủy xương cùng với viêm tại chỗ, hay tái phát.
+ Nam giới thường gặp hơn, ở độ tuổi từ 30-50.
+ Hay gặp triệu chứng bệnh lý thần kinh sọ não và song thị. Rối loạn chức năng nội tiết không thường xuyên, khối u bị vôi hóa chỉ gặp ở 50% trường hợp.
- U tế bào mầm (Germinomas):
+ Phát sinh trong tuyến yên/trên tuyến yên, bao gồm vùng dưới đồi, giao thoa thần kinh thị giác và vùng tuyến tùng.
+ Người bệnh có triệu chứng suy hoặc cường chức năng tuyến yên; dậy thì sớm, đái tháo nhạt, rối loạn thị trường và các triệu chứng tăng áp lực sọ não.
+ Khối u di căn vào hệ thống thần kinh trung ương khoảng 10% trường hợp.
- U dạng bì (Dermoid tumors):
Khối u ít phát triển ở trẻ em, gây viêm màng não tái phát do sự thoát ra các thành phần của khối u.
- Di căn đến tuyến yên:
+ Các di căn ung thư đến tuyến yên thường gặp nhất ở người già, thường phát sinh từ ung thư vú ở phụ nữ và ung thư phổi.
Ung thư tiên phát ở các vị trí khác di căn đến tuyến yên như ung thư ống tiêu hóa, thận, tuyến tiền liệt và da.
+ Triệu chứng thường gặp: Rối loạn chức năng thùy trước tuyến yên, rối loạn thị trường, đái tháo nhạt, liệt các dây thần kinh sọ não. Khối u to lên nhanh càng chứng tỏ khối u do di căn.
- Phình mạch (aneurysms):
Các phình mạch có thể phát sinh từ xoang hang, hoặc từ các động mạch cảnh trong trên hoặc dưới chêm, mạch phình có thể tỳ đè vào thần kinh mắt và giao thị gây hẹp thị trường thái dương, liệt nhãn cầu, đau đầu nhiều, đau trên ổ mắt. Phình mạch có thể phát triển vào trong hố yên chèn ép trực tiếp vào tuyến yên làm suy chức năng tuyến yên và tăng tiết prolactin. U phình mạch có thể xác định bằng MRI hoặc chụp mạch bằng cộng hưởng từ - MRA (MR angiography) rất cần thiết để quyết định sinh thiết qua xương bướm.
- Các u hạt tuyến yên:
+ Viêm màng não do lao có thể xảy ra ngay tại hố yên hoặc cạnh hố yên. Các u lao có thể có trong hố yên hoặc trên hố yên, kết hợp với các triệu chứng suy chức năng tuyến yên, rối loạn thị trường và đái tháo nhạt.
+ Bệnh sacoid (Sarcoidosis) vùng dưới đồi - tuyến yên, hầu hết người bệnh có những triệu chứng của hệ thần kinh trung ương và có thể là nguyên nhân làm suy chức năng thùy trước tuyến yên có hoặc không có triệu chứng khối u trong hố yên. Sarcoidosis rất hay gặp ở vùng dưới đồi, thùy sau tuyến yên và thần kinh sọ não. Rối loạn nội tiết thường gặp nhất là suy chức năng sinh dục do thiểu tiết hormon sinh dục (gonadotropic hypogonadism), tăng tiết prolactin vừa phải, và đái tháo nhạt.
+ U hạt tế bào khổng lồ (Giant cell granuloma - Granulomatous hypophysitis) là u hạt tế bào khổng lồ không bã đậu hóa, hiếm gặp, chiếm chỗ một phần hoặc toàn bộ tuyến yên và không có tổn thương các cơ quan khác, thường gặp nhất ở phụ nữ tuổi trung niên và lớn tuổi.
Nguyên nhân chưa rõ, triệu chứng lâm sàng thường gặp là suy chức năng thùy trước tuyến yên và tăng prolactin máu.
+ Histiocytosis X (HX): Có thể là bệnh u hạt tế bào ái toan một ổ hoặc nhiều ổ hoặc thể ác tính hơn - bệnh Letterer- Siwe. HX thường gặp trong vùng dưới đồi, một nửa người bệnh có đái tháo nhạt. Trẻ em có thể chậm phát triển, suy giảm hormon thùy trước tuyến yên. Bệnh HX gồm có ba triệu chứng: đái tháo nhạt, lồi mắt và tiêu hủy xương.
+ Viêm tuyến yên tế bào lympho (lymphocytic hypophysitis), gặp chủ yếu ở nữ, 60-70% xảy ra vào giai đoạn cuối thai kỳ hoặc sau đẻ. Các bệnh tự miễn khác (viêm tuyến giáp tự miễn) gặp khoảng 20-25%, khối u trong/trên tuyến yên có thể to, suy chức năng thùy trước tuyến yên, đái tháo nhạt, và/hoặc rối loạn thị trường (50-70%).
Sự phục hồi chức năng tuyến yên có thể tự phát hoặc bằng corticosteroid và điều trị thay thế các hormon khác. Chẩn đoán bằng tổ chức học, hoặc khi phẫu thuật khối u. Phẫu thuật cần thiết nếu có các triệu chứng về rối loạn thị trường hoặc triệu chứng chèn ép ngày càng tăng.
+ Áp xe tuyến yên: Hiếm gặp, xảy ra do nhiễm khuẩn, thâm nhiễm trực tiếp các cơ quan phụ cận trong xoang bướm, và nhiễm khuẩn hệ thần kinh trung ương khác. Người bệnh có triệu chứng rối loạn về thị giác, suy chức năng tuyến yên, đái tháo nhạt (50%). Chụp MRI để phát hiện.
+ Chảy máu và nhồi máu trong tuyến yên: Chảy máu và nhồi máu trong tuyến yên là do tổn thương do thiếu máu hệ thống của tuyến yên, trên lâm sàng suy chức năng tuyến yên khi 75% tuyến đã bị tổn thương. Tổn thương chỉ giới hạn đến thùy trước, chức năng thùy sau còn nguyên vẹn. Hội chứng Sheehan xảy ra sau chảy máu nặng sau đẻ, hội chứng ít gặp.
+ Ung thư tuyến yên (Pituitary carcinomas): Hiếm gặp, có thể tiết các hormon như GH, ACTH hoặc prolactin, hoặc cũng có thể khối u không có hoạt động chức năng. Chẩn đoán chỉ xác định được khi đã có di căn.
+ Tăng sản tuyến yên (Pituitary hyperplasia): To tuyến yên toàn bộ, tăng sản tế bào tiết TSH do suy tuyến giáp tiên phát kéo dài; Tăng sản tế bào tiết hormon sinh dục khi suy sinh dục tiên phát kéo dài. Tăng sản tế bào tiết sữa trong thời kỳ có thai.
+ U lympho hệ thống thần kinh trung ương tiên phát (Primary central nevous system lymphoma), tổn thương có thể khu trú ở tuyến yên, vùng dưới đồi gây nên những triệu chứng thần kinh, đôi khi kết hợp với suy giảm hormon tuyến yên thùy trước và/hoặc thùy sau.
- Đột quỵ (ngập máu) tuyến yên (Pituitary apoplexy):
+ Là một cấp cứu nội tiết, do chảy máu tự phát trong khối u tuyến yên hoặc sau chấn thương đầu.
+ Bệnh tiến triển sau 1-2 ngày với triệu chứng đau đầu dữ dội, cứng gáy, tổn thương thần kinh sọ não ngày càng nặng, trụy tim mạch, thay đổi ý thức, rối loạn thị trường.
+ Suy chức năng tuyến thượng thận cấp hay gặp.
+ Chụp tuyến yên phát hiện chảy máu trong khối u và lệch cuống tuyến yên.
+ Phần lớn người bệnh phục hồi một cách tự phát, nhưng kinh nghiệm cho thấy về sau sẽ suy chức năng tuyến yên. Liệt cơ mắt (ophthalmoplegia) có thể hết đi một cách tự phát, nhưng khi có dấu hiệu giảm thị trường, những biến đổi về ý thức, cần chỉ định phẫu thuật qua xương bướm để giải phóng chèn ép.
2. Cận lâm sàng
2.1. Các xét nghiệm để sàng lọc u tuyến yên
Tùy thuộc vào triệu chứng lâm sàng mà chỉ định định lượng các hormon tương ứng để xác định chẩn đoán và theo dõi kết quả điều trị (xem thêm các bài tương ứng).
2.2. Nghiên cứu hình ảnh
Khối u tuyến yên được chẩn đoán tốt nhất bằng MRI hoặc chụp cắt lớp vi tính tập trung vào tuyến yên.
IV. ĐIỀU TRỊ VÀ THEO DÕI
1. Các khối u tuyến yên không tiết hormon
- Chụp cộng hưởng từ hạt nhân (MRI) để chẩn đoán và theo dõi. MRI có thể hai năm làm lại một lần, nếu như không có dấu hiệu phát triển của tổn thương.
- Phẫu thuật chỉ định khi khối u lớn có xu hướng ngày càng phát triển.
- Nếu tổn thương không có triệu chứng, MRI cần làm lại sau 6 tháng đến 1 năm, sau đó hàng năm. Phẫu thuật có thể trì hoãn, trừ khi có dấu hiệu khối u phát triển.
- Nếu có triệu chứng chèn ép vào giao thoa thị giác, xâm lấn vào xoang hang, hoặc suy chức năng tuyến yên, phẫu thuật sẽ được tiến hành và cân nhắc điều trị bằng tia xạ (đặc biệt dao gamma, điều trị bằng chiếu tia từ ngoài). 10% các khối u đáp ứng với bromocriptine giảm kích thước khối u.
2. Các khối u tuyến yên tiết hormon
2.1. Các khối u tiết prolactin
Điều trị bằng thuốc đối kháng thụ thể dopamin.
2.2. U tiết GH - Acromegaly
Phẫu thuật qua xương bướm là phương pháp được chọn, 70% người bệnh có nồng độ GH đạt < 5ng/mL và nồng độ IGF bình thường, nhưng tái phát 5-10%. Sau khi điều trị bằng tia xạ truyền thống, 40% người bệnh đạt được nồng độ GH < 5ng/mL sau 5 năm, và 60-70% sau 10 năm.
2.3. Bệnh Cushing
Phẫu thuật qua xương bướm áp dụng cho 80-90% người bệnh. Tỷ lệ tái phát 5-10%, trục dưới đồi - tuyến yên - thượng thận có thể bị ức chế tới 1 năm. Điều trị bằng tia được chỉ định cho các người bệnh không điều trị bằng phẫu thuật, những người bệnh cắt bỏ thượng thận hai bên hoặc bị hội chứng Nelson. 61% người bệnh giảm bệnh được 12 tháng, 70% được 24 tháng.
2.4. U tiết TSH
Phẫu thuật qua xương bướm, nhưng ít hiệu quả. Hầu hết người bệnh đáp ứng tốt với octreotide acetate (sandostatin) làm nhỏ khối u. Điều trị bằng tia tùy thuộc khi không phẫu thuật được. Điều trị bằng các thuốc cường giáp như điều trị các trường hợp cường giáp khác.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang (2008). Bệnh Nội tiết. Nhà xuất bản Y học.
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Nội tiết học đại cương. Nhà Xuất bản Y học - Chi nhánh Thành phố Hồ Chí Minh.
3. The Washington Manual (subspecialty consult series) (2009). Endocrinology subspecialty consult. Second Edition.
4. The Washington Manual of Medical Therapeutics. 33rd Edition (2010).
5. David G. Gardner. Dolores Shoback. Greenspan’s Basic and clinical Endocrinology, 9th Edition. 2011.
BỆNH TO ĐẦU CHI (ACROMEGALY)
I. ĐẠI CƯƠNG
Acromegaly là bệnh có đặc điểm tiết quá mức hormon tăng trưởng (GH), thường do u tuyến yên.
- Khi khối u phát sinh trước tuổi dậy thì có thể gây nên suy sinh dục cùng với chậm kết thúc phát triển màng xương gây nên bệnh khổng lồ (gigantism).
- Acromegaly khi xảy ra sau dậy thì triệu chứng âm thầm, kéo dài, thời gian từ khi phát bệnh cho tới khi được chẩn đoán có thể tới 10 năm.
- Tỷ lệ bệnh mới mắc thấp, 3 trường hợp/1 triệu người/năm. Hiện nay, sự lạm dụng GH ở các vận động viên và những người muốn có nguồn sinh lực dồi dào ở tuổi trẻ, đã làm tăng tỷ lệ mới mắc bệnh acromegaly do thuốc.
- To đầu chi là một bệnh hay gặp trong các bệnh của tuyến yên, nhưng trong lâm sàng nội khoa nói chung là một bệnh ít gặp, tỷ lệ 1/5000 - 1/15000 người bệnh. Nam và nữ giới có tỷ lệ mắc bệnh như nhau. Tuổi thường gặp từ 30 đến 40 tuổi, ít người bệnh được theo dõi bệnh từ tuổi dậy thì.
II. NGUYÊN NHÂN
Acromegaly thường lành tính, khối u đơn dòng do các tế bào somatotroph của thùy trước tuyến yên tăng tiết hormon tăng trưởng (GH), những tế bào bình thường được kích thích bởi hormon giải phóng GH từ vùng dưới đồi và yếu tố tăng trưởng giống insulin-1 (IGF-1) từ tổ chức ngoại vi. Hầu hết tác dụng của GH trung gian qua IGF-1 một yếu tố phát triển và biệt hóa được sản xuất từ gan. GH và IGF-1, làm phát triển xương và sụn, làm rối loạn dung nạp glucose, biến đổi chuyển hóa mỡ và protein. Triệu chứng lâm sàng là do tiết quá mức GH và sau đó tăng tổng hợp IGF-1.
Chẩn đoán phân biệt với những nguyên nhân khác gây tăng tiết GH như sử dụng GH từ ngoài, khối u tiết GH ngoài tuyến yên rất ít gặp. Những khối u gia đình của tuyến yên bao gồm ung thư tiết nhiều hormon (multiple endocrine neoplasia), hội chứng McCune-Albright, hội chứng Carney.
III. CHẨN ĐOÁN
1. Lâm sàng
1.1. Triệu chứng chủ quan của người bệnh
- Nhức đầu: là triệu chứng hay gặp nhất (87%), có thể chỉ nhức đầu thoáng qua nhưng cũng có trường hợp đau đầu thường xuyên, dữ dội kịch liệt, thường đau nhiều ở vùng trán, vùng thái dương.
Đau đầu có thể do u chèn ép vào hoành yên, hay do phát triển quá mức các xoang ở mặt, xoang trán; nếu bị viêm xoang kèm theo, người bệnh càng đau đầu nhiều.
- Có trường hợp bệnh mở đầu bằng triệu chứng dị cảm, đau buốt ở tay, chân.
- Đau trong các khớp xương, nhất là vùng cột sống thắt lưng. Tự bản thân người bệnh cũng thấy các xương to ra, nhất là bàn tay, bàn chân, tăng cỡ số giầy hàng năm.
- Rối loạn kinh nguyệt là triệu chứng hay gặp ở phụ nữ.
- Mệt mỏi, rối loạn thị giác như sợ ánh sáng, song thị, mất khứu giác, ù tai, chóng mặt.
1.2. Khám thực thể
- Những thay đổi ở bộ mặt của người bệnh to đầu chi là triệu chứng đầu tiên làm người ngoài chú ý:
Xương sọ phát triển không đều, xương hàm dưới phát triển mạnh làm cho cằm dô về phía trước (prognathism), góc giữa ngành đứng và ngành ngang của xương hàm dưới rộng ra, hai hàm răng không khớp được vào nhau, hàm răng dưới đưa ra phía trước, xương mũi, xương gò má và cung dưới lông mày phát triển, do vậy hố mắt sâu, rất ít người bệnh to đầu chi có lồi mắt. Tai, lưỡi đều to. Tổ chức phần mềm phát triển song song với sự phát triển của xương mặt làm cho người bệnh to đầu chi có bộ mặt đặc biệt và thường giống nhau.
- Da, lớp mỡ dưới da: Da dày, nhiều nếp nhăn, đặc biệt trên mặt. Có thể có sạm da, da ẩm, nhờn vì tăng tiết các tuyến mồ hôi và tuyến bã. Lỗ chân lông rộng.
- Tóc cứng. Ở phụ nữ có khi có triệu chứng mọc nhiều lông (hypertrichosis), lông mọc nhiều ở mặt, cằm, trên môi, trên mu vệ, cẳng tay, cẳng chân; mọc nhiều lông có thể do tăng tiết androgen của thượng thận, hoặc do tác dụng trực tiếp của GH trên các cầu lông.
- Hệ cơ xương:
+ Cơ: trong giai đoạn đầu có hiện tượng phì đại, tăng trương lực cơ, về sau, càng ngày cơ càng yếu dần do teo đét, thoái hóa tổ chức cơ.
+ Xương: có những thay đổi về xương như đã tả ở trên. Một số xương khác cũng có hiện tượng phát triển không cân đối như:
Xương sống: màng xương phát triển mạnh, đặc biệt ở mặt trước, gù xương ở phần xương sống vùng ngực, và ưỡn (lordosis) ở cột sống thắt lưng.
Xương sườn dày và dài ra làm cho lồng ngực có hình thùng, thể tích lồng ngực tăng, ngực dô ra phía trước do xương sườn dô về phía trước nhiều, xương đòn, xương ức dày.
Các xương dài của chi trên và chi dưới cũng dày, đặc biệt điển hình là những thay đổi ở xương bàn tay và bàn chân, bàn tay to, rộng, các ngón tay to, cục mịch hình trụ do màng xương và tổ chức liên kết phát triển, móng tay dài.
- Sụn thanh quản và dây thanh âm dày lên, giọng nói của người bệnh thấp và trầm.
- Tim mạch: Tim to gặp ở hầu hết các người bệnh bị to đầu chi. Về giai đoạn cuối của bệnh có thoái hóa, xơ hóa mô kẽ ở cơ tim nên có thể đưa đến suy tim. Huyết áp thay đổi không đặc hiệu, có trường hợp huyết áp cao hoặc có vữa xơ động mạch vành là nguyên nhân đưa đến suy tim.
- Phổi: do lồng ngực biến dạng, giảm thông khí phổi do giảm động tác hô hấp của xương sườn. Có thể viêm phế quản, khí thũng phổi.
- Gan: gan to nhưng khó sờ thấy vì lấp dưới bờ sườn dày.
- Thận: to, trọng lượng cả hai thận có thể tới 870g. Tiểu cầu thận có thể to gấp hai lần bình thường, các ống thận to hơn bình thường.
Chức năng thận cũng thay đổi rõ ràng. Ở những người bệnh nghiên cứu của Gershberg, độ thanh thải inulin tăng tới 325ml/phút (bình thường 131ml/phút). Chức năng tái hấp thu của thận đối với glucose cũng tăng tới 1068 mg/phút (bình thường 385 mg/phút). Chức năng bài tiết của ống thận đối với paraaminohippurat cũng tăng tới 165mg/phút (bình thường 76mg/phút), GH cũng làm tăng tái hấp thu ở ống thận đối với phosphat và làm tăng phosphat trong máu vừa phải.
1.3. Các tuyến nội tiết
- Tuyến giáp có thể to hơn bình thường, bướu cổ lan tỏa gặp ở 25%. Ở giai đoạn đầu, khoảng 5% có cường chức năng giáp, hầu như không gặp tình trạng suy giáp. Về sau suy giáp thường kết hợp với suy chức năng thượng thận.
- Tuyến cận giáp: to hơn bình thường, có thể có các adenom trong tuyến.
- Có thể chảy sữa bệnh lý ở phụ nữ, vú to ở nam giới. Chảy sữa bệnh lý do:
+ Prolactin và GH có cấu trúc hóa học giống nhau.
+ Hoặc khối u vừa tiết ra GH và prolactin.
+ Ức chế tiết PIH (prolactin inhibiting hormone).
- Tuyến tụy nội tiết: rối loạn dung nạp glucose gặp ở 50% người bệnh to đầu chi; nhưng đái tháo đường lâm sàng chỉ gặp ở 10%. Thường có hiện tượng kháng insulin, ngay cả những người bệnh bị bệnh này dung nạp với glucose bình thường cũng có hiện tượng kháng insulin.
Biến chứng của các mạch máu nhỏ (microangiopathia) rất ít gặp ở những người bệnh bị đái tháo đường do bệnh to đầu chi.
- Tuyến thượng thận: mặc dầu trọng lượng tuyến có tăng, nhưng chức năng tuyến ít thay đổi. Một số người bệnh có hiện tượng tăng tiết androgen của thượng thận, biểu hiện trên lâm sàng bằng hiện tượng rậm lông, tăng 17-cetosteroid niệu. Giai đoạn cuối của bệnh, có thể có suy chức năng thượng thận vì tuyến yên tiết không đủ ACTH.
- Tuyến sinh dục: các triệu chứng rối loạn chức năng tuyến sinh dục thường sớm, ở phụ nữ có rối loạn kinh nguyệt, ở nam giới thời gian đầu của bệnh thường tăng dục tính, cường dương; giai đoạn cuối: liệt dương, mất dục tính. Người bệnh nữ bị to đầu chi rất ít khi có thai ngay cả khi kinh nguyệt chưa rối loạn. Ở nam giới, số lượng và khả năng di động của tinh trùng giảm yếu, sinh thiết tinh hoàn có hiện tượng thiểu sản cơ quan tạo tinh trùng.
- Công thức máu bình thường, có thể tăng bạch cầu ái toan, bạch cầu đơn nhân.
2. Cận lâm sàng
2.1. X quang xương
- Xương sọ và hố yên: thường thấy hố yên rộng hình quả bóng, hố yên phát triển theo chiều sâu và dài theo chiều dọc, nên lỗ và hố yên không dãn rộng.
Đáy hố yên thường có hai bờ không đồng đều, lưng yên mỏng, mỏm bướm bị ăn mòn (nên nhọn), mỏm bướm trước dài ra.
Xoang trán phát triển mạnh, bờ trên hố mắt dô ra phía trước, xương hàm trên dãn rất rộng, xương gò má to ra nên vùng xương gò má dô ra về phía trước.
Xương chũm nhiều hơi, lồi chẩm ngoài thường có gai xương, khung xương sọ nói chung dày.
- Cột sống: phim chụp nghiêng thường thấy mất ta-luy ở phần lưng của thân đốt sống ngực, có hai hoặc nhiều viền, chứng tỏ có hiện tượng chồng lớp xương mới lên trên lớp xương cũ. Có nhiều mỏ xương, tổn thương khớp sau đốt sống, cốt hóa sớm sụn sườn.
- Bàn chân và bàn tay dày, to, nhất là các xương ngón. Các xương dài của tay, chân to ra, đặc biệt các sụn đầu xương. Chỗ dính của cơ và dây chằng lồi, gồ ghề.
2.2. Định lượng nồng độ GH và IGF-1
- Nếu nồng độ GH < 0,4mcg/l và nồng độ IGF-1 trong giới hạn bình thường (điều chỉnh theo tuổi và giới) loại trừ chẩn đoán acromegaly.
- Nếu các xét nghiệm trên bất thường, tiến hành làm nghiệm pháp dung nạp glucose 2 giờ đường uống như sau:
+ Lấy máu xét nghiệm glucose và GH khi đói (baseline).
+ Cho người bệnh uống 75g glucose.
+ Lấy máu định lượng glucose và GH 30 phút một lần, trong 2 giờ liền.
Nếu nồng độ GH giảm xuống < 1mcg/L trong quá trình làm nghiệm pháp, loại trừ chẩn đoán acromegaly. Dương tính giả có thể xảy ra ở người bệnh đái tháo đường, viêm gan mạn tính, suy thận và biếng ăn (anorexia).
2.3. Chụp cộng hưởng từ hạt nhân (MRI) đầu, có hoặc không thuốc cản quang gadolinium để đánh giá khối u.
IV. ĐIỀU TRỊ
- Người bệnh Acromegaly thường chết sớm (nguy cơ tương đối gấp 1,5 lần) vì tăng tỷ lệ mắc hàng năm kháng insulin, phì đại thất trái, và chết do các bệnh tim mạch. Acromegaly hình như liên quan đến tăng nguy cơ sinh bệnh ung thư đại tràng, do vậy nên soi đại tràng cho tất cả các người bệnh này.
1. Mục tiêu điều trị
- Nhiều nghiên cứu cho thấy, giảm nồng độ GH sẽ cải thiện thời gian sống còn của người bệnh. Có thể nội khoa, phẫu thuật, và/hoặc phóng xạ.
- Mục đích của điều trị là nồng độ GH < 2mcg/L, hoặc IGF-1 ở giới hạn bình thường khi hiệu chỉnh với tuổi và giới.
2. Phẫu thuật
- Làm giảm nhanh nhất nồng độ GH, tuy nhiên kết quả điều trị phụ thuộc vào: kích thước khối u, kinh nghiệm của phẫu thuật viên.
- Phẫu thuật là chỉ định thích hợp nhất cho microadenomas, là phương pháp điều trị cho 90% người bệnh. Kết quả đối với macroadenomas thất vọng hơn, <50% người bệnh chỉ được điều trị bằng phẫu thuật.
3. Điều trị bằng thuốc
- Somatostatin analogs như Octreotide (Sandostatin) và Lanreotide (Somatuline) là những thuốc có tác dụng tốt hơn để điều trị Acromegaly. Chúng tác dụng như là agonist trên receptor của somatostatin ở khối u và kìm hãm IGF-1 tới 50% người bệnh. Liều khởi đầu có thể từ 2,5mg x 2lần/ngày; dựa trên nồng độ GH và IGF-1 của người bệnh; thuốc có thể được tiêm tác dụng kéo dài hàng tháng.
- Dopamin agonists: Bromocriptine (Parlodel) và Cabergoline (Dostinex) ức chế tiết GH bằng cách kích thích receptors dopaminergic trên khối u. Bromocriptine có hiệu quả <20% người bệnh Acromegaly, Cabergoline hình như có kết quả tốt hơn. Liều khởi đầu thấp để tránh nôn.
- Pegvisomant (Somavert) ức chế tác động của GH trên tổ chức ngoại vi bởi sự giống nhau với receptor GH, bình thường được nồng độ IGF-1 ở 89% người bệnh, tuy nhiên, tăng có ý nghĩa nồng độ GH cũng đã gặp. Sự tăng này không được chứng minh do tăng kích thước khối u, tuy nhiên, 2 người bệnh đã cần phải phẫu thuật do tuyến yên to ra nhanh khi điều trị bằng Pegvisomant. Theo dõi chức năng gan 6 tháng một lần vì đã có thông báo về tăng enzym gan AC.
4. Điều trị bằng tia xạ
Cả điều trị bằng phóng xạ từng phần truyền thống và Stereotactic Radiotherapy (Gamma-Knife) đều đã được áp dụng để điều trị u tuyến yên, trong đó có u tiết GH. Đáp ứng đầy đủ đối với điều trị bằng phóng xạ từng phần có thể không đạt được trong 15 năm, điều trị bằng dao gamma hình như bình thường được nồng độ GH nhanh hơn, cùng với ít tổn thương tổ chức não xung quanh hơn. Điều trị bằng dao gamma bị hạn chế bởi kích thước khối u và khối u nằm gần thần kinh thị giác.
Có tới 60% người bệnh bị suy chức năng tuyến yên sau điều trị. Radiotherapy sẽ không được chỉ định và là biện pháp điều trị đầu tiên, ngoại trừ những người bệnh không đồng ý hoặc không có khả năng điều trị bằng phẫu thuật.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang (2008). Bệnh Nội tiết. Nhà xuất bản Y học.
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Nội tiết học đại cương. Nhà Xuất bản Y học - Chi nhánh Thành phố Hồ Chí Minh.
3. The Washington Manual (subspecialty consult series) (2009). Endocrinology subspecialty consult. Second Edition.
4. The Washington Manual of Medical Therapeutics. 33rd Edition (2010).
5. David G. Gardner. Dolores Shoback. Greenspan’s Basic and clinical Endocrinology, 9th Edition. 2011.
SUY TUYẾN YÊN
I. ĐẠI CƯƠNG
Suy tuyến yên là sự giảm tiết các hormon tuyến yên có thể do bệnh của tuyến yên hoặc do bệnh ở vùng dưới đồi (hypothalamus) giảm tiết các hormon giải phóng, vì vậy sẽ làm giảm tiết các hormon tuyến yên tương ứng.
Triệu chứng lâm sàng suy tuyến yên phụ thuộc vào nguyên nhân cũng như typ và mức độ thiếu hụt hormon. Người bệnh có thể không có triệu chứng, có triệu chứng do thiếu hụt hormon, do chèn ép của khối u, hoặc những triệu chứng không đặc hiệu (như mệt mỏi v v..).
Dịch tễ: Nghiên cứu cộng đồng cho thấy: Tỷ lệ suy tuyến yên là 46 trường hợp trên 100.000 người, tỷ lệ mắc hàng năm là 4/100.000 người/năm.
II. NGUYÊN NHÂN
1. Bệnh ở tuyến yên
Bất kỳ bệnh nào có ảnh hưởng đến tuyến yên đều có thể làm hạn chế tiết một hoặc nhiều hormon của tuyến yên, như bệnh do khối u, phẫu thuật lấy khối u, và nhiều bệnh lý khác.
1.1. Những tổn thương khối (Mass lesions)
- Bao gồm: U tuyến (adenoma), nang, viêm tuyến yên thâm nhiễm tế bào lympho (lymphocytic hypophysitis), di căn ung thư, và nhiều tổn thương khác.
- Bất cứ tổn thương nào trong hố yên đều có thể gây tổn thương tạm thời hoặc vĩnh viễn do tăng chèn ép tế bào tuyến yên. Khi làm giảm kích thước khối, giải phóng chèn ép, có thể phục hồi chức năng tuyến yên.
1.2. Phẫu thuật tuyến yên
Phẫu thuật viên cắt bỏ adenoma tuyến yên tuy đã cố gắng bảo vệ tổ chức tuyến yên lành gần kề, nhưng khó có khả năng nếu hai tổn thương lành và bệnh không phân biệt được bằng mắt thường. Nếu tổ chức lành nguyên vẹn vô tình bị cắt bỏ, suy tuyến yên sẽ xẩy ra.
1.3. Tia xạ
Tia xạ adenoma tuyến yên thường để đề phòng tái phát do tổ chức tuyến còn lại sau phẫu thuật. Khi sử dụng tia xạ gamma hoặc tia proton hoặc yếu tố gia tốc dài (linear accelerator) cũng gây nên suy tuyến yên với tỷ lệ khá cao sau khoảng 10 năm. Suy giảm hay không còn tiết bất kỳ hormon nào của tuyến yên có thể xảy ra vài tháng đến ít nhất 10 năm sau tia xạ, tăng hormon cũng có thể xảy ra sau tia xạ 6 tháng hay có thể sau 10 năm.
1.4. Thâm nhiễm
- Viêm tuyến yên thâm nhiễm tế bào lympho (lymphocytic hypophysitis). Ít gặp, biểu hiện đầu tiên bằng thâm nhiễm tế bào lympho, tuyến yên to ra, tiếp theo sau giai đoạn này là phá hủy tế bào tuyến yên, bệnh thường xảy ra vào cuối thai kỳ hay sau đẻ. Bệnh có nguồn gốc tự miễn.
- Người bệnh thường kêu đau đầu ngày càng tăng tỷ lệ với kích thước tổn thương và tình trạng suy tuyến yên. Thường gặp nhất suy chức năng tế bào tiết ACTH và TSH, đưa đến suy chức năng tuyến thượng thận, suy chức năng tuyến giáp, có thể kết hợp với viêm tuyến giáp tự miễn.
- Chụp CT và MRI phát hiện hình ảnh đặc trưng khối tuyến yên giống như hình ảnh adenoma. MRI còn cho thấy tăng cản quang lan tỏa và đồng nhất thùy trước tuyến yên, hiện tượng này có thể xuất hiện muộn hoặc có thể không có ở thùy sau tuyến yên.
- Lịch sử tự nhiên của thể bệnh này: tuyến yên bị teo ngày càng nặng thay thế bằng tổ chức xơ, tuy nhiên có thể có phục hồi tự nhiên ít nhất một phần chức năng thùy trước và thùy sau tuyến yên. Điều trị bằng glucocorticoid liều cao (pulse therapy) có thể giảm được ảnh hưởng của khối u ở một số trường hợp.
1.5. Nhồi máu trong tuyến yên (Pituitary infarction), hội chứng Sheehan
Nhồi máu tuyến yên do chảy máu sau đẻ đã được ghi nhận từ lâu là nguyên nhân gây suy tuyến yên, gọi là hội chứng Sheehan. Ở các nước phát triển, hội chứng Sheehan ít gặp hơn do cải thiện săn sóc sau đẻ. Tuy nhiên, ở các nước đang phát triển, nhồi máu tuyến yên sau đẻ vẫn là nguyên nhân thường gặp của suy tuyến yên.
Thường gặp: Người bệnh có tiền sử chảy máu sau đẻ nặng, phải truyền tới vài đơn vị máu. Suy tuyến yên có thể xuất hiện vài ngày hoặc vài tuần sau đẻ với các triệu chứng: Người bệnh lơ mơ, chán ăn, sút cân, không tiết sữa. Bệnh nhẹ hơn có thể xuất hiện sau vài tuần, vài tháng; biểu hiện bằng giảm tiết sữa, không tái lập chu kỳ kinh, rụng lông mu vệ, mệt mỏi, chán ăn, sút cân. Mức độ nhẹ nhất, suy tuyến yên có thể không xuất hiện nhiều năm sau đẻ. Trong hai nghiên cứu gồm 48 người bệnh bị hội chứng Sheehan do chảy máu sau đẻ, tất cả đều có thiếu hụt GH, gonadotropin, prolactin và chủ yếu là thiếu TSH và ACTH. Tiết vasopressin thường dưới mức bình thường, nhưng đái tháo nhạt trung ương lâm sàng thì rất hiếm gặp. Hầu hết người bệnh có kích thước tuyến yên nhỏ hoặc bình thường, đôi khi chụp MRI thấy hố yên rỗng (empty sella).
Đánh giá tình trạng suy tuyến yên sau đẻ được tiến hành bất kỳ lúc nào nếu có nghi ngờ suy tuyến yên kết hợp với mất máu nặng bất thường. Nếu mất máu nặng, đặc biệt có hạ huyết áp, phải đánh giá chức năng thượng thận và điều trị suy thượng thận ngay lập tức. Sự thiếu hụt các hormon khác có thể được đánh giá 4 đến 6 tuần sau đó.
Điều trị cũng tương tự như điều trị các nguyên nhân khác gây suy tuyến yên. Thiếu hụt prolactin làm mất khả năng tiết sữa, nhưng không cần thiết phải điều trị, định lượng prolactin thời gian ngắn sau chảy máu để dự báo khả năng tiết sữa chưa được nghiên cứu.
Nguyên nhân ít gặp nhồi máu tuyến yên ở người bệnh lớn tuổi là suy mạch xảy ra trong khi phẫu thuật nối động mạch vành (coronary artery bypass surgery).
1.6. Ngập máu tuyến yên (pituitary apoplexy)
Chảy máu đột ngột trong tuyến yên gọi là ngập máu tuyến yên. Xuất huyết xảy ra trong adenoma, triệu chứng nổi bật nhất là xảy ra một cách đột ngột cơn đau đầu kịch liệt, song thị (diplopia) do chèn ép thần kinh vận nhãn, và suy tuyến yên. Thiếu hụt tất cả các hormon tuyến yên có thể xẩy ra, nhưng thường gặp nhất là suy giảm đột ngột ACTH, làm giảm tiết cortisol gây hạ huyết áp nghiêm trọng, đe dọa cuộc sống người bệnh.
Suy tuyến yên, cũng như song thị có thể cải thiện sau khi phẫu thuật giải phóng chèn ép tuyến yên, hoặc cũng có thể được cải thiện một cách tự nhiên do máu được hấp thu vài tuần hoặc vài tháng sau xuất huyết. Có thể sử dụng liều cao corticosteroid, đối với người bệnh có u tiết prolactin cho đồng vận dopamin (dopamin agonist) để làm giảm khối u.
1.7. Bệnh di truyền
Thiếu hụt bẩm sinh một hoặc nhiều hormon tuyến yên đã được ghi nhận từ lâu; gần đây, khiếm khuyết di truyền là nguyên nhân của một vài thiếu hụt bẩm sinh đã được xác định. Những khiếm khuyết này nằm trong các gen mã hóa các yếu tố phiên mã (transcription factors), sự bộc lộ các gen này rất cần thiết để biệt hóa tế bào thùy trước tuyến yên.
- Những đột biến được phát hiện các gen mã hóa trong số các yếu tố phiên mã này gồm HESX-1, LHX-3 và LHX-4, các yếu tố phiên mã này quan trọng đối với sự hình thành tuyến yên (pituitary organogenesis) và biệt hóa sớm tế bào tuyến yên, Prop-1 rất cần thiết để biệt hóa typ tế bào tiền chất các tế bào somatotroph, lactotroph, thyrotroph và gonadotroph. Pit-1 (gọi là POU1F1 ở người), tác động ngay sau Prop-1 và cần thiết đối với biệt hóa typ tế bào, là tiền chất của tế bào somatotroph, lactotroph, mức độ ít hơn là tế bào thyrotroph. TPIT cần thiết đối với biệt hóa đặc hiệu các tế bào corticotroph.
- Những đột biến trong HEXS-1, LHX-3 và LHX-4, vì chúng tác động sớm trong quá trình biệt hóa các tế bào tuyến yên, nên là nguyên nhân gây thiếu hụt nhiều hormon tuyến yên, như các hormon GH, prolactin, TSH, LH và FSH. Đột biến trong LHX-3 gây nên những bất thường về thần kinh do nó bộc lộ trong hệ thần kinh trung ương. Những đột biến trong gen PROP-1 hình như là nguyên nhân thường gặp nhất của cả bệnh bẩm sinh gia đình, tản phát kết hợp với thiếu hụt hormon tuyến yên.
1.8. Hố yên rỗng (empty sella)
Hố yên rỗng là turcica hố yên to ra, nhưng không chiếm hết toàn bộ tuyến yên, có hai typ:
- Hố yên rỗng thứ phát: phối hợp với một bệnh có thể xác định được của tuyến yên, như adenoma tuyến yên làm thay đổi hố yên sau đó được phẫu thuật hay xạ trị, hoặc nhồi máu. Suy tuyến yên là do bản thân adenoma, do điều trị hoặc do nhồi máu, phần còn lại của adenoma đã lấy đi một phần có thể còn chức năng.
- Thể khác hố yên rỗng là bẩm sinh, bất thường yếu tố phiên mã (transcription factor) cần thiết để biệt hóa tuyến yên, sella turcica bình thường, nhưng tuyến yên nhỏ. Hố yên rỗng được đặc trưng bởi thiếu hoành yên do vậy dịch não tủy (CSF) chèn ép làm hố yên to ra. Thiểu tiết một hoặc vài hormon tuyến yên ít gặp.
2. Bệnh vùng dưới đồi (Hypothalamic disease)
Bệnh vùng dưới đồi có thể ảnh hưởng tới tiết một hoặc nhiều hormon vùng dưới đồi, và như vậy sẽ gây rối loạn tiết các hormon tuyến yên tương ứng. Khác với các bệnh gây tổn thương trực tiếp tuyến yên, bất kỳ tổn thương nào vùng dưới đồi đều có thể hạn chế tiết vasopressin gây nên bệnh đái tháo nhạt. Chỉ có tổn thương tuyến yên đơn thuần không gây nên bệnh đái tháo nhạt, vì một số thần kinh tiết vasopressin tận cùng ở vùng lồi giữa (median eminence).
2.1. Tổn thương khối (mass lesions)
Các khối u lành trong vùng dưới đồi như u sọ hầu (craniopharyngioma), di căn của các khối u ác tính như ung thư phổi, ung thư vú.
2.2. Tia xạ vùng dưới đồi (hypothalamic radiation)
Sau tia xạ điều trị u não, ung thư mũi họng trẻ em hoặc người lớn.
2.3. Tổn thương thâm nhiễm (infiltrative lesions)
Bệnh sarcoidose, Langerhans cell histiocytosis có thể gây nên thiếu hụt hormon thùy trước tuyến yên và bệnh đái tháo nhạt; Nhiễm khuẩn; Viêm màng não do lao.
3. Các bệnh khác
Tổn thương do chấn thương sọ não, chảy máu dưới màng nhện thường gây nên chảy máu, hoại tử và tổn thương ống (stalk) tuyến yên.
III. CHẨN ĐOÁN
1. Lâm sàng
Đối với người suy hoàn toàn chức năng thùy trước tuyến yên (như phẫu thuật cắt bỏ thùy trước tuyến yên) mà không được điều trị thay thế thì người bệnh sẽ chết, ngược lại một số nguyên nhân khác, do u, nhồi máu... thì suy chức năng tuyến yên thường không hoàn toàn, biểu hiện lâm sàng có thể nhẹ hơn.
1.1. Triệu chứng suy chức năng tuyến thượng thận vì giảm tiết ACTH
Là triệu chứng sớm nhất xuất hiện từ ngày thứ 4 đến ngày thứ 14 sau khi ngừng các thuốc điều trị thay thế ở những người bệnh cắt bỏ hoàn toàn tuyến yên.
Người bệnh thường nôn, buồn nôn, mệt mỏi, huyết áp hạ, chán ăn, sút cân, có thể có cơn hạ đường huyết tự nhiên, khi có stress các triệu chứng trên càng rõ.
Tiết aldosteron trong suy thượng thận thứ phát bình thường hoặc thấp hơn bình thường.
Rối loạn chức năng thải tiết nước tiểu của thận trong suy tuyến yên một phần do chức năng tuyến thượng thận; mặt khác, do giảm tiết hormon tăng trưởng (GH) làm giảm chức năng lọc cầu thận, giảm dòng máu qua thận, bằng cortisol hay thyroxin có thể điều chỉnh được tình trạng rối loạn trên.
Nồng độ natri máu nói chung bình thường, nhưng cũng có trường hợp natri máu rất hạ, người bệnh có thể hôn mê và có đủ các triệu chứng tăng tiết ADH (hội chứng Schwartz Barttrer).
1.2. Triệu chứng suy chức năng tuyến giáp do giảm tiết TRS
- Thường xảy ra từ đầu tuần 4 đến tuần thứ 8 sau khi ngừng điều trị hormon thyroxin cho người bệnh cắt bỏ hoàn toàn tuyến yên.
Nếu là suy thứ phát không phải do phẫu thuật, triệu chứng suy có thể kéo dài từ 5 đến 10 năm mới xuất hiện.
- Lâm sàng giống suy tuyến giáp tiên phát, nhưng thường nhẹ hơn: Người bệnh thờ ơ với ngoại cảnh, không chịu được lạnh, da khô, phù niêm mạc.
+ Cholesterol trong máu tăng.
+ Độ hấp thu iod phóng xạ 131 của tuyến giáp thấp nhưng sẽ trở lại bình thường sau khi điều trị từ 1 - 5 ngày bằng thyreotropin.
+ Nồng độ T3, T4 trong huyết thanh thấp.
- Sau khi cắt hoàn toàn tuyến yên, ở một số người bệnh đặc biệt không có suy chức năng tuyến giáp, trên cơ sở bướu nhân có thể phát triển thành bướu độc lập (thyroidautonomy). Một số ít trường hợp lại cường chức năng tuyến giáp, nguyên nhân có lẽ liên quan với vai trò của LATS (long acting thyroid stimulator), hiện tượng bất bình thường này chứng tỏ rằng LATS không phụ thuộc vào chức năng tuyến yên.
1.3. Triệu chứng do giảm tiết hormon tăng trưởng (GH)
Thiếu GH và ACTH sẽ đưa đến giảm đường máu lúc đói, tăng tính mẫn cảm đối với insulin. Hoại tử tuyến yên ở người bệnh hôn mê do đái tháo đường có thể làm cho tình trạng bệnh đái tháo đường tốt hơn (hiện tượng Houssay). Liều điều trị insulin giảm đi 1/4 so với liều trước đó phải điều trị.
1.4. Triệu chứng suy chức năng sinh dục do giảm tiết gonadotropin
Teo các cơ quan sinh dục: Ở nam giới tinh hoàn teo nhỏ, mềm, dục tính (libido) và cường dương giảm, không có tinh trùng. Ở nữ giới giảm hoặc mất dục tính, mất kinh thường là dấu hiệu sớm nhất do u tuyến yên, teo buồng trứng, teo âm đạo, làm phiến đồ âm đạo biểu hiện rõ tình trạng thiếu oestrogen. Gonadotropin trong nước tiểu giảm.
1.5. Triệu chứng ngoài da
Da như sáp, nhiều nếp nhăn trên da xung quanh mắt và miệng làm cho người bệnh già trước tuổi.
- Những vết xạm trên da thường nhạt dần, ngay vùng xạm da đầu vú cũng có thể trở thành trắng. Những chỗ da xạm do tiếp xúc ánh sáng mặt trời cũng nhạt dần hoặc mất hẳn. Những triệu chứng trên đây rất có giá trị để chẩn đoán phân biệt giữa bệnh Sheehan với bệnh Addison (suy thượng thận tiên phát).
- Lông nách, lông mu vệ thưa dần, lông mày thưa.
2. Cận lâm sàng
2.1. Xét nghiệm về máu
Thường có thiếu máu đẳng sắc do giảm yếu tố kích thích sinh hồng cầu. Suy chức năng tuyến giáp thứ phát cũng tham gia vào cơ chế thiếu máu trong suy tuyến yên. Trên thực nghiệm ở động vật cũng như ở người, suy chức năng tuyến giáp kéo dài có thể đưa đến giảm sinh hồng cầu, thiếu máu nhẹ.
Điều trị thay thế bằng hormon tuyến giáp thường không đủ để phục hồi tình trạng thiếu máu. Ở một số người bệnh, điều trị phối hợp hormon tuyến giáp với testosteron phục hồi lại được tỷ lệ hemoglobin máu. Trong bệnh Sheehan, vì máu chảy nhiều sau đẻ có thể đưa đến thiếu máu nặng. Một số người bệnh suy tuyến yên mạn tính lâu ngày có thể gây thiếu máu ác tính.
2.2. Đánh giá suy giảm tiết Corticotropin
- Cortisol huyết tương:
Ở người bình thường, nồng độ cortisol vào lúc 8 giờ sáng khoảng 5-25mcg/dL (138-690 nmol/L).
Nếu cortisol ≤ 3mcg/dL (83nmol/L), sau hai lần làm xét nghiệm, là bằng chứng rất có giá trị về giảm tiết cortisol, thường gặp ở người bệnh suy tuyến yên. Nếu kèm theo có ACTH huyết tương thấp, chứng tỏ suy thượng thận thứ phát (do bệnh tuyến yên hoặc bệnh vùng dưới đồi). Nếu ACTH cao hơn bình thường là suy thượng thận tiên phát (suy tại tuyến thượng thận).
Nếu Cortisol ≥ 18mcg/dL (497nmol/L) chứng tỏ có thiểu tiết ACTH nền, và có khả năng tiết đầy đủ trong khi gắng sức thể lực (physical stress).
Nếu nồng độ cortisol huyết tương > 3mcg/dL nhưng < 18mcg/dL, xét nghiệm lại vẫn như vậy, cần phải đánh giá về dự trữ ACTH.
- Đánh giá dự trữ ACTH (ACTH reserve): được tiến hành ở những người bệnh có nồng độ cortisol trung bình. Có nhiều cách đánh giá, mỗi phương pháp có những thuận lợi và bất lợi khác nhau, các phương pháp đó là:
+ Nghiệm pháp metyrapone (Metyrapone test).
Metyrapone có tác dụng chẹn (block) enzyme 11-beta-hydroxylase (CYP11B1), một enzyme xúc tác chuyển 11-deoxycortisol thành cortisol, do vậy sẽ giảm tiết cortisol. Giảm nồng độ cortisol, nếu trục dưới đồi-tuyến yên-thượng thận bình thường, sẽ tăng tiết ACTH và tăng tổng hợp steroid trong đó có 11-deoxycortisol.
Ở người bình thường, uống 750mg metyrapone mỗi 4 giờ một lần, liên tục trong 24 giờ, 8 giờ sáng hôm sau xét nghiệm máu sẽ thấy cortisol huyết tương giảm <7mcg/dL (172nmol/L) và 11-deoxycortisol tăng ≥10mcg/dL (289nmol/L). Ở người bệnh đang uống phenytoin, chuyển hóa metyrapone nhanh hơn bình thường; do vậy, mỗi liều metyrapone sẽ là 1500mg. Sau 8 giờ sáng, lấy máu thử và cho tiêm tĩnh mạch 100mg hydrocortisone để phục hồi tình trạng thiếu cortisol do metyrapone. Ở người bệnh giảm dự trữ do bệnh tuyến yên hay dưới đồi, nồng độ 11-deoxycortisol huyết tương sẽ dưới 10 mcg/dL (289 nmol/L).
Kết quả nghiệm pháp đòi hỏi metyrapone phải ức chế đầy đủ sản xuất cortisol.
Nếu 11-deoxycortisol < 10mcg/dL (289nmol/L), và cortisol ≥ 7mcg/dL (193nmol/L), nguyên nhân làm tăng không đủ 11-deoxycortisol có thể do metyrapone ức chế chưa đủ. Khi đó, phải tìm xem nguyên nhân ức chế không đầy đủ có phải do uống không đủ metyrapone, thuốc chuyển hóa nhanh, hay thuốc kém hấp thu? Sau đó phải làm lại với liều gấp đôi.
Thuận lợi của test này là có thể tiến hành ở người lớn cho bất kỳ tuổi nào, kết quả tương quan với đáp ứng của cortisol huyết tương khi stress do phẫu thuật. Trong thời gian làm nghiệm pháp, cần theo dõi mạch, huyết áp tư thế nằm và tư thế đứng trước mỗi lần uống thuốc. Nếu có hạ huyết áp tư thế, test sẽ kết thúc và cho truyền tĩnh mạch 100mg hydrocortison.
+ Test metyrapon nhanh: cho một liều duy nhất 750 mg vào ban đêm, sau đó định lượng 11-deoxycortisol và cortisol lúc 8 giờ sáng; tuy nhiên, test nhanh không tách ra được bình thường, không bình thường như test dài.
+ Nghiệm pháp hạ đường huyết do insulin: là test kích thích đầy đủ tiết ACTH, do vậy cũng tăng tiết cortisol.
Tiến hành: tiêm insulin tĩnh mạch, liều 0,1 đơn vị/1kg trọng lượng cơ thể; định lượng glucose và cortisol huyết tương trước và sau khi tiêm ở các thời điểm 15, 30, 60, 90, và 120 phút. Bình thường cortisol huyết thanh tăng ≥ 18 mcg/dL (498nmol/L), khi glucose huyết thanh giảm xuống <50 mg/dL (2,8mmol/L).
Thuận lợi của nghiệm pháp: kết quả tương quan tương đối với đáp ứng cortisol huyết thanh khi stress phẫu thuật. Bất lợi là có thể hạ đường huyết nguy hiểm cho những người bệnh lớn tuổi, người bệnh có bệnh tim mạch, bệnh mạch máu não, bệnh động kinh. Do vậy phải theo dõi chặt trong suốt giờ thứ nhất sau khi tiêm insulin, theo dõi những triệu chứng thần kinh do hạ đường huyết, nếu có, để điều trị kịp thời bằng tiêm glucose tĩnh mạch.
+ Nghiệm pháp kích thích bằng ACTH (Cosyntropin (ACTH) stimulation test).
Teo tuyến thượng thận, khi không được kích thích trong thời gian dài, tuyến thượng thận sẽ không tiết cortisol bình thường để đáp ứng khi đưa vào một liều bolus ACTH.
Tiến hành: tiêm bắp hoặc tĩnh mạch 0,25mg (25 đơn vị) cosyntropin (ACTH tổng hợp); định lượng nồng độ cortsol 6 giờ sau khi tiêm. Ở người bình thường, nồng độ cortisol sau 6 giờ ≥ 18 mcg/dL (497nmol/L).
Test này ít được sử dụng vì ở người bệnh bị thiếu hụt ACTH, tuyến thượng thận không đáp ứng bình thường với cosyntropin cũng sẽ có nồng độ cortisol huyết thanh nền lúc 8-9 giờ sáng ≤ 3 mcg/dL (83nmol/L), vì vậy sẽ không cần tiến hành test dự trữ ACTH. Mặt khác, người bệnh bị thiếu ACTH không hoàn toàn có thể đáp ứng bình thường với cosyntropin và cần thiết phải làm test dự trữ ACTH.
Nghiệm pháp kích thích cosyntropin liều thấp được cho là ít dương tính giả hơn, nhưng cũng có những bất lợi như test liều chuẩn. Do vậy nhiều nhà lâm sàng khuyên không nên làm cả hai phương pháp này.
2.3. Đánh giá suy giảm tiết Thyrotropin
- Ở người bệnh đã biết có bệnh vùng dưới đồi hoặc bệnh tuyến yên, có thể định lượng thyroxine huyết thanh (T4) hoặc T4 tự do. Nếu nồng độ T4 huyết thanh bình thường, tiết TSH cũng bình thường, nếu T4 thấp, tiết TSH cũng thấp.
- Ở người bệnh bị suy chức năng tuyến giáp do tổn thương vùng dưới đồi hoặc tuyến yên, nồng độ TSH thường không giúp để chẩn đoán suy tuyến giáp vì nồng độ T4 thấp thường liên quan với nồng độ TSH huyết thanh trong giới hạn bình thường.
Vì vậy, một mình TSH huyết thanh không được sử dụng để làm test sàng lọc suy chức năng tuyến giáp ở người bệnh bị bệnh dưới đồi hoặc bệnh tuyến yên.
2.4. Đánh giá suy giảm tiết gonadotropins
Tiến hành chẩn đoán thiếu hụt gonadotropin ở người bệnh đã biết bị bệnh tuyến yên hoặc vùng dưới đồi thay đổi tùy giới của người bệnh.
- Ở nam giới bị suy tuyến yên, thiếu hụt luteinizing hormon (LH) có thể được xác định tốt nhất bằng định lượng nồng độ testosteron huyết thanh. Nếu nồng độ testosteron thấp nhiều lần từ 8 giờ đến 10 giờ sáng, tiết LH dưới mức bình thường, có thể kết luận người bệnh bị suy chức năng sinh dục (hypogonadism) thứ phát. Khi nồng độ testosteron huyết thanh thấp, nồng độ LH huyết thanh thường ở trong giới hạn bình thường, nhưng thấp so với nồng độ tăng trong suy sinh dục tiên phát. Nếu có khả năng sinh sản, phải đếm tinh trùng để xác định.
- Đối với phụ nữ tuổi tiền mãn kinh bị bệnh tuyến yên hay vùng dưới đồi nhưng kinh nguyệt bình thường, không làm xét nghiệm thăm dò về tiết LH hoặc FSH (follicle- stimulating hormone), vì chu kỳ kinh nguyệt bình thường là một dấu chứng chứng tỏ chức năng tuyến yên-sinh dục còn nguyên vẹn, và có giá trị hơn bất kỳ test sinh học nào khác.
Nếu người phụ nữ bị thiểu kinh (oligomenorrhea) hoặc vô kinh (amenorrhea), sẽ định lượng LH và FSH huyết thanh, để xác định chắc chắn LH và FSH không phải tăng do bệnh của buồng trứng. Ngoài ra, cần định lượng estradiol huyết thanh. Cho 10mg medroxyprogesterone mỗi ngày, trong 10 ngày liền để xác định: Nếu xuất hiện chảy máu âm đạo sau ngày thứ 10, và nếu hiện tượng chảy máu đó giống về số lượng, thời gian như khi người bệnh có kinh nguyệt, có thể kết luận người bệnh bình thường.
Kết quả dưới bình thường ở những xét nghiệm này chỉ ra rằng thiếu hụt estradiol là hậu quả của thiểu tiết gonadotropin và cần xem xét để cho điều trị bằng estrogen.
Kết quả bình thường, khi kết hợp với thiểu kinh hoặc vô kinh có thể tiết gonadotropin đầy đủ để duy trì tiết estradiol nền đầy đủ, nhưng không đủ để gây rụng trứng và tiết progesterone bình thường, trong trường hợp này sẽ xem xét cho điều trị bằng progestin theo từng giai đoạn của chu kỳ kinh (intermittent progestin treatment).
Đáp ứng của LH huyết thanh sau khi cho một liều bolus gonadotropin-releasing hormone (GnRH) không giúp chẩn đoán phân biệt suy sinh dục thứ phát do bệnh tuyến yên vì bệnh vùng dưới đồi, vì người bệnh bị suy sinh dục do bệnh tuyến yên có thể có nồng độ LH đáp ứng bình thường hay dưới bình thường đối với GnRH.
2.5. Đánh giá suy giảm tiết hormon tăng trưởng (Growth hormone)
- Đo nồng độ nền GH huyết thanh không phân biệt được tiết GH bình thường hay dưới bình thường ở người lớn một cách chắc chắn. Tuy nhiên có ba tiêu chuẩn khác được áp dụng:
+ Thiếu hụt các hormon tuyến yên khác: ACTH, TSH và gonadotropins - khoảng 95%.
+ Nồng độ IGF-1 huyết thanh thấp hơn giới hạn dưới bình thường so với tuổi ở những người bệnh bị bệnh tuyến yên thực thể, có thể chẩn đoán thiếu hụt GH.
+ Hoặc là hạ đường huyết do tiêm insulin, hoặc phối hợp arginine với growth hormone-releasing hormone (GHRH) là những yếu tố kích thích mạnh giải phóng GH. Tăng dưới bình thường nồng độ GH huyết thanh (< 5,1ng/mL khi làm nghiệm pháp hạ đường huyết do tiêm insulin; 4,1ng/mL đối với nghiệm pháp phối hợp arginin với GHRH) ở những người bệnh bị bệnh tuyến yên thực thể, chứng tỏ có thiểu tiết GH.
Nghiệm pháp phối hợp arginin với GHRH thích hợp hơn vì tai biến thấp, trong khi test insulin có thể gây động kinh, đau thắt ngực - đặc biệt ở người già - và những triệu chứng thần kinh do hạ đường huyết có thể xảy ra cho người bệnh ở tất cả các lứa tuổi.
Những chất kích thích khác như arginine, clonidine, L-DOPA và phối hợp arginin và L-DOPA rất yếu, có thể cho kết quả dương tính giả.
Các nghiệm pháp kích thích tiết GH thường cho kết quả dương tính giả ở người béo phì.
2.6. Đánh giá suy giảm tiết prolactin
Xét nghiệm để đánh giá thiểu tiết prolactin không cần thiết, không thực tế, tốn kém vô ích. Không cần thiết vì vai trò sinh lý chủ yếu của prolactin là đối với người cho con bú, không thực tế vì nó rất khó phân định nồng độ thấp với nồng độ prolactin huyết thanh bình thường, và không có một test chuẩn về dự trữ prolactin, tốn kém vô ích vì không có sinh khả dụng điều trị cho phụ nữ có bệnh tuyến yên đã biết, những người này không cho con bú vì thiếu prolactin.
Tóm lại: Chỉ định xét nghiệm thăm dò chức năng tuyến yên tùy thuộc vào đánh giá của thầy thuốc theo biểu hiện lâm sàng của người bệnh.
- Đánh giá tiết ACTH bằng định lượng cortisol từ 8 giờ đến 9 giờ sáng với hai thời điểm hoặc nhiều hơn. Nếu < 3mcg/dL, người bệnh có thiểu tiết cortisol; nếu > 18mcg/dL, người bệnh tiết cortisol đầy đủ. Nếu kết quả luôn ở mức trung bình, xét nghiệm dự trữ ACTH (như nghiệm pháp metyrapone) sẽ phải tiến hành.
- Đánh giá tiết TSH bằng định lượng thyroxine huyết thanh toàn phần và hấp thụ T3, T4 thấp; TSH không phải là xét nghiệm để đánh giá suy chức năng tuyến giáp thứ phát.
- Đánh giá tiết gonadotropin ở nam giới bằng định lượng testosteron huyết thanh toàn phần từ 8 đến 9 giờ sáng ở hai thời điểm hoặc nhiều hơn. Nếu testosteron thấp, người bệnh không béo (hoặc testosteron tự do nếu người bệnh có béo), LH không tăng, chứng tỏ người bệnh suy sinh dục thứ phát.
- Tiết gonadotropin ở phụ nữ tuổi tiền mãn kinh bị vô kinh được đánh giá bằng định lượng estradiol. Nếu nồng độ estradiol huyết thanh thấp và FSH không tăng, chứng tỏ người bệnh bị suy sinh dục thứ phát.
- Tiết GH có thể dưới bình thường nếu người bệnh có:
+ Bệnh tuyến yên thực thể.
+ Thiếu hụt ACTH, TSH và các hormon sinh dục.
+ IGF-1 huyết thanh theo tuổi hoặc đáp ứng của GH đối với kích thích bằng Arginine-GHRH dưới bình thường.
IV. ĐIỀU TRỊ SUY TUYẾN YÊN
1. Điều trị thiếu hụt ACTH
- Hydrocortisone hoặc glucocorticoid khác: xem bài “Suy thượng thận”.
Thuốc và liều lượng thay đổi tùy mức độ nặng nhẹ, tình trạng stress nếu có. Liều không đủ sẽ làm cho triệu chứng thiếu hụt Cortisol kéo dài hoặc bệnh tái phát, nếu quá liều sẽ gây nên các triệu chứng thừa Cortisol và mất xương. Độ lệch rất nhỏ từ liều tối ưu không xác định được và không có một test sinh học nào được công nhận để xác định sự đầy đủ liều. Định lượng nồng độ ACTH huyết thanh không được sử dụng, vì giá trị thấp hoặc bình thường trước khi điều trị. Giá trị Cortisol huyết thanh thay đổi phụ thuộc rất nhiều vào liều Hydrocortison đưa vào, giá trị Cortisol nước tiểu cũng không chắc chắn.
Tác dụng phụ không thường xuyên của điều trị thay thế bằng Glucocorticoid là bộc lộ bệnh đái tháo nhạt trung ương tiềm tàng từ trước, biểu hiện là đái nhiều. Điều chỉnh thiếu hụt Cortisol có thể làm tăng huyết áp và dòng máu qua thận, ở những người bệnh đái tháo nhạt không hoàn toàn sẽ giảm tiết Vasopressin. Tất cả những biến đổi này sẽ làm tăng đào thải nước tiểu.
Không giống với kích thích trong suy thượng thận tiên phát, điều trị thay thế bằng Mineralocorticoid ít cần thiết hơn ở người bệnh suy tuyến yên. Angiotensin II và Kali (không phải ACTH), là những yếu tố chủ yếu điều hòa tiết aldosteron.
2. Điều trị thiếu hụt TSH
Thiếu hụt TSH do vậy thiếu Thyroxin sẽ được điều trị thay thế bằng L-Thyroxin. Các yếu tố ảnh hưởng đến liều cũng giống các yếu tố trong suy tuyến giáp tiên phát. Nhưng điều trị suy tuyến giáp thứ phát khác hai điểm: T4 sẽ không được chỉ định khi chức năng thượng thận, kể cả dự trữ ACTH được đánh giá chưa bình thường, vì những người bệnh cùng bị suy tuyến giáp và suy thượng thận chỉ điều trị suy tuyến giáp đơn thuần có thể làm tăng thanh thải một số nhỏ Cortisol đã được tổng hợp, do vậy sẽ làm cho thiếu Cortisol càng nặng hơn. Định lượng TSH huyết thanh cũng không cần áp dụng như là một hướng dẫn về đánh giá liều đầy đủ hay chưa khi điều trị L-Thyroxin thay thế.
Mục tiêu điều trị là nồng độ T4 huyết thanh đạt mức trung bình của giới hạn bình thường.
3. Điều trị thiếu hụt LH và FSH
Điều trị thiếu hụt LH và FSH phụ thuộc vào giới và người bệnh có muốn sinh con hay không.
- Đối với nam giới:
+ Điều trị thay thế bằng Testosteron là đủ cho người bệnh nam bị suy sinh dục và họ không quan tâm đến sinh sản. Liều chọn để điều trị không khác với liều điều trị cho người bệnh suy sinh dục tiên phát, định lượng Testosteron huyết thanh để đánh giá liều đủ hay chưa đủ (không phải LH).
+ Người bệnh nam bị suy sinh dục thứ phát có nhu cầu sinh con có thể điều trị bằng Gonadotropins nếu người bệnh bị bệnh tuyến yên, hoặc Gonadotropins hoặc Gonadotropin-Releasing Hormone (GnRH) nếu người bệnh bị bệnh vùng dưới đồi.
- Đối với phụ nữ:
+ Phụ nữ bị suy chức năng tuyến sinh dục như thiếu hụt Estradiol và Progesteron, không có nhu cầu sinh đẻ sẽ điều trị thay thế bằng Estrogen-Progestin. Mục đích của điều trị không giống như điều trị cho phụ nữ sau mãn kinh - cho Estrogen và Progestin để làm giảm bớt cảm giác nóng nếu cần thiết. Mục đích điều trị cho phụ nữ tuổi tiền mãn kinh bị suy sinh dục do bệnh tuyến yên cũng giống như điều trị thay thế Thyroxine và Cortisol, nghĩa là thay thế các hormon bị thiếu hụt để có thể đạt được như sinh lý.
Để đạt được mục tiêu này có thể điều trị bằng Estradiol qua da (estradiol transdermally), Estradiol sẽ được hấp thu vào hệ thống tuần hoàn giống như khi nó được tiết ra bởi buồng trứng. Cũng có thể cho Estradiol theo chu kỳ với Progesterone hoặc Progestin. Một phác đồ điều trị cho Estradiol từ ngày 1 đến ngày thứ 25 của một tháng và Progesterone từ ngày 16 đến ngày 25. Mục đích là để đạt được cả nồng độ Estradiol huyết thanh của Follicul giai đoạn muộn bình thường và kinh nguyệt người bệnh được tái lập xem như bình thường. Phác đồ này cũng tương tự như phác đồ được áp dụng để điều trị suy buồng trứng sớm. Phác đồ đơn giản hơn cho Estradiol qua da liên tục suốt cả tháng và cho Progesterone từ ngày 1 đến ngày 10 lịch hàng tháng, một số người bệnh cho rằng phác đồ này dễ nhớ.
+ Đối với phụ nữ suy sinh dục thứ phát có nhu cầu sinh đẻ, thích hợp là kích thích phóng noãn (ovulation induction). Người bệnh nữ bị thiếu hụt GnRH, cho điều trị Gonadotropin hoặc Pulsatile GnRH, thiếu hụt Gonadotropin do bệnh tuyến yên chỉ điều trị bằng Gonadotropin.
Ở phụ nữ bị suy tuyến yên, đặc biệt người bệnh bị thiếu hụt cả gonadotropin và ACTH, nồng độ androgen huyết thanh giảm nhiều hơn so với người được kiểm soát bình thường.
4. Điều trị thiếu hụt GH
Một số thuốc đang được thịnh hành trên thị trường như: Humatrope, Nutropin, Serostim, và Genotropin để điều trị thiếu hụt GH ở người lớn.
Người bệnh thiếu hụt GH ở người lớn thường có rối loạn chuyển hóa lipid, tăng mỡ, giảm khối lượng cơ, giảm tỷ trọng khoáng xương… Có những bằng chứng chắc chắn rằng, điều trị bằng GH cho những người bệnh này kết quả thuyết phục nhất là tăng khối lượng cơ, giảm mỡ, những tác dụng khác như cải thiện tỷ trọng khoáng xương, sức mạnh của cơ và cải thiện rối loạn lipid chưa thống nhất, có nhiều kết quả nghiên cứu ngược chiều nhau. Vì vậy, không nên chỉ định điều trị GH như là điều trị thường quy đối với tất cả người bệnh xuất hiện thiếu hụt GH ở người lớn.
5. Điều trị thiếu hụt prolactin
Chỉ có những biểu hiện thiếu hụt prolactin là mất khả năng tiết sữa sau sinh, hiện nay không điều trị.
6. Điều trị các bệnh phối hợp nếu có
Bổ sung vitamin và nâng cao thể trạng.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang (2008). Bệnh Nội tiết. Nhà xuất bản Y học.
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Nội tiết học đại cương. Nhà Xuất bản Y học - Chi nhánh Thành phố Hồ Chí Minh.
3. The Washington Manual (subspecialty consult series) (2009). Endocrinology subspecialty consult. Second Edition.
4. The Washington Manual of Medical Therapeutics. 33rd Edition (2010).
5. David G. Gardner. Dolores Shoback. Greenspan’s Basic and clinical Endocrinology, 9th Edition. 2011.
BỆNH ĐÁI THÁO NHẠT
I. ĐẠI CƯƠNG
Bệnh đái tháo nhạt (ĐTN) là rối loạn cân bằng nước do đào thải qua thận nước không thẩm thấu. Bệnh thường do khiếm khuyết tiết arginine vasopressin (AVP) từ thùy sau tuyến yên (ĐTN trung ương), hoặc do thận không đáp ứng với AVP (ĐTN do thận).
ADH được tổng hợp từ nhân trên thị và nhân cạnh thất của vùng dưới đồi, sau đó được chuyển xuống thùy sau tuyến yên để tích trữ và giải phóng theo nhu cầu hoạt động của cơ thể. Các thụ thể thẩm thấu trong vùng dưới đồi rất nhạy cảm với những thay đổi về độ thẩm thấu huyết tương được xác định trước hết bằng nồng độ Natri (Na). Giải phóng ADH bị ức chế khi độ thẩm thấu tăng trên mức độ ngưỡng, sau đó tiết ADH tăng lên nhanh chóng cùng với độ thẩm thấu huyết tương.
ADH trước hết tác động ở ống lượn xa và ống góp làm tăng tính thấm và tái hấp thu nước. Tác dụng của ADH trung gian qua V2 receptor cặp với protein G, những tín hiệu chuyển vị các kênh aquaporin-2 vào màng đỉnh của tế bào chính trong ống góp. Khi liên kết với kênh aquaporin-3 và aquaporin-4 trên mặt bên nền những tế bào này, nước được chảy xuống tự do nhờ độ chênh thẩm thấu từ dịch ống thận tương đối loãng đến tủy thận có độ cô đặc cao, do vậy giảm sản xuất và giảm hoạt tính của ADH gây nên rối loạn tái hấp thu nước trong tiểu cầu thận, làm cho nước tiểu bị hòa loãng và mất nước tự do.
Một số tình trạng khác liên quan đến tiết ADH như nôn, giảm thể tích trong lòng mạch, hạ đường huyết cấp, giảm glucocorticoid, thao tác trong phẫu thuật đụng chạm tới các cơ quan trong ổ bụng, stress sinh lý và bệnh lý, hút thuốc.
Hai rối loạn cơ bản gây ĐTN: ĐTN trung ương và ĐTN do thận.
- ĐTN trung ương do các tế bào tiết ADH bị tổn thương, làm giảm ADH lưu hành trong máu, có thể ĐTN hoàn toàn hoặc không hoàn toàn, nồng độ ADH tăng không đủ để đáp ứng với kích thích thẩm thấu mạnh như khi mất nước.
- ĐTN do thận, nguyên nhân là do rối loạn đáp ứng của thận với ADH do rối loạn ở ống góp. ĐTN do thận có thể hoàn toàn do ống thận không đáp ứng với bất kỳ nồng độ nào của ADH, hoặc ĐTN không hoàn toàn như khi tăng nồng độ ADH trong máu sẽ gây nên đáp ứng thận không đầy đủ.
II. NGUYÊN NHÂN BỆNH ĐÁI THÁO NHẠT TRUNG ƯƠNG
Bệnh ĐTN trung ương có đặc điểm là giảm giải phóng hormon chống bài niệu (ADH) gây nên đa niệu ở những mức độ khác nhau. Thiếu ADH là do rối loạn ở một hoặc nhiều vị trí liên quan đến tiết ADH như các receptor thẩm thấu vùng dưới đồi, nhân trên thị, nhân cạnh thất hoặc phần cao của ống trên thị-tuyến yên. Ngược lại, tổn thương phần thấp, vùng lồi giữa hoặc thùy sau tuyến yên chỉ gây đa niệu không thường xuyên, vì ADH được sản xuất ở vùng dưới đồi vẫn tiết vào hệ thống tuần hoàn qua hệ thống cửa ở vùng lồi giữa.
Người bệnh ĐTN trung ương có triệu chứng đa niệu, có thể có giảm tỷ trọng khoáng của xương, cột sống thắt lưng và cổ xương đùi, ngay cả người bệnh đang được điều trị bằng desmopressin (dDAVP).
Nguyên nhân thường gặp nhất của ĐTN trung ương là do phẫu thuật thần kinh, chấn thương, những khối u tiên phát hoặc thứ phát, bệnh thâm nhiễm (như Langerhans cell histiocytosis), và ĐTN không rõ nguyên nhân.
Bất kỳ thể nào của ĐTN trung ương cũng có thể bùng phát hoặc xuất hiện lần đầu trong khi có thai, vì trong khi có thai, quá trình thoái giáng ADH tăng do rau thai tiết nhiều vasopressinase.
1. Đái tháo nhạt không rõ nguyên nhân
Chiếm khoảng 30-50% ĐTN trung ương, thường liên quan với sự phá hủy tế bào tiết hormon ở nhân vùng dưới đồi, các quá trình tự miễn có vai trò quan trọng trong cơ chế bệnh sinh thể bệnh này, các kháng thể trực tiếp kháng lại tế bào tiết vasopressin đã phát hiện được ở những người bệnh bị các bệnh nội tiết tự miễn mà lúc đầu chưa có triệu chứng đái tháo nhạt trung ương. Quá trình tự miễn đặc trưng bởi thâm nhiễm tế bào lymphocyte thân tuyến yên và thùy sau tuyến yên, xảy ra sau khi các thần kinh đích bị phá hoại.
Chụp MRI sớm trong quá trình diễn biến bệnh thường phát hiện dày hoặc mở rộng thân tuyến yên. Dày thân tuyến yên là dấu hiệu không đặc hiệu, một số trẻ em có dấu hiệu này theo dõi về sau phát triển u mầm hoặc bệnh mô bào, dày tiến triển thân tuyến yên, chụp MRI hàng loạt rất có giá trị trong phát hiện u mầm.
Giảm tiết các hormon thùy trước tuyến yên như GH, TSH, ACTH cũng có thể có hoặc xảy ra ở những người bệnh bị ĐTN trung ương không rõ nguyên nhân. Tuy nhiên, một số người bệnh có bệnh nội tiết thùy trước tuyến yên vài năm sau khi có triệu chứng bệnh ĐTN trung ương, như phát hiện có khối u tuyến yên hoặc khối u trên hố yên, chứng tỏ những rối loạn bệnh lý ban đầu của bệnh chính đã bị che khuất bởi triệu chứng bệnh ĐTN.
Đái tháo nhạt trung ương gia đình, còn có tên Familial neurohypophyseal diabetes insipidus (FNDI) là bệnh trội nhiễm sắc thể thường (autosomal dominant disease), do những đột biến gen arginin-vasopressin (AVP).
2. Phẫu thuật thần kinh hoặc chấn thương
ĐTN trung ương có thể gây nên do phẫu thuật thần kinh hoặc do chấn thương vùng dưới đồi và thùy sau tuyến yên. Tỷ lệ dao động từ 10-20% nếu phẫu thuật lấy khối u khu trú trong hố yên, đến 60-80% sau phẫu thuật lấy khối u kích thước rất lớn. Nhờ những thành tựu phẫu thuật nội soi, tỷ lệ này đã giảm đáng kể (2,7%-13,6%).
Nồng độ natri huyết tương > 145mmol/L trong 5 ngày đầu sau phẫu thuật có giá trị cao dự báo phát triển ĐTN kéo dài. Ngược lại, người bệnh có nồng độ natri huyết tương < 145 mmol/L trong 5 ngày đầu sau phẫu thuật sẽ rất ít xảy ra ĐTN kéo dài. Đây là thông số có giá trị dự báo tốt.
Tổn thương nặng vùng dưới đồi hoặc ống tuyến yên do phẫu thuật thần kinh hoặc do chấn thương thường gây nên phản ứng ba pha rất đặc trưng:
- Pha đầu tiên là đa niệu, trong 24 giờ đầu, kéo dài 4-5 ngày. Pha này phản ánh sự ức chế giải phóng ADH do rối loạn chức năng vùng dưới đồi.
- Pha tiếp theo: chống bài niệu, từ ngày thứ 6 đến ngày thứ 11, các hormon tích trữ được giải phóng từ từ từ thùy sau tuyến yên đang thoái hóa. Trong giai đoạn này, uống nước quá nhiều có thể đưa đến hạ Na+ máu giống như trong hội chứng tiết ADH không thích hợp.
- Pha thứ 3: ĐTN xảy ra khi hormon thùy sau tuyến yên tích trữ giảm.
Hầu hết ĐTN không kéo dài. Ví dụ, người bệnh bị tổn thương vùng dưới đồi hoặc ống tuyến yên không nặng lắm thường có ĐTN trung ương thoáng qua, bắt đầu 24-48 giờ sau phẫu thuật và có thể hết sau một tuần. Không phải tất cả các người bệnh đều tiến triển qua ba pha như vậy, một số người bệnh không có khởi đầu bằng triệu chứng đa niệu, chỉ có triệu chứng hạ Na+ máu, sau đó trở lại bình thường.
Mặc dầu tỷ lệ tương đối cao ĐTN trung ương ở những người bệnh đã trải qua phẫu thuật, nhưng cần lưu ý đa niệu có thể xảy ra do dùng thuốc điều trị với mục đích hạn chế phù não bằng manitol hoặc glucocorticoids. Những trường hợp này có thể phân biệt với ĐTN bằng đo độ thẩm thấu niệu, đáp ứng với hạn chế nước và tiêm ADH.
3. Ung thư
Tiên phát hoặc thứ phát (thường gặp nhất là ung thư phổi, leukemia hoặc lymphoma), các khối u não có thể ở vùng dưới đồi-tuyến yên gây nên ĐTN trung ương. Trong một số trường hợp bệnh di căn, đa niệu là triệu chứng thường gặp.
4. Bệnh thiếu oxy não
Bệnh thiếu oxy não hoặc thiếu máu não nặng có thể làm giảm giải phóng ADH. Mức độ thay đổi từ nhẹ, không có triệu chứng đến đa niệu rõ. Ví dụ, đa niệu rõ trên lâm sàng thường ít gặp ở người bệnh bị hội chứng Sheehan ngay cả khi tiết ADH dưới mức bình thường. Sự xuất hiện ĐTN ở những người bệnh này ổn định, thỉnh thoảng có các dấu hiệu bệnh lý đang làm sẹo và teo trong nhân trên thị và thùy sau tuyến yên.
5. Những bệnh do thâm nhiễm
Người bệnh bị Langerhans cell histiocytosis (còn có tên histiocytosis X và eosinophilic granuloma) có nguy cơ cao đặc biệt đối với ĐTN trung ương do bệnh vùng dưới đồi-tuyến yên. Có tới 40% người bệnh có đa niệu trong bốn năm đầu, đặc biệt nếu phát triển nhiều hệ thống và lồi mắt.
Bệnh thâm nhiễm tương tự có thể xảy ra khi bị sarcoidosis, nó có thể gây nên đa niệu vì đái tháo nhạt do thận (do tăng calci máu), hoặc do uống nhiều tiên phát. Những bệnh thâm nhiễm khác ít gây ĐTN trung ương là: Wegener’s granulomatosis và viêm tuyến yên tự miễn thâm nhiễm tế bào lympho (autoimmune lymphocytic hypophysis), bệnh này có thể tự khỏi.
6. Sau cơn nhịp nhanh trên thất
Đa niệu thoáng qua đôi khi gặp sau điều chỉnh nhịp nhanh trên thất, cả hai triệu chứng đào thải nhiều nước và Na+ qua nước tiểu có thể gặp do giảm tiết ADH và tăng giải phóng peptid đào thải natri qua nước tiểu của nhĩ. Những thay đổi về hormon này có thể trung gian bởi tăng áp lực nhĩ trái và tăng huyết áp hệ thống, bằng cách đó hoạt hóa receptor thể tích tại chỗ.
7. Chán ăn do thần kinh
Giải phóng ADH thường thấp hơn bình thường hoặc không ổn định ở người bệnh chán ăn do thần kinh, có lẽ do rối loạn chức năng não. Khiếm khuyết này thường nhẹ, khi có đa niệu trước hết do khát.
8. Gan nhiễm mỡ cấp ở người có thai (acute fatty liver of pregnancy)
ĐTN trung ương thoáng qua kết hợp với nhiễm mỡ gan cấp ở người có thai. Cơ chế bệnh sinh chưa rõ.
9. Hội chứng Wolfram hoặc hội chứng DIDMOAD
Có đặc điểm ĐTN trung ương, đái tháo đường, teo thị và điếc, là bệnh di truyền lặn nhiễm sắc thể thường với sự thâm nhiễm không hoàn toàn.
Hội chứng Wolfram có nguyên nhân ít nhất do hai gen khác nhau: WFS1 và ZCD2, cả hai được mã hóa trong các protein của lưới nội bào, hình như có tác dụng đến cân bằng calci nội mô. Wolframin, là sản phẩm của WFS1 được bộc lộ trong một số tổ chức như tụy, nhân cạnh thất và nhân trên thị của não. Đái tháo nhạt trong những bệnh này là do mất các thần kinh tiết vasopressin trong nhân trên thị và rối loạn quá trình chuyển hóa tiền chất của vasopressin. Những biến đổi của WFS1 cũng là bẩm tố của đái tháo đường typ 2.
III. CHẨN ĐOÁN XÁC ĐỊNH
Khát, uống nhiều, đái nhiều, lượng nước tiểu trong ngày trên 3 lít, tỷ trọng nước tiểu thấp (1,001-1,005), mất khả năng cô đặc nước tiểu, không có thay đổi bệnh lý trong thành phần nước tiểu. Vasopressin có tác dụng điều trị đặc hiệu.
IV. CHẨN ĐOÁN PHÂN BIỆT
Hỏi về xuất hiện đái nhiều, tiền sử gia đình giúp chẩn đoán nguyên nhân ĐTN. Cần làm một số nghiệm pháp sau đây giúp chẩn đoán phân biệt:
1. Nghiệm pháp nhịn nước
- Chỉ nên tiến hành cho người bệnh có đái nhiều nhược trương, nồng độ natri và độ thẩm thấu huyết tương bình thường. Cách tiến hành như sau:
+ Ngừng các thuốc có ảnh hưởng đến tác dụng và tiết ADH như caffein, rượu, thuốc lá ít nhất 24 giờ, các yếu tố kích thích khác đối với tiết ADH như nôn, hạ huyết áp cần được theo dõi để giúp đỡ cho phân tích kết quả.
+ Nghiệm pháp được tiến hành vào buổi sáng. Theo dõi từng giờ một cân nặng, độ thẩm thấu huyết tương, nồng độ natri huyết tương, độ thẩm thấu và thể tích nước tiểu của người bệnh.
+ Người bệnh được yêu cầu nhịn uống nước tới khi cân nặng cơ thể giảm 5%, nồng độ natri và độ thẩm thấu huyết tương đạt tới giới hạn cao của bình thường (Na > 145 và độ thẩm thấu > 295 mOsm/kg, hoặc độ thẩm thấu niệu đo hàng giờ ổn định (biến thiên < 5% trong vòng 3 giờ).
- Đánh giá kết quả:
+ Nếu độ thẩm thấu nước tiểu không đạt được 300mOsm/kg trước khi những thông số này đạt được, loại bỏ khả năng uống nhiều tiên phát.
+ Đái tháo nhạt không hoàn toàn: độ thẩm thấu nước tiểu sẽ lớn hơn độ thẩm thấu huyết tương, nhưng nước tiểu vẫn còn cô đặc dưới mức tối đa.
+ Đái tháo nhạt hoàn toàn: độ thẩm thấu nước tiểu sẽ duy trì thấp hơn độ thẩm thấu huyết tương.
- Phân biệt giữa đái tháo nhạt trung ương và đái tháo nhạt do thận.
+ Tiêm dưới da Desmopressin liều 0,03 mcg/kg cân nặng. Đo độ thẩm thấu nước tiểu sau 30, 60 và 120 phút. Đái tháo nhạt trung ương: độ thẩm thấu nước tiểu sẽ tăng hơn 50% so với khi mất nước. Đái tháo nhạt do thận: độ thẩm thấu nước tiểu có thể tăng, nhưng không tăng được trên 50%.
+ Nồng độ ADH thu được trước, trong khi làm nghiệm pháp nhịn nước được biểu diễn trên một đồ thị có thể giúp phân biệt giữa đái tháo nhạt trung ương không hoàn toàn, đái tháo nhạt do thận không hoàn toàn, và uống nhiều tiên phát.
2. Nghiệm pháp truyền dung dịch natri ưu trương
Nghiệm pháp nhịn nước không có khả năng phân biệt giữa người bệnh có khả năng cô đặc nước tiểu dưới mức tối đa trong quá trình nhịn nước, truyền dung dịch natri ưu trương là cần thiết để đạt được mục đích này.
Người bệnh đái tháo nhạt không hoàn toàn (trung ương hoặc thận) có thể có khả năng cô đặc một phần nước tiểu tương xứng với khiếm khuyết về tiết và tác dụng của ADH. Truyền dung dịch natri ưu trương và đo nồng độ ADH sẽ giúp phân biệt giữa uống nhiều tiên phát, đái tháo nhạt trung ương không hoàn toàn, đái tháo nhạt không hoàn toàn do thận.
- Cách tiến hành:
+ Truyền dung dịch natri ưu trương (3%) với tốc độ 0,05-0,1 mL/kg/phút. Trong 1 đến 2 giờ, cứ 30 phút một lần đo natri và độ thẩm thấu huyết tương.
+ Định lượng ADH khi natri và độ thẩm thấu huyết tương đạt đến mức giới hạn trên của bình thường (Na >145 mEq/L và osmolality > 295 mOsm/kg).
+ Lập đường biểu diễn để sau đó phân biệt giữa uống nhiều tiên phát, đái tháo nhạt trung ương hay do thận không hoàn toàn.
Nghiệm pháp này chống chỉ định đối với người có nguy cơ gây tăng gánh thể tích (như người bệnh đang có bệnh tim hoặc suy tim ứ huyết).
V. ĐIỀU TRỊ
1. Điều trị đái tháo nhạt trung ương
- Thuốc được chỉ định nhiều nhất để điều trị ĐTN trung ương là đồng vận ADH- dDAVP. So với ADH (vasopressin), dDAVP (desmopressin) thời gian bán hủy dài hơn, không gây co mạch, ít tác dụng phụ.
Thuốc có thể cho theo đường tiêm (dưới da, tĩnh mạch), đường mũi, hoặc đường uống.
+ dDAVP tiêm dưới da hoặc tĩnh mạch tác dụng xuất hiện nhanh, thường cho với liều 1 đến 2 mcg một hoặc 2 lần/ngày.
+ Theo đường mũi, tác dụng xuất hiện cũng nhanh, có thể cho liều 1 đến 4 lần xịt/ngày (10 mcg một lần xịt) chia ra 1 đến 3 lần ngày.
+ Theo đường uống, thuốc tác dụng sau 30 - 60 phút, liều 0,1 đến 0,4 mg từ 1 đến 4 lần/ngày, liều tối đa 1,2 mg/ngày. dDAVP uống rất có tác dụng, nhưng bị hạn chế ở một số người bệnh vì ruột hấp thu kém, giảm sinh khả dụng.
Thay đổi từ đường mũi sang đường tiêm sẽ tốt hơn vì giảm liều tới 10 lần. Vì sinh khả dụng thay đổi khi uống, nên khi điều trị bằng đường uống cần điều chỉnh liều.
Đối với người bệnh ổn định, dung nạp tốt với thuốc đường uống, giảm khát, phương pháp đơn giản, an toàn, cho liều dDAVP bắt đầu 0,1 mg uống và đánh giá sự đáp ứng của người bệnh (như giảm lượng nước tiểu, tăng áp lực thẩm thấu nước tiểu, giảm khát).
Nếu trong vài giờ người bệnh không đáp ứng hoặc đáp ứng không đầy đủ, có thể tăng liều, cứ vài giờ tăng 0,1 mg cho tới khi đạt được hiệu quả. Trong quá trình điều trị người bệnh sẽ được theo dõi lượng nước tiểu bài xuất 24 giờ, độ thẩm thấu nước tiểu, tỷ trọng nước tiểu.
Liều có thể tăng tới mức tối đa 0,4 mg x 3-4 lần ngày (1,2mg) vì những liều cao hơn có thể kéo dài thời gian tác dụng, nhưng khả năng cô đặc nước tiểu thường không có tác dụng hơn. Trong suốt quá trình điều chỉnh liều này, khuyên người bệnh chỉ uống nước khi khát để tránh khả năng ngộ độc nước và hạ natri huyết tương. Tương tự, khuyên người bệnh uống nước khi khát để đề phòng tăng natri máu và giảm thể tích huyết tương tái lại khi dDAVP đã hết tác dụng. Công thức này có thể áp dụng cho bất kỳ người bệnh nào đã ổn định mà cơ chế khát không bị ảnh hưởng (bình thường), và có tác dụng đặc biệt cho những người bệnh bị đái tháo nhạt thoáng qua (như sau phẫu thuật tuyến yên hoặc chấn thương đầu), còn dDAVP sẽ được chỉnh liều nếu người bệnh tiếp tục có bằng chứng đái tháo nhạt. Theo dõi sát trong thời gian dài cho những người bệnh về cân bằng nước và tình trạng đái nhiều.
Đối với người bệnh bị đái tháo nhạt mạn tính nhưng cơ chế khát không bị rối loạn, có thể áp dụng phác đồ điều trị liều dDAVP cố định. Có thể cho liều thấp nhất để làm giảm triệu chứng đái tháo nhạt đến mức dung nạp được với nguy cơ tối thiểu hạ natri huyết. Vì người bệnh có khả năng bù tình trạng tăng natri huyết bằng cách tăng uống nước bất kỳ lúc nào khi khát, nhưng không có cách tương tự để xác định tình trạng hạ natri huyết nếu người bệnh uống nhiều do nguyên nhân khác. Nhiều người bệnh cho một liều trước khi đi ngủ để giảm đi đái đêm.
Những người bệnh đái tháo nhạt không uống nhiều (adipsic DI) điều trị cực kỳ khó, những người bệnh này cho dDAVP liều cố định, theo dõi sát tình trạng mất nước và điều chỉnh lượng nước vào bằng các thông số gián tiếp như cân bằng nước điện giải (đo cân nặng hàng ngày).
- Một số thuốc khác cũng có tác dụng điều trị đái tháo nhạt trung ương:
+ Chlopropamid (Diabinese) là thuốc hạ đường huyết, nó có tác dụng làm tăng tái hấp thu nước qua ADH, liều thông thường 125 đến 500mg một ngày, có thể cho tới 4 ngày với liều tối đa.
+ Carbamazepin, liều 100 đến 300mg hai lần/ngày có tác dụng tăng đáp ứng đối với ADH.
+ Clofibrat liều 500mg cứ 6 giờ cho một lần cải thiện tình trạng đái nhiều do tăng giải phóng ADH.
+ Chế độ ăn giảm muối kết hợp với lợi tiểu thiazid có tác dụng điều trị đái tháo nhạt trung ương do giảm thể tích nhẹ, tăng tái hấp thu natri và nước ở ống lượn gần, thuốc có tác dụng tốt hơn khi điều trị đái tháo nhạt do thận.
+ Indomethacin là thuốc chống viêm không thuộc nhóm steroid có thể làm tăng khả năng cô đặc nước tiểu của thận do ức chế tổng hợp prostaglandin thận, giảm tốc độ lọc và tăng đáp ứng của thận đối với ADH.
+ Một số trường hợp người bệnh đái tháo nhạt có triệu chứng nôn, buồn nôn, đau đầu, chóng mặt, gây rối loạn nước và điện giải, cần bồi phụ nước điện giải đủ và kịp thời.
+ Điều trị các bệnh phối hợp nếu có.
+ Nâng cao thể trạng, bổ sung các vitamin thiết yếu.
2. Điều trị đái tháo nhạt do thận
Vì thận không đáp ứng với ADH, dDAVP không có hiệu quả. Nếu đái tháo nhạt do thận mắc phải, tình trạng cô đặc nước tiểu sẽ được cải thiện một cách nhanh chóng sau khi ngừng thuốc gây đái tháo nhạt và điều chỉnh rối loạn điện giải.
Điều chỉnh bằng chế độ ăn hạn chế muối và lợi tiểu thiazid (ví dụ hydrochlorithiazid, 25mg ngày 1-2 lần). Thiazid có tác dụng làm giảm chung bài xuất nước tự do và điện giải do kích thích hấp thụ natri ở ống lượn gần và hạn chế đào thải natri ở ống lượn xa. Theo dõi tình trạng giảm thể tích và hạ kali máu.
Amilorid có thể làm tăng tác dụng của lợi tiểu thiazid do làm tăng bài xuất natri và do tác dụng chống bài niệu đưa đến giảm thể tích còn giảm bài xuất kali. Amilorid cũng dùng để điều trị người bệnh đái tháo nhạt do uống lithi kéo dài, vì nó chẹn kênh natri ở ống góp, qua kênh này lithi đi vào và tương tác giữa ống thận với ADH.
Các thuốc chống viêm không thuộc nhóm steroid cũng có tác dụng tốt điều trị đái tháo nhạt do thận vì nó làm giảm mức lọc thận, giảm tổng hợp prostaglandin là đối kháng với tác dụng của ADH.
Vì một số trường hợp đái tháo nhạt do thận là đái tháo nhạt không hoàn toàn, dDAVP cũng có thể có hiệu quả đối với những người bệnh này.
VI. THEO DÕI BỆNH NHÂN
Người bệnh đái tháo nhạt trung ương được điều trị bằng phác đồ liều cố định cần theo dõi tình trạng hạ natri huyết, đôi khi thử ngừng dDAVP để xem đa niệu có tái lại không, và natri huyết thanh cũng được kiểm tra định kỳ.
Người bệnh đái tháo nhạt nên mang trong mình thẻ y tế ghi rõ tình trạng bệnh của mình (như người bệnh đái tháo đường), để khi có cấp cứu đột xuất, nhân viên y tế dễ xử lý.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang (2008). Bệnh Nội tiết. Nhà xuất bản Y học.
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Nội tiết học đại cương. Nhà Xuất bản Y học - Chi nhánh Thành phố Hồ Chí Minh.
3. The Washington Manual (subspecialty consult series) (2009). Endocrinology subspecialty consult. Second Edition.
4. The Washington Manual of Medical Therapeutics. 33rd Edition (2010).
5. David G. Gardner. Dolores Shoback. Greenspan’s Basic and clinical Endocrinology, 9th Edition. 2011.
HỘI CHỨNG TIẾT ADH KHÔNG THÍCH HỢP
(Syndrome of Inappropriate AntiDiuretic Hormone - SIADH)
I. ĐẠI CƯƠNG
Hội chứng tiết hormon chống bài niệu không thích hợp (SIADH- Syndrome of inappropriate antidiuretic hormone) là nguyên nhân thường gặp nhất gây hạ natri máu, do tiết không thích hợp ADH từ thùy sau tuyến yên hoặc từ ngoài tuyến yên.
Phân loại:
- Hạ natri máu nhẹ: Na huyết tương < 135 mmol/L; gặp ở 15-20% người bệnh SIADH, và khoảng 7% người bệnh điều trị ngoại trú.
- Hạ natri máu trung bình: Na huyết tương < 130mmol/L; gặp khoảng 1-7% người bệnh nằm điều trị nội trú trong bệnh viện.
Tuy nhiên, gần đây người ta đã xác định được một đột biến trong receptor của vasopressin là nguyên nhân gây nên một hội chứng, trong đó có đầy đủ các tiêu chuẩn chẩn đoán SIADH, nhưng nồng độ ADH thấp hoặc không xác định được. Vì vậy, một số tác giả gọi đây là “Hội chứng bài niệu không thích hợp” (Syndrome of inappropriate antidiuresis- SIAD). Tuy nhiên, thể bệnh này ít gặp nên hiện tại vẫn sử dụng cụm từ SIADH trên lâm sàng.
ADH (hoặc arginin vasopressin-AVP) là thành phần chủ yếu tham gia vào cơ chế cân bằng nội mô điều hòa sự cân bằng nước trong cơ thể. ADH được tiết từ thùy sau tuyến yên khi tăng độ thẩm thấu (osmolality) huyết tương và giảm thể tích trong lòng mạch. Ở thận, ADH tác động thông qua vasopressin V2 receptor làm tăng tính thấm nước ở ống lượn xa và ống góp, tăng tái hấp thu nước ở những vị trí này. Cùng với tăng tiết ADH, hạ natri máu hòa loãng (dilutional hyponatremia) do nước không thể bài xuất ra ngoài như bình thường.
SIADH có thể xảy ra khi ADH được tiết ra từ ngoài tuyến yên ở các tổ chức ác tính hoặc tổ chức bị viêm.
Triệu chứng chính của SIADH là tăng một cách không thích hợp độ thẩm thấu nước tiểu, trong khi độ thẩm thấu huyết tương thấp, đặc trưng hơn là giảm natri máu nhược trương, nước tiểu cô đặc tương đối, nhưng thể tích máu bình thường (euvolemia), chức năng thận, tuyến giáp, và thượng thận đều bình thường.
II. NGUYÊN NHÂN
1. Tại hệ thần kinh trung ương
Giải phóng ADH quá nhiều), đái ra porphyril cấp từng lúc, chảy máu (hematoma/hemorrhage), tai biến mạch máu não, chứng mê sảng do nghiện rượu, hội chứng Guilain-Barre, chấn thương đầu, não úng thủy (hydrocephalus), nhiễm khuẩn (viêm màng não, viêm não, áp xe), khối u.
2. Do thuốc
Bromocriptin mesylat (bromocriptin), Carbamazepin (Tegretol), Chlopropamid, Clofibrat, Cyclophosphamid, Desmopressin (DDAVP), Ecstasy, Haloperidol (Haldol), Nicotin, Opiat, Oxytocin, Phenotiazin, Selective serotonin reuptake inhobitors (SSRIs), Tricyclicantidepressants, Vinblastin, Vincristin.
3. Các nguyên nhân khác
HIV, nôn, những rối loạn thần kinh-tâm thần (tăng khát, tăng nhạy cảm của thận đối với ADH), đau, tình trạng sau phẫu thuật (truyền một lượng nước quá nhiều).
4. Ung thư (Tiết ADH ngoài tuyến yên)
Carcinoma hành tá tràng, u lympho bào, u trung biểu mô (mesothelioma), u nguyên bào thần kinh khứu giác (olfactory neuroblastoma), carcinoma tuyến tiền liệt, carcinoma tế bào nhỏ phổi, u tuyến ức, các bệnh phổi, dãn phế quản, bệnh phổi tắc nghẽn mạn tính (COPD), xơ nang (cystic fibrosis), viêm phổi, PCP (Pneumocystic carrinii pneumonia), lao, nấm (aspergillosis), thông khí áp lực dương (positive pressure ventilation).
III. CHẨN ĐOÁN
1. Lâm sàng
Cũng như các nguyên nhân khác gây hạ natri máu, triệu chứng của SIADH phụ thuộc vào mức độ hạ natri máu và sự phát triển nhanh của bệnh. Hiếm khi gặp hội chứng khi nồng độ natri huyết tương ≥ 125 mEq/L, nhưng khi hạ natri máu cấp (< 48 giờ), người bệnh có thể có triệu chứng: khó ở, nôn.
Khi natri huyết tương < 125 mEq/L, người bệnh có thể có các triệu chứng thần kinh tâm thần từ mệt mỏi, yếu cơ, đau đầu, ngủ lịm (lethargy), mất điều hòa (ataxia) và bệnh tâm thần, đến phù não, tăng áp lực nội sọ, chóng mặt, hôn mê.
SIADH được chẩn đoán bằng cách loại trừ, vì vậy các nguyên nhân khác gây hạ natri máu cần được loại bỏ.
2. Cận lâm sàng
- Độ thẩm thấu (osmolality) huyết tương thấp (< 275 mOsm/kg nước là có SIADH.
- Độ thẩm thấu nước tiểu và nồng độ natri nước tiểu tăng không thích hợp: Độ thẩm thấu nước tiểu > 100 mOsm/kg nước, nồng độ natri nước tiểu > 20 đến 40 mEq/L (thường xuyên gặp trong SIADH).
- Thể tích huyết tương bình thường, chức năng thận, thượng thận, tuyến giáp bình thường.
- Không dùng các thuốc lợi tiểu trong thời gian gần đây.
3. Tiêu chuẩn chẩn đoán bổ sung
- Nghiệm pháp tải nước không bình thường: Cho uống nước 20 mL/kg trọng lượng cơ thể trong 10-20 phút, sau 4 giờ không thải được 80% lượng nước đưa vào và/hoặc không hòa loãng độ thẩm thấu nước tiểu đến 100 mOsm/kg nước. Nghiệm pháp này sẽ được thực hiện sau khi nồng độ natri huyết tương > 125 mEq/L bằng cách hạn chế nước và/hoặc cho muối.
- Nồng độ ADH huyết tương tăng không thích hợp liên quan với độ thẩm thấu huyết tương.
IV. CHẨN ĐOÁN PHÂN BIỆT
Không giống như tăng natri máu thường xuyên ưu trương, hạ natri máu có thể nhược trương, đẳng trương hoặc ưu trương.
1. Hạ natri máu ưu trương (hypertonic or translocational hyponatremia)
Xảy ra khi các dung dịch có áp lực thẩm thấu (như glucose hoặc mannitol) kéo nước từ trong tế bào ra ngoài. Cứ tăng mỗi 100mg/dL (5,6 mmol/L) glucose huyết tương, thì nồng độ natri huyết tương giảm 1,6-2,4mmol/L.
2. Hạ natri máu đẳng trương
Là do tích một thể tích lớn dịch đẳng trương ở khoang ngoài tế bào (như dung dịch mannitol đẳng trương) không chứa natri.
Cả hạ natri máu ưu trương và đẳng trương thường dễ xác định dựa vào lịch sử bệnh, các thăm dò hóa sinh hoặc cả hai.
3. Thể giả hạ Na máu (Pseudohyponatremia)
Là thể hạ natri máu đẳng trương, nguyên nhân là do định lượng sai natri máu khi có tăng triglycerid và paraprotein máu, trên thực tế, sai sót chỉ xảy ra khi sử dụng những kỹ thuật đo không đặc hiệu, chỉ cần tham khảo ý kiến các nhà hóa sinh có kinh nghiệm là có thể loại trừ được.
Chẩn đoán phân biệt SIADH là chẩn đoán với những nguyên nhân làm hạ natri máu nhược trương. Hạ natri máu nhược trương thường do nước đưa vào quá nhiều và/hoặc do rối loạn bài tiết nước tiểu của thận, có thể xếp loại theo tình trạng thể tích máu như sau:
4. Hạ natri máu nhược trương tăng thể tích (Hypervolemic hypotonic hyponatremia)
Đặc trưng bởi ứ natri máu và tăng nước trong toàn cơ thể. Nguyên nhân thường gặp là suy tim ứ trệ, xơ gan, hội chứng thận hư, suy thận cấp và mạn tính, có thai. Tất cả những tình trạng trên đây đều có thể xác định được trên lâm sàng.
5. Hạ natri máu nhược trương giảm thể tích (Hypovolemic hypotonic hyponatremia)
Đặc trưng bởi hạ natri máu và mất nước toàn thân. Nguyên nhân thường gặp là: dùng lợi tiểu (thuốc hoặc thẩm thấu), bệnh thận mất muối, suy thượng thận cấp, mất điện giải qua đường tiêu hóa, ra mồ hôi quá nhiều, mất máu, một số bệnh lý khác như viêm tụy cấp hoặc bỏng nặng.
Một số người bệnh bị bệnh hoặc tổn thương thần kinh, mất muối não (cerebral salt wasting) là nguyên nhân khác của giảm natri máu nhược trương giảm thể tích, thường bị nhầm với SIADH khi tình trạng thể tích khó xác định. Những người bệnh bị mất muối não có thể không giảm thể tích máu trên lâm sàng, nhưng có thể phát hiện tình trạng giảm thể tích khi theo dõi thật cẩn thận (như theo dõi chính xác lượng nước vào và lượng nước ra). Cơ chế bệnh sinh của thể bệnh này chưa được hiểu đầy đủ, người ta cho rằng do giảm xung thần kinh đến thận hoặc tăng giải phóng yếu tố đào thải natri lưu hành trong máu (như atrial natriuretic peptide hoặc brain natriuretic peptide) làm mất natri và giảm thể tích máu.
6. Hạ natri máu nhược trương thể tích bình thường (Euvolemic hypotonic hyponatremia)
Đặc trưng bởi nồng độ natri toàn thân thấp hoặc bình thường, nước toàn thân bình thường hoặc tăng, nguyên nhân thường gặp nhất là SIADH, nhưng cũng có thể do suy chức năng tuyến giáp, suy thượng thận, uống nhiều tiên phát (primary polydipsia), potomania, dùng lợi tiểu thiazide, tập luyện quá nhiều, reset osmostat, hoặc hội chứng thận của SIADH.
Chi tiết về những nguyên nhân này như sau:
7. Suy chức năng tuyến giáp
Ít gặp, cơ chế sinh bệnh của hạ natri huyết do suy tuyến giáp cho tới nay chưa rõ, người ta cho rằng do rối loạn điều hòa giải phóng hoặc thanh thải ADH, hoặc cả hai, hoặc do tác động trên trương lực mạch máu, cung lượng tim và dòng máu qua thận.
8. Suy chức năng tuyến thượng thận
Cũng là nguyên nhân gây hạ natri máu, nhưng không thường xuyên. ADH là hormon kích thích tiết ACTH và tùy thuộc vào cơ chế ngược âm tính của glucocorticoids. Hạ natri máu có thể xảy ra trong cả hai tình trạng suy thượng thận tiên và thứ phát, có thể do mất cơ chế ngược âm tính đối với tiết ADH, ngoài ra, do mất tác dụng của hormon chuyển hóa khoáng (mineralocorticoid) trong suy thượng thận tiên phát (nhưng không phải suy thượng thận thứ phát).
9. Uống nhiều tiên phát (primary polydipsia)
Có thể gây nên hạ natri máu nếu như lượng nước đưa vào vượt quá khả năng bài tiết của thận. Bình thường uống nước nhiều một lúc không làm hạ natri máu, vì người bình thường có khả năng bài tiết trên 20 lít nước tiểu trong ngày. Hạ natri máu chỉ xảy ra ở một số ít người bệnh bị uống nhiều tiên phát, nhưng cơ chế của hiện tượng này cũng chưa rõ. Những người bệnh này hình như có rối loạn điều hòa thẩm thấu thanh lọc nước tự do, rối loạn này phụ thuộc không rõ với tiết và tác động của ADH khi đã bị biến đổi.
10. Potomania
Gặp ở những người uống quá nhiều bia, hiện nay thường gặp hơn ở những người có thói quen ăn uống bất thường hoặc rối loạn ăn (chứng biếng ăn do thần kinh).
Những người bệnh này thường có hạ natri máu nhược trương vì nước tiểu hòa loãng do dịch vào và ra thấp. Thanh thải nước tự do phụ thuộc vào bài tiết nước tiểu tại thận, và bài tiết nước tiểu phụ thuộc vào dịch đưa vào. Vì vậy, nếu như dịch đưa vào giảm do ăn kiêng, bài tiết nước tiểu cũng sẽ bị giảm, và thận sẽ mất khả năng đào thải nước. Khi khả năng bài tiết nước tiểu của thận giảm, chỉ có khoảng 2-3 lít nước tiểu được bài tiết trong ngày, như vậy, nếu lượng nước đưa vào vượt quá 2-3 lít/ngày, số nước dư sẽ bị tích lại trong cơ thể và tham gia vào hạ natri máu.
11. Thuốc lợi tiểu Thiazid
Nguyên nhân đặc hiệu nhất gây hạ natri máu kết hợp với giảm thể tích, nhưng người bệnh có thể có thể tích bình thường nếu như đưa vào một lượng nước từ ngoài để bù trừ cho tình trạng giảm thể tích và khát.
12. Giảm natri máu do tập luyện
Hiện nay được xác định là một thể của SIADH, thường xảy ra ở những vận động viên chạy marathon. Những người này có thể có triệu chứng thần kinh nặng, phù não và có thể tử vong, rối loạn này là do nước đưa vào quá nhiều trong tình trạng giảm thể tích và mất nhiều nước do mất nhiều mồ hôi trong thời gian dài. Những người bệnh này có tất cả các tiêu chuẩn để chẩn đoán SIADH, có nồng độ ADH tăng không thích hợp trong khi hạ natri máu nghiêm trọng.
13. Hội chứng thẩm thấu do sắp đặt lại (Reset osmostat syndrome)
Là một hình thái khác của SIADH, trong đó có sự dịch chuyển điểm cắt (set- point) giải phóng ADH để làm thấp hơn độ thấm thấu, vì vậy, người bệnh có thể có nước tiểu cô đặc không thích hợp trong khi natri máu hạ nhược trương, nhưng có khả năng nước tiểu sẽ được hòa loãng bình thường đáp ứng khi nước đưa vào nhiều, và cô đặc nước tiểu khi mất nước.
14. Hội chứng thận do chống bài tiết nước tiểu không thích hợp (Nephrogenic syndrome of inappropriate antidiuresis)
Là một hội chứng di truyền mới được mô tả, trong đó có tất cả các tiêu chuẩn chẩn đoán SIADH, nhưng nồng độ ADH không xác định được. Những đột biến ở vasopressin V2 receptor được xác định như là nguyên nhân đầu tiên của hội chứng này ở hai trẻ nam hạ natri máu triệu chứng. Về sau, nhiều cá thể khác cũng đã được phát hiện những đột biến tương tự như vậy, trong đó có gia đình bộc lộ các phenotyp khác nhau của hội chứng này ở cả nam và nữ.
V. ĐIỀU TRỊ
SIADH là hội chứng tự hạn chế, chiến lược điều trị đầu tiên là điều chỉnh theo cơ chế bệnh sinh của bệnh cơ bản. Tuy nhiên, kế hoạch điều trị tức thì dựa trên mức độ nặng của hạ natri máu và các hội chứng đi cùng
1. Hạ natri máu triệu chứng (symptomatic hyponatremia)
- Nguyên tắc:
+ Hạ natri máu có triệu chứng cấp là một cấp cứu nội khoa, điều trị trước hết tùy thuộc vào mức độ nặng của triệu chứng, sau đó là tùy theo nồng độ natri máu.
+ Các triệu chứng thần kinh nặng (như mất tri giác, co giật, hôn mê) phải được điều trị nhanh chóng bằng dung dịch muối ưu trương (3%) cho tới khi hết các triệu chứng trên.
+ Tuy nhiên, điều chỉnh nồng độ natri huyết tương quá nhanh (trên 12mmol/L trong 24 giờ), có thể làm tiêu myelin do thẩm thấu (osmotic demyelination). Tiêu myelin ở cầu não trung ương và ngoài cầu não gây tổn thương nặng về thần kinh: lúc đầu là ngủ gà (lethargy); sau đó câm, loạn cận ngôn (dysarthria), liệt cơ tứ đầu, liệt giả hành. Vì vậy, điều chỉnh tình trạng hạ natri máu luôn phải tiến hành thận trọng.
Nếu tốc độ hạ natri máu nhanh (< 48 giờ), tốc độ điều chỉnh nhanh phải thích hợp để bảo đảm an toàn.
Với hạ natri máu kéo dài, mục tiêu đầu tiên là điều trị các triệu chứng, việc điều chỉnh nồng độ natri máu sẽ được tiến hành thận trọng hơn. Cụ thể, với trường hợp hạ natri máu cấp tính hoặc mạn tính không xác định được, tốc độ điều chỉnh được giới hạn từ 1 đến 2 mEq/L/giờ trong 3 đến 4 giờ đầu tiên, và không quá 0,5 mEq/L/giờ. Điều chỉnh tối đa 8 đến 10 mEq/L trong 24 giờ. Các triệu chứng thường sẽ mất đi khi natri máu thay đổi với dung dịch < 5% hoặc từ 3 đến 7mEq/L.
- Cách tính tỷ lệ dung dịch natri ưu trương. Hai cách đơn giản nhất như sau:
+ Cách thứ 1:
Na huyết tương ([Na+] plasma) cần tăng, bằng đơn vị mEq/L cho một lít dịch truyền (gần đúng) theo phương trình sau đây:
[Na+]plasma cần tăng = ([Na+] dịch truyền + [K+] dịch truyền - [Na+] huyết tương) ÷ (Nước toàn thân + 1).
Trong đó:
* [Na +] dịch truyền = mEq/L Na trong dịch truyền
(ví dụ: 513mEq/L của dung dịch Na 3%).
* [K+] dịch truyền = mEq/L K+ trong dịch truyền
* Nước toàn thân = cân nặng cơ thể (Kg) X (0,6 đối với nam và 0,5 đối với nữ).
Ví dụ:
Nếu một người đàn ông nặng 70kg đang có những cơn co giật, nồng độ natri huyết tương là 110mEq/L;
Nồng độ natri cần tăng được tính trong một lít dung dịch Na 3% sẽ là:
(513 + 0 - 110) ÷ (0,6 X 70 + 1) = 9,4 mEq/L.
Như vậy, để tăng nồng độ natri ở tốc độ ban đầu là 2 mEq/L giờ, dung dịch NaCl 3% sẽ truyền với tốc độ 213 mL/giờ (2mEq/L/giờ ÷ 9,4 mEq/L X 1000mL).
+ Cách thứ hai:
Đôi khi, dung dịch Na 3% có thể được khuyến cáo với tốc độ 1-2 mL/kg cân nặng cơ thể trong một giờ để làm tăng nồng độ Na từ 1 đến 2 mEq/L/giờ.
Những người bệnh hôn mê hoặc có cơn co giật, tốc độ ban đầu có thể gấp đôi. Những người bệnh nhẹ, cho với một nửa tốc độ đó.
Ví dụ, người bệnh có cân nặng cũng 70kg, nồng độ natri máu 110 mEq/L, có triệu chứng co giật, tốc độ khởi đầu dung dịch NaCl 3% sẽ là 210 đến 280 mL/giờ (3 đến 4 mL/kg/giờ X 70kg).
Cần nhấn mạnh rằng: Nếu tình trạng mất nước đang tiến triển, hoặc nếu lợi tiểu quai được chỉ định để làm tăng bài tiết nước tự do và để đề phòng quá tải thể tích, tốc độ truyền sẽ được giảm. Với bất kỳ cách tính nào, natri máu, và tình trạng thể tích cần phải được đánh giá thường xuyên (bắt đầu cứ 2 giờ một lần, và giảm xuống 4 giờ một lần khi tốc độ điều chỉnh đã ổn định) để theo dõi và tiến hành điều chỉnh điều trị.
Đối với các triệu chứng nhẹ đến trung bình, dung dịch Na 3% có thể được sử dụng một cách cẩn thận để làm tăng nồng độ natri máu và giảm các triệu chứng. Đôi khi, dung dịch Na bình thường cùng với lợi tiểu quai có thể được chỉ định để thay thế dung dịch natri 3%, hoặc vasopressin receptor antagonist cũng có thể cân nhắc chỉ định, nhưng phải chú ý, chỉ định một mình dung dịch natri bình thường có thể sẽ làm xấu đi tình trạng hạ natri máu nếu như thận không có khả năng hòa loãng nước tiểu đến độ thẩm thấu thấp hơn dung dịch natri bình thường (~ 300 mOsm/L). Dẫu là cách tính nào, tốc độ điều chỉnh ban đầu sẽ không vượt quá 2 mEq/L/giờ và sẽ giảm nhanh tới không quá 0,5 mEq/L/giờ (đạt tối đa 8 đến 10 mEq/L/ngày). Nồng độ natri huyết tương và tình trạng thể tích cần phải đánh gia thường xuyên để theo dõi và điều chỉnh.
- Thuốc: Các chất đối kháng receptor của vasopressin có nhiều hứa hẹn trong điều trị SIADH.
Conivaptan (Vaprisol) là thuốc đầu tiên trong nhóm thuốc mới này, được sử dụng ở Mỹ năm 2005, tiêm tĩnh mạch điều trị hạ natri máu thể tích máu bình thường (kể cả SIADH), và năm 2007 điều trị hạ natri máu tăng thể tích (hypervolemic hyponatremia).
Conivaptan là chất đối kháng không chọn lọc receptor của vasspressin (V1a và V2) chuyển hóa theo đường CYP3A4.
Thuốc chống chỉ định khi hạ natri giảm thể tích (hypovolemic), hay cho cùng với những chất ức chế mạnh CYP3A4 như ketoconazol, itraconazol, clarithromycin, ritonavir và indinavir.
Liều 20mg truyền tĩnh mạch trên 30 phút, sau đó truyền liên tục 20 mg/ngày từ 1 đến 3 ngày (tối đa 4 ngày). Liều có thể tăng tới 40mg/ngày nếu nồng độ natri không tăng ở mức độ mong đợi.
Phản ứng tại chỗ tiêm thường nhẹ, nhưng thường xảy ra ở 50% người bệnh, vì vậy nên luân chuyển vị trí tiêm trong ngày. Hạ huyết áp động mạch cần quan tâm vì tác dụng đối kháng receptor V1a của thuốc, nhưng đây không phải là tác dụng phụ nghiêm trọng. Nhìn chung thuốc dung nạp tốt.
2. Hạ natri máu không triệu chứng (asymptomatic hyponatremia)
- Hạ natri máu có thể không có triệu chứng nếu mức độ hạ natri máu nhẹ, hoặc nếu bệnh tiến triển từ từ theo thời gian, các triệu chứng nặng về thần kinh thường ít xẩy ra khi tình trạng hạ natri máu tiến triển từ từ, mạn tính, nhưng nguy cơ xảy ra tiêu myelin do thẩm thấu (khi điều chỉnh hạ natri máu) có thể nhiều hơn, vì vậy kế hoạch điều trị là để làm tăng dần dần natri máu.
- Điều cơ bản nhất trong điều trị hạ natri máu không triệu chứng do SIADH là hạn chế nước, để cho bài tiết nước tự do trong nước tiểu vượt quá nước đưa vào trong chế độ ăn. Chỉ định thích hợp đối với hạn chế nước có thể được xác định bằng định lượng natri máu và một mẫu nước tiểu lấy ngay (tức thì) để định lượng Na+ và K+, xác định tỷ số điện giải giữa nước tiểu và huyết tương máu.
U/P ratio = ([Na+] nước tiểu + [K+] nước tiểu) ÷ [Na+] huyết tương
Trong đó:
* [Na+] nước tiểu = mEq/L Na trong nước tiểu
* [K+] nước tiểu = mEq/L K trong nước tiểu
* [Na+] huyết tương = mEq/L Na trong huyết tương
|
như: tỷ lệ U/P |
≥ 1,0 |
Hạn chế nước tối đa |
|
|
0,5 - 1,0 |
Hạn chế nước ≤ 500mL/ngày |
|
|
≤ 0,5 |
Hạn chế nước ≤ 1000mL/ngày |
Nếu hạ natri máu nặng hơn (dưới 110mEq/L), người bệnh tăng nguy cơ xẩy ra những triệu chứng nặng, vì vậy, ngay cả khi không có triệu chứng cũng phải điều chỉnh hạ natri máu với tốc độ tối đa 0,5 mEq/L/giờ, và không vượt quá 8 đến 10 mEq/L trong 24 giờ. Dung dịch NaCl ưu trương (hypertonic saline) hoặc chất đối kháng receptor vasopressin cũng có thể áp dụng để đạt được mục tiêu, nhưng phải ngừng sớm khi nồng độ natri máu đạt xấp xỉ 120- 125 mEq/L, sau đó bắt đầu điều trị bảo tồn.
- Cần cung cấp đầy đủ muối và protein trong khẩu phần ăn, vì thận thanh thải tối đa nước tự do phụ thuộc vào dịch vào và đào thải ra. Cho người bệnh uống ure 30 gram /ngày đã được chứng minh có hiệu quả, nhưng người bệnh kém dung nạp nên không được áp dụng rộng rãi.
- Có thể bổ sung lợi tiểu quai để làm tăng bài xuất nước tự do.
- Nếu người bệnh bị SIADH, tự bản thân không thể, hoặc không tuân thủ chế độ hạn chế nước có thể cho Demeclocycline (Declomycin). Declomycin ức chế tác dụng của ADH trên thận, có thể cải thiện nồng độ natri huyết tương mà không phải hạn chế nước, liều khởi đầu 600mg/ngày, chia uống 2-3 lần, uống sau ăn 1-2 giờ. Thuốc bắt đầu tác dụng sau khi uống từ 3 đến 6 ngày. Tác dụng phụ chủ yếu là nhiễm độc thận, vì vậy chức năng thận phải được theo dõi chặt.
- Các thuốc đối kháng receptor vasopressin đặc hiệu với receptor V2 (tolvaptan, lixivaptan) là thuốc mới có triển vọng điều trị lâu dài cho những người bệnh SIADH khó điều trị, nhưng chưa áp dụng phổ biến trên lâm sàng.
VI. TIÊN LƯỢNG
Tiên lượng phụ thuộc vào nguyên nhân chính, cũng như mức độ nặng hạ natri máu và những triệu chứng đi kèm. Hạ natri máu nặng hoặc hạ natri máu triệu chứng có tỷ lệ bệnh và tỷ lệ tử vong cao hơn hạ natri máu nhẹ hoặc không triệu chứng, mạn tính. SIADH thường khỏi khi điều trị dứt điểm nguyên nhân chính gây nên hội chứng này.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang (2008). Bệnh Nội tiết. Nhà xuất bản Y học.
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Nội tiết học đại cương. Nhà Xuất bản Y học - Chi nhánh Thành phố Hồ Chí Minh.
3. The Washington Manual (subspecialty consult series) (2009). Endocrinology subspecialty consult. Second Edition.
4. The Washington Manual of Medical Therapeutics. 33rd Edition (2010).
5. David G. Gardner. Dolores Shoback. Greenspan’s Basic and clinical Endocrinology, 9th Edition. 2011.
Chương 2
BỆNH TUYẾN GIÁP
CƯỜNG CHỨC NĂNG TUYẾN GIÁP
I. ĐẠI CƯƠNG
Cường chức năng tuyến giáp hay cường giáp là thuật ngữ để chỉ tình trạng tuyến giáp tăng tổng hợp và giải phóng hormon.
Khi nồng độ hormon tuyến giáp lưu hành trong máu tăng cao sẽ tác động gây rối loạn chức năng của các cơ quan và tổ chức trong cơ thể dẫn đến nhiễm độc hormon tuyến giáp.
Nhiễm độc giáp là thuật ngữ để chỉ những biểu hiện sinh hóa, sinh lý của cơ thể gây ra do dư thừa nồng độ hormon tuyến giáp lưu hành trong máu.
Trạng thái lâm sàng của cường giáp phụ thuộc vào nguyên nhân gây bệnh, cơ chế bệnh sinh và mức độ bệnh. Tuy nhiên, bệnh cảnh lâm sàng chung là tình trạng nhiễm độc giáp. Trong nhiều trường hợp khái niệm cường giáp và nhiễm độc giáp có thể sử dụng thay thế cho nhau.
II. NGUYÊN NHÂN, PHÂN LOẠI
1. Phân loại nguyên nhân gây cường giáp
Dựa theo sinh lý bệnh học có thể xếp loại cường giáp thành hai nhóm chính.
1.1. Cường giáp do tăng sự kích thích
- Bệnh Basedow (bệnh Grave).
- Chửa trứng hoặc choriocarcinoma (carcinoma đệm nuôi), u quái giáp buồng trứng (struma ovarii).
- Ung thư tuyến giáp.
- Adenom thùy trước tuyến yên tiết quá nhiều TSH.
Ngoại trừ adenom thùy trước tuyến yên, tất cả các trường hợp còn lại đều có nồng độ TSH thấp do bị ức chế bởi lượng hormon tuyến giáp quá nhiều lưu hành trong máu.
1.2. Cường giáp tự chủ
Một phần mô chủ tuyến giáp tăng sinh và trở nên cường chức năng. Hậu quả là sự kiểm soát từ tuyến yên bị ức chế, mô chủ giáp ở ngoài vùng tổn thương cũng bị ức chế theo.
- Bướu tuyến giáp đơn nhân hoặc đa nhân có cường giáp.
- Viêm tuyến giáp bao gồm viêm tuyến giáp bán cấp, viêm tuyến giáp có đau, viêm tuyến giáp thầm lặng, viêm tuyến giáp sau đẻ.
- Hiện tượng iod-Basedow.
- Do dùng thuốc (amiodaron), hormon tuyến giáp.
2. Phân loại nguyên nhân gây nhiễm độc giáp
2.1. Tăng tổng hợp hormon kéo dài
- Bệnh Basedow.
- U độc tuyến giáp đa nhân.
- U độc tuyến giáp đơn nhân (adenom).
- Hiện tượng iod-Basedow.
- Ung thư đệm nuôi.
- Do tăng tiết TSH.
Trong số các nguyên nhân trên, ngoại trừ hiện tượng iod-Basedow, còn lại tất cả đều có tăng độ tập trung I131 tại tuyến giáp.
2.2. Nhiễm độc giáp có giảm độ tập trung I131 tại tuyến giáp.
- Nhiễm độc giáp tố giả (Thyrotoxicosis factitia).
- Viêm tuyến giáp bán cấp.
- Viêm tuyến giáp có nhiễm độc thoáng qua (viêm tuyến giáp có đau, viêm tuyến giáp thầm lặng, viêm tuyến giáp sau đẻ).
- Tế bào tuyến giáp lạc chỗ - u quái giáp buồng trứng (struma ovarii), ung thư tuyến giáp di căn.
III. BỆNH BASEDOW
1. Định nghĩa, danh pháp
Định nghĩa: Bệnh Basedow được đặc trưng với tuyến giáp to lan tỏa, nhiễm độc hormon giáp, bệnh mắt và thâm nhiễm hốc mắt, đôi khi có thâm nhiễm da.
Bệnh được gọi dưới một số danh pháp khác nhau tùy thuộc vào thói quen của từng quốc gia, châu lục. Những quốc gia sử dụng tiếng Anh thường gọi là bệnh Grave, đa số các nước thuộc châu Âu gọi là bệnh Basedow. Ở Việt Nam bệnh thường được sử dụng dưới hai danh pháp: bệnh Basedow hoặc bướu giáp lan tỏa nhiễm độc. Tuy tên gọi khác nhau song không có sự khác nhau về bản chất và biểu hiện của bệnh.
Bệnh Basedow là thể điển hình và hay gặp nhất trong số các bệnh có cường chức năng tuyến giáp.
2. Yếu tố nguy cơ và cơ chế bệnh sinh
2.1. Yếu tố nguy cơ
Bệnh Basedow không có nguyên nhân, song tồn tại một số yếu tố nguy cơ cho sự xuất hiện bệnh, bao gồm:
- Yếu tố gen, di truyền: các thành viên trong gia đình người bệnh có thể mắc một số bệnh tự miễn như viêm tuyến giáp Hashimoto, đái tháo đường typ 1, bệnh thiếu máu ác tính. Bệnh di truyền theo dòng gái.
- Nhiễm trùng không đặc hiệu.
- Chấn thương tâm lý (stress).
- Giới nữ sau tuổi dậy thì. Tỉ lệ mắc bệnh nữ/nam dao động 7-10/1.
- Thai sản.
- Sử dụng iod hoặc thuốc có chứa iod như amiodaron.
- Nhiễm phóng xạ.
2.2. Cơ chế bệnh sinh
Bệnh Basedow là bệnh có cơ chế tự miễn, biểu hiện bằng rối loạn miễn dịch tế bào và miễn dịch dịch thể.
Rối loạn miễn dịch tế bào đặc trưng bởi giảm số lượng và chức năng tế bào lympho T ức chế (Ts-T suppresser), tăng tế bào lympho T hỗ trợ (Th-T helper). Các kháng nguyên lớp I của hệ HLA tham gia vào hiện tượng cảm ứng của Ts độc tế bào là CD8, đồng thời sự diễn đạt lạc chỗ kháng nguyên HLA-DR trên bề mặt tế bào tuyến giáp là điều kiện tiên quyết để khởi động các rối loạn miễn dịch. Các tế bào Th với sự có mặt của monocyte và kháng nguyên đặc hiệu, một mặt sản xuất ra γ interferon (IFNγ), mặt khác kích thích tế bào lympho B đặc hiệu sản xuất ra kháng thể kích thích tuyến giáp mà quan trọng nhất là kháng thể kháng thụ thể TSH (TRAb). Đây là kháng thể kích thích tế bào tuyến giáp tăng tổng hợp và giải phóng hormon vào máu gây cường chức năng ở người bệnh Basedow.
3. Chẩn đoán
3.1. Lâm sàng
Biểu hiện bằng sự thay đổi chức năng của nhiều cơ quan do hiện tượng dư thừa hormon tuyến giáp. Trong số các cơ quan bị ảnh hưởng, rõ nét nhất gồm hệ thần kinh, tim mạch, tuyến giáp, mắt, da và cơ, một số tuyến nội tiết và rối loạn chuyển hóa, điều hòa thân nhiệt.
3.1.1. Rối loạn chuyển hóa và điều hòa thân nhiệt
- Người bệnh thường có biểu hiện uống nhiều, khát, ăn nhiều, mau đói, gầy sút cân. Luôn có cảm giác nóng bức, ra nhiều mồ hôi, có thể sốt nhẹ 37o5 - 38oC. Lòng bàn tay ấm, ẩm ướt, mọng nước - bàn tay Basedow.
- Khoảng 50% trường hợp tiêu chảy không kèm đau quặn với số lượng 5-10 lần/ngày do tăng nhu động ruột và giảm tiết các tuyến của ống tiêu hóa.
- Tăng nồng độ hormon tuyến giáp dẫn đến loạn dưỡng protid, lipid của gan. Bệnh nặng có thể tăng các enzym gan, giảm protein, rối loạn tổng hợp và phân hủy cholesterol. Những rối loạn trên cuối cùng có thể dẫn đến loạn dưỡng hoặc xơ gan. Chức năng tuyến tụy cũng có thể rối loạn gây tăng glucose máu.
3.1.2. Biểu hiện tim mạch
Tăng nồng độ hormon tuyến giáp tác động lên hệ tim mạch thông qua ba cơ chế chủ yếu: tác động trực tiếp lên tế bào cơ tim gây tăng co bóp của tế bào, tương tác với
hệ thần kinh giao cảm gây cường chức năng, và tác động lên tuần hoàn ngoại vi gây tăng tiêu thụ oxy ở ngoại biên. Biểu hiện tim mạch ở người bệnh Basedow đặc trưng bởi bốn hội chứng sau:
- Hội chứng tim tăng động:
+ Các biểu hiện như hồi hộp đánh trống ngực, nhịp tim nhanh thường xuyên gặp ở hầu hết người bệnh. Tần số tim dao động trong khoảng 100-140 chu kì/phút, đôi khi có cơn nhịp nhanh kiểu Bouveret, nhịp nhanh kịch phát trên thất.
+ Mạch quay nảy mạnh, căng. Tăng huyết áp tâm thu còn huyết áp tâm trương bình thường hoặc giảm.
+ Nghe tim có thể thấy T1 đanh ở mỏm, tiếng thổi tâm thu ở gian sườn III-IV cạnh ức trái.
+ Điện tim thường có tăng biên độ các sóng P, R, T. Khoảng PQ ngắn lại, tăng chỉ số Sokolow - Lyon thất trái mà không có dày thất trái. Siêu âm tim thấy tăng cung lượng tim, tăng phân xuất tống máu và chỉ số co cơ thất trái.
- Hội chứng suy tim:
Rối loạn huyết động nặng và kéo dài dẫn đến suy tim, giai đoạn đầu thường là suy tim tăng cung lượng. Cung lượng tim có thể tăng đạt mức 8-14lít/phút. Phân xuất tống máu có thể đạt 65-75%. Suy tim thường xuất hiện ở người bệnh cao tuổi, có bệnh tim mạch trước đó, nhiễm độc hormon mức độ nặng. Tim to chủ yếu thất trái do phì đại cơ tim. Do tăng cung lượng tim nên các triệu chứng suy tim trên lâm sàng thường nghèo nàn, không điển hình.
- Rung nhĩ: là biến chứng hay gặp do nhiễm độc giáp, có một số đặc điểm sau:
+ Lúc đầu chỉ là cơn kịch phát ngắn, sau đó xuất hiện thường xuyên.
+ Trên điện tim thấy đáp ứng thất nhanh, biên độ các sóng f, R cao có thể kèm theo cuồng động nhĩ.
+ Thường xuất hiện ở người cao tuổi, bệnh nặng. Rung nhĩ có thể tự hết khi điều trị người bệnh về bình giáp.
+ Rung nhĩ ở người bệnh Basedow vẫn có thể hình thành huyết khối nhĩ trái gây tắc mạch não.
- Hội chứng suy vành:
Tăng cung lượng tim kéo dài dẫn đến phì đại cơ tim, làm cho công của cơ tim tăng dẫn đến tăng nhu cầu oxy đối với cơ tim gây cơn đau thắt ngực. Cơn đau thắt ngực có thể xuất hiện cả khi gắng sức và khi nghỉ. Nhồi máu cơ tim rất hiếm gặp. Tổn thương chủ yếu là do co thắt động mạch vành. Nếu có cơn đau thắt ngực thì khi chụp động mạch vành thường không thấy hẹp có ý nghĩa. Cơn đau thắt ngực sẽ giảm hoặc hết khi người bệnh về bình giáp.
3.1.3. Biểu hiện thần kinh - tinh thần - cơ
- Triệu chứng thần kinh - tinh thần:
+ Thường biểu hiện bằng tình trạng bồn chồn, tính tình thay đổi, dễ cáu gắt, xúc động, giận dữ.
+ Có thể đau đầu, chóng mặt, sợ ánh sáng, rối loạn giấc ngủ, mệt mỏi, giảm khả năng lao động.
+ Rối loạn vận mạch như đỏ mặt từng lúc, toát mồ hôi.
+ Run tay tần số cao, biên độ nhỏ, thường ở đầu ngón, có thể run lưỡi, môi, đầu, chân.
+ Rối loạn tâm thần có thể xảy ra nhưng rất hiếm, có thể có cơn kích động hoặc lú lẫn, hoang tưởng.
- Tổn thương cơ biểu hiện ở các mức độ khác nhau như mỏi cơ, yếu cơ, nhược cơ hoặc liệt cơ chu kì. Tổn thương cơ hay gặp ở người bệnh nam, tiến triển từ từ, nặng dần. Khi kết hợp với bệnh nhược cơ thì yếu cơ xuất hiện ở các cơ vận động nhãn cầu, cơ nhai, nuốt, nói. Nếu bệnh nặng có thể liệt cơ hô hấp. Liệt cơ chu kì có thể xuất hiện từ vài giờ đến vài ngày, có thể kèm theo giảm nồng độ kali huyết.
3.1.4. Bướu tuyến giáp
Tuyến giáp to ở các mức độ khác nhau, có đặc điểm bướu lan tỏa (đôi khi hỗn hợp), mật độ mềm, thùy phải thường lớn hơn thùy trái, không có biểu hiện của viêm tuyến giáp trên lâm sàng.
Tuyến giáp to giống như bướu mạch vì có thể sờ thấy rung miu, nghe thấy tiếng thổi tâm thu hoặc liên tục tại các cực của tuyến, nhất là cực trên.
Nếu eo tuyến giáp cũng to sẽ tạo ra bướu hình nhẫn chèn ép khí quản gây khó thở.
Cá biệt ở một số người bệnh, tuyến giáp có thể lạc chỗ nằm ở sau xương ức hoặc gốc lưỡi, phát hiện được dựa vào xạ hình tuyến giáp.
3.1.5. Bệnh mắt do Basedow
Khoảng 50% người bệnh Basedow có biểu hiện bệnh mắt trên lâm sàng. Bệnh mắt là biểu hiện điển hình, đặc trưng của cơ chế tự miễn ở người bệnh Basedow.
- Cơ chế bệnh sinh bệnh mắt do Basedow có thể tóm tắt như sau: Các tự kháng thể, nhất là TRAb sau khi hình thành sẽ kết hợp với thyroglobulin hoặc tế bào lympho Th tạo thành phức hợp kháng nguyên - kháng thể lưu hành trong máu tới hốc mắt. Tại đó, phức hợp này kết hợp với các cơ hốc mắt và tổ chức sau nhãn cầu gây ra hiện tượng viêm. Hậu quả của quá trình viêm là hiện tượng phù nề, giữ nước, ứ đọng các mucopolysaccharid và các acid có tính hút nước mạnh như acid hyaluronic, acid chondrohytinsulfuric gây cản trở lưu thông dòng máu tĩnh mạch, tăng sinh tổ chức liên kết, thâm nhiễm các tế bào lympho và tương bào (plasmocyt). Cơ chế chủ yếu của lồi mắt là tăng sinh thâm nhiễm, phù tổ chức sau nhãn cầu, viêm và thâm nhiễm các cơ vận nhãn dẫn đến tăng áp lực sau nhãn cầu, đẩy nhãn cầu ra phía trước gây lồi mắt, xơ hóa các cấu trúc ngoài nhãn cầu (giảm lực giữ nhãn cầu ở vị trí sinh lý) do vậy lồi mắt sẽ khó hồi phục.
- Đặc điểm lồi mắt ở người bệnh Basedow:
Lồi mắt có thể xuất hiện cả hai bên, cân xứng hoặc không. 10-20% trường hợp lồi mắt một bên. Lồi mắt có thể xuất hiện không song hành với bệnh chính; khoảng 20% số người bệnh lồi mắt xuất hiện trước khi biểu hiện cường giáp trên lâm sàng, 40% xuất hiện đồng thời với bệnh chính và 40% xuất hiện sau các triệu chứng chủ yếu của bệnh thậm chí khi đã bình giáp hoặc suy giáp sau điều trị. Về tiến triển, lồi mắt có thể giảm hoặc hết khi người bệnh bình giáp song nhiều trường hợp sẽ duy trì lâu dài.
- Triệu chứng bệnh mắt do Basedow:
+ Triệu chứng cơ năng thường là cảm giác chói mắt, cộm như có bụi bay vào mắt hoặc đau nhức hố mắt, chảy nước mắt.
+ Lồi mắt có thể kèm theo phù nề mi mắt, kết mạc, giác mạc, sung huyết giác mạc, đau khi liếc mắt hoặc xuất hiện nhìn đôi (song thị).
+ Nếu lồi mắt mức độ nặng có thể tổn thương giác mạc, dây thần kinh thị giác gây mất thị lực (mù).
+ Viêm thâm nhiễm các cơ vận nhãn làm xuất hiện một số dấu hiệu rối loạn trương lực thần kinh của các cơ này dẫn đến rối loạn hội tụ nhãn cầu hai bên, hở khe mi, mất đồng vận giữa nhãn cầu với mi mắt và cơ trán, mi mắt nhắm không khít.
+ Chụp cắt lớp điện toán hốc mắt có thể thấy biểu hiện viêm dày, phì đại thâm nhiễm các cơ giữ nhãn cầu.
3.1.6. Biến đổi chức năng một số tuyến nội tiết
- Rối loạn chức năng tuyến nội tiết sinh dục ở nữ gây rối loạn chu kì kinh nguyệt. Bệnh nặng có thể teo tử cung, buồng trứng hoặc tuyến sữa. Có thể sảy thai hoặc vô sinh. Nếu bệnh xuất hiện ở tuổi dậy thì thì người bệnh thường chậm xuất hiện kinh nguyệt và các biểu hiện sinh dục thứ phát. Ở người bệnh nam xuất hiện giảm ham muốn tình dục, vú to hoặc chảy sữa.
- Rối loạn chức năng tuyến thượng thận. Nếu bệnh nặng, kéo dài có thể gây giảm chức năng tuyến thượng thận với biểu hiện giảm tổng hợp, giải phóng hormon corticoid dẫn đến cảm giác mệt mỏi, vô lực, xạm da, hạ huyết áp.
- Cường sản tuyến ức và hệ thống lympho (hạch, lách) hay gặp ở người bệnh tuổi thiếu niên, dậy thì hoặc bệnh mức độ nặng.
3.1.7. Một số biểu hiện khác hiếm gặp
- Phù niêm trước xương chày gặp ở 5-10% trường hợp do thâm nhiễm da. Trên lâm sàng rất hiếm gặp biểu hiện này.
- Bệnh to đầu chi do tuyến giáp - thyroid acropachy, biểu hiện bằng phì đại đầu ngón chân, tay, đôi khi có ngón tay dùi trống, thường gặp ở người bệnh có phù niêm trước xương chày hoặc lồi mắt.
- Vết bạch biến ở da, viêm quanh khớp vai.
3.2. Cận lâm sàng
3.2.1. Định lượng hormon
Tăng nồng độ T3, T4, FT3, FT4; giảm nồng độ TSH.
3.2.2. Độ tập trung iod phóng xạ tại tuyến giáp có một số đặc điểm:
- Chỉ số hấp thu tại các thời điểm tăng so với người bình thường.
- Tốc độ tăng nhanh, sớm ở các giờ đầu (2-6 giờ).
- Chỉ số hấp thu cao nhất ở các thời điểm 6-8 giờ sau đó giảm nhanh tạo ra góc thoát (góc chạy) trên đồ thị.
3.2.3. Định lượng nồng độ các tự kháng thể
- Quan trọng nhất là TRAb: bình thường âm tính hoặc nồng độ rất thấp không đáng kể. Ở người bệnh Basedow, TRAb dương tính gặp ở 80-90% trường hợp.
- Các tự kháng thể kháng thyroglobulin - TGAb, kháng thể kháng peroxidase - TPOAb biến đổi không đặc hiệu, không có giá trị chẩn đoán bệnh Basedow.
3.2.4. Một số xét nghiệm biến đổi không đặc hiệu
Bao gồm: giảm cholesterol, tăng glucose hoặc calci huyết, giảm bạch cầu hạt.
3.2.5. Siêu âm tuyến giáp
Giúp xác định thể tích và thể loại của tuyến giáp (lan tỏa, nhân hay hỗn hợp).
3.2.6. Chụp cắt lớp vi tính điện toán hoặc cộng hưởng từ hốc mắt
Sẽ xác định được biểu hiện phì đại của các cơ vận nhãn khi có lồi mắt.
3.3. Chẩn đoán xác định
Tuy bệnh Basedow có nhiều triệu chứng lâm sàng, cận lâm sàng, song chẩn đoán xác định dựa vào một số triệu chứng chủ yếu:
- Bướu tuyến giáp to lan tỏa (hoặc hỗn hợp).
- Nhịp tim nhanh thường xuyên.
- Lồi mắt.
- Mệt mỏi, nóng bức, ra nhiều mồ hôi, ăn nhiều, uống nhiều, sút cân.
- Thay đổi tính tình, dễ cáu gắt, rối loạn giấc ngủ, yếu hoặc liệt cơ chu kì, run tay đầu ngón.
- Tăng nồng độ hormon tuyến giáp, giảm TSH.
- Tăng độ tập trung 131I tại tuyến giáp.
- TRAb dương tính hoặc tăng nồng độ.
3.4. Các thể lâm sàng bệnh Basedow
3.4.1. Thể thông thường, điển hình
Như đã mô tả.
3.4.2. Thể bệnh ở trẻ em và tuổi trưởng thành
Thường có tuyến giáp to hơn, trẻ phát triển nhanh về chiều cao và xương nhanh cốt hóa, biểu hiện sinh dục thứ phát chậm phát triển, trí nhớ giảm, kết quả học tập kém, run tay biên độ lớn.
3.4.3. Bệnh Basedow ở người cao tuổi
Bệnh Basedow ở lứa tuổi này thường có biểu hiện rầm rộ về tim mạch song tuyến giáp to vừa phải, run tay biên độ lớn, ít có triệu chứng về mắt.
3.4.4. Bệnh Basedow ở phụ nữ có thai
Người bệnh Basedow khi mang thai dễ bị xảy thai, đẻ non hoặc thai chết ngay sau sinh. Thời gian đầu của thai kỳ, các triệu chứng của bệnh nặng lên, sau đó giảm đi và ổn định đến khi sinh con. Sau khi sinh con và trong thời gian cho con bú, bệnh có thể lại nặng lên.
3.4.5. Thể bệnh theo triệu chứng lâm sàng
- Thể tim: Biểu hiện tim mạch rầm rộ, nổi trội (cardiothyrotoxicosis).
- Thể tăng trọng lượng: Thường gặp ở người bệnh nữ, tuổi trẻ, hay kèm theo mất kinh, gặp ở 5% các trường hợp bệnh Basedow nói chung.
- Thể suy mòn hay còn gọi là thể vô cảm: Thường gặp ở người già, triệu chứng lâm sàng nổi trội là gầy sút nhiều.
- Thể tiêu hóa: Tiêu chảy nhiều, gầy sút nhanh.
- Thể giả liệt chu kỳ thường kèm theo có hạ kali máu.
- Thể có rối loạn tâm thần biểu hiện bằng cơn kích động hoặc tình trạng lú lẫn hay hoang tưởng.
- Thể theo triệu chứng sinh hóa:
+ Cường giáp do tăng nồng độ T3, còn T4 vẫn bình thường, gặp ở 5-10% trường hợp.
+ Cường giáp do tăng nồng độ T4, còn T3 bình thường. Thể này rất ít gặp.
3.5. Chẩn đoán phân biệt
- Bướu nhân độc (bệnh Plummer) có biểu hiện tuyến giáp to thể nhân, trên xạ hình thể hiện là vùng nóng, không có lồi mắt, triệu chứng tim mạch rầm rộ, TRAb(-).
- Viêm tuyến giáp bán cấp có cường giáp. Tuyến giáp viêm có đau, to không đối xứng giữa hai thùy, mật độ chắc, có biểu hiện của viêm.
- Viêm tuyến giáp Hashimoto: khi bệnh Basedow biểu hiện kín đáo hoặc giai đoạn không có nhiễm độc hormon giáp, đôi khi cần chẩn đoán phân biệt với viêm tuyến giáp Hashimoto có tuyến giáp to, mật độ chắc như gỗ, TRAb (-) còn TGAb, TPOAb lại tăng cao.
4. Điều trị
4.1. Mục tiêu và nguyên tắc điều trị
- Mục tiêu trước mắt là đưa người bệnh về tình trạng bình giáp.
- Duy trì tình trạng bình giáp trong một khoảng thời gian để đạt được khỏi bệnh bằng các biện pháp.
- Dự phòng và điều trị biến chứng nếu có.
- Lựa chọn phương pháp điều trị thích hợp với từng người bệnh.
- Có ba phương pháp điều trị cơ bản, bao gồm: Nội khoa, phẫu thuật tuyến giáp hoặc điều trị bằng phóng xạ.
4.2. Điều trị nội khoa
4.2.1. Chống lại tổng hợp hormon tuyến giáp
- Thuốc kháng giáp tổng hợp: là dẫn chất của thionamid gồm hai phân nhóm:
* Phân nhóm thiouracil (benzylthiouracil - BTU 25 mg; methylthiouracil – MTU 50mg, 100mg; propylthiouracil - PTU 50mg, 100mg).
* Phân nhóm imidazol: methimazol, carbimazol (neo-mercazol), tất cả đều có hàm lượng 5mg.
+ Cơ chế tác dụng của thuốc: tại tuyến và ngoài tuyến giáp.
* Tại tuyến giáp: (1) Ngăn cản sự hữu cơ hóa iod bằng cách ức chế gắn iod với thyroglobulin; (2) Ngăn cản sự hình thành và kết hợp của monoiodotyrosin và diiodotyrosin để tạo ra hormon tuyến giáp thể hoạt động (T3, T4); (3) Biến đổi cấu trúc và kìm hãm tổng hợp thyroglobulin.
* Ngoài tuyến giáp: (1) ức chế miễn dịch (có thể cả trong và ngoài tuyến giáp) thể hiện bằng giảm trình diện kháng nguyên, giảm prostaglandin và cytokin được tế bào tuyến giáp giải phóng ra, ức chế hình thành gốc tự do trong tế bào lympho T và B; (2) ngăn cản sự chuyển ngược từ T4 về T3 ở ngoại vi.
Tác dụng kháng giáp của phân nhóm imidazol mạnh hơn phân nhóm thiouracil khoảng 7 - 15 lần (trung bình 10 lần), đồng thời tác dụng cũng kéo dài hơn (thời gian bán thải của imidazol 6 giờ, thiouracil 1,5 giờ); cho nên khi dùng liều trung bình có thể chỉ sử dụng 1 lần trong ngày. Ngược lại, phân nhóm thiouracil ít gây dị ứng hơn. Do thuốc gắn với protein mạnh hơn nên ít ngấm qua nhau thai và sữa. Vì vậy có thể dùng cho người bệnh mang thai hoặc cho con bú.
+ Liều lượng và cách dùng:
Nói chung liều điều trị và liều độc có khoảng cách khá lớn nên độ an toàn cao. Sử dụng thuốc thuộc phân nhóm nào là tùy theo thói quen của bác sĩ và của từng quốc gia, châu lục. Ở các quốc gia Bắc Mỹ quen dùng PTU, methimazol; còn ở châu Âu lại hay dùng BTU, MTU, methimazol, carbimazol.
Liều thuốc kháng giáp tổng hợp khác nhau tùy giai đoạn điều trị:
* Giai đoạn điều trị tấn công: trung bình 6 - 8 tuần. Khi đã chẩn đoán chắc chắn cường giáp, nên dùng ngay liều trung bình hoặc liều cao. Sau 10 - 20 ngày, nồng độ hormon tuyến giáp mới bắt đầu giảm, và sau 2 tháng mới giảm rõ để có thể đạt được tình trạng bình giáp.
Methimazol: 20 - 30 mg/ngày, chia 2 lần; PTU: 400 - 450 mg/ngày chia 3 lần.
Các tác giả Nhật sử dụng liều ban đầu methimazol là 30 - 60mg/ngày; PTU là 300 - 600 mg/ngày; chia 3 - 4 lần trong ngày.
* Giai đoạn điều trị duy trì: trung bình 18 - 24 tháng. Ở giai đoạn này, liều thuốc giảm dần mỗi 1 - 2 tháng dựa vào sự cải thiện của các triệu chứng.
Methimazol mỗi lần giảm 5 - 10mg; liều duy trì 5 - 10mg/ngày. PTU mỗi lần giảm 50 - 100 mg; liều duy trì 50 - 100mg/ngày.
Liều tấn công và duy trì cao hay thấp tùy thuộc vào mức độ nặng, nhẹ của bệnh và đáp ứng của từng người bệnh, tùy thuộc vào độ lớn của tuyến giáp, nồng độ hormon tuyến giáp và TRAb.
Sau 6 - 8 tuần đầu của giai đoạn điều trị tấn công, nếu các triệu chứng giảm dần về mức bình thường và đạt được tình trạng gọi là bình giáp thì coi như đã kết thúc giai đoạn tấn công.
+ Tiêu chuẩn bình giáp:
* Hết các triệu chứng cơ năng.
* Nhịp tim bình thường.
* Tăng cân hoặc trở lại cân trước khi bị bệnh.
* Chuyển hóa cơ bản < 20%.
* Nồng độ T3, T4 (FT4) trở lại bình thường. Nồng độ TSH sẽ vẫn ở mức thấp kéo dài vài tháng khi mà nồng độ T3, T4 đã trở về bình thường.
+ Khi nào ngừng điều trị các thuốc kháng giáp tổng hợp: nếu tình trạng bình giáp được duy trì liên tục trong suốt thời gian điều trị thì sau 18 đến 24 tháng có thể ngừng. Kết quả điều trị: 60-70% khỏi bệnh. Có khoảng 30-40% bị tái phát sau khi ngừng điều trị vài tháng. Điều trị thời gian quá ngắn, hoặc không liên tục thường là nguyên nhân tái phát của bệnh.
* Những yếu tố cho phép dự đoán tiến triển tốt là:
◊ Khối lượng tuyến giáp nhỏ đi.
◊ Liều duy trì cần thiết còn rất nhỏ (thiouracil ≤50mg; hoặc imidazole ≤5mg).
◊ Nghiệm pháp Werner (*) trở lại.
◊ Trong huyết thanh không còn hoặc còn rất ít TRAb.
◊ I131 tại giờ thứ 24 < 30%.
+ Tác dụng không mong muốn của thuốc kháng giáp tổng hợp:
* Dị ứng: vào ngày thứ 7 - 10 sau khi bắt đầu điều trị, có thể có sốt nhẹ, mẩn đỏ ngoài da, đau khớp, chỉ cần giảm liều hoặc cho các thuốc kháng histamin, không cần ngừng điều trị trừ khi có dị ứng rất nặng.
* Giảm bạch cầu: khoảng 0,5% có thể bị mất bạch cầu hạt, xảy ra trong 3 tháng đầu điều trị. Trước khi điều trị cần thử công thức bạch cầu vì trong cường giáp chưa điều trị có thể có giảm bạch cầu là một dấu hiệu của bệnh.
Khi bạch cầu < 4000G/l hoặc bạch cầu đa nhân trung tính < 45% thì cần ngừng thuốc kháng giáp tổng hợp.
* Rối loạn tiêu hóa: ít gặp và thường chỉ thoáng qua. Hội chứng hoàng đảm thường do tắc mật trong gan hoặc viêm gan (thực tế rất hiếm gặp, có thể xảy ra ở những người bệnh thể trạng yếu). Nếu có hội chứng hoàng đảm nên thay bằng liệu pháp iod, dung dịch lugol tạm thời hoặc vĩnh viễn.
+ Chống chỉ định dùng các thuốc kháng giáp tổng hợp:
* Bướu tuyến giáp lạc chỗ, đặc biệt với bướu sau lồng ngực.
* Nhiễm độc ở phụ nữ có thai hoặc cho con bú.
* Suy gan, suy thận nặng.
* Bệnh lý dạ dày - tá tràng.
- Iod và các chế phẩm chứa iod:
Iod vô cơ là thuốc kháng giáp xưa nhất mà người ta biết, được dùng lần đầu tiên bởi Plummer (Mayo Clinic) năm 1923 có kết quả trong bệnh Basedow.
+ Nhu cầu iod sinh lý bình thường của mỗi người là 150 - 200mg/ngày. Nếu đưa vào cơ thể một lượng lớn iod ³ 200mg/ngày và kéo dài, sẽ gây ra hiện tượng iod-Basedow.
+ Nếu dùng iod với liều trong khoảng 5 - 100mg/ngày sẽ có nhiều tác dụng có thể dùng để điều trị bệnh Basedow. Với liều như trên iod sẽ:
* Ức chế gắn iod với thyroglobulin dẫn đến giảm sự kết hợp mono - và diiodotyrosin và hậu quả là giảm tổng hợp T3, T4 dẫn đến hiệu ứng Wolff- Chaikoff.
* Giảm sự phóng thích hormon tuyến giáp vào máu.
* Làm giảm sự tưới máu ở tuyến giáp đưa mô giáp về trạng thái nghỉ ngơi.
* Ức chế chuyển T4 thành T3 ở ngoại vi.
+ Liều lượng:
* Liều bắt đầu 5 mg/ngày, liều tối ưu 50 - 100 mg/ngày.
* Liều điều trị thông thường:
Dung dịch iod 1% x 20 - 60 giọt (25 - 75,9mg), (1ml dung dịch lugol 1% tương ứng 20 giọt có chứa 25,3 mg iod).
+ Cách dùng: chia làm 2-3 lần, pha với sữa, nước, uống vào các bữa ăn chính.
Iod có tác dụng sớm nhưng ngắn, sau vài ngày thuốc bắt đầu có tác dụng và mạnh nhất từ ngày thứ 5 - 15. Sau đó tác dụng giảm dần, muốn có tác dụng trở lại cần có thời gian nghỉ 1 - 2 tuần.
+ Chỉ định dùng iod:
* Basedow mức độ nhẹ.
* Phối hợp để điều trị cơn cường giáp cấp: chống lại sự phóng thích hormon giáp vào máu.
* Chuẩn bị cho phẫu thuật tuyến giáp: 2 tuần trước và 1 tuần sau phẫu thuật, tác dụng giảm tưới máu và bớt chảy máu lúc mổ, làm mô giáp chắc lại.
* Người bệnh có bệnh lý ở gan (viêm gan).
* Có bệnh tim kèm theo, cần hạ nhanh nồng độ hormon giáp.
Ngoài dạng dung dịch, iod còn được sản xuất dạng viên: bilivist viên nang 500mg, iopanoic acid (telepaque) viên nén 500 mg.
4.2.2. Ức chế b giao cảm
- Có tác dụng ức chế hoạt động của thần kinh giao cảm, ức chế quá trình chuyển ngược từ T4 về T3 ở ngoại vi. Thuốc có tác dụng sớm sau vài ngày sử dụng, giảm nhanh một số triệu chứng như hồi hộp, đánh trống ngực, run tay, bồn chồn, ra nhiều mồ hôi… Với liều trung bình, thuốc làm giảm nhịp tim song không gây hạ huyết áp.
- Thuốc có tác dụng ở ngoại vi nên không giảm được cường giáp, vì vậy phải luôn kết hợp với thuốc kháng giáp tổng hợp. Trong các thuốc chẹn b giao cảm, propranolol được khuyến cáo dùng rộng rãi nhất (Perlemuter - Hazard), liều 20-80 mg mỗi 6-8 giờ do tác dụng của thuốc nhanh nhưng ngắn, có thể dùng 4 - 6 lần/ngày.
- Chống chỉ định: hen phế quản và bệnh phổi tắc nghẽn mạn tính.
- Thuốc được dùng trong giai đoạn điều trị tấn công. Có thể dùng thay thế bằng metoprolol 1 lần/ngày do thuốc có tác dụng kéo dài. Nếu có chống chỉ định với chẹn b giao cảm, có thể thay thế bằng thuốc chẹn kênh calci như diltiazem liều 180 - 360mg/ngày chia 4 - 6 lần.
4.2.3. Kết hợp thuốc kháng giáp tổng hợp với thyroxin.
- Tác dụng của thyroxin khi phối hợp với thuốc kháng giáp tổng hợp là:
+ Duy trì nồng độ TSH ở mức thấp (khoảng 0,05 - 0,1mUI/ml) sẽ giảm được nguy cơ bùng nổ tự kháng nguyên cùng với tác dụng giảm hoạt tính của TRAb.
+ Dự phòng suy giáp do thuốc kháng giáp tổng hợp.
- Liều lượng thyroxin trung bình 1,8mg/kg/ngày, thường chỉ định trong giai đoạn điều trị duy trì sau khi đã bình giáp. Để dự phòng TRAb tái tăng trở lại có thể duy trì thyroxin đơn độc 2 - 3 năm sau khi đã ngừng thuốc kháng giáp tổng hợp. Khi dùng thyroxin phối hợp, nồng độ TRAb giảm được ở 60 - 70% người bệnh. Methimazol thường được chỉ định kết hợp với thyroxin hơn là PTU.
4.2.4. Corticoid
- Tuy bệnh Basedow có cơ chế tự miễn dịch, song trong điều trị, bản thân thuốc kháng giáp tổng hợp cũng đã có tác dụng ức chế miễn dịch, do vậy corticoid và các thuốc điều biến miễn dịch khác không có chỉ định dùng trong phác đồ điều trị thường quy.
- Corticoid chỉ định dùng ở người bệnh Basedow khi:
+ Có chỉ định áp dụng bổ sung các biện pháp điều trị lồi mắt, khi đó dùng liều cao đường uống hoặc tiêm truyền, thậm chí dùng liều xung (pulse - therapy).
+ Dùng phối hợp khi xuất hiện cơn bão giáp.
+ Khi người bệnh có dị ứng với thuốc kháng giáp tổng hợp.
+ Điều trị phù niêm trước xương chày.
4.2.5. Các thuốc khác
- Thuốc an thần, trấn tĩnh: Thường dùng seduxen dạng uống khi có chỉ định trong giai đoạn tấn công.
- Điều trị thuốc hỗ trợ và bảo vệ tế bào gan suốt thời gian dùng thuốc kháng giáp.
- Bổ sung các vitamin và khoáng chất.
4.2.6. Điều trị lồi mắt
Lồi mắt là một biểu hiện của bệnh Basedow, có thể dẫn đến một số biến chứng như nhìn đôi (song thị), giảm hoặc mất thị lực. Lồi mắt có thể xuất hiện và tiến triển không song hành với bệnh chính. Do đó, trong một số trường hợp cần bổ sung biện pháp điều trị lồi mắt.
- Chỉ định điều trị lồi mắt:
+ Độ lồi mắt trên 21 mm.
+ Lồi mắt không thuyên giảm mà tiếp tục tiến triển khi đã bình giáp.
+ Viêm mức độ nặng hoặc loét giác mạc.
+ Người bệnh nhìn đôi hoặc giảm thị lực < 8/10.
+ Lý do thẩm mỹ.
- Biện pháp điều trị lồi mắt:
Điều trị lồi mắt phải kết hợp với điều trị bệnh chính để đạt được bình giáp.
+ Biện pháp bảo vệ tại chỗ: Đeo kính râm tránh gió, bụi. Nhỏ thuốc chống khô mắt và viêm kết mạc. Nằm đầu cao để giảm phù mắt.
+ Ức chế miễn dịch: Sử dụng corticoid liều cao 40 - 60 mg/ngày dùng đường uống, trong 2 - 3 tuần sau đó giảm dần liều, cứ 10 ngày giảm 10mg. Đợt điều trị kéo dài 2 tháng có khi tới 4 - 6 tháng.
Ngoài uống có thể tiêm corticoid hậu nhãn cầu hoặc dưới kết mạc.
Có thể phối hợp corticoid với 6-mercaptopurin, cyclophosphamid, cyclosporin A.
+ Lợi tiểu: giảm phù tổ chức quanh và sau nhãn cầu. Có thể dùng furosemid 40mg/ngày, mỗi tuần dùng 2 - 3 ngày.
+ Kết hợp kháng giáp tổng hợp với thyroxin: có tác dụng giảm nồng độ và hoạt tính của TRAb.
Khoảng 80 - 90% biểu hiện bệnh lý mắt được cải thiện khi phối hợp kháng giáp tổng hợp với thyroxin. Liều thyroxin trung bình 1,6 - 1,8 mg/kg/ngày.
+ Chiếu xạ hốc mắt: Tác dụng chiếu xạ hốc mắt có thể gây ion hóa, hình thành gốc tự do, tác động lên các tế bào trung gian như macrophages, lymphocyt hoặc làm thay đổi sự hình thành các chất trung gian.
Chiếu xạ hốc mắt còn có tác dụng giảm phù nề ở các tổ chức lỏng lẻo của mắt. Nếu kết hợp với corticoid sẽ cho kết quả cao hơn.
+ Điều trị phẫu thuật lồi mắt được áp dụng khi các biện pháp điều trị bảo tồn không hiệu quả. Phẫu thuật giảm áp lực hốc mắt bằng phương pháp tạo lỗ khuyết ở sàn dưới hốc mắt, lấy chỗ cho nhãn cầu hạ xuống. Phẫu thuật còn nhằm để sửa chữa các cơ giữ nhãn cầu bị phì đại, điều trị lác.
4.3. Điều trị ngoại khoa bệnh Basedow
4.3.1. Chỉ định
- Điều trị nội khoa kết quả hạn chế, hay tái phát.
- Bướu giáp quá to.
- Basedow ở trẻ em điều trị bằng nội khoa không có kết quả.
- Phụ nữ có thai (tháng thứ 3 - 4) và trong thời gian cho con bú.
- Không có điều kiện điều trị nội khoa.
4.3.2. Chuẩn bị người bệnh
- Điều trị bằng thuốc kháng giáp tổng hợp sau 2 - 3 tháng để đưa người bệnh về trạng thái bình giáp, hoặc dùng carbimazol liều cao 50 - 60mg/ngày trong một tháng (Perlemuter-Hazard).
- Iod: dung dịch lugol 1% liều lượng 30 - 60 giọt/ngày, cho 2 - 3 tuần trước khi mổ, corticoid 20 - 30mg/ngày trước phẫu thuật 1 - 2 tuần.
- Nếu cho propranolol thì phải ngừng thuốc trước phẫu thuật 7 - 10 ngày.
4.3.3. Phương pháp mổ
Cắt gần toàn bộ tuyến giáp để lại 2 - 3g ở mỗi thùy để tránh cắt phải tuyến cận giáp.
4.3.4. Biến chứng của phương pháp điều trị ngoại khoa
- Chảy máu sau mổ.
- Cắt phải dây thần kinh quặt ngược gây nói khàn hoặc mất tiếng.
- Khi cắt phải tuyến cận giáp gây cơn tetani.
- Cơn nhiễm độc hormon giáp kịch phát có thể dẫn đến tử vong.
Chuẩn bị người bệnh tốt trước mổ là biện pháp đề phòng xuất hiện cơn nhiễm độc hormon giáp kịch phát trong phẫu thuật.
- Suy chức năng tuyến giáp: suy chức năng tuyến giáp sớm xuất hiện sau mổ vài tuần. Suy chức năng tuyến giáp muộn xuất hiện sau mổ vài tháng.
- Bệnh tái phát: ở những trung tâm lớn, 20% các trường hợp tái phát.
- Tỷ lệ tử vong dưới 1%.
4.4. Điều trị bằng đồng vị phóng xạ I131.
4.4.1. Chỉ định
- Điều trị nội khoa thời gian dài không có kết quả.
- Người bệnh > 40 tuổi có bướu không lớn lắm.
- Tái phát sau phẫu thuật.
- Bệnh Basedow có suy tim nặng không dùng được kháng giáp tổng hợp dài ngày hoặc không phẫu thuật được.
4.4.2. Chống chỉ định
- Phụ nữ có thai, đang cho con bú.
- Bướu nhân, bướu sau lồng ngực.
- Hạ bạch cầu thường xuyên.
4.4.3. Chuẩn bị người bệnh
- Cần dùng thuốc kháng giáp tổng hợp để bệnh giảm hoặc đạt bình giáp.
- Ngừng thuốc kháng giáp tổng hợp 5 - 7 ngày, sau đó đo độ tập trung iod I131 tuyến giáp để xác định liều xạ.
- Ngừng sử dụng iod hoặc các dẫn chất có iod trước 2 - 3 tuần.
4.4.4. Liều I131
Khoảng 80-120mCi/gam tuyến giáp (tính bằng xạ hình hoặc siêu âm).
4.4.5. Tác dụng không mong muốn của biện pháp điều trị bằng phóng xạ
- Giảm bạch cầu.
- Ung thư tuyến giáp.
- Cơn bão giáp xuất hiện khi điều trị phóng xạ cho người bệnh đang có nhiễm độc giáp mức độ nặng hoặc chưa bình giáp nói chung.
- Suy giáp tạm thời hoặc vĩnh viễn.
5. Tiến triển và biến chứng của bệnh Basedow
5.1. Tiến triển
- Bệnh Basedow thường không tự khỏi mà cần phải điều trị.
- Khi được điều trị bệnh, có thể khỏi hoàn toàn, song cũng có thể tái phát hoặc suy giáp do tai biến điều trị.
5.2. Biến chứng
- Suy tim, lúc đầu tăng cung lượng sau đó suy tim ứ trệ mạn tính.
- Rung nhĩ.
- Cơn bão giáp.
- Viêm gan do loạn dưỡng sau đó có thể xơ gan.
- Song thị, mất thị lực (mù) do lồi mắt.
- Suy giáp hoặc ung thư hóa liên quan đến điều trị.
IV. CƯỜNG GIÁP DO MỘT SỐ NGUYÊN NHÂN KHÁC
1. Bướu tuyến giáp đa nhân có nhiễm độc
- Cơ chế của bệnh chưa hoàn toàn sáng tỏ song ở nhiều trường hợp có biểu hiện liên quan đến đột biến gen của thụ thể TSH.
- Mức độ tăng tiết hormon tuyến giáp thường nhẹ hơn so với người bệnh Basedow do đó biểu hiện nhiễm độc giáp cũng ít điển hình, không rầm rộ.
- Biểu hiện tim mạch thường nổi trội như nhịp tim nhanh, rung nhĩ, có thể suy tim. Cảm giác mệt mỏi, run tay cũng hay gặp. Không bao giờ có lồi mắt.
- Thường gặp ở người bệnh trên 50 tuổi, nữ hay gặp hơn so với nam.
- Nồng độ hormon tuyến giáp tăng nhẹ, TSH có thể giảm thấp. Siêu âm phát hiện tuyến giáp có đa nhân với các kích thước khác nhau.
Độ tập trung iod 131I tại nhân tăng hấp thu xen kẽ giữa các nhân nóng và lạnh.
- Điều trị bằng 131I là biện pháp chủ yếu.
Thuốc kháng giáp tổng hợp và ức chế b giao cảm dùng cho người bệnh để đạt bình giáp song phải ngừng ít nhất 3 ngày trước khi điều trị bằng phóng xạ.
Phẫu thuật cắt bỏ nhân tuyến giáp sau một đợt điều trị nội khoa hoặc sau một vài liều phóng xạ trước đó.
2. Adenom tuyến giáp có nhiễm độc (bệnh Plummer)
- Cơ chế gây bệnh do đột biến gen của thụ thể TSH.
- Nhân tuyến giáp nằm ở một thùy hoặc eo tuyến, di động, không có tính chất bướu mạch, di động, mặt nhẵn.
- Đa số trường hợp có nhiễm độc giáp điển hình, triệu chứng tim mạch cũng thường rầm rộ. Không có lồi mắt.
- Tuổi thường gặp: 30 - 40 tuổi.
- Xét nghiệm có tăng nồng độ hormon tuyến giáp, giảm TSH. Trong một số trường hợp tăng T3, còn T4 bình thường.
Xạ hình tuyến giáp biểu hiện bằng nhân nóng, vùng còn lại có thể không bắt xạ.
- Điều trị chủ yếu bằng phóng xạ iod 131I hoặc phẫu thuật cắt bỏ khối u. Thuốc kháng giáp tổng hợp, ức chế b giao cảm chỉ định dùng trước phẫu thuật cho những người bệnh có biểu hiện nhiễm độc giáp rõ.
3. Cường giáp thoáng qua do viêm tuyến giáp
Cường giáp thoáng qua do viêm tuyến giáp bao gồm viêm tuyến giáp bán cấp, viêm tuyến giáp thầm lặng, viêm tuyến giáp sau đẻ.
3.1. Viêm tuyến giáp bán cấp tế bào khổng lồ
- Bệnh hay gặp ở nữ, tuổi 30 - 50.
- Biểu hiện từ từ hoặc đột ngột, các triệu chứng của viêm như đau lan ra góc hàm và tai, tăng nhạy cảm tại tuyến giáp, có thể có nhiễm độc hormon giáp.
Tuyến giáp to một hoặc hai bên, mật độ chắc.
- Tăng nồng độ hormon tuyến giáp, giảm TSH ở giai đoạn đầu sau đó có thể suy giáp gặp ở 5 - 10%.
Độ tập trung iod 131I tại tuyến giáp giảm.
Chọc hút tuyến giáp thấy thâm nhiễm nhiều bạch cầu lympho và đa nhân trung tính cùng với các u hạt và tế bào khổng lồ nhiều nhân.
- Điều trị:
+ Corticoid liều cao 40 - 60 mg/ngày sau đó giảm liều.
+ Dùng aspirin hoặc chống viêm giảm đau không steroitd.
+ Nếu có cường giáp thì dùng thuốc kháng giáp tổng hợp, ức chế b giao cảm 1 - 2 tuần.
+ Khi có suy giáp thì dùng hormon tuyến giáp.
3.2. Viêm tuyến giáp thầm lặng
- Còn gọi là viêm tuyến giáp bán cấp không đau có biểu hiện cường giáp thoáng qua.
- Tiến triển qua ba giai đoạn: Giai đoạn có nhiễm độc giáp với nhiều biểu hiện như nhịp tim nhanh, nóng bức, ra nhiều mồ hôi, sút cân, đau cơ, liệt cơ chu kỳ, tuyến giáp to lan tỏa, đối xứng mật độ hơi chắc. Sau giai đoạn nhiễm độc giáp là giai đoạn suy giáp thoáng qua và sau đó là giai đoạn hồi phục.
- Điều trị biểu hiện nhiễm độc do viêm tuyến giáp thầm lặng chỉ cần dùng ức chế b giao cảm, không cần dùng thuốc kháng giáp tổng hợp vì tăng hormon tuyến giáp là do viêm.
3.3. Viêm tuyến giáp sau đẻ
- Biểu hiện tương tự như viêm tuyến giáp thầm lặng.
- Cường giáp thoáng qua trong 3 - 6 tháng xuất hiện sau giai đoạn toàn phát và sau đó là suy giáp trong vài tháng và cuối cùng là giai đoạn hồi phục.
- Tuyến giáp to vừa phải, kháng thể kháng TPO dương tính.
- Điều trị tương tự như viêm tuyến giáp thầm lặng.
4. Cường giáp do dùng thuốc có iod
- Dùng thuốc có iod kéo dài, iod hữu cơ dùng để chụp X quang, amiodaron điều trị loạn nhịp.
- Biểu hiện cường giáp kèm theo có hay không có lồi mắt.
- Nồng độ T4 tăng hơn là tăng T3. Độ tập trung iod I131 thấp hoặc mất hẳn.
- Sau khi ngừng thuốc có iod, biểu hiện cường giáp có thể thoái lui. Nếu vẫn còn tồn tại cường giáp thì có thể sử dụng thuốc kháng giáp tổng hợp, ức chế giao cảm trong 1 - 2 tuần.
5. Cường giáp do carcinom tuyến giáp
- Tuyến giáp có thể to, mật độ chắc.
- Biểu hiện nhiễm độc giáp gồm: mệt mỏi, sút cân, hồi hộp, đánh trống ngực, nhịp tim nhanh. Không có triệu chứng lồi mắt.
- Có thể tăng nồng độ hormon tuyến giáp, giảm TSH thoáng qua.
- Biện pháp điều trị: Cắt bỏ toàn bộ tuyến giáp sau đó xạ trị với liều cao cho kết quả tốt.
6. Cường giáp do chửa trứng (carcinoma đệm nuôi)
- Triệu chứng lâm sàng, cận lâm sàng điển hình của cường giáp.
- Không có tuyến giáp to, triệu chứng mắt âm tính.
- Cơ chế: các mô của đệm nuôi tiết hCG-Human chorionic gonadotropin, có tác dụng giống TSH.
- Cường giáp hết nhanh sau khi nạo u đệm nuôi hoặc hóa trị liệu.
7. Cường giáp do u quái giáp buồng trứng
- U quái buồng trứng có thể có mô của tuyến giáp và mô này trở thành cường chức năng.
- Biểu hiện cường giáp thường nhẹ như nhịp tim nhanh, sút cân. Không có tuyến giáp to và không có lồi mắt.
- Hormon tuyến giáp tăng nhẹ, độ tập trung I131 tại tuyến giáp bình thường song iod phóng xạ lại tập trung ở hố chậu.
- Bệnh hồi phục sau khi cắt bỏ u quái.
8. Cường giáp do tuyến yên tiết quá nhiều TSH
Hay gặp adenoma thùy trước tuyến yên. Một số người bệnh không có u tuyến yên gọi là hội chứng tiết TSH không tương thích.
- Khi có u tuyến yên sẽ có cường giáp nhẹ với bướu giáp to, vô kinh.
- Tăng đồng thời hormon tuyến giáp và TSH.
- Hẹp thị trường thái dương. Khi chụp CT scanner sọ não sẽ phát hiện khối u tuyến yên.
- Điều trị: Thuốc kháng giáp tổng hợp, phẫu thuật lấy khối u sau đó xạ trị. Nếu không có khối u tuyến yên thì đây là một kiểu đề kháng với hormon tuyến giáp của tuyến yên.
Nếu chỉ có đề kháng với hormon tuyến giáp ở tuyến yên thì lâm sàng sẽ có bướu giáp to kèm cường chức năng và tăng FT4, TSH. Nếu đề kháng với hormon tuyến giáp ở cả tuyến yên và ngoại biên thì sẽ có bướu giáp to, tăng đồng thời hormon tuyến giáp và TSH song chức năng giáp lại bình thường hoặc giảm nhẹ.
- Nếu có cường giáp mà không có u tuyến yên thì dùng bromocriptin có tác dụng giảm TSH và sẽ kiểm soát được triệu chứng cường giáp.
9. Cường giáp dưới lâm sàng
- Khi TSH giảm nhẹ song hormon tuyến giáp vẫn bình thường.
- Triệu chứng lâm sàng có thể sút cân, lo lắng, bồn chồn, rung nhĩ.
- Nguyên nhân có thể là Basedow mức độ nhẹ, u tuyến giáp đa nhân độc, viêm tuyến giáp thoáng qua.
- Nếu không có biểu hiện triệu chứng trên lâm sàng thì cần dựa vào xét nghiệm hormon tuyến giáp và TSH để chẩn đoán.
- Nếu người bệnh Basedow có biểu hiện cường giáp dưới lâm sàng có thể dùng một đợt ngắn thuốc kháng giáp tổng hợp liều lượng thấp. Nếu bướu độc thể nhân thì dùng xạ trị I131, nhất là người bệnh cao tuổi có nguy cơ cao gây rối loạn nhịp tim.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang (2008). Bệnh Basedow. Bệnh Nội tiết. Nhà xuất bản Y học, tr 111-158.
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Cường giáp. Nội tiết học đại cương. Nhà Xuất bản Y học - Chi nhánh Thành phố Hồ Chí Minh, tr 145-162.
3. Hoàng Trung Vinh (2008). Bệnh Basedow. Bệnh học Nội khoa tập 2. Nhà xuất bản Quân đội nhân dân, tr 107-130.
4. Terry F.D, Larsen PR (2009). Thyrotoxicosis. Williams Textbook of endocrinology 10th edition, vol 1, pp 342 - 374.
5. Braverman LE; Utiger RD. Thyroid disease thyrotoxicosis. The thyroid - A fundamental and clinical text 8th edition. Lippincott Williams and Wilkins. pp 515-715.
CHẨN ĐOÁN VÀ ĐIỀU TRỊ CƠN NHIỄM ĐỘC GIÁP CẤP
(Thyrotoxic crisis diagnosis and treatment)
I. ĐẠI CƯƠNG
Cơn nhiễm độc giáp cấp (thyrotoxic crisis) là một cấp cứu nội tiết xảy ra trên người bệnh có bệnh lý cường giáp. Cơn nhiễm độc giáp cấp còn được gọi là cơn bão giáp (thyroid storm), một biến chứng nặng nhất trong quá trình diễn tiến của bệnh cường giáp, nhất là bệnh Basedow với tỷ lệ 1-2% trường hợp nhiễm độc giáp nhập viện. Cơn nhiễm độc giáp cấp được xem là tình trạng mất bù của cường giáp có thể gây nguy hiểm đến tính mạng người bệnh. Trước đây thường gặp trong bối cảnh hậu phẫu người bệnh cường giáp, với tỉ lệ tử vong rất cao. Nhờ chuẩn bị tiền phẫu tốt với thuốc kháng giáp tổng hợp và Iod cũng như các phương tiện điều trị tích cực khi cơn xảy ra, hiện nay tiên lượng cho người bệnh cải thiện rất nhiều.
II. YẾU TỐ THUẬN LỢI
1. Nội khoa
1.1. Liên hệ đến điều trị
- Không được điều trị thuốc kháng giáp tổng hợp.
- Ngừng đột ngột thuốc kháng giáp tổng hợp.
- Ngừng điều trị Lugol đột ngột.
- Bệnh Basedow không được điều trị.
- Uống hormon giáp (T3,T4) liều cao.
- Nhiễm độc Digital
- Phản ứng cấp do thuốc.
1.2. Sang chấn thể chất, tinh thần
- Nhiễm trùng cấp, nặng.
- Chấn thương (gãy cổ xương đùi).
- Nhiễm độc thai nghén, gắng sức lúc sinh.
- Nhiễm toan cetone trong đái tháo đường.
- Bệnh tim mạch cấp (Nhồi máu cơ tim, tai biến mạch máu não.. )
- Suy tim
- Suy thượng thận cấp.
- Nhồi máu phổi.
- Sự phát triển của một số di căn làm tăng tiết hormon giáp.
- Sang chấn tinh thần nặng.
- Sờ nắn tuyến giáp nhiều lần (bướu giáp Basedow)
2. Ngoại khoa
Thường xảy ra ở các phẫu thuật cắt giảm giáp mà người bệnh cường giáp không được chuẩn bị tốt trước đó, chưa đạt đến bình giáp. Cũng có khi bệnh khởi phát do một phẫu thuật cơ quan ngoài tuyến giáp ở người bệnh mắc bệnh cường giáp.
3. Y học hạt nhân
Sau điều trị bằng Iode phóng xạ liều quá cao. Người bệnh được điều trị bằng xạ trị tại giáp hay vùng gần tuyến giáp nhưng không được chuẩn bị tốt.
III. CƠ CHẾ BỆNH SINH
- Một số các giả thuyết được ghi nhận bao gồm:
+ Gia tăng quá mức nồng độ hormon giáp: Dựa vào các triệu chứng lâm sàng cũng như cận lâm sàng giống như trong nhiễm độc giáp.
+ Giảm nồng độ hormon giáp: Dựa vào các thay đổi trên điện tâm đồ như: Sóng T thấp hoặc T1, T2 đảo ngược hoặc PQ kéo dài, coi đó là dấu hiệu do hạ Thyroxin gây ra.
+ Rối loạn chức năng gan: Liên quan giữa suy gan nặng với cơn bão giáp. Các triệu chứng đau bụng, đi lỏng, phân nhầy máu, nói lảm nhảm, được coi là một giai đoạn của hôn mê gan. Gia tăng nồng độ hormon giáp có thể làm cạn nguồn glycogen của gan.
- Cơn bão giáp có thể trải qua năm giai đoạn nối tiếp nhau hết sức nhanh, tạo thành một vòng luẩn quẩn, làm nặng lẫn nhau bao gồm:
+ (1) Cường trương lực của hệ thống vỏ não, hạ não, tuyến yên, tuyến giáp đã có sẵn trong cường giáp.
+ (2) Sự tiết cấp tính và tiết quá nhiều hormon giáp sau một sang chấn tâm lý làm nặng thêm khâu trên, dẫn tới nhiễm độc hormon tại vỏ não.
+ (3) Cường trương lực hạ não-giao cảm với sự phóng ra các chất cường adrenergic được duy trì bởi sang chấn tâm lý. Sự tiết nhiều hormon giáp tác động xấu tới cơ tim.
+ (4) Suy thượng thận cấp do cạn nguồn hormon vỏ thượng thận.
+ (5) Suy gan cấp và nặng kết hợp cathecholamine được phóng thích làm tăng phân hủy glycogene và làm tăng tình trạng thiếu oxy, làm nặng thêm các triệu chứng não của nhiễm độc giáp.
Những nghiên cứu gần đây ghi nhận nồng độ T4 và T3 ở người bệnh bị cơn bão giáp không cao hơn so với người bệnh cường giáp đơn thuần. Không có bằng cớ chứng tỏ bão giáp do gia tăng sản xuất Triiodothyronin.
Có bằng cớ cho thấy ở người bệnh cường giáp có sự gia tăng các điểm gắn của Catecholamin, do đó ở tổ chức cơ tim và thần kinh có sự gia tăng sự nhạy cảm đối với Catecholamin. Hơn nữa có sự giảm gắn với TBG (Thyroxin Binding Globulin) cùng với sự tăng lượng tự do FT3, FT4.
Quan điểm hiện nay cho rằng với sự gia tăng các điểm gắn của Catecholamin đi kèm với một thương tổn cấp, nhiễm trùng, hoặc sang chấn do phẫu thuật gây nên sự phóng thích Catecholamin, phối hợp với gia tăng FT4, FT3 làm xuất hiện cơn cường giáp cấp.
IV. TRIỆU CHỨNG LÂM SÀNG
Thường diễn biến qua hai giai đoạn.
1. Giai đoạn bán cấp
Gồm bốn hội chứng chủ yếu:
- Rối loạn chuyển hóa: Sốt cao cao 39-40ºC, có khi trên 41oC.
+ Nhịp thở nhanh 35-50 lần/phút.
+ Vã mồ hôi, mất nước.
+ Sút cân, có khi mất từ 5-10kg.
- Rối loạn tim mạch: nhịp tim nhanh, có khi > 140 lần/phút, nhịp nhanh xoang, nhịp nhanh kịch phát trên thất, rung nhĩ hoặc Flutter.
+ Huyết áp động mạch tăng, nếu huyết áp hạ là dấu hiệu xấu.
+ Suy tim sung huyết tiến triển nhanh dẫn đến phù phổi cấp, trụy mạch.
- Rối loạn tâm thần kinh-cơ: Mất ngủ, mệt mỏi nhiều, teo cơ nhanh, run, kích thích, có thể giả liệt cơ (rối loạn nuốt), vật vã, rối loạn tâm thần - vận động.
- Rối loạn dạ dày, ruột và gan: Rối loạn tiêu hóa, nôn, buồn nôn, tiêu chảy, đau bụng, vàng da.
Ngoài ra, một số người bệnh Basedow có thể bị lồi mắt nặng hơn, bướu giáp to thêm.
2. Giai đoạn cấp
Tình trạng rối loạn ý thức, nói nhảm, hoang tưởng, li bì, co giật, hôn mê. Trường hợp nặng do phù não hoặc xuất huyết não.
V. TRIỆU CHỨNG CẬN LÂM SÀNG
- Nồng độ T3, T4, FT3 và FT4 gia tăng.
- Nồng độ TSH giảm.
Tuy nhiên, nồng độ hormon giáp không cao hơn nhiều so với người bệnh Basedow không bị cơn bão giáp. Điều này giải thích do các yếu tố khởi phát “tim và tổ chức thần kinh bị tăng nhạy cảm với catecholamin lưu hành”. Mặt khác, người ta thấy ngoài sự gia tăng các thụ thể catecholamin, còn có sự giảm TBG (Thyroxin Binding Globulin) đưa đến gia tăng FT3 và FT4.
- Cholesterol huyết tương giảm.
- Natri giảm.
- Ure máu tăng.
- Calci máu tăng
- Glucose máu tăng. Tuy nhiên nếu hạ glucose máu là yếu tố tiên lượng do giảm dự trữ glycogen và gia tăng sử dụng glucose ngoại biên và giảm tân sinh đường do suy gan.
- Nếu tăng kali, giảm natri và tăng calci máu thì cần theo dõi suy vỏ thượng thận đi kèm.
- Rối loạn chức năng gan với bilirubin máu tăng, thời gian prothrombin kéo dài, men gan tăng.
- Công thức máu: Hồng cầu tăng nhẹ, bạch cầu tăng (ngay cả khi không có nhiễm trùng phối hợp).
- ECG: Sóng T đảo ngược, rung nhĩ hoặc Flutter, PQ dài hoặc bloc nhĩ thất hoàn toàn.
- Siêu âm tim nhằm đánh giá tình trạng suy chức năng, hình thái và cấu trúc tim rất thuận lợi cho việc sử dụng thuốc tim mạch, nhất là rung nhĩ.
Ngoài ra, một số xét nghiệm khác cần làm để phát hiện yếu tố thuận lợi gây cơn cường giáp cấp như: cấy máu, chụp X quang tim phổi, xét nghiệm nước tiểu...
VI. CHẨN ĐOÁN
1. Lâm sàng
- Giai đoạn bán cấp: Trên người bệnh cường giáp có sốt cao, tim đập nhanh, rối loạn tiêu hóa nặng, có triệu chứng kích thích tâm thần vận động, có thể nghĩ đến cơn cường giáp cấp.
- Trong giai đoạn cấp: Dựa trên tình trạng rối loạn tri giác, sốt cao, mạch rất nhanh, li bì hoặc hôn mê.
Bảng 1: Bảng đánh giá các tiêu chí lâm sàng gợi ý chẩn đoán cơn bão giáp của Burch và Wartofsky (2003)
|
Tiêu chí chẩn đoán |
Điểm |
|
|
Rối loạn điều hòa nhiệt độ (Nhiệt độ từ) |
37,2 - 37,7oC |
5 |
|
37,8 - 38,2oC |
10 |
|
|
38,3 - 38,8oC |
15 |
|
|
38,9 - 39,4oC |
20 |
|
|
39,5 - 39,9oC |
25 |
|
|
40oC |
30 |
|
|
Ảnh hưởng thần kinh trung ương |
Không có |
0 |
|
Nhẹ (kích thích) |
10 |
|
|
Trung bình (nói sảng, rối loạn tâm thần, lừ đừ) |
20 |
|
|
Nặng (co giật hoặc hôn mê) |
30 |
|
|
Rối loạn dạ dày ruột và gan |
Không có |
0 |
|
Tiêu chảy, nôn, buồn nôn, đau bụng |
10 |
|
|
Vàng da (không tìm được nguyên nhân) |
20 |
|
|
Rối loạn tim mạch (Tần số tim/phút) |
90-109 |
5 |
|
110-119 |
10 |
|
|
120-129 |
15 |
|
|
130- 139 |
20 |
|
|
140 |
25 |
|
|
Suy tim |
Không có |
0 |
|
Nhẹ (phù) |
5 |
|
|
Trung bình (ran ẩm phổi) |
10 |
|
|
Nặng (phù phổi) |
15 |
|
|
Rung nhĩ |
10 |
|
|
Yếu tố thuận lợi |
Không có |
0 |
|
Có |
10 |
|
Đánh giá: Nếu dưới 25 điểm thì ít khả năng bị bão giáp,
25-44 điểm: có khả năng là cơn bão giáp, và
Trên 45 điểm: thì có nhiều khả năng là cơn bão giáp
2. Cận lâm sàng
- T3, T4, FT3 và FT4 đều tăng
- TSH giảm.
VII. ĐIỀU TRỊ
1. Điều trị nội khoa trong cơn bão giáp
Đây là điều trị cấp cứu chuyên khoa vì thế người bệnh phải được nhập viện ở khoa hồi sức cấp cứu, cần nhanh chóng điều trị ngay cả khi chẩn đoán còn nghi ngờ, không đợi các kết quả xét nghiệm. Trường hợp người bệnh bị bệnh khác không phải cường giáp cấp, một liều thuốc kháng giáp ban đầu sẽ không làm nặng thêm bệnh cảnh. Người bệnh cần được điều trị nguyên nhân song song với điều trị triệu chứng:
1.1. Giảm tổng hợp hormon giáp
Dùng thuốc ức chế tổng hợp hormon giáp.
- Cơ chế tác dụng:
+ Các thuốc kháng giáp đều có tác dụng ức chế phần lớn các giai đoạn tổng hợp hormon giáp (nhất là iod hóa qua trung gian TPO của thyroglobulin để tạo thành T3 và T4).
+ Carbimazol ức chế khử iod tuyến giáp.
+ PTU ức chế biến đổi T4 thành T3 ngoại vi.
- Dược động học:
+ Đối với nhóm Thiouracil, thời gian nửa đời khoảng 90 phút, có thể bắt đầu với liều cao chia nhiều lần, khi đạt bình giáp thì dùng liều độc nhất vào buổi sáng.
+ Đối với nhóm imidazol: thời gian nửa đời khoảng 6 giờ, do có tác dụng kháng giáp trên 24 giờ, dùng liều độc nhất vào buổi sáng.
- Tác dụng phụ của thuốc xảy ra ở khoảng 5% trường hợp biểu hiện tương đối đa dạng:
+ Nhẹ: rối loạn tiêu hóa, phát ban, nổi mày đay, sốt, đau khớp, mất vị giác (agneusie), vàng da tắc mật (ngừng thuốc), tăng phosphatase kiềm.
+ Tác dụng phụ nặng như Lupus, hội chứng Lyel, rụng tóc, hội chứng thận hư, thiếu máu, đau đa khớp, đau đa rễ thần kinh, mất vị giác.
+ Giảm bạch cầu trung tính độc tính: khi bạch cầu trung tính <1200/mm3 - phải ngừng thuốc nếu đe dọa chứng mất bạch cầu hạt, vì thế cần theo dõi sát.
+ Mất bạch cầu hạt (Agranulocytose): tỷ lệ 0,1% (Methimazole) và 0,5% (PTU) trường hợp, được xác định khi số lượng tế bào bạch cầu dưới 200/mm3, trên lâm sàng khó nhận biết được, cần báo trước cho người bệnh nguy cơ này để phát hiện và điều trị kịp thời. Ngừng bắt buộc thuốc kháng giáp và dùng kháng sinh ngay khi có dấu chứng này, nhất là biểu hiện nhiễm trùng, viêm họng. Điều trị mất bạch cầu hạt bằng Filgrastim (G - CSF).
- Liều thuốc kháng giáp trong cơn bão giáp:
+ Propylthiouracil (PTU) 150-250mg/đường uống mỗi 6 giờ.
+ Methimazol 20- 30mg/đường uống mỗi 12 giờ;
+ Có thể tăng liều hoặc chia khoảng cách liều ngắn hơn;
+ Dùng đường uống hoặc cho qua sonde dạ dày hoặc hậu môn (trường hợp không uống được) methimazol 60mg/24 giờ hoặc PTU 400mg/6 giờ.
- Theo dõi khi sử dụng thuốc kháng giáp:
+ Kiểm tra công thức bạch cầu định kỳ.
+ FT4 và TSH;
+ Kiểm tra chức năng gan.
1.2. Giảm phóng thích hormon giáp
Nồng độ Iodid trong máu cao gấp 100 lần so với bình thường, tất cả hoạt động giáp đều bị ức chế trong một vài tuần. Dùng iod vô cơ có tác dụng làm giảm bắt giữ iod (bơm iod), giảm tỉ lệ iod hóa tyrosin làm giảm nồng độ T3 và T4, kết quả là giảm phóng thích hormon giáp vào máu. Do tác dụng giảm hoạt động tế bào giáp, giảm kích thước tuyến giáp và giảm lưu lượng máu cung cấp cho tuyến giáp, thuận lợi cho phẫu thuật. Nồng độ các hormon giáp giảm nhưng không trở về bình thường, tác dụng này ngắn.
Nhu mô tuyến giáp ở người bệnh bị tăng hoạt rất nhạy cảm đối với iod so với nhu mô giáp người bình thường (5g% so với 20g% huyết tương). Chỉ cần 6mg Iodid đủ ức chế tuyến giáp. Không sử dụng iod vô cơ đơn độc mà cần phối hợp với thuốc kháng giáp để đề phòng hiện tượng thoát ức chế.
- Hiện nay liệu trình sử dụng Iod trung bình là 10 -15 ngày.
Chất iopanoic acid và ipodat sodium có tác dụng ức chế T4 thành T3 và ức chế phóng thích T4, sau 24 giờ ức chế T3.
- Liều iod sử dụng trong cơn bão giáp:
Nên sử dụng hai giờ sau khi đã dùng thuốc kháng giáp tổng hợp với mục đích hạn chế phóng thích hormon giáp.
Nên uống ngay thuốc ức chế phóng thích hormon giáp với liều cao.
+ Natri- Iodid: 0,5 - 1g/tĩnh mạch/12 giờ; hoặc
+ Dung dịch Kali Iodid bão hòa (SSIK) 5 giọt x 4 lần/ngày; hoặc
+ Dung dịch Lugol 5% uống 10 giọt x 3 lần/ngày (1ml = 20 giọt, có 126,5mg iod).
1.3. Kiểm soát rối loạn tim mạch
- Trong cơn bão giáp người bệnh có thể bị suy tim tăng cung lượng hoặc giảm cung lượng.
Digital không có tác dụng trong điều trị suy tim cường giáp tăng cung lượng, hơn nữa tình trạng nhiễm Digital làm thuận lợi cơn cường giáp xuất hiện.
- Propranolol dùng để điều trị cơn nhịp nhanh có suy tim tăng cung lượng.
Trong cơn cường giáp, các chất Catecholamin trong máu đều bình thường, nhưng tác dụng của chúng lên các cơ quan nhận cảm được tăng cường lên, do đó nhịp tim tăng lên và propranolol ức chế tác dụng này.
Ngoài ra propranolol có tác dụng ức chế biến đổi T4 thành T3, giảm các biểu hiện giao cảm của tác dụng hormon giáp, kiểm soát nhanh nhịp tim nhanh, run tay, lo âu và bệnh cơ giáp trạng.
Tuy nhiên, ở người bệnh có suy tim hoặc bị bệnh cơ tim, sử dụng propranolol phải hết sức thận trọng. Propanolol không ảnh hưởng trên nồng độ hormon giáp, thu nhận iod và thể tích tuyến giáp cũng như các biểu hiện do tác dụng của hormon và miễn dịch.
- Trong cơn bão giáp có thể dùng:
+ Propranolol 0,5-1mg/tĩnh mạch chậm mỗi 10 phút/mỗi 3 giờ với tổng liều 10 mg Propranolol 40-80 mg/6 giờ/đường uống; hoặc
+ Esmolol loại ức chế beta chọn lọc (β1) tác dụng nhanh liều 250-500 µg/kg/trong 10 phút tĩnh mạch rồi 50-100µg/kg/phút và theo dõi monitoring.
- Trường hợp hen hoặc suy tim, ức chế beta chống chỉ định có thể dùng thận trọng với: Verapamil (ức chế calci) liều 5-10mg/6 giờ/tĩnh mạch chậm. Có thể cho thêm lợi tiểu, oxy liệu pháp trong điều trị suy tim.
1.4. Giảm tác dụng của hormon giáp ngoại biên
- Propanolol:
Thuốc ức chế giao cảm cũng đóng một vai trò quan trọng trong điều trị. Nếu không có suy tim có thể dùng Propranolol có tác dụng ức chế biến đổi T4 thành T3 ngoại biên.
- Glucocorticoid:
+ Liều ức chế miễn dịch (liều cao prednisolon trên 1 mg/kg).
+ Liều ức chế biến đổi T4 thành T3 ngoại biên (dexamethason). Dexamethason liều 2 mg/6 giờ có thể ức chế phóng thích hormon giáp.
+ Liều dùng trong cơn bão giáp:
Hydrocortison - hemisucinat 50mg/6 giờ đường tĩnh mạch (do cortisol dự trữ bị giảm và nhu cầu cortisol tăng trong sang chấn tâm lý).
Có thể dùng Dexamethason 2mg/tĩnh mạch/mỗi 6 giờ (hoặc hydrocortison hemisuccinat: 50mg tĩnh mạch mỗi 6 giờ). Thuốc có tác dụng ức chế phóng thích hormon (do ức chế TSH), giảm sự chuyển T4 thành T3 ở ngoại biên và cung cấp Corticoid. Nhờ đó làm thuận lợi cho quá trình tân tạo Glycogen và tích lũy ở gan. (Làm hạn chế sự chuyển T4 thành T3 có tác dụng mạnh hơn còn có vai trò của Propranolol, PTU và iod).
Với sự phối hợp điều trị PTU, Iod và Dexamethason, nồng độ T3 thường trở về bình thường trong vòng 24 giờ. Phối hợp 3 thuốc này cần duy trì cho đến khi tình trạng chuyển hóa trở về bình thường. Từ đó giảm dần Iod và Corticoid, trở lại điều trị thường quy.
1.5. Bồi phụ nước và các chất điện giải
- Nước, điện giải: Dựa vào kết quả xét nghiệm điện giải đồ, máu, nước tiểu. Truyền tĩnh mạch chậm các dung dịch mặn, ngọt đẳng trương 4-5 lít trong những ngày đầu, thêm Kali nếu cần, cung cấp đủ năng lượng cho người bệnh. Không nên dùng ngay Glucose 30% khi người bệnh đang còn dấu hiệu mất nước.
1.6. Thuốc chống đông
Rung nhĩ chiếm tỉ lệ từ 10 - 25% ở người bệnh Basedow, nhất là người bệnh lớn tuổi. Thận trọng Warfarin dễ gây xuất huyết sau khi điều trị phóng xạ. Aspirin có chỉ định nhưng thận trọng nếu sử dụng liều cao (do aspirin làm tăng FT3 và T4 do giảm kết hợp protein).
Rung nhĩ nếu siêu âm tim phát hiện huyết khối nhĩ trái nguy cơ cao gây thuyên tắc mạch cần điều trị Heparin trọng lượng phân tử thấp (Lovenox, Faxiparin).
1.7. Điều trị giảm thân nhiệt
Làm giảm thân nhiệt: đắp khăn ướt, có thể dùng Acetaminophen uống. Không dùng Aspirin vì Aspirin dễ gắn với TBG làm T4 được giải phóng, hậu quả là T4 tự do tăng thêm.
1.8. Điều trị an thần
Nhóm barbiturat có tác dụng giảm lượng thyroxin do gia tăng thoái biến. Phenobarbital 0,4 - 0,8g/ngày ngoài tác dụng an thần, còn làm thuận lợi thoái biến nhanh chóng T3, T4 ở ngoại biên, khử hoạt tính T3, T4 làm giảm nồng độ T3, T4.
2. Điều trị các yếu tố khởi phát và tác nhân cơ hội
Tìm và điều trị các nguyên nhân gây thuận lợi cơn bão giáp: nhiễm khuẩn...
3. Theo dõi
Người bệnh cần được theo dõi ở bệnh viện cho tới khi hết cơn. Nếu cơn bão giáp được sử dụng phối hợp PTU, Iod, Dexamethason cải thiện triệu chứng lâm sàng và nồng độ T3 trở về bình thường sau 24 - 48 giờ, thường phải mất 7 - 10 ngày tất cả mới trở lại bình thường.
Kiểm tra thường xuyên nồng độ hormon giáp mỗi 3 - 4 ngày để điều chỉnh thuốc. Nồng độ T4 thường chậm hơn.
Nếu không đáp ứng với các phương pháp điều trị như trên có thể áp dụng biện pháp làm giảm nồng độ hormon giáp tích cực hơn bằng cách lọc huyết tương hoặc thẩm phân phúc mạc. Kinh nghiệm mỗi 3 giờ có thể lọc 500ml máu, duy nhất hồng cầu được đưa trở lại cho người bệnh.
VIII. PHÒNG BỆNH
- Tránh ngừng thuốc kháng giáp tổng hợp một cách đột ngột, đặc biệt là khi đang sử dụng liều cao trong giai đoạn đầu điều trị cường giáp.
- Tránh gây chạm thương nhiều ở bướu giáp, ngay cả việc sờ khám nhiều lần vùng tuyến giáp.
- Người bệnh cường giáp cần được theo dõi việc dùng thuốc như Digital, Insulin, các tình huống đặc biệt nhiễm độc thai nghén, sinh đẻ.
- Chuẩn bị thuốc kháng giáp tổng hợp cho các người bệnh sẽ điều trị bằng I131, theo dõi các người bệnh này ít nhất 3 tuần sau khi được điều trị.
- Phải hoãn lại nếu được mọi cuộc phẫu thuật dù là nhỏ cho đến khi người bệnh cường giáp đã ổn định tới mức bình giáp, kể cả những can thiệp nhỏ như nhổ răng...
- Nếu bắt buộc phải can thiệp phẫu thuật: trong khi và sau khi mổ phải điều trị bằng thuốc kháng giáp tổng hợp như khi điều trị cơn cường giáp cho đến khi tình trạng nguy hiểm đã qua.
- Phòng cơn bão giáp do phẫu thuật bằng cách phối hợp điều trị với Lugol Propranolol và thuốc kháng giáp tổng hợp. Tránh gây mê bằng Cyclopropan và ether vì sẽ gây phản ứng tiết quá mức Catecholamin.
- Đề phòng trẻ em hoặc người bệnh tâm thần tự ý sử dụng một lượng lớn Thyroxin không được quản lý.
IX. BIẾN CHỨNG VÀ TIÊN LƯỢNG
- Biến chứng hay gặp là: rối loạn về nuốt, trụy tim mạch.
- Tử vong do cơn cường giáp cấp trước năm 1920 là 100%.
- Có điều trị thì tỷ lệ tử vong trước đây là 60-80% còn hiện nay là 20-30%.
TÀI LIỆU THAM KHẢO
1. B. Sylvia Vela. Endocrinology and the heart (2003). Current diagnosis and treatment in cardiology. Micheal H. Crawford. Lange Medical Books/McGraw-Hill. Second edition. 2003:511-535.
2. David G. Gardner (2011) Endocrine Emergencies. Greenspan’s basic and clinical endocrinology. 9th edition. Mc Graw Hill:763-786.
3. David S. Cooper, Paul W. Ladenson. (2011) Greenspan’s basic and clinical endocrinology. 9th edition. Mc Graw Hill:163-226.
4. Ernest L.Mazzaferri. The Thyroid. Endorinology. Medical Examination Publishing Company. USA (1974).
5. Gordon H Williams, Leonard S Lilly, Ellen W. Seely. The Heart in endocrine and nutritional disorders. 2005
6. J. Hazard. La Thyroide Endocrinologie. Masson (1990).
7. J. Orgiazzi, R Mornex, H Allanic, B Rousset, F Duron, M Malinsky. Pchason, A Leger, F Leprat, J. L Latapie. Hyperthyroides. La Thyroid. ESF. (1992).
8. Jane F. Desforges. Thyrotoxicosis and the Heart. The new England Journal of Medicine. Number 2. volume 327. July 9. (1992).
9. Jerome M Hershman (2002). Hypothyroidism and Hyperthyroidism Manual of Endocrinology and Metabolism. Norman Lavin. Third edition. Lippicott Williams and Wilkins. 2002: 396-409
10. Kronenberg. Graves disease. Williams Textbook of Endocrinology. 11th edition. 2008
11. L. Frankart, M.C Vannes. La thyroide du sujet agé. (1998)
12. Sidney H Ingbar, Kenneth A. Woeber. The thyroid gland. Textbook of Endocrinology. W. B. Saunders Company(1982).
SUY TUYẾN GIÁP BẨM SINH TIÊN PHÁT
(Sporadic congenital hypothyroidism)
I. ĐẠI CƯƠNG
Suy tuyến giáp bẩm sinh là bệnh nội tiết do rối loạn sản xuất hormon tuyến giáp không đủ đáp ứng nhu cầu chuyển hóa và quá trình sinh trưởng của cơ thể. Như vậy, bất kỳ nguyên nhân nào trong thời kỳ bào thai hoặc sau sinh làm cho tuyến giáp hoạt động không bình thường, làm giảm lượng hormon giáp trong máu đều có thể gây ra suy giáp. Tùy theo nguyên nhân tác động vào tuyến giáp thời kỳ bào thai hay tuổi trưởng thành mà gây ra suy giáp bẩm sinh hoặc mắc phải.
Suy giáp bẩm sinh (SGBS) là bệnh có tần suất mắc khá cao ở trẻ em, tỷ lệ mắc từ 1/3.000 đến 1/5.000 trẻ sơ sinh sống sau đẻ (4,7). Bệnh tuy có từ thời kỳ bào thai nhưng các dấu hiệu lâm sàng không xuất hiện ngay sau đẻ mà biểu hiện muộn hơn ở thời kỳ bú mẹ hoặc trong giai đoạn thanh thiếu niên. Khi đó chẩn đoán thường bị muộn, trẻ vĩnh viễn bị tàn phế tinh thần. Vì vậy, từ những năm 1960 người ta đã tiến hành chương trình sàng lọc sơ sinh (CTSLSS) để phát hiện và điều trị sớm SGBS ngay sau sinh, cứu hàng triệu trẻ thoát khỏi thiểu năng trí tuệ và mang lại cuộc sống bình thường cho trẻ bị SGBS.
Việt Nam mỗi năm có khoảng 1,5 triệu trẻ ra đời, ước tính có khoảng 300 trẻ bị SGBS. Nhưng thực tế nhiều trẻ SGBS còn bị bỏ sót chẩn đoán và bỏ lỡ cơ hội điều trị tốt nhất, hàng năm mới có 7% trẻ được phát hiện sớm trước 3 tháng tuổi (1). Năm 2007, CTSLSS bệnh SGBS đã được Tổng cục Dân số Bộ Y tế đưa vào chương trình trọng điểm quốc gia và mở rộng trên 28 tỉnh thành trong toàn quốc, kết quả cho thấy tỷ lệ mắc SGBS ở nước ta là 1/5000 trẻ sơ sinh.
II. PHÂN LOẠI SGBS THEO BỆNH NGUYÊN (2,5,7)
Ngoài SGBS địa phương do thiếu iod và một số trường hợp gây ra bởi thầy thuốc, hầu hết nguyên nhân của SGBS tản phát chưa được biết.
1. Rối loạn hình thành và phát triển tuyến giáp
- Toàn bộ: Không có tuyến giáp.
- Một phần: Lạc chỗ tuyến giáp hoặc thiểu sản tuyến giáp - là nguyên nhân phổ biến nhất, qua CTSLSS người ta thấy 80-85% trẻ SGBS là do nguyên nhân này, tỷ lệ mắc 1/3000. Ghi hình tuyến giáp tìm thấy 2/3 các trường hợp là tuyến giáp lạc chỗ hoặc thiểu sản tuyến giáp.
Kỹ thuật ghi hình tuyến giáp bằng Tc 99m pertechnetate có thể thấy tuyến giáp không có hoặc lạc chỗ ở cổ, dưới lưỡi hoặc tuyến giáp thiểu sản.
2. Rối loạn tổng hợp hormon giáp
Bướu cổ là dấu hiệu đặc trưng của SGBS do thiếu men tổng hợp hormon giáp. Tỷ lệ mắc 1/30.000- 1/50.000. Bệnh di truyền lặn nhiễm sắc thể thường.
- Giảm bắt giữ iod tại tuyến giáp. Ghi hình tuyến giáp thấy tuyến ở vị trí bình thường nhưng độ tập trung giảm thấp. Nguyên nhân chưa rõ ràng, người ta cho rằng thiếu cơ chế gắn tại tuyến giáp.
- Thiếu men trong quá trình hữu cơ hóa iod: Sau khi được bắt giữ tại tuyến giáp, iod nhanh chóng oxy hóa và gắn với Tyrosin dưới tác dụng của men peroxydase. Thiếu men peroxydase có thể do thiếu số lượng, chất lượng men Peroxydase hoặc mắc hội chứng Pendreds.
Chẩn đoán bệnh: TSH tăng cao trong máu. Nghiệm pháp đuổi thiocyanate tuyến giáp (+) hoặc men peroxydase tuyến giáp thấp hoặc không có.
- Thiếu men trong khâu trùng hợp các iodotyrosin thành các phần tử iodothyronin trong keo giáp trạng được biết rất ít.
- Thiếu men khử iod: Hormon giáp sau khi phát huy tác dụng tại tổ chức được giáng hóa bằng cách khử iod tạo thành các phần tử iodotyrosin, đồng thời các phân tử iodotyrosin trong tuyến giáp cũng khử iod. Iod được giải phóng sẽ tái sử dụng lại tổng hợp hormon giáp. Nếu người bệnh thiếu men khử iod sẽ có một lượng lớn iodotyrosin đào thải qua nước tiểu dẫn đến thiếu hormon và bướu cổ.
- Rối loạn tổng hợp Thyroglobulin: Thyroglobulin là yếu tố quan trọng của keo giáp trạng. Sự tổng hợp Thyroglobulin thường liên quan với chế độ ăn iod hàng ngày hoặc đã tổng hợp được nhưng thiếu men protease nên không giải phóng hormon giáp vào máu. Kết quả nồng độ T4 và T3 giảm thấp trong máu.
3. Bệnh đần địa phương
Nguyên nhân được biết rất rõ có liên quan đến vùng bướu cổ địa phương và chỉ xảy ra ở vùng thiếu hụt iod nặng với hai thể:
- Thể phù niêm: Lâm sàng giống SGBS tản phát, đó là phù niêm, chậm phát triển tinh thần, vận động và chậm dậy thì, nhưng trẻ không bị câm điếc. Xét nghiệm: TSH tăng cao, T4,T3 trong máu giảm thấp. Độ tập trung iod tăng cao tại tuyến giáp.
- Thể thần kinh: Có đặc điểm tổn thương của tiểu não, co cứng cơ, câm và điếc kèm theo chậm phát triển tinh thần.
4. Chỉ định thuốc khi bà mẹ đang có thai
Một số trường hợp SGBS do người mẹ dùng thuốc kháng giáp, iod phóng xạ trong thời kỳ mang thai làm tuyến giáp của con bị phá hủy và bị SGBS.
5. Thiếu TSH
Bệnh hiếm gặp, tỷ lệ mắc 1/60.000 - 1/100.000 trẻ mới đẻ. Nguyên nhân có thể thiếu TSH đơn thuần hoặc phối hợp, thường kèm theo suy tuyến yên.
6. Thiếu cơ quan nhận cảm
- Thyrotropin không đáp ứng: Trẻ SGBS không có bướu cổ, xét nghiệm TSH tăng cao, độ tập trung iod tại tuyến giáp bình thường.
- Hormon giáp không đáp ứng: Trẻ SGBS có bướu cổ, xét nghiệm thấy T4, T3 trong máu tăng cao, TSH bình thường hoặc hơi cao không phù hợp với nồng độ T4 và T3. Bệnh không có điều trị đặc hiệu.
III. CHẨN ĐOÁN
1. Lâm sàng
- Dấu hiệu thường gặp là vàng da sinh lý kéo dài trên 1 tháng, không tìm thấy nguyên nhân bệnh lý gan mật nên nghĩ đến SGBS. Ngoài ra, có thể thấy trẻ khóc yếu, tiếng khóc khàn. Da khô, lạnh, mầu vàng sáp và nổi vân tím. Tóc khô, thưa, dễ gẫy, đường chân tóc mọc thấp trước trán.
- Bộ mặt phù niêm: khoảng cách hai mắt xa nhau, khe mi hẹp, mi mắt nặng, mũi tẹt, má phị, lưỡi dầy, miệng luôn há.
- Dấu hiệu tiêu hóa: Trẻ ăn ít, bụng to bè, thoát vị rốn và táo bón kéo dài.
- Phát triển tinh thần và vận động thường chậm so với tuổi. Trẻ ngủ nhiều, chậm lẫy, bò, ngồi hoặc đi, chậm mọc răng, chậm liền thóp sau. Mức độ chậm phát triển tăng dần theo tuổi, chậm biết đi, chậm lớn, chậm nói, chậm đến trường hoặc không đi học được.
- Rối loạn phát triển hình thái: Đầu to, mặt thô, chân tay ngắn, bàn tay- bàn chân thô, bụng to bè kèm theo thoát vị rốn. Trẻ lớn hơn với khuôn mặt ngây ngô thiểu năng trí tuệ và người lùn dị hình không cân đối.
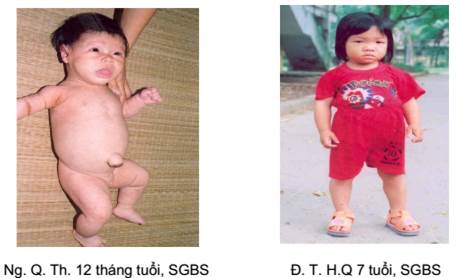
2. Cận lâm sàng
- Xét nghiệm đặc hiệu: Nồng độ TSH tăng cao > 100 mUI/ml, T4 giảm thấp < 50 nmol/l trong máu là tiêu chuẩn vàng để xác định SGBS.
- Xét nghiệm không đặc hiệu: Chụp tuổi xương thấy chậm. Tiêu chuẩn dựa vào đánh giá các điểm cốt hóa ở cổ tay trái theo Atllat W.Greulich và S.Pyle.
- Xét nghiệm tìm nguyên nhân: Ghi hình tuyến giáp bằng Tc 99m để xác định vị trí tuyến giáp bình thường, lạc chỗ hay thiểu sản.
3. Chẩn đoán xác định
Bảng 1. Bảng nhận diện nghi ngờ SGBS trên lâm sàng (1)
|
STT |
Lâm sàng và yếu tố nguy cơ |
Điểm |
|
1. 2. 3. 4. 5. 6. 7. 8. 9. 10. |
Phù niêm (bộ mặt đặc biệt) Da nổi vân tím Thoát vị rốn Thóp sau rộng > 0,5cm Chậm lớn Chậm phát triển tinh thần,vận động Táo bón kéo dài Vàng da sinh lý kéo dài > 30 ngày Thai già tháng >42 tuần Cân nặng khi đẻ to ³ 3,5 kg |
2 1 1 1 1 1 2 1 1 1 |
|
|
Tổng số điểm |
12 |
|
|
Nghi ngờ SGBS |
≥ 4 |
4. Chẩn đoán phân biệt với suy giáp trạng thứ phát
Nguyên nhân phổ biến nhất của suy giáp thứ phát là viêm tuyến giáp tự miễn Hashimoto hoặc gặp trong một số hội chứng như Down, Turner, Klinefelter… Ngoài ra có thể gặp sau phẫu thuật bướu giáp do ưu năng tuyến giáp, ung thư giáp. Xạ trị vùng cổ trong bệnh Hodgkin, hoặc u ác tính vùng cổ.
Chẩn đoán thường bị muộn vì gia đình bỏ qua các dấu hiệu phù niêm kín đáo, lùn, chậm phát triển tinh thần và chậm dậy thì. Xét nghiệm thấy kháng thể kháng Thyroglobulin, kháng thể kháng tuyến giáp đều tăng. Nồng độ TSH tăng cao và T4 giảm thấp trong huyết thanh. Tuổi xương chậm nhiều so với tuổi thực.
IV. ĐIỀU TRỊ
Mục đích: Đưa tình trạng suy giáp về bình giáp càng sớm càng tốt.
1. Nguyên tắc
Liệu pháp điều trị thay thế hormon giáp suốt đời.
2. Điều trị cụ thể
- Thuốc: Hormon giáp tổng hợp được lựa chọn là Thyroxin có tác dụng sinh lý kéo dài, hấp thu qua ruột đạt 50-70%. Tại tổ chức ngoại vi có hiện tượng chuyển đổi từ T4 sang T3, dễ dàng kiểm tra nồng độ thuốc đưa từ bên ngoài để theo dõi điều trị.
- Cách dùng thuốc: Uống ngày 1 lần vào trước bữa ăn sáng 1 giờ.
- Thuốc Thyroxin: dạng viên, hàm lượng 50g, 100 g.
- Liều lượng thuốc (5):
|
Tuổi |
mg/ngày |
mg/kg/ngày |
|
0-6 tháng |
25-50 |
8-10 |
|
6-12 tháng |
50-75 |
6-8 |
|
1-5 tuổi |
75-100 |
5-6 |
|
6-12 tuổi |
100-150 |
4-5 |
|
12 ® người lớn |
100-200 |
2-3 |
- Theo dõi kết quả điều trị:
+ Nếu quá liều điều trị: trẻ kích thích, nhịp tim nhanh, ra nhiều mồ hôi, khó ngủ, tiêu chảy và nôn. Xét nghiệm thấy nồng độ T4 trong máu tăng cao > 200 nmol/l, TSH giảm thấp < 0,01 UI/ml. Liều cao kéo dài, tuổi xương phát triển nhanh, trẻ sẽ bị lùn.
+ Nếu chưa đủ liều điều trị: Trẻ vẫn chậm lớn, chậm phát triển tinh thần. Nồng độ TSH tăng cao nhưng nồng độ T4 trong máu bình thường.
+ Với liều điều trị thích hợp: Các dấu hiệu suy giáp giảm dần. Trẻ phát triển đuổi kịp chiều cao so với trẻ cùng tuổi. Trẻ nhanh nhẹn, đi học bình thường. Nồng độ TSH về bình thường và T4 ở giới hạn cao của bình thường. Tuổi xương bằng tuổi thực.
Theo dõi năm đầu điều trị: 3 tháng khám lại một lần, những năm sau 6 tháng khám một lần. Cùng với khám lâm sàng, đo chỉ số DQ/IQ, xét nghiệm định lượng nồng độ TSH, T4 trong máu và chụp tuổi xương 6 tháng/1 lần.
V. TIẾN TRIỂN VÀ BIẾN CHỨNG
- Nếu phát hiện và điều trị sớm SGBS, trẻ phát triển như bình thường, đảm bảo chất lượng sống và tham gia sức sản xuất trong xã hội.
- Nếu phát hiện muộn, trẻ vĩnh viễn bị thiểu năng trí tuệ, không hòa nhập được cộng đồng, phải có người chăm sóc đặc biệt.
VI. PHÒNG BỆNH
Chính vì triệu chứng lâm sàng không xuất hiện ngay sau đẻ nên trẻ sơ sinh cần phải làm xét nghiệm ngay sau sinh để phát hiện và điều trị sớm SGBS. Trong bốn thập kỷ qua, CTSLSS bệnh SGBS đã được công nhận là chương trình sức khỏe cộng đồng và thiết yếu nhằm giảm tỉ lệ chậm phát triển tinh thần.
TÀI LIỆU THAM KHẢO
1. Nguyễn Thị Hoàn. Góp phần chẩn đoán và điều trị sớm bệnh suy giáp trạng bẩm sinh tản phát ở trẻ em Việt Nam. Luận án tiến sĩ khoa học Y dược 1993.
2. Delbert A.Fisher and Annette grueters. Chapter 7. Thyroid Disorders in Childhood and Adolescence. Sperling Pediatric Endocrinology third Edition 227: 240, 2008.
3. Foley T.P. Sporadic congenital Hypothyroidism (Congenital Hypothyroidism in basic and clinical Endocrinology, Eds Dussault J.H and Walker P.) 1990.14: 231-258.
4. Newborn Screening in the Asia Pacific Region: New Century, new Goals, New Opportunities. Proceeding of the 4th Asia Pacific Regional Meeting of the International Society for Neonatal Screening. Southeast Asian Jounal of Tropical Medicine and Public Health. Volum 34 suppl.3. 2003.
5. Paul Malvaux. Endocrinologie pediatricque physiologie physiopathologie Clinique. (J.Bertrand., R.Rapaport., P.K Sizoneuko Directeur de puplication), 1982: 258-273.
6. Smith D.W.,Klein A.M., James R. and Ntinos C. Congenital Hypothyroidism. Signs and symptoms in the newborn period. J. Pediatr. 1975. 87(6): 958-962.
7. Stephen LaFranchi. Hypothyroidism. Section 2 Disorders of Thyroid Gland, Chapter 559 Nelson Textbook of Pediatrics. 2011: 1895-1903.
SUY GIÁP Ở NGƯỜI LỚN
I. ĐỊNH NGHĨA
Suy giáp là tình trạng giảm chức năng tuyến giáp dẫn đến sự thiếu hụt tổng hợp và giải phóng hormon tuyến giáp.
Danh pháp tương tự: Thiểu năng tuyến giáp, nhược năng tuyến giáp.
II. PHÂN LOẠI SUY GIÁP THEO NGUYÊN NHÂN
1. Suy giáp tiên phát có tuyến giáp to
1.1. Suy giáp mắc phải
- Viêm tuyến giáp Hashimoto (viêm tuyến giáp tự miễn typ 2A).
- Thiếu hụt iod (bướu cổ địa phương).
- Do dùng một số thuốc có tác dụng ức chế tổng hợp hoặc giải phóng thyroxin (lithium, ethionamid, sulfamid, iod).
- Yếu tố sinh u trong thực phẩm hoặc do ô nhiễm môi trường.
- Các cytokin (interferon α, interleukin 2).
- Tuyến giáp thâm nhiễm (amyloidosis, sarcoidosis, cyetinosis, scleroderma).
1.2. Suy giáp bẩm sinh
- Khiếm khuyết vận chuyển và huy động iod (NIS hoặc đột biến pendrin).
- Thiếu hụt bẩm sinh enzym tham gia tổng hợp hormon tuyến giáp (iodotyrosin dehalogenase).
- Thiếu hụt hoặc rối loạn chức năng thyroglobulin.
- Khiếm khuyết tổng hợp hoặc huy động thyroglobulin.
2. Suy giáp không có tuyến giáp to
2.1. Suy giáp mắc phải
- Bệnh tuyến giáp Hashimoto (viêm tuyến giáp tự miễn typ 2B).
- Sau điều trị bằng phóng xạ, phẫu thuật tuyến giáp hoặc xạ trị bệnh ác tính ngoài tuyến giáp.
2.2. Suy giáp bẩm sinh
- Thiểu sản hoặc loạn sản tuyến giáp.
- Khiếm khuyết thụ thể của TSH.
- Bất thường protein Gs của tuyến giáp (giả suy cận giáp typ 1a).
- TSH không đáp ứng không rõ nguyên nhân.
3. Suy giáp thoáng qua sau viêm tuyến giáp
Gặp ở người bệnh sau viêm tuyến giáp bán cấp, viêm tuyến giáp có đau hoặc viêm tuyến giáp sau đẻ.
4. Suy giáp mắc phải do tuyến giáp bị phá hủy
Cấu trúc hormon tuyến giáp bị phá hủy do trình diện D3 trong các u máu hoặc u máu nội mạc kích thước lớn.
5. Suy giáp nguồn gốc trung ương
- Suy giáp mắc phải:
+ Do tổn thương tuyến yên (thứ phát).
+ Bệnh lý vùng dưới đồi.
+ Suy giáp bẩm sinh.
- Thiếu hụt hoặc bất thường cấu trúc của TSH.
- Khiếm khuyết thụ thể tiếp nhận TSH.
6. Suy giáp do đề kháng hormon tuyến giáp
- Kháng hormon tuyến giáp nói chung.
- Kháng hormon tuyến giáp ưu thế tại tuyến yên.
III. CƠ CHẾ BỆNH SINH
1. Suy giáp không có tuyến giáp to
- Do tai biến điều trị bệnh Basedow bằng phẫu thuật, phóng xạ gây mất tổ chức tuyến giáp dẫn đến giảm tổng hợp hormon tuyến giáp mặc dù tác dụng kích thích của TSH đối với tuyến giáp vẫn còn được bảo tồn.
- Teo tuyến giáp có thể do bệnh tiên phát, thường do cơ chế tự miễn dịch với sự hiện diện các kháng thể kháng tuyến giáp, kháng thụ thể TSH gặp ở người bệnh trước đó có viêm tuyến giáp bán cấp hoặc mạn tính.
2. Suy giáp có tuyến giáp to
- Khi giảm nồng độ hormon tuyến giáp sẽ dẫn đến tăng TSH và dưới tác dụng của TSH với nồng độ cao sẽ kích thích làm tuyến giáp to ra.
- Nguyên nhân hay gặp là bệnh Hashimoto, thiếu hụt iod, bệnh di truyền có khiếm khuyết quá trình gắn iod vô cơ và sự giải phóng bất thường các protein gắn iod.
- Khi TSH tăng do u tuyến yên, hoại tử tuyến yên sau đẻ dẫn đến ức chế tổng hợp hormon tuyến giáp.
IV. CHẨN ĐOÁN SUY GIÁP TIÊN PHÁT
1. Lâm sàng
Bệnh cảnh lâm sàng đặc trưng là bệnh phù niêm - myxedema, thường gặp ở phụ nữ lứa tuổi 40-50 tuổi. Các triệu chứng xuất hiện từ từ, không rầm rộ, dễ nhầm với các triệu chứng của giai đoạn mãn kinh. Lâm sàng của suy giáp ở người bệnh myxedema có tính chất hệ thống, tổn thương nhiều cơ quan.
1.1. Tổn thương da, niêm mạc: là dấu hiệu đặc trưng nhất của bệnh myxedema.
- Thay đổi bộ mặt: mặt tròn như mặt trăng, nhiều nếp nhăn, bộ mặt già trước so với tuổi, thờ ơ, ít biểu lộ tình cảm.
- Phù mi mắt, nhất là mi dưới, trông như mọng nước.
- Gò má tím và nhiều mao mạch bị giãn, môi dày và tím tái.
- Bàn chân, tay: dày, ngón tay to, khó gập lại, da lạnh, gan bàn chân, bàn tay có màu vàng (xanthoderma).
- Niêm mạc lưỡi bị thâm nhiễm làm lưỡi to ra, dây thanh đới hay bị thâm nhiễm nên thường nói khàn. Niêm mạc vòi Eustache bị thâm nhiễm gây ù tai, nghe kém. Phù niêm mạc mũi nên khi ngủ hay ngáy to.
- Da, lông tóc móng: phù cứng, da khô dễ bong vảy, tóc khô dễ gãy rụng, lông nách, lông mu rụng thưa thớt, móng chân, móng tay mủn, dễ gãy.
1.2. Triệu chứng giảm chuyển hóa (hypometabolism)
Là hậu quả của sự thiếu hụt hormon tuyến giáp. Có thể coi đây là dấu hiệu soi gương của nhiễm độc giáp.
- Rối loạn điều hòa thân nhiệt biểu hiện bằng cảm giác sợ rét, thân nhiệt giảm, chân tay lạnh và khô.
- Rối loạn điều tiết nước: uống ít nước, đi tiểu ít, bài tiết rất chậm sau khi uống nước.
- Thường tăng cân tuy ăn uống kém.
1.3. Triệu chứng tim mạch
- Nhịp tim thường chậm <60 chu kì/phút, huyết áp thấp chủ yếu là huyết áp tâm thu, tốc độ tuần hoàn giảm. Có thể có cơn đau thắt ngực hoặc suy tim với tim to.
- Tràn dịch màng tim với các mức độ khác nhau có khi không kèm theo suy tim. Xét nghiệm dịch màng tim có nhiều protein và cholesterol.
- Biến đổi trên điện tim: điện thế thấp, ST chênh xuống, sóng T dẹt hoặc âm tính.
1.4. Rối loạn thần kinh - tinh thần - cơ
- Người bệnh thường mệt mỏi, li bì, trạng thái vô cảm, thờ ơ. Thường có sự suy giảm các hoạt động thể chất, trí óc và sinh dục. Da khô do giảm tiết mồ hôi.
- Rối loạn thần kinh tự động biểu hiện bằng táo bón kéo dài, có thể kèm với giảm nhu động ruột.
- Tổn thương cơ với biểu hiện yếu cơ, đau cơ, co cơ không tự nhiên, chuột rút.
1.5. Biến đổi tại các tuyến nội tiết
Tuyến giáp có thể to hoặc bình thường tùy thuộc nguyên nhân gây suy giáp. Ở người bệnh nữ có thể rong kinh, rối loạn kinh nguyệt kèm chảy sữa, giảm hoặc mất khả năng sinh hoạt tình dục. Có thể có biểu hiện suy chức năng tuyến thượng thận.
2. Cận lâm sàng
2.1. Định lượng hormon
- Nồng độ TSH huyết thanh tăng cao gặp trong suy giáp do tổn thương tại tuyến giáp có hoặc không có tuyến giáp to. Nồng độ TSH bình thường hoặc thấp không thể xác định được gặp trong suy giáp do tổn thương vùng dưới đồi hoặc tuyến yên.
- Nồng độ hormon tuyến giáp bao gồm hormon tự do và hormon toàn phần giảm thấp gặp ở hầu hết các trường hợp. Trong suy giáp tiên phát, nồng độ T3 giảm ít hơn so với T4.
2.2. Độ tập trung I131 tại tuyến giáp
Thấp hơn so với giá trị bình thường
2.3. Định lượng các tự kháng thể
Nồng độ TPOAb huyết thanh tăng gặp ở người bệnh suy giáp do viêm tuyến giáp miễn dịch. Nồng độ TGAb cũng có thể tăng ở một số thể bệnh.
2.4. Chuyển hóa cơ sở
Giảm thấp.
2.5. Xét nghiệm máu
- Có thể thấy tăng cholesterol, triglycerid, tăng CPK, LDH.
- Có thể thiếu máu đẳng sắc hoặc nhược sắc.
3. Chẩn đoán xác định
Chẩn đoán suy giáp không khó đối với các trường hợp điển hình, chủ yếu dựa vào các triệu chứng lâm sàng đặc trưng kết hợp với xét nghiệm có tăng TSH, giảm nồng độ hormon tuyến giáp. Chẩn đoán nguyên nhân gây suy giáp cần dựa vào một số đặc điểm của từng thể lâm sàng.
4. Phân loại thể lâm sàng
Ngoài thể điển hình đã mô tả trong bệnh myxedema, còn có những thể lâm sàng đặc biệt khi có một số biểu hiện tổn thương nổi trội.
4.1. Suy giáp nhẹ (hay suy giáp tiềm ẩn)
Thường có ít triệu chứng lâm sàng.
4.2. Suy giáp còn bù
Khi nồng độ TSH giảm, T4 tăng nhưng T3 bình thường.
4.3. Suy giáp dưới lâm sàng
Khi chưa có triệu chứng trên lâm sàng.
Chẩn đoán dựa vào xét nghiệm với nồng độ TSH tăng nhẹ, hormon tuyến giáp bình thường hoặc ở giới hạn bình thường thấp.
4.4. Thể có một số triệu chứng lâm sàng nổi bật như:
- Thể thiếu máu: thường là thiếu máu đẳng sắc hay nhược sắc, nồng độ sắt huyết thanh giảm.
- Thể cơ: phì đại cơ hoặc rối loạn trương lực cơ.
- Thể tiêu hóa: tá tràng và đại tràng khổng lồ, túi mật co bóp yếu, có thể có sỏi mật.
- Thể thần kinh- tâm thần: có nhiều triệu chứng thần kinh- tâm thần, đặc biệt có dấu hiệu tổn thương tiểu não, rối loạn tâm thần thể trầm cảm, mê sảng hoặc lú lẫn.
- Thể tràn dịch đa màng.
- Thể tim mạch: tim to, có biểu hiện suy tim.
- Thể hôn mê do suy giáp.
5. Chẩn đoán phân biệt
- Người bệnh cao tuổi hoặc già: thường có một số triệu chứng dễ nhầm với suy giáp như béo, chậm chạp, da khô, móng tay dễ gãy, thiếu máu... song nồng độ TSH và hormon tuyến giáp bình thường.
- Người bệnh hội chứng thận hư có biểu hiện phù, tràn dịch các khoang thanh mạc, da xanh, niêm mạc nhợt, chậm chạp... nhưng nồng độ TSH và hormon tuyến giáp bình thường.
- Suy dinh dưỡng: thường có biểu hiện thiếu máu, phù, da khô, móng tay dễ gãy nhưng nồng độ TSH và hormon tuyến giáp bình thường.
- Người bệnh tâm thần: thường có biểu hiện sắc thái, nét mặt, ý thức giống người bệnh suy giáp, song xét nghiệm nồng độ TSH và hormon tuyến giáp bình thường.
V. ĐIỀU TRỊ
1. Mục tiêu, nguyên tắc điều trị
1.1. Mục tiêu
- Đưa người bệnh về tình trạng bình giáp.
- Duy trì tình trạng bình giáp thường xuyên, lâu dài.
- Dự phòng và điều trị các biến chứng do suy giáp.
1.2. Nguyên tắc điều trị
- Điều trị nguyên nhân gây suy giáp.
- Bồi phụ hormon tuyến giáp.
- Liều lượng và loại hormon bồi phụ tùy thuộc vào mức độ suy giáp và đặc điểm của người bệnh (tuổi, bệnh kèm theo...).
- Hormon tuyến giáp thay thế thường bắt đầu với liều nhỏ sau đó tăng dần tới liều tối đa.
2. Biện pháp điều trị
Chỉ một số ít trường hợp suy giáp do tai biến dùng thuốc kháng giáp tổng hợp hoặc suy giáp thoáng qua do viêm tuyến giáp có thể tự hồi phục, còn lại đa số các trường hợp suy giáp phải điều trị thay thế bằng hormon giáp.
Theo dược điển Hoa Kỳ có năm nhóm hormon giáp và chế phẩm có chứa hormon được sử dụng trong lâm sàng:
+ Levothyroxin (L-T4).
+ Liothyronin (L-T3).
+ Liotrix (L-T4 + L-T3).
+ Dược phẩm tự nhiên và sinh học.
+ Tinh chất tuyến giáp và thyroglobulin.
Trong số các loại trên thì dược phẩm tự nhiên, sinh học và thyroglobulin chỉ mang tính chất lịch sử, không còn được áp dụng trong điều trị.
2.1. Levothyroxin (L-T4).
Là hormon tuyến giáp được ưa dùng nhất để điều trị suy giáp tiên phát. Một số biệt dược thường dùng như: levo-T, levothroid, levoxyl, synthroid.
- Dạng thuốc thường dùng là viên nén, cũng có thể dạng tiêm hoặc thuốc nước uống.
- Hàm lượng một giọt = 5µg, viên nén có hàm lượng: 25 - 50 - 75 - 100 - 300µg; thuốc tiêm: 200- 500µg (100µg/ml).
- Levothyroxin có thời gian bán thải dài (7 ngày) cho nên chỉ cần uống một lần trong ngày.
- Liều khởi đầu trung bình 1,6 - 1,8µg/kg/ngày. Tổng liều dao động 25- 300µg/ngày. Người bệnh nữ trung bình 75 - 112µg/ngày. Người bệnh nam trung bình 125-200µg/ngày.
- Sau khi dùng levothyroxin từ 5- 6 tuần, nồng độ T4 huyết thanh sẽ tăng lên. Nếu có teo tuyến giáp gặp ở người bệnh Hashimoto hoặc người bệnh Basedow sau điều trị bằng phóng xạ có thể bắt đầu với liều tăng thêm 25- 50µg/ngày.
- Khi đạt được bình giáp (TSH và hormon tuyến giáp về bình thường) thì giảm liều, sử dụng liều duy trì trung bình 25 - 50 - 100µg/ngày tùy theo từng người bệnh.
2.2. Liothyronin (L-T3)
- Dạng thuốc: viên nén, hàm lượng 5 - 25 - 50 µg; Biệt dược: cynomel, cytomel. Thời gian bán thải ngắn (24 giờ), vì vậy liothyronin chỉ được sử dụng cho những trường hợp suy giáp tiên phát, dùng từng đợt ngắn.
- Liều thường dùng 25- 75µg/ngày, liều khởi đầu ¼ viên/ngày, có thể dùng 1 đến 2 viên/ngày. Thời gian dùng liên tục trong 3- 4 tuần. Không dùng liothyronin để điều trị kéo dài cho người bệnh suy giáp. Liothyronin thường được dùng để điều trị hôn mê do suy giáp hoặc làm nghiệm pháp Werner.
2.3. Liotrix (L-T4 phối hợp L-T3)
Phối hợp liothyronin với levothyroxin.
- Một số biệt dược: euthyral, thyrolar (chứa 12,5µg T3 và 50µg T4).
- Một viên liotrix chứa 12,5µg T3 và 12,5µg T4 có tác dụng tương đương với100 µg T4. Nồng độ L-T4 phối hợp với L-T3 của liotrix thường là 4/1; 5/1; 7/1. Liều khởi đầu thường là ¼ viên/ngày, liều duy trì 1-1,5 viên/ngày.
2.4. Bột giáp đông khô
- Bột giáp đông khô còn gọi là tinh chất tuyến giáp, được bào chế từ tuyến giáp của gia súc. Viên nén với nhiều hàm lượng khác nhau: 16, 32, 60, 325 mg/viên. Dược điển Hoa Kỳ quy định 1 viên nén hàm lượng 1gam tương ứng với 60mg bột giáp đông khô. Một số biệt dược: armoun, thyroid, extract thyroidien choay.
- Bột giáp đông khô có ưu điểm giống với L-T4 và L-T3 tự nhiên. Liều khởi đầu 2,5µg/ngày, sau đó tăng dần. Liều duy trì thường là 10- 20µg/ngày.
2.5. Một số chú ý khi dùng thuốc có hormon giáp
- Thường bắt đầu bằng liều nhỏ trong một tuần sau đó tăng dần tới liều tối đa. Nếu người bệnh trẻ không có bệnh tim mạch kèm theo, có thể bắt đầu ngay với liều cao (100µg L-T4/ngày).
- Người bệnh cao tuổi nên bắt đầu bằng liều thấp (1µg/kg/ngày). Trong quá trình điều trị cần theo dõi các biểu hiện tim mạch, điện tâm đồ. Nếu có cơn đau thắt ngực hoặc thiếu máu cơ tim cục bộ thì cần giảm liều.
- Theo dõi khi dùng thuốc: cân nặng, tần số tim, táo bón, cholesterol máu, T4, FT4 và TSH xét nghiệm lại cứ mỗi 6- 8 tuần/lần.
- Các trường hợp cần tăng liều levothyroxin:
+ Người bệnh có thai.
+ Suy giáp ở người bệnh Basedow sau điều trị bằng phóng xạ.
+ Suy giáp sau viêm tuyến giáp Hashimoto.
+ Giảm hấp thu levothyroxin do dùng cholestyramin, colestipol, sulphat sắt, hydroxide nhôm hoặc hội chứng ruột ngắn.
+ Tăng chuyển hóa levothyroxin do dùng phenytoin, rifampicin, carbamazepin.
- Các trường hợp cần giảm liều levothyroxin:
+ Sự hồi phục toàn bộ của bệnh viêm tuyến giáp Hashimoto do hết các tự kháng thể kháng TPO (TPOAb).
+ Có dấu hiệu tái phát bệnh Basedow.
+ Tình trạng cấp tính của các bướu nhân tự chủ.
+ Người bệnh suy giáp cao tuổi.
+ Dùng các loại thức ăn hoặc thuốc có chứa hoặc có tác dụng tương tự levothyroxin.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang (2008). Bệnh suy chức năng tuyến giáp. Bệnh nội tiết. NXB Y học, trang 159-171.
2. Mai Thế Trạch (2003). Suy giáp. Nội tiết học đại cương. NXB Y học chi nhánh TP Hồ Chí Minh, trang 163-174.
3. Hoàng Trung Vinh (2008). Bệnh suy chức năng tuyến giáp. Bệnh học nội khoa tập 2. NXB QĐND, trang 146 - 155.
4. Larsen PR, Terry F.D (2009). Hypothyroidism and Thyroiditis. Williams Textbook of endocrinology 10th edition, vol 1, pp 423 - 455.
5. Braverman LE; Utiger RD (2000). Thyroid disease: hypothyroidism. The thyroid - A fundamental and clinical text 8th edition. Lippincott Williams and Wilkins. pp 515-715.
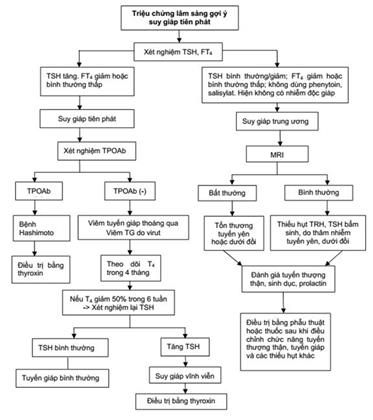
Sơ đồ chẩn đoán và điều trị suy giáp
HÔN MÊ DO SUY CHỨC NĂNG TUYẾN GIÁP
I. ĐẠI CƯƠNG
1. Các điểm chính trong chẩn đoán bệnh
- Biến chứng nguy kịch của suy giáp nặng.
- Triệu chứng điển hình của suy giáp: Da khô, phản xạ chậm, yếu toàn thân, phù niêm, hoặc có khía ngang trước phần thấp của cổ.
- Thương tổn tình trạng tinh thần (tuy hiếm khi hôn mê).
- Hạ thân nhiệt (thường < 35oC)
Hôn mê suy giáp là biểu hiện sự mất bù trong bệnh cảnh suy giáp, đây là một bệnh tương đối ít gặp nhưng tiến triển thường nặng, tử vong khoảng 50%.
2. Tiền sử bệnh và nguyên nhân
- Tỷ lệ hôn mê do suy giáp chiếm khoảng 1/1000 trường hợp suy giáp, tuy nhiên thực tế có lẽ cao hơn do bỏ sót. Bệnh thường gặp ở nữ giới trên 50 tuổi đã có suy giáp (có khi chưa được chẩn đoán) kết hợp với các yếu tố khởi phát, các yếu tố này qua hỏi thân nhân nhiều khi không thể ghi nhận đầy đủ.
- Nguyên nhân bệnh cảnh suy giáp chiếm hơn 90% là suy giáp tiên phát do bất kỳ nguyên nhân nào: Tự miễn, sau phẫu thuật cắt tuyến giáp, sau điều trị iod phóng xạ, lạm dụng iod, điều trị lithium, vô căn.
- Những yếu tố khởi phát khá nhiều, có khi không rõ ràng, như: Ngừng điều trị hoặc điều trị hormon thay thế không đầy đủ, nhiễm lạnh, lạm dụng thuốc (rượu, phenothiazin, thuốc ngủ, thuốc làm dịu, thuốc lợi tiểu, digital...), chấn thương, gây mê, can thiệp phẫu thuật, nhồi máu cơ tim, tai biến mạch não, xuất huyết tiêu hóa, nhiễm trùng, nhất là hệ hô hấp, hạ glucose máu. Hơn 50% các trường hợp suy giáp nhập viện trong bối cảnh một bệnh khác.
II. CHẨN ĐOÁN
1. Lâm sàng
Chẩn đoán không khó trong trường hợp người bệnh đang mắc suy giáp.
Trường hợp suy giáp chưa được chẩn đoán trước đó, cần xem xét các dấu hiệu gợi ý như: gương mặt phù dạng suy giáp, thâm nhiễm da, rụng lông, tóc, da khô, mất sắc tố, sắc da xanh vàng sáp. Khám thấy bướu giáp lớn có khi tuyến giáp teo, hoặc sẹo phẫu thuật vùng cổ, dấu vết của mắt lồi...
- Biểu hiện thần kinh: từ nhẹ như dấu hiệu ngủ gà, đến nặng với hôn mê thật sự nhưng hiếm khi hôn mê sâu. Khoảng 20% trường hợp suy giáp có co giật.
Điện não đồ khá gợi ý với lác đác sóng alpha, sóng không rộng, không đáp ứng với kích thích ánh sáng.
Xét nghiệm dịch não tủy thường thấy áp lực tăng do tăng protein dịch não tủy.
- Thân nhiệt giảm là dấu hiệu rất có giá trị chẩn đoán, chiếm tỷ lệ 80% các trường hợp, nhiệt độ khoảng 30-36oC, có khi xuống đến 34oC. Thân nhiệt bình thường ngay trong bối cảnh đang nhiễm trùng cũng gợi ý chẩn đoán hôn mê suy giáp. Hạ thân nhiệt không kèm rét run.
- Khám hô hấp: nhịp thở chậm hoặc nhanh, tìm thấy tiêu điểm nhiễm trùng (có thể là nguyên nhân, có thể là hậu quả của hôn mê), có trường hợp bị tràn dịch màng phổi.
- Khám tim mạch: Nhịp tim có thể chậm nhưng không hằng định, huyết áp thay đổi, thường tăng. Điện tim thường thấy nhịp chậm xoang, điện thế thấp lan rộng, khoảng QT kéo dài, đôi khi có hình ảnh thiếu máu cơ tim. Chụp phim X-quang lồng ngực thấy bóng tim lớn, có thể do tràn dịch màng tim góp phần. Nếu có triệu chứng suy tim cần nghĩ đến nhồi máu cơ tim.
- Ngoài ra có thể thấy biểu hiện tắc ruột do liệt ruột, nhiễm trùng đường tiểu, ứ nước tiểu.
2. Cận lâm sàng
- Các xét nghiệm liên quan đến tuyến giáp xác định một bệnh cảnh suy giáp với TSH tăng, T4 tự do (hoặc T4), T3 tự do (hoặc T3) giảm. Rất hiếm nhưng cũng có thể TSH bình thường thậm chí tăng (suy giáp do nguyên nhân ở cao).
- Natri máu giảm, có thể < 110mmol/l (do mức lọc cầu thận giảm).
- Biểu hiện loãng máu với hematocrite và protid giảm.
- Độ thẩm thấu nước tiểu tăng.
- AVP (ADH: hormon làm giảm tiểu) tăng.
- Xét nghiệm khí máu thấy toan hô hấp với O2 giảm, CO2 tăng, pH giảm.
- Huyết đồ cho thấy thiếu máu đẳng sắc hồng cầu bình thường, bạch cầu bình thường dù có nhiễm trùng.
- Các men: Creatine-kinase, aspartate-amino-transferase, lactico-dehydogenase gia tăng dù không kèm hoại tử cơ tim.
- Glucose máu có thể giảm.
3. Chẩn đoán phân biệt
Nói chung chẩn đoán hôn mê suy giáp thường rõ nếu bệnh cảnh đầy đủ các triệu chứng lâm sàng cũng như cận lâm sàng.
Cần lưu ý chẩn đoán phân biệt hôn mê do những nguyên nhân khác xảy ra trên người bệnh suy giáp, các trường hợp này sẽ thiếu nhiều triệu chứng điển hình của hôn mê suy giáp, cần tích cực tìm nguyên nhân hôn mê. Vấn đề phức tạp ở chỗ chính bản thân các bệnh có thể gây hôn mê này lại là điều kiện thuận lợi gây hôn mê suy giáp trên người bệnh đã có sẵn bệnh cảnh suy giáp trước đó.
Một bệnh cảnh khác cần phân biệt là “Hội chứng bệnh bình giáp” (euthyroid sick syndrome). Bệnh cảnh xảy ra trên người bình giáp bị một thương tổn nặng không phải trên giáp. Xét nghiệm thấy T3, T4 giảm nhưng FT4 bình thường, TSH không tăng. Đây chỉ là tình trạng giảm chuyển hóa phản ứng sinh lý có lợi thoáng qua nhằm giảm tiêu hao năng lượng ở một người suy dinh dưỡng.
III. SINH LÝ BỆNH
Rối loạn ý thức xảy ra trong hôn mê suy giáp thường không tương quan với mức độ giảm T4, thường do nhiều yếu tố góp phần như:
+ Natri máu hạ, bản thân Natri máu hạ bất kỳ nguyên nhân nào cũng có thể gây hôn mê.
+ Giảm O2, tăng CO2, nhiễm toan.
+ Hạ glucose máu.
Triệu chứng co giật trước hết do Natri máu hạ, cũng có thể do glucose máu hạ.
Thân nhiệt hạ do sự giảm sinh nhiệt vì suy giáp, có thể kết hợp với rối loạn điều hòa nhiệt độ ở não.
Các triệu chứng tim mạch có lẽ là hậu quả gián tiếp của giảm sinh nhiệt. Có sự kích thích tương đối alpha-adrenergic làm co mạch ngoại biên, tăng huyết áp tâm trương và làm giảm nhịp tim, giảm cung lượng tim.
Giảm Natri máu chủ yếu do ADH tăng tiết, hậu quả của giảm cung lượng tim và thể tích máu hiệu quả. Tình trạng này sẽ cải thiện với điều trị bằng hormon giáp. Natri máu giảm ở đây không phải do mất muối vì suy thượng thận, Natri máu giảm sẽ không cải thiện với điều trị corticoid.
Hạ glucose máu chủ yếu do giảm phân hủy glycogen và giảm tân tạo glucose.
Giảm O2, tăng CO2 do nhiều yếu tố kết hợp: Giảm thông khí do lưỡi lớn, thâm nhiễm niêm dịch đường hô hấp trên, cơ hô hấp kém co bóp vì thâm nhiễm, tràn dịch màng phổi, nhiễm trùng ở phổi. Ngoài ra trung tâm hô hấp bị ức chế trong bối cảnh suy giáp, nhạy cảm với CO2 giảm, tình trạng thiếu máu cũng góp phần trong cơ chế này.
Nhiễm trùng được làm dễ bởi giảm protein, phổi thải trừ chất tiết kém, đặt các catheter.
IV. ĐIỀU TRỊ
Hôn mê suy giáp cần được nhanh chóng điều trị tích cực tại trung tâm hồi sức ngay khi chỉ mới gợi ý chẩn đoán, không cần đợi đầy đủ các xét nghiệm cận lâm sàng, nhưng cũng cần tránh dùng quá liều thuốc và tình trạng ngộ độc nước. Cần điều trị các yếu tố thúc đẩy, ngay cả khi nghi ngờ, yếu tố thúc đẩy thường là nhiễm trùng.
Làm tăng thân nhiệt với làm ấm thụ động bằng đắp chăn. Không nên tăng thân nhiệt chủ động mạnh có thể gây giãn mạch, choáng trên một người bệnh đang giảm thể tích máu. Cùng cơ chế như trên, không được cho lợi tiểu dù người bệnh có phù ở chân. Nếu nhiệt độ trung ương xuống dưới 30oC có thể phối hợp chỉ định truyền máu toàn phần.
Trợ tim mạch nên thận trọng, nếu huyết áp hạ, chỉ định truyền dịch phù hợp, thuốc co mạch phải hết sức thận trọng, dopamin nhằm bảo tồn máu qua mạch vành. Nếu có choáng cần truyền máu toàn phần. Nếu suy tim sung huyết với tăng áp tĩnh mạch, digital dùng một cách thận trọng.
Hô hấp hỗ trợ cần nhanh chóng thực hiện: Đặt nội khí quản thở oxy, có khi phải thở máy kèm theo dõi khí máu. Tránh các ức chế hô hấp ngay cả khi có co giật.
Dùng hormon thay thế với Levothyroxin 50 đến 100 mcrg tiêm tĩnh mạch, cứ 6 giờ đến 8 giờ tiêm một lần trong 24 giờ, sau đó cho 70 đến 100 mcrg/ngày, cho tới khi có thể cho uống bằng miệng. Hiệu quả lâm sàng xuất hiện sau vài giờ điều trị. TSH giảm dần trong 24-48 giờ. Việc sử dụng T3 dành cho những trường hợp có sự giảm chuyển T4 thành T3.
Nếu không có dạng chích, có thể cho vào sonde dạ dày liều lượng 2,5-25µg cho ngày đầu. Nói chung chỉ nên dùng liều thấp, liều cao có thể gây loạn nhịp tim, nhồi máu cơ tim. Gần đây có đề nghị dùng kết hợp T4 và T3 tiêm tĩnh mạch, liều đầu tiên 100µg T4 cộng với 20µg T3, sau đó cho 10µg T3 mỗi 8 giờ cho đến khi người bệnh có đáp ứng.
Corticoid được đa số các tác giả đồng tình, nhằm ngăn ngừa suy thượng thận, dù hiệu quả điều trị vẫn còn bàn cãi, thuốc không có nguy cơ đáng ngại, tiêm tĩnh mạch hydrocortison hemisuccinat liều lượng rất thay đổi từ 100-1200mg chia 2 đến 4 lần trong ngày đầu, các ngày sau có thể tiếp tục nếu có suy thượng thận.
Điều trị hạ Natri máu chỉ cần hạn chế nước là đủ. Nếu Natri dưới 110mmo/l, một cách hết sức thận trọng có thể truyền phụ thêm NaCl ưu trương kèm furosemid. Luôn đề phòng suy tim sung huyết.
Điều trị co giật cần thận trọng, với barbituric và benzodiazepin có thể làm chậm cải thiện tri giác và ức chế trung tâm hô hấp. Nói chung chỉ nên dựa vào điều trị nguyên nhân: Hạ Natri máu, thiếu oxy, hạ glucose máu. Có thể cung cấp glucose bằng đường tĩnh mạch. Trường hợp thiếu máu rõ có thể truyền hồng cầu khối.
Tích cực tìm kiếm và điều trị các yếu tố thúc đẩy như nhiễm trùng, nhiễm khuẩn huyết, dùng thuốc quá liều...
Nói chung hôn mê suy giáp là một bệnh nặng, do đó luôn có thái độ đề phòng bằng chẩn đoán sớm, điều trị và theo dõi đầy đủ tình trạng suy giáp.
V. TIẾN TRIỂN VÀ TIÊN LƯỢNG
Hôn mê suy giáp luôn có tiên lượng nặng. Điều trị kết quả tốt chỉ khoảng 50%. Nếu điều trị hiệu quả, bệnh cải thiện khá nhanh chóng sau vài giờ hoặc vài ngày, ngay cả khi phải điều trị các rối loạn hô hấp hoặc biến chứng nhiễm trùng. Nguyên nhân tử vong thường là suy hô hấp.
Các yếu tố tiên lượng xấu:
- Tuổi lớn.
- Nhịp tim quá chậm.
- Thân nhiệt lúc đầu < 30oC, hoặc thân nhiệt không tăng với xử trí.
- Dấu hiệu suy tuần hoàn nặng.
- Can thiệp hô hấp hỗ trợ chậm, hoặc ngừng hô hấp hỗ trợ khi tình trạng người bệnh vẫn đang rất cần.
- Lạm dụng điều trị T3 hoặc lợi tiểu.
- Toàn cảnh suy giáp nặng.
TÀI LIỆU THAM KHẢO
1. Trần Hữu Dàng, Nguyễn Hải Thủy (2008). Giáo trình sau đại học chuyên ngành Nội tiết và Chuyển hóa. NXB Đại Học Huế. 2008. 221 - 245.
2. David M.Cline, O.John Ma et al (2000). Emergency Medicine. McGraw Hill. 651-666.
3. Fliers E, Wiersinga WM (2003). Myxedema coma. Rev Endocr Metab Dis 2003; 4: 137-141.
4. Greet Van Den Berghe (2008). Acute Endocrinology From Cause to consequence. 255-270.
5. P. Reed Larsen, Henry M. Kronenberg (2003). Williams Textbook of Endocrinology. 1509-1584.
6. Rodriguez I, Fluiters E, Perez-Mendez LF, Luna R, Paramo C, Garcia-Mayor RV. (2004) Factors associated with mortality of patients with myxoedema coma: prospective study in 11 cases treated in a single institution. J Endocrinol 2004; 180(2): 347-350.
BƯỚU GIÁP ĐƠN THUẦN
I. ĐẠI CƯƠNG
Bệnh được mô tả 2700 năm trước Công nguyên ở Trung Quốc. Bướu giáp đơn thuần hoặc bướu giáp không độc còn được gọi là bướu giáp bình giáp, được định nghĩa là tình trạng tuyến giáp lớn nhưng không kèm suy giáp hay cường giáp, không bị viêm hoặc u. Tên gọi bướu giáp đơn thuần, nhưng bệnh xuất hiện trong nhiều bất thường khác nhau. Bệnh thường gặp ở nữ giới, tỷ lệ có cao hơn trong các giai đoạn dậy thì, thai kỳ, tuổi mãn kinh.
Bình thường về hình thái, tuyến giáp có dạng hình vuông: 6 x 6cm. Eo tuyến giáp: cao 1,5 cm, rộng 1cm. Mỗi thùy: Cao: 2,5 - 4cm, rộng 1,5 - 2cm, dày 1 - 1,5cm. Tuyến giáp bình thường nặng 10 - 20g. Tuyến màu đỏ nâu, mềm, di động.
Có ba thể bướu giáp đơn: Thể lan tỏa, thể nhiều nốt, thể một nốt (có tác giả gọi là thể nhiều nhân, thể một nhân). Thể nhiều nốt thường gặp ở tuổi cao hơn thể lan tỏa, triệu chứng thường không rõ, đa số không cần điều trị, cần sinh thiết xét nghiệm tế bào học để loại trừ ung thư. Thể một nốt thường lành tính, tuy nhiên có khoảng 5% là ung thư biểu mô, cần sinh thiết bằng kim nhỏ để làm rõ chẩn đoán, với thể một nốt lành tính cần tái khám định kỳ, bệnh thường không đáp ứng giảm thể tích với điều trị thyroxine.
II. NGUYÊN NHÂN
- Do thiếu iod tuyệt đối (bướu giáp dịch tễ) thường do nước uống trong vùng bị thiếu iod, tuy nhiên có nhiều vùng trên thế giới không thiếu iod ngay cả vùng thừa iod vẫn có thể bị bướu giáp dịch tễ, ngoài ra không phải tất cả người sống ở vùng thiếu iod đều bị bướu giáp đơn thuần. Điều này cho thấy ngoài yếu tố môi trường còn có yếu tố di truyền trong bệnh sinh bướu giáp, các yếu tố này có thể tác dụng tương hỗ.
- Do tác dụng của các chất làm phì đại tuyến giáp: Một số loại thức ăn như quả su có chứa những chất làm lớn tuyến giáp, giải thích sự xuất hiện bướu giáp dịch tễ ở một số vùng. Ngoài ra một số chất như thiocyanat, acid para-amino-salicylic (PAS), muối lithium, cobalt, thuốc kháng giáp tổng hợp có thể gây bướu giáp đơn thuần.
III. CHẨN ĐOÁN
1. Lâm sàng
Bệnh thường kín đáo, không có triệu chứng cơ năng. Bướu giáp có thể do người bệnh hoặc người xung quanh phát hiện, hoặc được phát hiện khi khám sức khỏe tổng quát.
Khám tuyến giáp thấy tuyến giáp lớn ở giữa cổ, ranh giới rõ, không dính vào da, tuyến lớn lan tỏa hoặc dạng nốt, di động theo nhịp nuốt, không đau. Một tuyến giáp có thể tích bình thường không bao giờ sờ thấy dù người bệnh rất gầy.
Khám lâm sàng, kết hợp nhìn và sờ nắn. Người khám có thể đứng phía trước người bệnh, nhìn tuyến giáp, dùng hai ngón tay cái để sờ tuyến giáp. Khi sờ cần định rõ ranh giới, độ lớn, mật độ của bướu, cùng lúc cho người bệnh nuốt, bướu sẽ di động theo nhịp nuốt. Bướu giáp đơn thuần thường có mật độ mềm trong trường hợp bướu giáp nhu mô lan tỏa, cũng có khi mật độ chắc thường thấy trong bướu giáp thể nhân.
Bướu lớn có thể gây các dấu hiệu chèn ép cơ quan và tổ chức xung quanh như:
- Chèn ép khí quản gây khó thở.
- Chèn ép dây thần kinh quặt ngược gây nói khó, nói khàn, nói hai giọng.
- Chèn ép tĩnh mạch chủ trên gây phù kiểu áo khoác: Phù ở mặt, cổ, lồng ngực, hai tay kèm tuần hoàn bàng hệ ở ngực.
Sau khi sờ bướu giáp, có thể dùng thước dây đo vòng cổ của người bệnh, đo ngang qua nơi tuyến giáp lớn nhất, giúp theo dõi diễn biến qua điều trị.
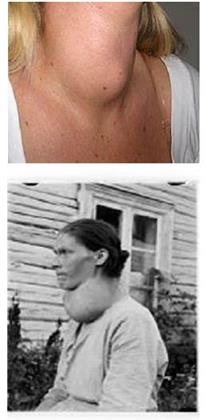
Nguồn: Goitre - Wikipedia, the free encyclopedia
https://en.wikipedia.org/wiki/Goitre
Bảng. Phân độ bướu giáp theo Tổ chức Y tế Thế giới hiện nay
|
Độ |
Đặc điểm |
|
0 |
Tuyến giáp không lớn (khi nhìn cũng như khi sờ) |
|
1 |
Sờ thấy bướu giáp lớn, nhưng không nhìn thấy với tư thể cổ bình thường. Khối di động theo nhịp nuốt khi sờ. |
|
2 |
Nhìn thấy bướu giáp lớn với tư thể cổ bình thường. Hình ảnh bướu giáp lớn phù hợp với khám khi sờ cổ (bướu giáp nhìn thấy và sờ thấy). |
2. Cận lâm sàng
- Xét nghiệm định lượng TSH huyết thanh có giá trị cao, kết hợp với hormon giáp tự do là xét nghiệm sàng lọc đầu tiên cần thực hiện. Kết quả cho trị số bình thường đối với bướu giáp đơn. Tuy nhiên tỷ lệ T3/T4 có thể tăng do sự iod hóa của thyroglobulin bị thương tổn.
- Các thăm dò về hình ảnh học cũng hữu ích trong đánh giá bướu giáp, nhất là trong trường hợp bướu giáp dạng nốt. Siêu âm tuyến giáp, xạ hình tuyến giáp giúp chẩn đoán và điều trị. Xạ hình tuyến giáp giúp phát hiện nhân nóng trong nhu mô tuyến giáp, từ đó có định hướng điều trị.
Siêu âm tuyến giáp là thăm dò hữu ích trong đánh giá tuyến giáp, giúp đánh giá hình thái và độ lớn tuyến giáp. Có khoảng 30-50% người bệnh bướu giáp dạng nốt sờ tuyến giáp bình thường được siêu âm tuyến giáp phát hiện. Siêu âm các bướu giáp dạng nốt cho biết số lượng, hình dạng nốt, đồng thời giúp hướng dẫn chọc hút bằng kim nhỏ để chẩn đoán tế bào học. Siêu âm giúp theo dõi sau điều trị.
- Chụp phim X quang quy ước vùng cổ và vùng trung thất trên nên thực hiện, có thể thấy hình ảnh chèn ép khí quản nếu có.
- Chụp cắt lớp vi tính, chụp cộng hưởng từ và xạ hình tuyến giáp cần được chỉ định trong trường hợp bướu giáp lạc chỗ khu trú trong ngực.
3. Chẩn đoán phân biệt
Bướu giáp đơn cần phân biệt với bệnh Basedow hoặc bệnh Hashimoto.
- Với bệnh Basedow trong giai đoạn nhiễm độc giáp không nặng và thiếu triệu chứng thương tổn mắt, thường khó phân biệt với bướu giáp đơn, những trường hợp này cần định lượng kháng thể đặc hiệu của Basedow để phân biệt.
- Với bệnh Hashimoto, nhiều khi cũng khó để chẩn đoán phân biệt, mặc dầu với bệnh Hashimoto khi sờ thường thấy tuyến giáp có mật độ chắc hơn và không đều. Cần xét nghiệm kháng thể đặc hiệu, nếu có chuẩn độ cao cần hướng về bệnh cảnh tự miễn của bệnh Hashimoto.
- Phân biệt với ung thư tuyến giáp, nhất là với thể bướu giáp nhiều nốt. Cần khám lâm sàng, xét nghiệm, thăm dò cận lâm sàng tìm những triệu chứng gợi ý. Xác định chẩn đoán ung thư tuyến giáp với xét nghiệm tế bào học.
IV. ĐIỀU TRỊ
- Trường hợp bướu giáp nhỏ, không có triệu chứng lâm sàng: chỉ cần theo dõi định kỳ bằng khám lâm sàng và siêu âm tuyến giáp để đánh giá độ lớn. Sự phát triển tuyến giáp rất khác nhau ở mỗi người bệnh, một số trường hợp bướu giáp ổn định trong nhiều năm.
- Điều trị ức chế giáp thông qua ức chế TSH tuyến yên với thyroxin làm giảm thể tích tuyến giáp khoảng 60% các trường hợp sau 9 tháng điều trị. Tuy nhiên, siêu âm tuyến giáp sau 3 tháng ngừng điều trị, người ta thấy tuyến giáp trở lại kích thước trước điều trị. Như thế muốn duy trì giảm thể tích bướu giáp, cần tiếp tục điều trị lâu dài.
- Nói chung bướu giáp đơn thể nốt thường đáp ứng kém hơn thể bướu giáp đơn lan tỏa. Kết quả điều trị với thyroxine thường tốt hơn ở người bệnh trẻ, bướu giáp không quá lớn và bệnh mới phát hiện.
- Đối với bướu giáp đơn rải rác (sporadic nontoxic goiter) với nồng độ TSH > 1mU/L có thể chỉ định điều trị levothyroxin để làm giảm TSH huyết tương xuống mức dưới bình thường (0,5 - 1,0mU/L), không nên cho giảm thấp hơn mức này. Nếu tuyến giáp giảm thể tích hoặc ổn định có thể tiếp tục điều trị và theo dõi TSH định kỳ.
- Điều trị ức chế thyroxin lâu dài có thể gây tác dụng xấu trên xương và tim. Có thể gây loãng xương, nhất là đối với phụ nữ mãn kinh, tuy nhiên một số nghiên cứu khác cho thấy điều trị này không gây loãng xương. Quan điểm hiện nay chấp nhận sự ức chế TSH với liều levothyroxin hiệu quả thấp nhất, thường trong khoảng 1,5 - 2,0µg/kg trọng lượng cơ thể/ngày, cần theo dõi TSH và T3 tự do để điều chỉnh liều nhằm giảm thiểu tác dụng không mong muốn.
- Không nên phẫu thuật bướu giáp đơn thuần vì sau đó có thể gây suy giáp, trừ trường hợp nhằm giải phóng sự chèn ép sau khi thất bại với levothyroxin. Tỷ lệ tái phát sau phẫu thuật khoảng 10-20% các trường hợp. Biến chứng do phẫu thuật chiếm 7- 10%. Điều trị dự phòng levothyroxin sau phẫu thuật có thể không ngăn chặn được sự tái phát bướu giáp đơn.
- Điều trị với I131 nhằm làm giảm thể tích bướu có thể áp dụng cho bướu giáp đơn quá lớn ở người lớn nhưng chống chỉ định phẫu thuật hoặc những trường hợp bị tái phát sau phẫu thuật. Không áp dụng phương pháp này với người trẻ, cũng như trường hợp bướu giáp lớn sau xương ức, có thể làm sưng cấp tính tuyến giáp gây đè ép khí quản nặng hơn. Nói chung I131 tỏ ra hiệu quả và an toàn đối với bướu giáp đơn thể nhiều nốt, tuy nhiên tỷ lệ suy giáp khá cao: 22%-40% trong 5 năm.
TÀI LIỆU THAM KHẢO
1. Mai thế Trạch (1992). Nội tiết học Tập I. Nhà Xuất bản Y học Chi nhánh Thành phố Hồ Chí Minh.
2. Trần Hữu Dàng, Nguyễn Hải Thủy (2008). Giáo trình sau đại học chuyên ngành Nội tiết và Chuyển hóa. NXB Đại Học Huế. 2008.
3. The Washington Manual of Medical Therapeutics 32nd Edition (2007)
4. Williams Texbook of Endocrinology 12 edition (2011).
5. World Health Organization, UNICEF and International Council for Control of Iodine Deficiency Dysorders. Indicators for Assessing Iodine Deficiency Dysorders and the Control through Salt Iodization. Geneva 1994.
U TUYẾN ĐỘC CỦA TUYẾN GIÁP
(Adénome toxique, toxic nodular goiter, Plummer's disease)
I. ĐẠI CƯƠNG
U tuyến độc tuyến giáp (bệnh Plummer) là tình trạng cường chức năng tuyến giáp với sự gia tăng sản xuất hormon giáp do u tuyến tự động (autonomous adenoma). Nguyên nhân và cơ chế chưa rõ. Có thể liên quan đến đột biến gen của thụ thể TSH làm tăng hoạt động nang tuyến mà không liên quan với TSH. Một cơ chế khác có thể là u tuyến tự động thường phối hợp với đột biến gen protein G (gen G protein).
- Plummer (1913) là người đầu tiên phân biệt bệnh Basedow và cường giáp kèm theo nhân giáp. Sau đó, O Copa và J. C. Savoie dùng đồng vị phóng xạ để đánh giá chức năng hoạt động của nhân và tổ chức ngoài nhân giáp. Đó là một nhân nóng trên xạ hình tuyến giáp không bị hãm khi sử dụng hormon giáp ngoại sinh.
- Danh từ u tuyến độc (adénome toxique) của tuyến giáp, còn gọi là bướu giáp nhân độc (goitre nodulaire toxique) được hiểu là có tình trạng cường giáp, đó là u tuyến giáp bản chất lành tính nhưng thoát khỏi sự kiểm soát của tuyến yên và hoạt động tự trị gây nhiễm độc giáp.
- U tuyến độc tuyến giáp là một trong những nguyên nhân của cường giáp. Tỉ lệ thay đổi tùy từng quốc gia khoảng 5% (Mỹ và Anh) cho đến 46% (Áo).
- Tuổi khởi phát bệnh thường lớn, khoảng 40-60 tuổi, trung bình 60±15 tuổi, thể nhân tự động không kèm cường giáp khoảng 46 ± 14 tuổi. Tuy nhiên cũng có thể gặp ở độ tuổi 20.
- Phụ nữ thường chiếm ưu thế hơn nam giới, tỉ lệ nữ/nam # 4/1.
II. CÁC THỂ LÂM SÀNG VÀ SINH HỌC
1. U tuyến độc kèm cường giáp
Bệnh cảnh lâm sàng là một nhiễm độc giáp đơn thuần kèm nhân giáp, thường là một nhân giáp đơn độc, đôi khi bị che khuất sau xương ức. U tuyến thường định vị ở một thùy, thùy còn lại thể tích nhỏ hơn bình thường (do bị ức chế phát triển).
Cận lâm sàng ghi nhận:
- Nồng độ hormon giáp cao, thường ưu thế T3.
- TSH thấp.
- Test TRH không đáp ứng.
- Kháng thể kháng giáp không tìm thấy.
- Siêu âm giáp phát hiện tổ chức u tuyến độc và tổ chức giáp còn lại.
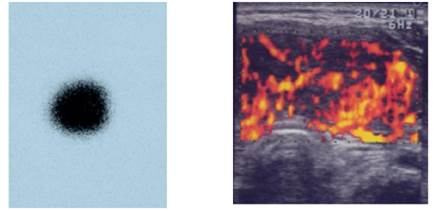
Hình 1. Hình ảnh xạhình và siêu âm u tuyến độc tuyến giáp
- Xạ hình giáp biểu hiện dạng nhân nóng.
- Test hãm Werner (75 - 100mg Cynomel (L.Triiodothyronine)/ ngày trong 7 ngày) không đáp ứng.
- Test Querido (100 U.TSH/ngày trong 3 ngày liên tiếp) phần nhu mô còn lại thu nhận iod, chứng tỏ nhu mô tuyến giáp ngoài u tuyến bị hãm.

Hình 2. Hình ảnh xạ hình trước và sau làm test Werner u tuyến độc thùy trái

Hình 3. Hình ảnh xạ hình sau test Querido và phẫu thuật cắt thùy trái giáp
2. U tuyến tự động không kèm cường giáp
Nồng độ hormon giáp trong phần lớn trường hợp bình thường nhưng TSH thấp và không đáp ứng với test TRH (tiền nhiễm độc giáp, cường giáp tiền lâm sàng).
Đặc điểm của xạ hình là hình ảnh bắt xạ của u tuyến độc. Lâm sàng có thể là cường giáp kín đáo với rối loạn nhịp tim không giải thích được. Thường biến chứng tim mạch gặp ở người lớn tuổi. Ghi nhận có sự gia tăng SBP (Sex Binding Protein). Các rối loạn trên biến mất sau khi điều trị u tuyến.
Tần suất các u tuyến tiền độc (adénome prétoxique) trong các u tuyến tự động thay đổi tùy theo cách đánh giá, một nửa theo phân nhóm lâm sàng. Trong một số trường hợp không nhận biết được. U tuyến xuất hiện trên xạ hình là một nhân tự động, định lượng TSH buổi sáng bình thường và còn đáp ứng với test TRH. Điều này khó giải thích sự biến mất phần nhu mô lành mạnh và tái xuất hiện khi cắt bỏ u tuyến, một số tác giả cho rằng do sự hãm một phần TSH kèm biến mất pic tiết về đêm.
Hình 4. Hình ảnh siêu âm và xạ hình u tuyến độc tuyến giáp
3. U tuyến tự động và ung thư
Các nhân nóng tuyến giáp thường lành tính và chẩn đoán ung thư thường dựa vào xạ hình. Thật vậy nhân nóng khi thăm dò với chất technétium nhưng có thể trở thành nhân lạnh khi sử dụng Iod phóng xạ và có khả năng ung thư.
Aschraft và cộng sự (1981) ghi nhận 4% trường hợp ung thư tuyến giáp khi phẫu thuật các trường hợp nhân nóng và thường gặp nhân có đường kính trên 3 cm.
4. Tiến triển u tuyến độc tuyến giáp
Sự tiến triển của một nhân giáp chức năng thường chậm, nhiều tác giả đánh giá khoảng mười năm kể từ khi hình thành cho đến lúc sản xuất đủ hormon giáp gây nhiễm độc giáp lâm sàng.
Trên xạ hình nhân giáp ban đầu đẳng xạ, không bị mất, chức năng hoạt động ngày càng tăng dần để trở thành nhân nóng có tính tự trị rồi trở thành độc tính.
III. ĐIỀU TRỊ U TUYẾN ĐỘC TUYẾN GIÁP
1. Điều trị nội khoa
Có thể sử dụng thuốc kháng giáp tổng hợp và ức chế beta để điều trị triệu chứng tạm thời, hoặc chuẩn bị tiền phẫu với thuốc kháng giáp như propylthiouracil 100 mg/6 giờ/ngày hoặc carbimazol 40 mg/ngày.
2. Điều trị Iod phóng xạ
U tuyến giáp độc có thể sử dụng iod phóng xạ (I131). Tuy nhiên có một số đặc điểm cần lưu ý:
- Sự nhạy cảm với chất phóng xạ của tổ chức u tuyến độc thường kém hơn so với nhu mô giáp trong Basedow. Nang tuyến lớn, iod được bắt giữ bởi các chất dạng keo và đổi mới nhanh làm giảm hiệu quả khi điều trị (liều từ 20 - 40 miliCuries, điều này không phù hợp đối với người trẻ).
- Điều trị iod phóng xạ có thể làm nặng thoáng qua tình trạng cường giáp, nguy hiểm cho người lớn tuổi và người có bệnh lý tim mạch tiểm ẩn. Vì thế có thể dự phòng với kháng giáp trước đó, làm giảm iod chứa trong nhân giáp, hoặc dùng iod trong 6 tuần cho đến khi TSH trở lại bình thường để tránh chất phóng xạ phá hủy tổ chức lành.
- Ngược lại với quan điểm trước đây, suy giáp thứ phát thường gặp. Theo Goldstein và cộng sự, theo dõi 4 - 16 năm sau khi điều trị Iode phóng xạ, có đến 8/23 (36%) người bệnh bị suy giáp không liên quan đến kích thước u tuyến và liều xạ. Khoảng 64% u tuyến vẫn tồn tại và có thể phát triển lớn ra.
3. Điều trị phẫu thuật
Can thiệp phẫu thuật bao gồm cắt bỏ thùy giáp hoặc loại bỏ nhân giáp tùy theo kích thước của tổn thương sau khi chuẩn bị tốt với thuốc kháng giáp. Bransom theo dõi sau sáu năm ở người bệnh phẫu thuật không thấy bị tái phát, tuy nhiên 5/35 (14,3%) người bệnh bị suy giáp phần lớn điều trị trước đó bằng kháng giáp trong mười năm và một trường hợp được điều trị iod phóng xạ.
4. Bơm cồn iod vào u tuyến
Bơm cồn vào u tuyến dưới hướng dẫn của siêu âm là phương pháp gây hủy tuyến không phẫu thuật. Cồn được bơm qua da vào nhu mô tuyến mỗi tuần, từ 5 - 8 tuần.
5. Điều trị bằng Laser
Điều trị quang đông Laser tổ chức kẽ (interstial laser photocoagulation) dưới sự hướng dẫn của siêu âm nhằm hủy các nhân tự động.
6. Chỉ định điều trị
Đối với u tuyến giáp độc, phương pháp chọn lựa là phẫu thuật nhưng cần loại trừ ung thư giáp.
Điều trị phóng xạ được chỉ định nếu có khó khăn khi can thiệp phẫu thuật (người già, từ chối phẫu thuật).
Nếu đường kính u tuyến trên 3 cm và dấu hiệu cường giáp nhẹ cần xét đến can thiệp phẫu thuật mặc dù nồng độ hormon giáp còn bình thường.
Tiến triển của u tuyến đưa đến độc tính không có nguyên tắc. Silvestein theo dõi chín trường hợp nhân giáp tự trị không độc tính sau hai - bảy năm cho thấy các nhân trên hoặc không thay đổi, hoặc trở nên đẳng xạ và phụ thuộc TSH, hoặc trở thành nang hóa và mất chức năng. Một trường hợp tăng thể tích và không thấy trường hợp nào bị nhiễm độc giáp. Tuy nhiên theo dõi trên có số lượng ít và thời gian theo dõi tương đối ngắn. Thật vậy cần mất một thời gian trung bình khoảng mười hai năm để một nhân đẳng xạ chuyển sang dạng một nhân độc tính. Hai phương pháp bơm cồn qua da và laser liệu pháp dưới sự hướng dẫn của siêu âm chưa được ứng dụng rộng rãi, cần nhiều nghiên cứu để đánh giá hiệu quả.
BƯỚU GIÁP ĐỘC ĐA NHÂN
(Goitre multihétéronodulaire toxique, toxic multinodular goiter)
I. ĐẠI CƯƠNG
Bướu giáp độc đa nhân là bướu giáp không đồng nhất bên cạnh tổ chức lành mạnh thường phối hợp với nhiều cấu trúc tự động gây tăng hoạt giáp như u tuyến độc.
Sau Basedow, bướu giáp độc đa nhân là một trong những nguyên nhân thường gặp trong cường giáp. Đây là thể cường giáp đứng hàng đầu xảy ra ở người bệnh lớn tuổi. Thống kê ở Mỹ (1985) ghi nhận tỉ lệ bướu giáp độc đa nhân/Basedow là 1/50. Một điều tra 17 trung tâm của 6 nước châu Âu cho thấy 14,5% bướu giáp độc đa nhân trong 850 trường hợp cường giáp. Tỉ lệ bướu giáp độc đa nhân chiếm 12 - 17,7% trường hợp nhiễm độc giáp được mổ, 37% trong số người bệnh được điều trị iod phóng xạ (Riems) và 42% (Metz-Thioville).
- Thường xảy ra ở phụ nữ lớn tuổi, phụ nữ 90 - 95% trường hợp, tuổi thường gặp 60 - 70 tuổi, tiền sử có bướu giáp đa nhân và có tính chất gia đình.
II. CHẨN ĐOÁN
1. Lâm sàng
1.1. Bướu giáp
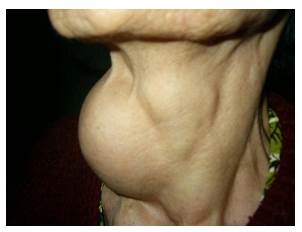
Hình 1. Hình ảnh bướu giáp độc đa nhân
Bản thân người bệnh đã nhận biết mình bị bướu giáp trước đó nhiều năm (trung bình mười năm) nhưng không có triệu chứng chèn ép khí quản hoặc thực quản, không có cảm giác đau đớn. Tuyến giáp thường rất lớn, sờ nắn có thể có nhiều nhân với cấu trúc không đồng chất, không tân sinh mạch máu, không có hạch kèm, có thể có hiện tượng calci hóa bên trong nhân giáp. Một số trường hợp bướu giáp lớn hoặc phát triển trong lồng ngực có thể gây chèn ép.
1.2. Triệu chứng nhiễm độc giáp
- Dấu tăng chuyển hóa:
Gầy là triệu chứng thường gặp, có thể sút cân từ 20 - 30 kg, sự sụt cân này thường xảy ra từ từ trong một thời gian, khiến lúc đầu người bệnh ít chú ý. Tuy nhiên cảm giác ngon miệng không thay đổi.
Chứng sợ nóng và tăng tiết mồ hôi thường dễ nhầm với dấu bốc hỏa của phụ nữ tuổi mãn kinh.
- Dấu tim mạch: hồi hộp, khó thở khi gắng sức, nhịp tim nhanh đôi khi bị che dấu bởi các thuốc ức chế b.
- Rối loạn nhịp: thường gặp với rung nhĩ hoặc những cơn nhịp nhanh kèm suy tim, cần kiểm tra bệnh lý tim tiềm ẩn khi xuất hiện chứng rối loạn nhịp hoàn toàn.
- Dấu tâm thần kinh: chứng kích thích thường gặp, ít tập trung và run tay.
- Dấu cơ: cơ lực giảm, nhất là phần gốc kèm mệt mỏi toàn thân. Rối loạn về nuốt và thay đổi giọng nói cũng được ghi nhận.
- Dấu tiêu hóa: tiêu chảy thường gặp hơn là táo bón.
1.3. Triệu chứng âm tính
Không bao giờ có dấu mắt.
Các thể nặng người bệnh nhập viện trong những bối cảnh như:
- Ảnh hưởng tim: gặp ở người lớn tuổi, có thể bệnh lý tim thiếu máu có sẵn. Chính cơn loạn nhịp nhanh hoặc suy tim cấp phát hiện cường giáp.
- Loãng xương gây gãy xương hoặc xẹp đốt sống.
- Tổn thương hệ cơ một cách đáng kể kèm ảnh hưởng đến toàn thân như khó nói, khó nuốt hoặc bệnh lý não cấp.
- Rối loạn tâm thần kinh.
- Ghi nhận tình trạng nhiễm iod ở trên người bệnh này.
Cường giáp trong bướu giáp độc đa nhân thường khởi phát sau khi sử dụng Iode (còn gọi là Basedow hóa hay cường giáp do iod). Một vài nhân giáp không chịu hiệu ứng Wolff Chaikoff và không thể nhận Iode, vì thế tăng tổng hợp hormon giáp bởi nồng độ cao iod. Cơ chế này giải thích tại sao dễ bị cường giáp sau khi dùng thuốc chứa iod (cordaron).
Theo dõi bướu giáp độc đa nhân thường khó khăn, khống chế nhiễm độc giáp bằng thuốc kháng giáp, tiếp đến cắt bỏ tuyến giáp gần toàn phần là phương thức được chọn lựa. Nhưng phần lớn người bệnh này lớn tuổi thường kèm một số bệnh lý khác, vì thế có thể gặp khó khăn trong quá trình phẫu thuật. Bướu giáp độc đơn nhân có kết quả với điều trị Iode phóng xạ, nhưng bướu giáp độc đa nhân vẫn còn tồn tại, một số nhân khác vẫn còn tính chất độc tính đòi hỏi nhiều liệu trình.
Cordaron chứa 37,3% Iod. Trong cơ thể thuốc tập trung ở tổ chức mỡ, cơ tim, gan, phổi. Thời gian bán hủy khoảng 50 ngày. Khoảng 2% người bệnh sử dụng cordaron bị cường giáp. Đây là vấn đề quan trọng đối với người bệnh sử dụng cordaron có bệnh lý tim kèm theo và đôi khi cần phải ngừng thuốc.
- Nếu nhiễm độc giáp nhẹ, có thể kiểm soát với methimazol 40 - 60 mg/ngày trong khi cordaron vẫn tiếp tục sử dụng.
- Nếu bệnh nặng có thể sử dụng thêm KClO4 liều 250 mg/6 giờ nhằm bão hòa bơm iod và ngăn cản thu nhận iod vào tuyến giáp. Dùng KClO4 kéo dài thường kèm thiếu máu bất sản tủy và đòi hỏi theo dõi thường xuyên công thức máu.
Một biện pháp có thể làm loại đi một lượng lớn hormon giáp là phẫu thuật cắt giảm giáp - có thể thực hiện được nếu người bệnh chịu đựng được stress do phẫu thuật.
2. Cận lâm sàng
2.1. Định lượng hormon giáp
- T3 và T4 huyết tương tăng, đôi khi tăng T3 là chủ yếu.
- TSH huyết tương giảm.
- Có thể phát hiện thêm chứng nhiễm iod (iod huyết tương và nước tiểu tăng, độ tập trung iod phóng xạ tại giáp bị giảm).
- Test TRH hầu như không đáp ứng.
2.2. Các thăm dò miễn dịch học
Kháng thể kháng thụ thể TSH và kháng tuyến giáp hầu như không phát hiện.
2.3. Thăm dò sinh học
Calci máu và SBP tăng nhưng không hằng định.
2.4. Thăm dò hình ảnh học
- Xạ hình giáp với Tc 99m hoặc 131I hoặc 123I ghi nhận chất phóng xạ tập trung không đồng chất ở nhiều vùng với kích thước không đồng đều xen kẽ vùng tăng thu nhận với vùng giảm xạ, có thể có vùng đẳng xạ.
Trong trường hợp nhiễm Iod tuyến giáp có thể bắt xạ rất kém.
- X quang không chuẩn bị: vùng cổ hoặc ngực cho thấy hình ảnh tuyến giáp chìm, chèn ép khí quản và calci hóa.

Hình 2. Hình ảnh bướu giáp độc đa nhân qua xạ hình I131 và Tc99m
- CT scanner hoặc cộng hưởng từ (IRM) khảo sát cấu trúc, kích thước và một số bất thường khác đi kèm.
- Siêu âm giáp: có thể thấy tuyến giáp trên ba bình diện, khẳng định sự không đồng chất, cấu trúc, các nhân, calci hóa trong tổ chức và đo được kích thước các nhân và thùy giáp.
III. ĐIỀU TRỊ
1. Phẫu thuật
Là biện pháp điều trị cơ bản vừa chữa lành bệnh, đồng thời lấy đi các nhân lạnh chưa loại trừ ung thư hóa. Sau khi chuẩn bị tốt với kháng giáp, phần lớn phẫu thuật viên lấy tổ chức khá rộng tránh tái phát, từ bóc nhân đến cắt bỏ toàn bộ tuyến giáp. Tất nhiên cũng có một số tai biến như phẫu thuật Basedow (suy cận giáp, liệt dây thần kinh quặt ngược...) và đòi hỏi liệu pháp hormon giáp về lâu dài.
2. Iod phóng xạ
Thường dùng I131. I131 tập trung vào các vùng nhân nóng để hủy diệt tổ chức tăng hoạt. Liều thường phóng xạ cao hơn nhiều so với điều trị Basedow (6 - 20 milicurie), có thể chia thành nhiều liều (thường được chia làm hai liều, khoảng cách giữa hai đợt điều trị trung bình 10 ngày).
Nhiều tác giả khuyên nên chuẩn bị kháng giáp trước đó để tránh các tai biến trong quá trình điều trị phóng xạ (cơn cường giáp cấp).
So với phẫu thuật, phương pháp điều trị bằng iod phóng xạ có kết quả thường chậm, trở về bình giáp sau 4 - 6 tháng, đôi khi cần điều trị bổ túc. Ngoài ra nguy cơ ung thư, suy giáp cần phải thường xuyên theo dõi.
3. Kháng giáp tổng hợp
Thường để chuẩn bị cho phẫu thuật hoặc điều trị Iod phóng xạ (xem điều trị u tuyến độc của tuyến giáp).
TÀI LIỆU THAM KHẢO
1. Ernest L.Mazzaferri. The Thyroid. Endorinology. Medical Examination Publishing Company. USA (1974).
2. J Orgiazzi, R Mornex, H Allanic, B Rousset, F Duron, M Malinsky. Pchason, A Leger, F Leprat, J. L Latapie. Hyperthyroides. La Thyroid. ESF (1992).
3. J. Hazard. La Thyroide Endocrinologie. Masson (1990).
4. L Frankart, M.C Vannes. La thyroide du sujet agé (1998)
5. Sidney H Ingbar, Kenneth A. Woeber. The thyroid gland. Textbook of Endocrinology. W. B. Saunders Company (1982).
6. Jerome M Hershman (2002). Hypothyroidism and Hyperthyroidism Manual of Endocrinology and Metabolism. Norman Lavin. Third edition. Lippicott Williams and Wilkins. 2002: 396-409.
7. David S. Cooper, Paul W. Ladenson. (2011) Greenspan’s basic and clinical endocrinology. 9th edition. Mc Graw Hill:163-226.
8. David G. Gardner (2011) Endocrine Emergencies. Greenspan’s basic and clinical endocrinology. 9th edition. Mc Graw Hill:763-786.
VIÊM TUYẾN GIÁP HASHIMOTO
I. ĐẠI CƯƠNG
Bệnh được Hashimoto mô tả từ năm 1912 với các đặc điểm: Tuyến giáp thâm nhiễm rất nhiều tế bào lympho, tuyến giáp bị xơ hóa, teo tế bào tuyến giáp, đồng thời xuất hiện nhiều tế bào ái toan mạnh. Viêm tuyến giáp Hashimoto là một biểu hiện viêm mạn tính thâm nhiễm lympho bào.
Năm 1956, Rose và Witebsky gây bệnh thực nghiệm trên thỏ. Sau đó các kháng thể kháng giáp đã được Doniach và Roitt phát hiện trong huyết tương người bệnh viêm giáp Hashimoto.
Cơ chế bệnh sinh chưa được hiểu rõ hoàn toàn, tuy nhiên tất cả các tác giả đều công nhận đây là một bệnh tự miễn. Trước đây khi chưa tìm được tự kháng thể trong máu người bệnh, bệnh thường chỉ được chẩn đoán xác định qua sinh thiết tuyến giáp.
Bệnh còn có các tên gọi khác như: Viêm tuyến giáp tự miễn, viêm tuyến giáp lympho mạn tính. Hiện nay các tác giả thống nhất có hai dạng:
- Viêm tuyến giáp Hashimoto đối với thể kinh điển.
- Các dạng viêm tuyến giáp tự miễn khác, trong đó có những biến dạng của Hashimoto, một số dạng thương tổn gần giống với Hashimoto như viêm tuyến giáp lympho trẻ em và thiếu niên, viêm tuyến giáp teo (các dạng này gây myxoedeme “vô căn”), viêm tuyến giáp teo không có triệu chứng.
Về dịch tễ học, tuy chưa có điều tra cơ bản nhưng nhiều ghi nhận cho thấy viêm giáp Hashimoto khá phổ biến, tần suất có chiều hướng gia tăng. Bệnh xảy ra ở nữ nhiều hơn (90%), bệnh xảy ra ở mọi lứa tuổi, nhưng thường gặp từ 30-60 tuổi, có yếu tố gia đình, có thể xảy ra cùng lúc với một số bệnh tự miễn khác như: thiếu máu ác tính, đái tháo đường, teo tuyến thượng thận vô căn, suy cận giáp vô căn, nhược cơ, viêm khớp dạng thấp, viêm gan mạn tấn công, bạch biến, bạc tóc sớm, xơ gan do mật, hội chứng Sjogren. Riêng hội chứng Schmidt bao gồm các bệnh sau: Viêm tuyến giáp Hashimoto, suy thượng thận vô căn, suy cận giáp, đái tháo đường, suy buồng trứng.
II. BỆNH NGUYÊN VÀ BỆNH SINH
Viêm tuyến giáp Hashimoto là một bệnh miễn dịch, có sự phối hợp giữa miễn dịch tế bào và miễn dịch thể dịch.
- Miễn dịch tế bào: Quá trình tự miễn gây tổn thương tế bào tuyến giáp.
+ Tế bào tuyến giáp trở thành các tự kháng nguyên, biểu hiện trên bề mặt của tế bào. Nguyên nhân sâu xa dẫn đến hiện tượng này chưa được rõ, kháng nguyên phản ứng trong một diễn tiến phức tạp với các kháng thể đặc hiệu, với các tế bào có khả năng miễn dịch và bổ thể cuối cùng gây hủy hoại tế bào tuyến giáp.
Bảng 1. Các loại kháng nguyên gồm:
|
Kháng nguyên |
Trọng lượng phân tử |
Cấu trúc |
Chức năng |
Chú thích |
|
Thyroglobulin (Tg) |
660 |
5496 acid amin |
Tiền hormon giáp |
Chất keo chính |
|
Thyroid peroxydase (TPO) |
102 |
926 acid amin |
Tổng hợp T3,T4 |
Gắn màng tế bào |
|
Thụ thể TSH (TSH- R) |
100 |
744 acid amin |
Chuyển thông tin TSH |
Kháng thể có thể kích thích hoặc ức chế |
Các kháng thể trong bệnh viêm giáp Hasimoto gồm: kháng thể kháng Thyroglobulin (Tg Ab), kháng thể kháng Thyroid peroxydase (TPO Ab), được gọi là kháng thể kháng microsom; và kháng thể kháng thụ thể TSH (TSH-R Ab). Trong giai đoạn đầu của bệnh viêm giáp Hashimoto, Tg Ab tăng rõ, TPO Ab tăng vừa; sau đó Tg Ab giảm dần và có thể biến mất, nhưng TPO Ab vẫn tồn tại nhiều năm. TSH-R Ab (loại ức chế) thường chỉ tăng trong thể viêm giáp teo kèm phù niêm và ở những người mẹ sinh con không có tuyến giáp.
Sự tăng các kháng thể Tg Ab và TPO Ab rất có giá trị trong chẩn đoán viêm giáp Hashimoto, trong lúc TSI (Thyroid stimulating immunoglobulin: globulin miễn dịch kích thích giáp) và TSH-R Ab giúp chẩn đoán bệnh Basedow chỉ cần thiết khi lâm sàng không rõ.
+ Các tế bào có khả năng miễn dịch làm tăng sinh một cách bất thường một dòng lympho T phụ, diễn tiến này xảy ra do khiếm khuyết lympho T ức chế. Người ta biết có hai nguyên nhân góp phần trong sự tăng sinh này: các yếu tố di truyền và yếu tố môi trường (virus, chuyển hoá...). Khi tế bào lympho T phụ tăng sinh, chúng sẽ tác động lên lympho B sản xuất tự kháng thể (do sự kết hợp) và những lympho T tiêu hủy (Lymphocytes T tueur) trực tiếp tấn công và tiêu hủy tế bào tuyến giáp.
- Miễn dịch thể dịch:
Sự hoạt hóa các lypmpho B bởi các lypmpho T phụ dẫn đến sự tăng sinh và biệt hóa lypmpho B thành tương bào. Các tương bào này có khả năng sản xuất kháng thể chống lại các thành phần của tuyến giáp. Trong viêm giáp Hashimoto, người ta thấy nồng độ các kháng thể kháng Thyroglobulin và kháng thể kháng Microsome, ngoài ra người ta cũng đã phát hiện các kháng thể chống lại các cấu chất khác của tuyến giáp (kháng mitochondrie, kháng bộ máy Golgi).
Sau hết cũng cần nhấn mạnh sự hiện diện của kháng thể chống lại các phản ứng miễn dịch, được gọi là kháng thể kháng idiotypes, các kháng thể này có khả năng chống lại các tình trạng bệnh lý.
- Tương quan với bệnh Basedow: Basedow cũng là một bệnh tự miễn, có những điểm tương đồng khá rõ rệt với viêm giáp Hashimoto, không loại trừ những trường hợp Basedow có tiến triển dẫn đến một viêm giáp Hashimoto.
- Giải phẫu bệnh: Có thể thấy các hình ảnh mô học khác nhau trên viêm giáp Hashimoto như sau:
+ Trong thể có tuyến giáp lớn, người ta thấy tuyến giáp gia tăng thể tích với lớp vỏ dày, nhu mô tuyến giáp màu vàng nhạt khá đồng chất, tế bào tuyến giáp tuy có giảm về số lượng nhưng lại phì đại về thể tích với chất keo (colloid), tế bào tuyến có những hốc nhỏ, tính acid cao với hạt nhân gia tăng sự bắt màu (gọi là tế bào Askénazie hoặc tế bào Hurthle). Điểm chủ yếu là sự thâm nhiễm tế bào lympho và tương bào.
+ Trong thể teo tuyến giáp: Do hậu quả của sự xơ hóa chiếm ưu thế, trong lúc sự thâm nhiễm lympho và tương bào không mạnh bằng.
Ở cả hai thể, các kháng thể gắn lên tế bào màng đáy, dùng miễn dịch huỳnh quang có thể phát hiện được hiện tượng này.
Bảng 2. Phân biệt các biểu hiện miễn dịch giữa viêm giáp Hashimoto và Basedow
|
|
Basedow |
Viêm giáp Hashimoto |
|
Triệu chứng sinh học |
||
|
Thâm nhiễm lympho |
Thường gặp |
Gần như luôn luôn có |
|
Globulin miễn dịch trong chất đệm |
+ |
+ |
|
Loại thâm nhiễm mô học |
Lympho B và T |
Lympho B và T |
|
Phức hợp miễn dịch lưu thông |
+ |
+ |
|
Phì đại tuyến ức |
Thường gặp |
Thường gặp |
|
Tăng gammaglobulin |
Hiếm |
Thường gặp |
|
TSI (kháng thể kích thích giáp) |
Gần như luôn có |
Rất hiếm |
|
TSH-R Ab |
Thường có |
Hiếm (thể teo giáp) |
|
TgAb |
Hiếm |
Tăng rõ giai đoạn đầu |
|
TPOAb |
Hiếm |
Tăng vừa nhiều năm |
|
Miễn dịch trung gian tế bào |
+ |
+ |
|
Bất thường lympho T ức chế |
+ |
+ |
|
Các bệnh tự miễn có thể kết hợp: |
||
|
|
Thiếu máu Biermer Đái tháo đường Nhược cơ Bệnh Addison Xuất huyết giảm tiểu cầu Bạch biến |
Thiếu máu Biermer Đái tháo đường Nhược cơ Bệnh Addison Viêm gan mạn tấn công Hội chứng Sjorgren |
|
Nhóm HLA: |
||
|
|
HLA B8-DRw 3 |
Thể teo tuyến giáp: HLA B8-DRw3 Thể tuyến giáp lớn: HLA DR5. |
III. CHẨN ĐOÁN
1. Lâm sàng
Viêm giáp Hashimoto có thể được chẩn đoán do các biểu hiện của viêm tuyến giáp hoặc các dấu hiệu của rối loạn chức năng giáp.
- Các biểu hiện viêm tại tuyến giáp: Tuyến giáp lớn gần đây, có khi kèm triệu chứng đau mơ hồ ở tuyến giáp, trong giai đoạn này có khi phát hiện một biểu hiện nhiễm độc giáp nhẹ.
Tuyến giáp có thể lớn lan tỏa cả hai thùy, đối xứng, theo hình dạng của tuyến giáp, mật độ đàn hồi. Cũng có thể gặp một tuyến giáp không đều đặn, có nhiếu nốt nhỏ, không đối xứng, trội lên ở một thùy, tạo một vùng cứng chắc.
Có thể gặp trường hợp tuyến giáp lớn đè ép các cơ quan lân cận gây khó nuốt nhẹ do đè ép thực quản, thay đổi giọng nói do đè ép dây thần kinh quặt ngược...
- Dấu hiệu suy giáp: Một số trường hợp các biểu hiện suy giáp giúp hướng tới chẩn đoán. Tuyến giáp lớn kèm suy giáp ở người lớn rất gợi ý chẩn đoán viêm giáp Hashimoto. Riêng ở người già, viêm giáp Hashimoto có thể gặp dưới dạng một bệnh cảnh suy giáp nặng với tuyến giáp teo, cứng (trước đây gọi là suy giáp vô căn).
2. Cận lâm sàng
- Các xét nghiệm thường quy ít hữu ích trong chẩn đoán. Tốc độ lắng máu tăng nhẹ, điện di protein thấy gammaglobulin tăng.
- Thăm dò giúp chẩn đoán: Hormon giáp giảm, TSH tăng, Thyroglobulin tăng.
- Độ tập trung I131 tại tuyến giáp giảm.
- Xạ hình tuyến giáp thấy tuyến giáp trắng trong phần lớn các trường hợp. Chỉ nên làm xạ hình tuyến giáp trong trường hợp độ tập trung iod phóng xạ không quá thấp, hình ảnh tuyến giáp lớn thường đối xứng, không đồng chất, iod tập trung không đồng đều, từng vùng đậm nhạt khác nhau.
- Siêu âm tuyến giáp là phương tiện rất có giá trị trong chẩn đoán, thấy hình ảnh tuyến giáp không đồng chất.
- Xét nghiệm miễn dịch học giúp chẩn đoán xác định: TPO Ab và Tg Ab dương tính trong hầu hết các trường hợp Hashimoto, trong đó TPO Ag nhạy hơn (TPO Ab: 90-100%, Tg Ab: 90%). Ngoài ra các kháng thể khác cũng hiện diện nhưng tỷ lệ thấp hơn nhiều: TBI Ab (Thyrotropin binding inhibiting antibodies) 15-20%, TGI (Thyroid growth immunoglobulin), TGBI (Thyroid growth blocking immunoglobulin), kháng thể kháng T3, T4, kháng thể kháng thụ thể TSH loại ức chế.
- Chọc hút sinh thiết tuyến giáp bằng kim nhỏ cũng giúp chẩn đoán: thấy hình ảnh thâm nhiễm rất nhiều tế bào lympho và hiện diện tế bào Hurthle (là tế bào nang giáp dị sản ái toan - tế bào Hurthle cũng có thể gặp trong u giáp lành tính hoặc ác tính).
IV. BIẾN CHỨNG
Biến chứng chính của viêm giáp Hashimoto là dẫn đến suy giáp. Ở các người bệnh trẻ chỉ có 10-15% với bệnh cảnh tuyến giáp lớn kèm suy giáp sẽ đưa đến suy giáp vĩnh viễn. Ở người già thường gặp biến chứng suy giáp vĩnh viễn hơn, với một bệnh cảnh dương tính với các test tự kháng thể và TSH tăng cần điều trị lâu dài.
Hiếm khi viêm giáp Hashimoto dẫn đến một bệnh cảnh Lymphoma tuyến giáp, tuy nhiên hai bệnh cảnh này có liên quan với nhau hay không, cho đến nay vẫn chưa được rõ. Lymphoma tuyến giáp biểu hiện bởi sự tăng nhanh thể tích tuyến giáp dù đang được điều trị hormon liên tục. Lymphoma tuyến giáp được chẩn đoán dựa trên kết quả phẫu thuật, sinh thiết.
Chưa tìm thấy bằng chứng adenocarcinoma giáp xảy ra nhiều hơn trên viêm giáp Hashimoto, tuy nhiên hai bệnh này có thể đồng thời xảy ra trên tuyến giáp của người bệnh. Cần nghĩ đến ung thư giáp khi có nốt cứng ở tuyến giáp không cải thiện với điều trị tích cực với hormon giáp. Cần sinh thiết bằng kim nhỏ để làm rõ chẩn đoán.
V. ĐIỀU TRỊ
- Corticoid không hiệu quả trên diễn tiến tự miễn của viêm giáp Hashimoto. Thuốc chỉ có chỉ định trong rất ít trường hợp có viêm tại chỗ rõ.
- Điều trị chủ yếu là hormon thay thế với L.Thyroxin liều trung bình: 80-100µg/ngày, uống ngày 1 lần, nhằm ức chế TSH và điều chỉnh sự suy giáp. Không nên dùng T3 vì thuốc tác dụng mạnh, có thể làm người bệnh khó chịu và phải uống 2 lần/ngày.
- Về phẫu thuật: Rất hiếm khi có chỉ định.
VI. TIÊN LƯỢNG
Về phương diện tuyến giáp, có khi tuyến lớn dần gây chèn ép các cơ quan lân cận, sờ thấy tuyến giáp cứng, cần cảnh giác ung thư hóa. Có khi tuyến giáp ổn định hoặc giảm thể tích dần.
Diễn tiến đến suy giáp xảy ra gần như hầu hết viêm giáp Hashimoto, đây là giai đoạn cuối của bệnh.
Không điều trị viêm giáp Hashimoto thường dẫn đến phù niêm. Tuyến giáp lớn và phù niêm thường cải thiện tốt với điều thị hormon thay thế. Viêm giáp Hashimoto có khi trải qua giai đoạn gia tăng phóng thích T3,T4 gây triệu chứng nhiễm độc giáp thoáng qua. Biểu hiện này trước đây được gọi là “cường giáp tự khỏi” (spontanous resolving hyperthyroidism) với biểu hiện độ tập trung iod phóng xạ giảm. Tuy nhiên biểu hiện này cũng có thể gặp trong viêm giáp bán cấp: tuyến giáp không mềm, máu lắng không tăng, tự kháng thể kháng giáp dương tính mạnh, chọc hút sinh thiết bằng kim nhỏ thấy thâm nhiễm lympho, và tế bào Hurthle. Chỉ điều trị triệu chứng, dùng propranolol cho đến khi triệu chứng cải thiện, phụ trợ thêm T4 có khi cũng cần thiết.
Hashimoto có khi nằm trong bối cảnh bệnh lý đa nội tiết tự miễn, do đó cần theo dõi thêm các biểu hiện tự miễn khác như thiếu máu ác tính, suy thượng thận, suy giáp, hoặc đái tháo đường. Hashimoto có khi dẫn đến một bệnh Basedow với lồi mắt và thương tổn da nặng. Viêm giáp mạn tính Hashimoto có thể làm giảm triệu chứng nhiễm độc giáp do vậy bệnh Basedow trong trường hợp này thường chỉ biểu hiện tổn thương mắt và da rầm rộ mà không có nhiễm độc giáp, bệnh cảnh được gọi là Basedow bình giáp.
TÀI LIỆU THAM KHẢO
1. Trần Hữu Dàng, Nguyễn Hải Thủy (2008). Giáo trình sau đại học chuyên ngành Nội tiết và Chuyển hóa. NXB Đại học Huế. 2008. 221 - 245.
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Nội tiết học đại cương, NXB Y học - Chi nhánh Thành phố Hồ Chí Minh.
3. Brent GA, Larsen PR, Davies TF. Hypothyroidism and thyroiditis. In: Kronenberg HM, Melmed S, Polonsky KS, Larsen PR, eds. Williams Textbook of Endocrinology. 11th ed. Philadelphia, Pa: Saunders Elsevier; 2008: chap 12.
4. Fauci, Braunwald et al (2008). Harrison’s Principles of Internal Medicine. 2214-2320.
5. G Michael Besser and Michael O Thorner (2003). Comprehensive clinical endocrinology. 3rd edi. 2003.
6. Ladenson P, Kim M. Thyroid. In: Goldman L and Ausiello D, eds. Cecil Medicine. 23rd ed. Philadelphia, Pa: Saunders; 2007: chap 244.
VIÊM TUYẾN GIÁP BÁN CẤP (DE QUERVAIN)
I. NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH
Viêm tuyến giáp bán cấp còn được coi là viêm giáp do virus (viêm giáp tế bào khổng lồ). Thường xảy ra sau nhiễm virus vài tuần.
Hiệu giá kháng thể kháng virus cúm, adenovirus, corsackie virus thường tăng và giảm sau vài tháng. Tuy nhiên không tìm thấy thể vùi của virus trong mô tuyến giáp và cấy cũng hiếm khi cho kết quả dương tính.
Tổn thương tuyến giáp cũng giống tổn thương viêm gan do virus.
Viêm tuyến giáp phá hủy các tế bào tuyến giáp, giải phóng FT3, FT4, TSH hạ thấp - gây ra hội chứng nhiễm độc giáp. Hấp thu Iod và tổng hợp hormon giảm dần do tế bào tuyến giáp bị phá hủy. Thấm nhuận đơn bào và đa nhân trung tính.
Có sự hiện diện của các u hạt với các tế bào epithelioid bao quanh, và sự hiện diện của tế bào khổng lồ nhiều nhân. Giai đoạn muộn có thể thấm nhuận mô sợi. Dù tuyến giáp bị phá hủy nhiều trong giai đoạn toàn phát nhưng sau đó cấu trúc nhu mô học lại trở lại bình thường.
II. CHẨN ĐOÁN
1. Lâm sàng
Thường gặp ở nữ, tuổi 40 - 50.
1.1. Triệu chứng chung
Xuất hiện hội chứng cúm, mệt, đau đầu, đau mỏi cơ, đau khớp, đau họng; Gày sút cân. Sốt nhẹ 37,5 - 38oC.
1.2. Đau vùng cổ
- Xuất hiện từ từ hoặc đột ngột, đau tăng khi nuốt.
- Tuyến giáp sưng to gấp 2-3 lần bình thường.
- Đau một bên hoặc hai bên lan lên tai, đau khắp cổ, hàm hoặc vùng thái dương.
(Có thể đau hết thùy phải vài tuần rồi lại xuất hiện đau sang thùy trái).
Không có triệu chứng đau vùng cổ cũng không loại trừ chẩn đoán viêm tuyến giáp bán cấp.
1.3. Bướu cổ
Bướu chắc cứng, to đều cả hai thùy, có thể to không đều; Đau khi thăm khám.
1.4. Dấu hiệu nhiễm độc giáp
Nhịp tim nhanh, run tay, vã mồ hôi. Các dấu hiệu cường giáp khác có thể gặp (sút cân, mệt...).
Giai đoạn nhiễm độc giáp có thể kéo dài từ một đến hai tháng. Hết giai đoạn nhiễm độc giáp là giai đoạn bình giáp, 1/3 đến 2/3 sẽ là giai đoạn suy giáp thoáng qua.
2. Cận lâm sàng
2.1. Hội chứng viêm
- Số lượng bạch cầu tăng, tỷ lệ tế bào lympho bình thường; máu lắng cao.
- Điện di protein: tăng σ và globulin.
2.2. Xét nghiệm chức năng tuyến giáp
- Giai đoạn cấp: TSH giảm, FT3 và FT4 tăng.
- Giai đoạn sau, FT3 và FT4 về bình thường.
- Kháng thể kháng tuyến giáp (kháng microsome, kháng peroxydase, anti thyroglobuline và anti recepteur TSH) thường (-).
- Xạ hình tuyến giáp: tuyến giáp không bắt I131.
- Siêu âm tuyến giáp nhu mô tuyến giáp không đều có hình ảnh giảm âm.
3. Chẩn đoán phân biệt
- Các nguyên nhân đau vùng trước cổ.
- Xuất huyết trong nang tuyến hay trong tuyến gây đau khu trú.
- Viêm giáp Hashimoto khi có biểu hiện cấp cũng đau.
- Viêm giáp do vi trùng sinh mủ có phản ứng viêm mạnh hơn, bạch cầu tăng cao, có phản ứng sốt.
- Trong thể bệnh không đau, viêm giáp u hạt bán cấp ở giai đoạn toàn phát có thể bị chẩn đoán nhầm là bệnh Basedow. Tuy nhiên bệnh Basedow không đau vùng tuyến giáp và độ tập trung I131 thường là cao.
- Người bệnh có tuyến giáp lớn và đau đột ngột cần phải loại trừ ung thư di căn, cần phải chọc tế bào bằng kim nhỏ để chẩn đoán phân biệt.
III. TIẾN TRIỂN
- Chức năng tuyến giáp bình thường sau 6 tuần.
- Đau giảm sau 15 ngày.
- Máu lắng trở về bình thường nhưng chậm.
- Tỷ lệ khoảng 1-5% biểu hiện suy giáp vĩnh viễn.
- Có một số trường hợp khỏi hoàn toàn.
- Bệnh có thể dẫn đến viêm giáp tự miễn mạn tính.
IV. ĐIỀU TRỊ
Bệnh đôi khi tự khỏi nên chủ yếu là điều trị triệu chứng.
- Nhẹ: Giảm đau:
+ Aspirin (Aspegic): 1 - 3g/ngày
+ Chống viêm nonsteroid: Voltaren 50mg 3lần/ngày hoặc Paracetamol.
- Nặng: Prednisolon 20 - 40mg/ngày uống trong 2 - 3 tuần, giảm dần liều trong 3 tuần, sau 6 tuần có thể ngừng.
+ Đáp ứng tốt với điều trị Prednisolon là một gợi ý chẩn đoán. Một số trường hợp người bệnh có triệu chứng trở lại khi ngừng prednisolon.
- Trường hợp có biểu hiện cường giáp, điều trị chẹn giao cảm Arlocardyl 1 - 2 viên/ngày chia nhiều lần
- Suy giáp kéo dài có thể điều trị bằng Levothyrox.
- Không có chỉ định điều trị bằng thuốc kháng giáp.
TÀI LIỆU THAM KHẢO
1. Trần Hữu Dàng, Nguyễn Hải Thủy (2008). Giáo trình sau đại học chuyên ngành Nội tiết và Chuyển hóa. NXB Đại Học Huế. 2008. 221 - 245.
2. Thái Hồng Quang (2001). Bệnh Nội Tiết. Nhà xuất bản Y học
2. Mai Thế Trạch, Nguyễn Thy Khuê (2003). Nội tiết học đại cương, NXB Y học - Chi nhánh Thành phố Hồ Chí Minh.
3. David G. Gardner (2011). Endocrine Emergencies. Greenspan’s basic and clinical endocrinology. 9th edition. Mc Graw Hill: 763-786.
VIÊM TUYẾN GIÁP MỦ
I. ĐẠI CƯƠNG
Viêm tuyến giáp mủ là một bệnh ít gặp. Bệnh còn được gọi là viêm tuyến giáp cấp tính, viêm tuyến giáp cấp tính do vi khuẩn…
Tuyến giáp nói chung có khả năng kháng khuẩn cao, một phần do có nhiều mạch máu, hệ bạch huyết, có lượng lớn iod tại mô tuyến giáp, sự tạo hydrogen peroxide trong tuyến giáp để tổng hợp hormon giáp, hơn nữa tuyến giáp nằm trong bao tách biệt với các tổ chức xung quanh.
Tuy nhiên, ở một số trường hợp, nhất là ở trẻ em sự tồn tại lỗ rò thông từ pyriform sinus ở phía trái tuyến giáp dễ dẫn đến tạo áp xe. Áp xe có thể tái phát bên trái tuyến giáp do lỗ rò xoang cung họng thứ tư (fourth branchial arch sinus fistula). Thống kê 526 trường hợp tồn tại bẩm sinh lỗ rò này ghi nhận có 45% các trường hợp bị viêm tuyến giáp cấp nhiễm trùng.
Viêm tuyến giáp mủ là bệnh hiếm gặp, tuy nhiên hiện nay với sự gia tăng các trường hợp suy giảm miễn dịch, bệnh có chiều hướng tăng theo. Viêm tuyến giáp mủ chiếm khoảng 0,1 - 0,7% các bệnh tuyến giáp, tỷ lệ tử vong có thể đến 12% hoặc hơn nếu không điều trị. Nói chung tỷ lệ gặp ở trẻ em nhiều hơn do liên quan đến tình trạng lỗ rò thông từ pyriform sinus, có đến 90% các trường hợp thương tổn phát triển từ thùy trái tuyến giáp. Khoảng 8% gặp ở tuổi trưởng thành (20-40 tuổi), và 92% gặp ở trẻ em.
Ở người suy giảm miễn dịch có thể gặp viêm tuyến giáp do nấm. Có khi viêm tuyến giáp mủ gặp trên trẻ em hóa trị liệu chữa ung thư.
II. NGUYÊN NHÂN
Vi trùng gây bệnh viêm tuyến giáp mủ thường gặp là Streptococcus, Staphylococcus, Pneumococcus, Salmonella, Klebsiella, Bacteroides, cũng có thể gặp Pallidum, Pasteurella, Multocida, Porphyromonas, Eikenella và lao.
Mầm bệnh có thể đến tuyến giáp bằng đường máu, bạch huyết hoặc trực tiếp từ ổ nhiễm khuẩn lân cận hay vết thương.
Ngoài ra viêm tuyến giáp mủ cũng có thể do các loại nấm như: Coccidioides immitis, Aspergillus, Actinomycosis, Blastomycosis, Candida albicans, Nocardia, Actinobacter baumanii, Cryptococcus và Pneumocystis. Các loại sau thường gặp trên các đối tượng suy giảm miễn dịch như AIDS, ung thư.
Áp xe tuyến giáp cũng có thể gặp trong bối cảnh bệnh ác tính kèm thông lỗ rò.
Viêm tuyến giáp mủ do Clostridium perfringens và Clostridium septicum dường như luôn luôn đi liền với ung thư đại tràng, ngoài ra cũng đã gặp các trường hợp viêm tuyến giáp mủ do ung thư vú di căn.
Chọc hút bằng kim nhỏ trong xét nghiệm tế bào học cũng là một yếu tố có thể gây viêm tuyến giáp mủ.
Về sinh lý bệnh, trong bối cảnh nhiễm trùng tuyến giáp thâm nhiễm bạch cầu đa nhân, bạch cầu lympho trong giai đoạn đầu, thường kèm với hoại tử và áp xe hóa. Giai đoạn lui bệnh có sự xơ hóa. Chọc hút bằng kim nhỏ xét nghiệm giúp chẩn đoán vi khuẩn gây bệnh qua nhuộm Gram, tìm nấm, hoặc cấy bệnh phẩm tìm kháng sinh đồ.
III. MÔ BỆNH HỌC
Sau khi vi khuẩn hoặc virus xâm nhập vào tuyến giáp gây ra quá trình viêm lan tỏa trong nhu mô tuyến và tổ chức liên kết. Tuyến giáp sưng to, phù nề do các hiện tượng sung huyết, xâm nhập bạch cầu đa nhân trung tính vào nhu mô tuyến giáp, nhiều nơi làm mủ, hoại tử.
Viêm mủ gây phá hủy các tổ chức xơ, sợi, tổ chức liên kết, thoái hóa trong dẫn đến giảm nhu mô và chức năng của tuyến.
IV. CHẨN ĐOÁN
1. Lâm sàng
Phần lớn các trường hợp diễn biến xảy ra từ từ, song cũng có trường hợp xảy ra cấp tính với hội chứng nhiễm trùng.
- Đau vùng tuyến giáp là triệu chứng nổi bật, có thể sờ thấy tuyến giáp lớn, nóng, mềm.
- Người bệnh không thể ngửng cổ, thường ngồi cúi đầu để tránh căng gây đau vùng tuyến giáp.
- Nuốt đau.
- Nói khó, khàn tiếng.
- Có thể có biểu hiện viêm tổ chức lân cận tuyến giáp, hạch cổ lớn, đau.
- Thân nhiệt tăng.
- Có thể có rét run nếu có nhiễm trùng huyết.
- Khi đã có áp xe, khám vùng tuyến giáp có thể thấy cấc dấu hiệu của khối áp xe như: nóng, đau, đỏ và lùng nhùng.
Triệu chứng lâm sàng ở trẻ em thường rõ hơn ở người lớn: người lớn có thể chỉ thấy khối đau mơ hồ ở vùng cổ, có thể không sốt.
Viêm tuyến giáp mủ có thể lan xuống ngực gây hoại tử trung thất, viêm màng ngoài tim ở những trường hợp không có lỗ rò pyriform sinus. Bệnh thường xảy ra vào mùa thu, đông theo sau nhiễm trùng đường hô hấp trên.
Thường không kèm cường giáp hoặc suy giáp, tuy nhiên cá biệt có thể có biểu hiện rối loạn chức năng giáp khi viêm lan rộng, như trong các trường hợp viêm tuyến giáp do nấm, do lao. Viêm có thể gây thương tổn cấu trúc làm phóng thích một lượng hormon gây triệu chứng của nhiễm độc giáp.
Có khoảng 12% nhiễm độc giáp và 17% suy giáp ở viêm tuyến giáp cấp nói chung. Chính tình trạng chức năng giáp không đồng bộ này gây khó khăn cho chẩn đoán phân biệt giữa viêm tuyến giáp cấp và viêm tuyến giáp bán cấp khi cả hai trường hợp đều có đau tuyến giáp. Trường hợp lúc đầu có nhiễm độc giáp sau đó là suy giáp rồi trở về bình giáp sau điều trị đặc thù viêm tuyến giáp, đó thường là bệnh cảnh của viêm tuyến giáp mủ.
2. Cận lâm sàng
- Công thức máu có bạch cầu tăng cao, đa nhân chiếm ưu thế.
- Tốc độ lắng máu tăng.
- Xạ hình giáp thấy vùng không bắt giữ iod (nhân lạnh).
- Siêu âm tuyến giáp thấy vùng giảm âm trong giai đoạn đầu. Nếu áp xe được thành lập, siêu âm giúp xác định chẩn đoán. Trong giai đoạn lui bệnh do điều trị đáp ứng tốt, siêu âm có thể thấy vùng giáp biến dạng kiểu teo ở vùng thương tổn, túi khí ở mô giáp và sẹo ở mô quanh tuyến giáp.
- Chọc hút tuyến giáp bằng kim nhỏ rất quan trọng giúp phân biệt viêm tuyến giáp mủ và viêm tuyến giáp bán cấp, chọc hút thấy mủ khẳng định chẩn đoán, xét nghiệm giúp xác định nguyên nhân gây bệnh, kháng sinh đồ giúp định hướng kháng sinh điều trị. Chọc hút còn có thể giúp làm giảm sự chèn ép khí quản ở các trường hợp viêm tuyến giáp mủ có làm di lệch khí quản.
- Không có kháng thể.
V. CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán phân biệt với các bệnh lý có khối tăng cảm và đau cấp tính ở vùng cổ trước như:
- Viêm tuyến giáp dạng u hạt bán cấp tính (bệnh De Quervain).
- Viêm mô lỏng lẻo vùng cổ trước, nhiễm khuẩn khoang sâu vùng cổ trước, nang ống giáp-lưỡi hay nang mang bội nhiễm.
- Bướu giáp thể nang biến chứng chảy máu cấp tính trong nang.
- U tuyến giáp lành hoặc ác tính.
VI. ĐIỀU TRỊ
- Dùng kháng sinh toàn thân thích hợp dựa trên kháng sinh đồ, nhất là đối với các trường hợp viêm nặng.
- Tại chỗ có thể dùng: chườm nóng, chiếu tia cực tím. Nếu sau một tuần dùng kháng sinh tích cực nhưng chọc hút thấy có mủ thì cần phải rạch tháo mủ, dẫn lưu và sau 6-8 tuần tiến hành cắt bỏ thùy viêm.
- Trường hợp viêm tuyến giáp do Candida albican có thể dùng amphotericin B và 5 fluconazol 100 mg/ngày.
- Phẫu thuật lấy lỗ rò sau khi đã điều trị kháng sinh để phòng tái phát.
VII. TIÊN LƯỢNG
Bệnh viêm tuyến giáp mủ thường kéo dài 3-6 tuần. Cũng có trường hợp có diễn biến xấu, một số trường hợp thương tổn tuyến giáp nặng gây suy giáp, do đó trước một viêm giáp nhất là các trường hợp viêm lan tỏa cần theo dõi chức năng tuyến giáp để có thái độ điều trị thích hợp. Phẫu thuật lấy lỗ rò để tránh tái phát.
UNG THƯ TUYẾN GIÁP
I. DỊCH TỄ HỌC
Ung thư tuyến giáp là loại bệnh lý ung thư tiến triển thầm lặng và có tuổi thọ kéo dài từ 15 đến 20 năm. Theo Hiệp hội Quốc tế chống ung thư, ung thư giáp chiếm 0,5 - 1% trong tổng số người bệnh ung thư được điều trị, tỉ lệ 1% khi giải phẫu tử thi đồng loạt. Tỉ lệ ung thư giáp gia tăng tại các vùng bướu cổ địa phương. Theo Hiệp hội ung thư Mỹ (American Cancer Society, năm 2014) có khoảng 62.980 ca ung thư giáp mới mắc (47.790 nữ và 15.190 nam); 1.890 ca tử vong (1.060 nữ và 830 nam). Ung thư giáp gặp ở người trẻ hơn là người lớn tuổi, trong đó 2/3 trường hợp dưới 55 tuổi và 25% gặp ở trẻ em.
Tại Việt Nam, theo Nguyễn Bá Đức, tỉ lệ ung thư giáp chiếm 2% tổng số trường hợp ung thư tại Hà Nội và tần suất khoảng 3 trường hợp/triệu dân/năm. Tại Bệnh viện K (1976 - 1985), có 214 trường hợp ung thư giáp trong đó phụ nữ chiếm 72%. Tại Trung tâm Ung bướu TP. HCM (1990 - 1992) ung thư giáp chiếm 1,4% trong số các trường hợp ung thư.
Tỉ lệ ung thư giáp tương đối ít phổ biến, được giải thích một phần do kích thước khối u nhỏ và tiến triển bệnh tương đối chậm, thường phát hiện ở giai đoạn muộn và di căn.
II. YẾU TỐ NGUY CƠ
Theo Gregory P. Sadler và cộng sự (tại Mỹ) có hai nguy cơ thường gặp đối với ung thư biểu mô giáp là:
1. Tiền sử người bệnh được chiếu hoặc nhiễm xạ, nhất là trẻ em
Chiếu xạ tuyến hung (Mỹ) được xem là nguyên nhân gây ra ung thư giáp. Tiền sử chiếu xạ ở vùng đầu-cổ để điều trị u thanh quản, tuyến hạnh nhân quá phát, hạch cổ, u vòm họng v.v... luôn xét đến ở người bệnh trẻ tuổi.
Tần suất ung thư giáp tăng rõ rệt sau nhiễm phóng xạ ở Hiroshima và Nagasaki, sau tai nạn hạt nhân Chernobyl làm gia tăng nguy cơ ung thư biểu mô tuyến giáp biệt hóa với nguy cơ từ 12 đến 25 năm sau khi tiếp xúc. Vì thế việc hạn chế liều cao phóng xạ khi thăm dò tuyến giáp, xạ hình I123 hoặc Tc 99m đã thay thế cho I131.
2. Yếu tố gia đình
Tiền sử gia đình có thân nhân bị ung thư giáp, nhất là ung thư tủy giáp trạng. Khoảng 6% người bệnh bị ung thư giáp dạng nhú có yếu tố gia đình và loại ung thư này cũng thường xảy ra ở người bệnh mắc bệnh polip gia đình, bệnh đa nội tiết, hội chứng Pendred, hội chứng Gardner và hội chứng Cowden.
3. Một số yếu tố liên quan khác
- Tuổi: thường gặp ở mọi độ tuổi, chiếm tỉ lệ cao ở độ tuổi từ 10-20 và từ 40-60. Sau 60 tuổi, ung thư giáp thể không biệt hóa chiếm 10-15% các loại ung thư giáp.
- Giới tính: tỉ lệ mắc bệnh ở nữ cao gấp 2-3 lần so với nam giới.
- Những bất thường ở tuyến giáp:
+ Ung thư giáp thường xảy ra trên người bệnh có bướu giáp nhân đơn độc (giảm tập trung iod phóng xạ): 15 - 20% bị ung thư.
+ Tiền sử bướu giáp (bướu giáp địa phương). Bướu giáp một phần do sự kích thích nhu mô giáp bởi TSH (De Vicher và Becker). Vì vậy dự phòng ung thư giáp bằng cách dùng L.Thyroxine. Vùng bướu giáp dịch tễ thường gặp ung thư biểu mô dạng nang hay ung thư biểu mô không biệt hóa. Ung thư biểu mô dạng nhú thường gặp ở vùng đầy đủ iod.
+ Ung thư giáp phối hợp với cường giáp rất hiếm, 1/5.887 trường hợp bệnh Basedow (Herbst).
+ Giảm tiết hormon giáp có thể làm bộc phát ung thư giáp, đặc biệt sau khi phẫu thuật cắt giảm tuyến giáp toàn phần. Vì vậy suy giáp phối hợp với ung thư giáp là một yếu tố tiên lượng xấu. Viêm tuyến giáp Hashimoto và viêm giáp mạn tính cũng có thể phối hợp với ung thư giáp.
+ Phơi nhiễm chất hexachlorobenzene và tetracholorodibenzo-para-dioxin.
+ Các đột biến về gen sinh u và gen ức chế sinh u trong ung thư tuyến giáp.
+ Hoạt hóa các gen tyrosine kinase: tái sắp xếp gen sinh u RET/PTC ở nhiễm sắc thể 10 xảy ra trong 5-35% ung thư biểu mô dạng nhú tự phát.
+ Gia tăng biểu lộ gen sinh u MET có trong 70% carcinoma dạng nhú.
+ Đột biến gen sinh u RET cũng thấy trong ung thư biểu mô dạng tủy có tính gia đình.
+ Gen sinh u RAS và đường dẫn truyền tín hiệu tế bào: đột biến RAS thường gặp trong ung thư biểu mô dạng nang ở vùng thiếu iod.
+ Gen ức chế sinh bướu p53: đột biến điểm gen p53 làm bất hoạt hóa gen này, thấy trong 80% ung thư biểu mô không biệt hoá.
III. PHÂN LOẠI GIẢI PHẪU BỆNH
Giải phẫu bệnh là một yếu tố tiên lượng quan trọng và quyết định các biểu hiện lâm sàng, điều trị và tiên lượng. Có trường hợp ung thư giáp ở dạng vi thể nhưng được phát hiện khi có di căn hạch hoặc cơ quan nội tạng ở xa. Theo Hedinger và cộng sự (1988) phân loại của Tổ chức Y tế Thế giới về phân loại tổ chức học các u ác tính của tuyến giáp như sau:
1. U tiên phát ác tính dạng biểu mô
- Ung thư biểu mô biệt hóa.
+ Từ nang tuyến (dạng nang, dạng nhú).
+ Từ tế bào C (ung thư tủy giáp trạng).
- Ung thư biểu mô không biệt hóa.
- Ung thư biểu mô khác.
2. U tiên phát ác tính không phải biểu mô
- Sarcom.
- U lympho ác tính.
- Các loại u khác (u tế bào hình thoi kèm theo nang, u quái ác tính...).
3. Các u thứ phát
4. Các u không xếp loại
IV. ĐẶC ĐIỂM UNG THƯ GIÁP THEO GIẢI PHẪU BỆNH
1. Ung thư biểu mô dạng nhú
Thường gặp nhất chiếm 80% các loại ung thư giáp, trẻ em (75%), ưu thế phái nữ, tỉ lệ nữ/nam = 2 với độ tuổi 30 - 40 tuổi. Tỉ lệ cao ở những người có tiền sử phơi nhiễm xạ ở vùng cổ (85 - 90%).
Phần lớn người bệnh có chức năng giáp bình thường. Trong thể ung thư biểu mô dạng nhú thường là một nhân cứng, chắc, không đau, có thể khó nuốt, khó thở và khàn giọng. Di căn xa chiếm tỉ lệ 1 - 15%, di căn phổi thường gặp ở người trẻ.
Xạ hình giáp biểu hiện bằng nhân lạnh. Trên siêu âm, cấu trúc đặc và tách biệt với cấu trúc nhu mô giáp còn lại. Trong thể nhiều nhân kích thước thay đổi, thể chất cứng, tách biệt với tổ chức còn lại. Khoảng 10% ung thư biểu mô dạng nhú, đặc biệt là trẻ em, nhiều hạch lớn ở cổ nhưng thường là nhân lạnh. Hiếm trường hợp xuất huyết, hoại tử và tạo thành nang trong nhân ác tính. Các thương tổn này trên siêu âm giúp phân biệt các thương tổn giữa dạng bán nang ác tính và lành tính (dịch mủ). Sau cùng, ung thư biểu mô dạng nhú có thể tìm thấy một cách tình cờ qua tổ chức tuyến giáp được lấy từ người bệnh Basedow và bướu giáp đa nhân.
Về phương diện vi thể, khối u gồm một lớp tế bào tuyến giáp sắp xếp trong thành mạch máu (vasculary stalks), với các nhú lan dần vào các khoảng giống như nang nhỏ. Nhân tế bào lớn và nhạt, chứa những cấu trúc trong. Khoảng 40% ung thư dạng nhú làm thành quả cầu calci hóa từng phiến. Tiên lượng loại ung thư biểu mô giáp dạng nhú khả quan.
Chọc hút tại u giáp hoặc tại hạch qua hướng dẫn của siêu âm nếu khối u nhỏ hoặc làm xét nghiệm giải phẫu bệnh tổ chức u giáp ngay khi phẫu thuật để khẳng định chẩn đoán, phân loại và nhất là định hướng cho việc xử trí tích cực ban đầu.
2. Ung thư biểu mô dạng nang
Chiếm tỉ lệ 10% bệnh lý ác tính của tuyến giáp. Thường gặp nhiều ở phụ nữ, tỉ lệ nữ/nam = 3, độ tuổi trung bình 50 tuổi. Thường gặp ở vùng thiếu iod.
Biểu hiện bởi những nhân cứng, rất ít trường hợp tăng thể tích nhanh hoặc có bướu giáp trước đó. Tổ chức là những nang nhỏ ít tạo keo, ung thư biểu mô dạng nang khó phân biệt với u tuyến nhú nhờ vỏ và tân sinh mạch máu nhưng chỉ 1% tăng hoạt giáp.
U thường xâm lấn nhanh hơn so với u dạng nhú và có thể lan đến hạch vùng hoặc theo dòng máu di căn xa đến xương và phổi. Về phương diện vi thể, các tế bào hạt đậu, nhân lớn sắp xếp xung quanh nang thường chứa chất keo đặc.
Ngoại trừ phát hiện do di căn các cơ quan, chọc hút tế bào bằng kim nhỏ không khẳng định hoàn toàn ung thư giáp dạng túi vì không thể phân biệt tế bào túi giữa ung thư biểu mô giáp dạng nang với u tuyến nang lành tính. Các khối u có khả năng thu nhận iod phóng xạ để tạo thyroglobulin hoặc T3 và T4 (hiếm hơn). Chính lí do này mà ung thư biểu mô dạng nang đáp ứng với điều trị iod phóng xạ. Nếu không điều trị, người bệnh tử vong do sự thâm nhiễm tại chỗ hoặc do di căn đến xương, phổi và nội tạng.
Chọc hút tại u giáp hoặc tại hạch qua hướng dẫn siêu âm nếu khối u nhỏ hoặc làm xét nghiệm giải phẫu bệnh tổ chức u giáp ngay khi phẫu thuật để khẳng định chẩn đoán, phân loại và nhất là định hướng xử trí.
3. Ung thư tế bào Hurthle
Ung thư biểu mô tế bào Hurthle chiếm 3% trong số ung thư giáp. Theo phân loại của Tổ chức Y tế Thế giới, các u của tế bào Hurthle được xem như là một biến thể của tổ chức tân sinh biểu mô dạng nang. U chứa nhiều mảnh của tế bào ưa base chất đầy ti lạp thể. Chúng có nguồn gốc từ tế bào ưa oxy của tuyến giáp và chức năng loại tế bào này vẫn chưa rõ. U tế bào Hurthle có thụ thể TSH và sản xuất Thyroglobulin nhưng chỉ 10% loại u này bắt giữ iod.
Ung thư biểu mô tế bào Hurthle khác với ung thư biểu mô dạng túi ở chỗ chúng có nhiều nơi và ở cả hai bên, di căn hạch tại chỗ (25%) và không bắt iod phóng xạ.
U tế bào Hurthle được chẩn đoán qua chọc hút tế bào bằng kim nhỏ và 20% được tìm thấy là dạng ác tính. Grant và cộng sự ghi nhận tỷ lệ tử vong dưới 1% ở 642 trường hợp u tuyến tế bào Hurthle. U tuyến này giống như u tuyến túi không có mạch máu hoặc thâm nhiễm vào bao.
4. Ung thư tủy giáp trạng
Chiếm tỉ lệ 5% ung thư biểu mô giáp, phát triển từ tế bào C, tế bào cận nang giáp (William và cộng sự), có nguồn gốc từ mào thần kinh của phôi và thuộc vào hệ thống Amine Precursor Uptake Decarboxylation (APUD) của Pearse.
Ung thư tủy giáp trạng gặp ở nữ nhiều hơn nam, tỉ lệ nữ/nam = 1,5. Thể tản phát thường gặp ở tuổi lớn (50 - 60 tuổi) trong khi thể gia đình gặp ở tuổi trẻ hơn. Người bệnh thường có khối u ở cổ và có hạch đi kèm (15-20%). Đau vùng cổ thường gặp kèm khó nuốt, khó nói, khó thở, có thể bị tiêu chảy ở trường hợp di căn rộng.
Ung thư biểu mô tủy giáp trạng ít liên quan với giới tính. Loại ung thư này đôi khi kết hợp với ung thư biểu mô ống tiêu hóa, u tụy tạng, u tủy thượng thận, u tuyến cận giáp, bệnh Recklinghausen. Ngoài tiết calcitonin, các tế bào C có thể còn tiết peptid liên quan đến gen calcitonin, CEA, serotonin, kinin, histamin, prostaglandin E2 và F2 a. Khoảng 2-4% người bệnh có hội chứng Cushing, sỏi thận xảy ra ở người bệnh cường cận giáp và tăng huyết áp thường gặp trong trường hợp u tủy thượng thận.
Chẩn đoán ung thư tủy giáp trạng cần lưu ý bệnh sử gia đình vì ung thư tủy giáp trạng gồm hai thể chính: thể tản phát (70% trường hợp mới phát hiện), hoặc thể gia đình (30% trường hợp mới phát hiện).
Ung thư tủy giáp trạng gia đình xảy ra như MEN IIA, MEN IIB hoặc như ung thư tủy giáp trạng không kèm bệnh nội tiết khác. Đôi khi cũng có thể phối hợp ung thư biểu mô nhú.
MEN IIA: hội chứng bao gồm ung thư tủy giáp trạng, u tủy thượng thận, hoặc tăng sản tủy thượng thận và cường cận giáp. Tăng sản tế bào C có ở hầu hết các trường hợp và thường được phát hiện trước khi phát triển thành u tủy thượng thận. U tủy thượng thận hai bên chiếm tỉ lệ trên 50% trường hợp, cường cận giáp chiếm khoảng 25%. Một số người bệnh có kèm thêm bệnh Hirschsprung và dạng bột da (cutaneous amyloidosis).
MEN IIB: bao gồm ung thư tủy giáp trạng, u tủy thượng thận hai bên và u hạch thần kinh ảnh hưởng bề mặt niêm mạc tìm thấy ở người bệnh. Người bệnh có khuôn mặt đặc biệt với môi và lưỡi dày, dạng Marphan, đầu xương ngắn, ngực lõm.
Người bệnh MEN IIB có ung thư tủy giáp trạng ác tính nhất, trong khi người bệnh ung thư tủy giáp trạng gia đình không kèm bệnh tự miễn khác, ít ác tính nhất.
Tất cả các người bệnh mới phát hiện đều phải qua test sàng lọc đột biến điểm RET và u tủy thượng thận qua định lượng VMA (Vanillylmandelic acid), catecholamin, metanephrin niệu trong 24 giờ. Khám lâm sàng, định lượng calcitonin hoặc CEA, calci máu, sinh thiết kim nhỏ.
Phenotype đặc hiệu của ung thư tủy giáp trạng cũng phối hợp đột biến của RET đặc hiệu (ung thư tủy giáp trạng gia đình là 768 và 804, MEN IIA là 609, 611, 618, 620 và 634, MEN IIB là 918).
5. Ung thư biểu mô giáp thể không biệt hóa (loạn sản)
Chiếm khoảng 1% tại Mỹ, có lẽ liên quan đến dự phòng tốt các rối loạn do thiếu Iod. Bệnh thường hiếm gặp trước 50 tuổi, tỉ lệ nữ/nam = 1,5.
Lâm sàng gợi ý trước một bướu giáp lớn một cách đáng kể, phát triển gần đây, to nhanh, ở một hoặc cả hai thùy với tính chất cứng như đá, có thể dính vào khí quản (mất di động của việc nuốt) va dính vào phần nông, dấu chèn ép, xuất hiện nhanh với khàn giọng (chèn ép thanh quản), khó phát âm (giọng đôi do liệt dây thần kinh quặt ngược), khó nói và khó thở.
Xạ hình giáp biểu hiện bằng nhân lạnh, tăng Thyroglobulin, Calcitonin và EAC bình thường. Di căn xa xảy ra ở khoảng 20% người bệnh, thường là ở phổi. Tiên lượng loại ung thư giáp này rất xấu, người bệnh tử vong nhanh sau khi phát hiện trong vài tháng.
6. U lympho
Thường gặp ở phụ nữ. Chiếm 1% bệnh giáp ác tính và phần lớn là loại tế bào B không Hodgkin. Đây là loại ung thư giáp phát triển nhanh nhưng đáp ứng với điều trị, có thể phát triển một phần của u lympho chung hoặc có thể nguyên phát từ tuyến giáp. U lympho tuyến giáp có thể phát triển từ bệnh viêm giáp mạn tính Hashimoto dù hiếm gặp, vì thế khó phân biệt với bệnh lý này.
Triệu chứng lâm sàng giống ung thư giáp thể không biệt hóa, u lớn nhanh nhưng không đau. Chẩn đoán thường dựa vào sinh thiết kim nhỏ - thấy thâm nhiễm tế bào lympho vào nang giáp và thành mạch giúp phân biệt với u lympho xuất phát từ viêm giáp mạn tính.
7. Ung thư tuyến giáp thứ phát (di căn)
Ung thư di căn đến tuyến giáp tương đối hiếm gặp, tỉ lệ 2,8 - 7,5%; khảo sát trên giải phẫu tử thi tỉ lệ là 1,9 - 26,4% người bệnh bị ung thư. Thường gặp sau 50 tuổi và không khác biệt về giới tính.
Ung thư tiên phát có thể từ vú (20%), phổi (10-20%), thận (5-10%), da (malignant melanoma) 10 - 39%.
Chẩn đoán thường dựa vào tế bào học qua chọc hút hoặc sinh thiết ở một bướu giáp có nhân lạnh phát triển nhanh và có thương tổn tiên phát. Tiên lượng tùy thuộc vào tổn thương tiên phát.
V. LÂM SÀNG
Ung thư giáp hay gặp ở phụ nữ, tuổi từ 40 - 60, tuy nhiên cũng có thể gặp ở mọi lứa tuổi tùy thể bệnh. Biểu hiện lâm sàng dưới một số hình thức như:
1. U tuyến giáp
1.1. Nhân giáp
Một nhân đơn độc ở tuyến giáp, xạ hình cho thấy nhân lạnh, giảm tập trung. Không có triệu chứng đặc thù giúp phân biệt ác tính hay lành tính.
Một vài tính chất gợi ý: nhân to nhanh, mật độ cứng, không đau, phần còn lại của nhu mô giáp không bị phì đại, không có dấu hiệu rối loạn chức năng giáp và sau hết là liệt dây thần kinh quặt ngược.
1.2. Thoái hóa ác tính của bướu giáp
Thường là các bướu giáp nhiều nhân, nhất là các bướu giáp đa nhân không đồng nhất. Các dấu hiệu ác tính là: bướu to nhanh, mật độ trở nên cứng như gỗ (đá), nhất là khi có dấu hiệu chèn ép hoặc có hạch cổ. Theo Kocher: “Tất cả các bướu giáp đã gây ra một biến chứng nào đó, phải được coi là đã thoái hóa (ác tính) cho đến khi đã tìm được một bằng chứng ngược lại. Bằng chứng này chỉ có được khi phẫu thuật”.
1.3. Ung thư toàn khối
Phần lớn tương ứng với ung thư không biệt hóa, có thể xảy ra trên một bướu giáp có đã lâu, nhất là ở người lớn tuổi. Diễn tiến thường qua hai giai đoạn kế tiếp như sau:
- Giai đoạn trong vỏ bọc: tuyến giáp tăng khối lượng nhanh ở một thùy hoặc toàn bộ tuyến, mật độ trở nên cứng.
- Giai đoạn ngoài vỏ bọc: làm thành một khối u lớn, cứng, không đồng nhất, không di động. Có thể có dấu hiệu chèn ép, có hạch cổ ở một hoặc cả hai bên.
2. Hạch cổ
Hạch cổ có khi là triệu chứng phát hiện, có thể xuất hiện đồng thời với một nhân giáp sờ thấy mà trước đó không để ý và thường cùng ở một bên với nhân giáp.
Hạch lớn nhưng không đau. Tuy nhiên hạch cổ là biểu hiện đầu tiên, đơn độc của ung thư giáp, đặc biệt là ở trẻ em và người trẻ tuổi. Các hạch, hoặc chỉ có một hạch, có thể ở các vị trí vùng động-tĩnh mạch cảnh, cơ thanh quản (cơ nhị thân, cơ trâm) mặt trước, hoặc cơ trên đòn. Khi sờ nắn kỹ tuyến giáp vẫn không có gì bất thường”.
3. Di căn
Hay gặp nhất là xương và phổi. Di căn xương với tính chất tiêu hủy gây ra đau xương hoặc gãy xương tự nhiên; ở cột sống sẽ gãy lún đốt sống, có khi ép tủy. Di căn phổi thường âm thầm, kiểu hạt kê nhiều hơn là dạng nốt lớn hoặc nhỏ. Di căn não, gan, buồng trứng ít gặp hơn, hầu như chỉ gặp ở loại ung thư biểu mô tủy giáp trạng.
VI. CẬN LÂM SÀNG
1. Siêu âm tuyến giáp
Siêu âm giáp hiện là phương tiện chẩn đoán hình ảnh khá chuẩn để chẩn đoán bệnh tuyến giáp. Phương tiện này an toàn, không độc hại, kinh tế và rất hiệu quả để đánh giá cấu trúc tuyến giáp. Ngoài ra siêu âm có thể đánh giá chính xác kích thước, vị trí của nhân giáp và phát hiện các nhân giáp không sờ thấy trên lâm sàng. Siêu âm ngày càng được sử dụng nhiều để hướng dẫn chọc hút tế bào nhân giáp bằng kim nhỏ (FNA: Fine Needle Aspiration). Các dấu hiệu của một nhân giáp ác tính nghi ngờ trên siêu âm bao gồm tăng sinh mạch máu ở trung tâm, u giáp giảm hồi âm, bờ không đều, vôi hóa bên trong.
2. Xạ hình tuyến giáp với I123 hoặc Tc99m
Xạ hình tuyến giáp dùng để đánh giá sự hấp thu iod của các nhân giáp. Các nhân nóng (thu nhận iod phóng xạ) ít có nguy cơ ác tính hơn nhân lạnh (không nhận iod phóng xạ). Hình ảnh nhân lạnh trên xạ hình tuyến giáp nghi ngờ ung thư cho tới khi tìm được bằng chứng ngược lại. Nhân đẳng xạ hiếm gặp ung thư giáp. Trường hợp bướu giáp nhiều nhân có từ trước bị thoái hóa ác tính thì rất khó chẩn đoán. Nhân lạnh đơn độc chỉ có từ 10 - 20% là ung thư.
Hạn chế của phương pháp: độc hại phóng xạ, không kinh tế và nhất là độ ly giải hình ảnh kém chủ yếu hai bình diện. Ngày nay ung thư giáp thường được chẩn đoán bằng FNA và xạ hình tuyến giáp hiếm khi cần trong đánh giá thường quy nhân giáp.
3. Chụp cắt lớp điện toán và chụp cộng hưởng từ tuyến giáp
Chụp cắt lớp điện toán (computerized tomography - CT) và chụp cộng hưởng từ (magnetic resonance imaging - MRI) tuyến giáp là phương tiện để đánh giá sự lan rộng ung thư tuyến giáp vào cấu trúc lân cận và di căn hạch. CT có cản quang iod cho thấy hình ảnh chi tiết tuyến giáp và đánh giá di căn hạch tốt hơn MRI, CT cũng ít tốn kém hơn MRI.
Hạn chế của CT có cản quang iod là ngăn cản khả năng hấp thu iod trên xạ hình sau đó và có thể gây độc giáp trạng trong trường hợp sử dụng chất cản quang iod liều cao và ở người bệnh có cường giáp tiềm ẩn.
MRI có ưu điểm là không dùng chất cản quang iod, không độc hại phóng xạ và có thể cho thấy rõ tuyến giáp và cấu trúc lân cận.
4. Chọc hút tế bào bằng kim nhỏ
Chọc hút tế bào bằng kim nhỏ (fine needle aspiration hay FNA) là phương tiện được lựa chọn hàng đầu để đánh giá hạt giáp. Phương tiện này có độ nhạy và độ đặc hiệu cao trên 90%. Kết quả FNA gồm: ác tính, lành tính, không xác định được và không đủ tiêu chuẩn chẩn đoán. Kết quả FNA không xác định được thường là tổn thương dạng nang có thể lành hoặc ác tính. Các người bệnh này cần được cắt thùy tuyến giáp toàn phần và cắt lạnh.
Nhóm FNA không đủ tiêu chuẩn chẩn đoán chiếm 10-12% khi không dùng siêu âm hướng dẫn và tỉ lệ này cải thiện còn 0% khi có sử dụng hướng dẫn của siêu âm.
Chọc hút tại u giáp hoặc tại hạch qua hướng dẫn của siêu âm nếu khối u nhỏ hoặc làm xét nghiệm giải phẫu bệnh tổ chức u giáp ngay khi phẫu thuật để khẳng định chẩn đoán, phân loại và nhất là định hướng cho việc xử trí tích cực ban đầu.
5. Một số thăm dò khác
5.1. Định lượng LT3, LT4 và TSH
Bình thường trong phần lớn các trường hợp.
5.2. Định lượng thyroglobulin
Thyroglobulin là glycoprotein, tổng hợp trong tế bào giáp, được dự trữ trong chất keo của nang giáp và chứa các kích tố giáp, bình thường dưới 20 ng/mL (phương pháp phóng xạ miễn dịch học).
Tăng thyroglobulin là dấu hiệu quan trọng trong ung thư giáp biệt hóa, nhưng có thể tăng trong u tuyến là yếu tố cần có trước khi chỉ định phẫu thuật.
Xét nghiệm còn có giá trị trong quá trình theo dõi sau phẫu thuật và xạ trị liệu cũng như đánh giá di căn và tái phát.
5.3. Test Pentagastrine
Tiêm tĩnh mạch trong vòng 3 phút với 0,5 mg/kg chất pentagastrine (Peptavlon) hòa trong 5ml dung dịch muối đẳng trương.
Lấy máu vào các thời điểm -5, 0, 3 và 5 phút để định lượng calcitonine. Người bình thường calcitonine căn bản là dưới 10 pg/ml và mức cao nhất là dưới 30 pg/ml.
Ung thư biểu mô tủy giáp trạng có mức cao nhất trên 100 pg/ml.
Trường hợp nghi ngờ 30 - 100 pg/ml.
Thận trọng với người bệnh suy mạch vành và cơ địa dị ứng (làm test trước).
5.4. Định lượng ACE (Antigene-carcino-embryonnaire)
Trong ung thư giáp thường tăng đi kèm với calcitonine.
5.5. X-quang
Vùng cổ với các tia mềm có thể thấy các nốt calci hóa nhỏ, nhất là trong ung thư dạng nhú. Những nốt calci hóa lớn liên quan đến tái cấu trúc, đặc biệt là các di chứng do xuất huyết cũ và có thể gặp trong các bệnh lành tính, nhưng không nhất thiết. X quang cũng có thể giúp phát hiện sự chèn ép hoặc di lệch thanh khí quản.
+ X quang phổi và CT phổi để tìm các di căn, hoặc tìm xem có khối u phát triển xuống lồng ngực gây chèn ép hoặc di lệch khí quản hoặc di căn hạch trong lồng ngực.
+ X quang xương và cột sống phát hiện di căn.
5.6. Khám Tai- Mũi- Họng
Để phát hiện một dây quặt ngược bị liệt.
5.7. Siêu âm gan
Di căn của ung thư ở gan, kết hợp với xạ hình giúp chẩn đoán.
5.8. Fludeoxyglucose (FDG)-Positron Emission Tomography (PET)
Nhằm phát hiện di căn của ung thư giáp
VII. THỂ LÂM SÀNG
1. Thể theo triệu chứng
- Cấp tính: gặp người trẻ, biểu hiện như viêm tuyến giáp cấp.
- Ung thư chai (Squirrhe): giống như viêm tuyến giáp mạn tính Riedel.
- Cường giáp: hãn hữu.
2. Thể phối hợp
- Với viêm tuyến giáp Hashimoto khó chẩn đoán, nhất là thể có bướu giáp nhân.
- Với bướu giáp.
3. Thể tổ chức giáp lạc chỗ
- Ung thư phát triển trong lồng ngực.
- Ung thư định khu hoàn toàn ở trung thất, phát hiện do có chèn ép.
4. Thể theo giải phẫu bệnh
- Ung thư dạng nhú: tiến triển chậm, gặp ở trẻ em và người trẻ tuổi.
- Ung thư dạng nang: xâm lấn mạch máu, nguy cơ di căn xa nhất là khi ít biệt hóa.
- Ung thư không biệt hóa hay loạn sản: loại ung thư toàn khối và tiên lượng xấu.
- Ung thư tủy giáp trạng: có sự hiện diện một chất đệm dạng bột (70% trường hợp), trong khối u có nốt calci hóa.
- U lympho tuyến giáp nguyên phát: rất ít gặp (0,03%), có thể xuất phát từ một viêm giáp tự miễn. Gặp ở phụ nữ trên 60 tuổi, khối u vùng cổ mới xuất hiện, không đau, to nhanh, gây chèn ép, nắn thấy một nhân hoặc một khối u lớn vùng cổ, cứng, có thể có hạch cổ.
Xét nghiệm tổ chức học thấy:
+ U lympho lan tỏa tổ chức bào, điện di IgM tăng.
+ Những thể hiếm như di căn ung thư vú, phổi, thận, u melanin ác tính.
VIII. PHÂN LOẠI TNM VỀ UNG THƯ GIÁP
Theo Hội chống ung thư quốc tế (International Union Against Cancer) và Hiệp hội ung thư Mỹ (American Joint Commitee on cancer) đề nghị phân loại theo TNM về ung thư giáp như sau:
Xếp hạng lâm sàng theo T,N,M
- (T) U nguyên phát:
+ Tx: U nguyên phát không thể đánh giá được
+ T0: Không có u nguyên phát
+ T1: U < 2 cm
+ T2: U >2 cm và <4 cm
+ T3: U >4 cm hoặc xâm lấn ít
+ T4a: U ăn lan khỏi vỏ bao giáp và xâm lấn bất cứ cấu trúc nào sau đây: mô mềm dưới da, thanh quản, khí quản, thực quản, thần kinh hồi thanh quản.
+ T4b: U xâm lấn màng cân trước cột sống, mạch máu trung thất hoặc bọc quanh động mạch cảnh.
+ T4a*: U (bất kể kích thước) khu trú trong tuyến giáp (chỉ dành cho carcinom không biệt hóa).
+ T4b*: U (bất kể kích thước) ăn lan khỏi tuyến giáp (chỉ dành cho carcinom không biệt hóa).
- (N) Hạch vùng:
+ Nx: Hạch vùng không thể đánh giá được
+ N0: Không có hạch di căn
+ N1: Hạch vùng có di căn
+ N1a: Di căn hạch nhóm VI (hạch trước khí quản và hạch cạnh khí quản gồm hạch trước thanh quản và hạch Delphian).
+ N1b: Di căn các hạch khác cùng bên, hai bên hoặc hạch cổ đối bên hoặc hạch trung thất trên.
- (M) Di căn xa:
+ Mx: Di căn xa không thể đánh giá được.
+ M0: Không có di căn xa.
+ M1: Có di căn xa.
Bảng phân giai đoạn ung thư tuyến giáp theo TNM (Mỹ)
-----------------------------------------------------------------------------------------------------------------
Ung thư biểu mô dạng nhú hoặc nang, dưới 45 tuổi
|
Giai đoạn I |
Bất kỳ T |
Bất kỳ N |
M0 |
|
Giai đoạn II |
Bất kỳ T |
Bất kỳ N |
M1 |
-----------------------------------------------------------------------------------------------------------------
Ung thư biểu mô dạng nhú hoặc nang ≥ 45 tuổi, và carcinom dạng tủy
|
Giai đoạn 0 |
T1 |
N0 |
M0 |
|
Giai đoạn I |
T2 |
N0 |
M0 |
|
Giai đoạn III |
Bất kỳ T |
N1 |
M0 |
|
Giai đoạn IVa |
T4a |
N0, N1 |
M0 |
|
Giai đoạn IVb |
T4b |
Bất kỳ N |
M0 |
|
Giai đoạn IVc |
Bất kỳ T |
Bất kỳ N |
M1 |
-----------------------------------------------------------------------------------------------------------------
Ung thư biểu mô giáp không biệt hóa
Giai đoạn IV Tất cả các trường hợp
IX. CHẨN ĐOÁN UNG THƯ GIÁP
1. Chẩn đoán chắc chắn
Nhờ xét nghiệm giải phẫu bệnh.
2. Chẩn đoán phân biệt
2.1. Bệnh ngoài tuyến giáp
+ U nang ống giáp lưỡi.
+ Hạch cổ do ung thư tai- mũi- họng.
2.2. Bệnh tại tuyến giáp
+ Bướu giáp nhân.
+ Thể cấp tính (hiếm) biểu hiện giống như viêm giáp cấp, chẩn đoán xác định qua xét nghiệm tế bào học khi chọc dò sinh thiết.
+ Bướu giáp nhiều nhân không đồng nhất: nghĩ tới ung thư trước sự tăng khối lượng nhanh chóng của một nhân giáp.
+ Viêm giáp Hashimoto nhiều nhân, hiệu giá kháng thể kháng giáp rất cao. Tuy nhiên, phải chờ xét nghiệm giải phẫu bệnh học một cách chắc chắn.
2.3. Di căn xương
Lưu ý các ung thư khác như ung thư vú, ung thư thận, ung thư tuyến tiền liệt, ung thư tinh hoàn cũng di căn vào xương.
X. ĐIỀU TRỊ UNG THƯ GIÁP
Tùy dạng ung thư.
1. Các phương pháp điều trị
1.1. Ngoại khoa
Là phương pháp được chọn đầu tiên, tùy tổn thương khu trú hay lan rộng người ta có thể:
- Cắt bỏ hoàn toàn một thùy cùng với phần eo.
- Cắt bỏ toàn bộ tuyến giáp.
- Cắt bỏ hoàn toàn tuyến giáp, bóc các bạch huyết ở một bên hay cả hai bên cổ.
1.2. Xạ trị liệu
Nếu nhu mô giáp còn khả năng cố định được iod phóng xạ thì 131I có thể phá hủy các tổ chức ung thư đã biệt hóa. Iod phóng xạ cũng có thể dùng sau khi phẫu thuật để diệt trừ các di tích ung thư còn sót. Phải ngừng dùng hormon giáp để TSH hoạt hóa lại nhu mô giáp thì mới áp dụng iod phóng xạ được.
1.3. Hóa trị liệu
Ít tác dụng.
1.4. Điều trị khối u
1.5. Liệu pháp hormon thay thế
Dù phẫu thuật cắt toàn bộ hay một phần tuyến giáp, có hay không phối hợp iod phóng xạ sau phẫu thuật, sử dụng L.thyroxin cũng cần được chỉ định. Liệu pháp thyroxin nhằm hai mục đích:
- Bù sự thiếu hụt hormon giáp sau khi cắt bỏ tuyến giáp.
- Ức chế sự tiết TSH để đề phòng các tế bào ung thư còn sót khỏi bị kích thích.
Liều L.thyroxin trung bình 100 đến 200 mg/ngày nhằm đạt được nồng độ TSH ở giới hạn dưới của mức bình thường (0,4mU/mL).
1.6. Theo dõi lâm sàng và cận lâm sàng
- Kiểm tra vùng tuyến giáp, các hạch bạch huyết ở cổ và trên xương đòn, cột sống, gan.
- Định lượng thyroglobulin định kỳ, nếu cao phải nghĩ tới ung thư tái phát hoặc đã có di căn.
- Khám tai mũi họng sau khi đã phẫu thuật để loại trừ liệt dây quặt ngược.
- Chụp X quang lồng ngực mỗi năm một lần.
- Chụp X quang cột sống khi nghi ngờ (có đau dai dẳng).
Nếu có triệu chứng lâm sàng mà X quang không có bất thường, cần chụp xạ hình với Pyrophosphat Technetium để tìm các di căn xương.
2. Ung thư giáp tái phát
Thường ở tuyến giáp hoặc hạch bạch huyết.
- Nếu tái phát tại chỗ sau khi phẫu thuật đơn giản cắt bỏ khối u thì xử trí như đối với một nhân giáp đơn độc.
- Nếu tái phát ở thùy đối diện sau khi cắt bỏ một thùy, cần cắt bỏ toàn bộ tuyến giáp còn lại, kèm bóc hết các hạch bạch huyết, hoặc chỉ cắt tuyến giáp không thôi.
- Nếu tái phát định vị các hạch ở một bên hoặc hai bên cổ sau khi chỉ cắt tuyến giáp: lấy hạch làm xét nghiệm giải phẫu bệnh tức thì. Kết quả xét nghiệm nếu thấy có di căn thì cần bóc bỏ một đám hoặc toàn bộ các hạch đó đi.
- Tái phát ở hạch bạch huyết khác sau khi đã bóc bỏ toàn bộ hạch vùng cổ, cũng cần phẫu thuật bóc hạch, sau đó dùng iod phóng xạ với liều lượng 100 miliCurie.
3. Ung thư giáp di căn
- Ung thư giáp được phát hiện nhờ một di căn hạch: phẫu thuật cắt toàn bộ tuyến giáp kèm bóc hạch. Sau đó dùng Iod phóng xạ.
- Những di căn khác, bất kỳ ở đâu và bất kể nhiều hay ít, nếu cố định được Iod phóng xạ thì cũng sẽ được điều trị bằng chất đồng vị phóng xạ này.
- Những di căn không cố định iod phóng xạ sẽ được xạ trị bằng phương pháp dùng Cobalt thông thường.
- Ung thư tủy giáp trạng được theo dõi bằng nồng độ calcitonin và kháng nguyên carcinom bào thai.
XI. TIÊN LƯỢNG VÀ PHÒNG BỆNH
1. Theo giai đoạn
- Hay và cộng sự theo dõi 1500 người bệnh sau 5 năm, tỉ lệ tử vong giai đoạn I là 1%, giai đoạn II là 2,06%, giai đoạn III là 5,3% và giai đoạn IV là 77%.
- De Groot ghi nhận 80-90% giai đoạn I và II sống sót 38 năm, 50% giai đoạn III sống sót sau 20 năm, và 0% sống sót đối với giai đoạn IV sau 10 năm.
2. Theo mô bệnh học
Tỷ lệ sống sau 5 năm: 80 - 90% với ung thư biểu mô dạng nhú, 50-70% với ung thư biểu mô dạng nang là, 40% với ung thư biểu mô dạng tủy, ung thư biểu mô không biệt hóa 5%.
2.1. Ung thư giáp dạng biệt hóa
Qua thống kê, các yếu tố liên quan đến dự hậu như sau:
Tuổi chẩn đoán: trên 40 tiên lượng xấu hơn.
Giới tính: nam giới tỷ lệ sống thấp hơn so với nữ.
Kích thước khối u: trên 4 cm tiên lượng nặng hơn.
Mức độ biệt hóa của u nguyên phát. Mức độ lan tại chỗ ngay phẫu thuật lần đầu, thâm nhiễm tại chỗ thường tiên lượng xấu hơn chỉ có nhân đơn độc. Nếu có hạch cổ, cắt toàn bộ tuyến giáp kết hợp nạo sạch hạch cổ tiên lượng khá hơn.
Xạ trị liệu 131I sau phẫu thuật phần u còn sót lại, dự hậu tốt hơn. Dạng ung thư nhú có tiên lượng tốt hơn dạng ung thư nang.
Ung thư biểu mô dạng biệt hóa có thể tái phát và di căn sau 10 năm kể từ lúc điều trị, bất kể thuộc nhóm giải phẫu bệnh nào và tuổi nào. Phải trên 10 năm mới đánh giá tiên lượng được.
2.2. Ung thư tế bào Hurthle
Tiên lượng xấu hơn ung thư giáp biệt hóa.
2.3. Ung thư biểu mô tủy giáp trạng
Nếu không có di căn xa thì tương đối tốt: 80% có thể sống tới 10 năm.
Dự phòng iod có thể làm giảm tỉ lệ mắc ung thư giáp. Tránh chiếu tia phóng xạ vùng tuyến giáp ở trẻ em giúp giảm nguy cơ ung thư tuyến giáp. Dùng T4 sau phẫu thuật nhằm ức chế TSH cũng cải thiện tiên lượng mặc dù vai trò của ức chế TSH trong việc phòng ngừa ung thư giáp chưa được biết rõ.
2.4. Ung thư giáp dạng không biệt hóa
Tiên lượng rất xấu, ít người bệnh sống quá 6 tháng, không tới 5% sống tới 5 năm.
2.5. U lympho giáp
Tỉ lệ sống trên 5 năm 50%. Nếu người bệnh có thương tổn ngoài giáp phối hợp thì thời gian sống thấp hơn thương tổn khu trú tại giáp (40% so với 85%).
3. Theo phân độ ác tính
|
Ðộ ác tính |
Loại ung thư |
|
Thấp |
Ung thư dạng nhú Ung thư dạng nang, xâm lấn tối thiểu U lympho ác tính tế bào B vùng bờ typ MALT |
|
Trung bình |
Ung thư dạng nang, xâm lấn lan rộng Ung thư dạng kém biệt hóa Ung thư dạng tủy U lympho ác tính tế bào B lan toả |
|
Cao |
Ung thư không biệt hóa Ung thư mạch máu |
XI. KẾT LUẬN
Ung thư giáp là ung thư tuyến nội tiết thường gặp nhất và đa dạng. Đa số ung thư dạng biểu mô biệt hóa, tiến triển âm thầm, giai đoạn ẩn bệnh kéo dài, điều trị bao gồm phẫu thuật, xạ trị liệu và hóa trị liệu. Chẩn đoán ngoài lâm sàng cần làm siêu âm và giải phẫu bệnh để xác minh dạng ung thư giáp. Đa số người bệnh ung thư tuyến giáp thể biệt hóa có tiên lượng tốt nếu được chẩn đoán và điều trị sớm, tích cực.
TÀI LIỆU THAM KHẢO
1. Thái Hồng Quang. Bệnh của tuyến giáp. Bệnh nội tiết (1998).
2. Nguyễn Thy Khuê. Ung thư giáp, Nội tiết học đại cương (1999).
3. Nguyễn Bá Đức. Ung thư tuyến giáp trạng. Bệnh tuyến giáp và các rối loạn do thiếu Iode. Đặng Trần Duệ (Chủ biên). NXB Y Học. Hà Nội.(1996.)
4. Nguyễn Hải Thuỷ. Chẩn đoán và điều trị bệnh tuyến giáp. NXB Y học. 2000.
5. Nguyễn Văn Mão, Nguyễn Hải Thủy (2012). Phân loại bệnh học tuyến giáp và đặc điểm giải phẫu bệnh u tuyến giáp. Tạp chí Nội tiết - Đái tháo đường số 8. 2012, trang 221-230
6. Andre J Van Herle (2002). Thyroid tumor in Adults Manual of Endocrinology and Metabolism. Norman Lavin. Third edition. Lippicott Williams and Wilkins. 2002: 410-421
7. B. Franc, M. Schlumberger, V. Rohmer, N. Ifrah, N. Barbot, J. C. Bigorgne. Cancer de la thyroide. La Thyroid. ESF (1992).
8. Carling T, Udelsman R: Thyroid tumors. In: DeVita VT Jr, Lawrence TS, Rosenberg SA: Cancer: Principles and Practice of Oncology. 9th ed. Philadelphia, Pa: Lippincott Williams & Wilkins, 2011, pp 1457-72.
9. Delellis R.A, Williams E.D (2004): Thyroid and parathyroid tumours. Pathology and genetics of endocrine organs. WHO, IARC Press, Lyon. 48-120
10. Ernest L.Mazzaferri. The Thyroid. Endocrinology. Medical Examination Publishing Company. USA (1974).
11. Francis S Greenspan (2004). The thyroid gland Basic and Clinical Endocrinology. Francis S Greenspan. Seventh edition. A Lange Medical book 2004:215-294
12. Haigh PI, Urbach DR: The treatment and prognosis of Hürthle cell follicular thyroid carcinoma compared with its non-Hürthle cell counterpart. Surgery 138 (6): 1152-7; discussion 1157-8, 2005.
13. J. Hazard. La Thyroide Endocrinologie. Masson (1990).
14. J. Larry Jameson. Anthony P. Weetman (2008). Disorders of the thyroid gland.
Harrison’s Internal Medicine. 17th edition 2008: 2224-2247.
15. J.Lubetzki. Pathologie Thyroidienne. Le livre de l’interne endocrinologique et Malaladies metaboliques. (1991).
16. L Frankart, M.C Vannes. La thyroide du sujet âgé. (1998)
17. Leonard Wartofsky. Diseases of the Thyroid. Harrison’s Priciples of internal medicine (1998).
18. Neff RL, Farrar WB, Kloos RT, et al.: Anaplastic thyroid cancer. Endocrinol Metab Clin North Am 37 (2): 525-38, xi, 2008.
19. P. Reed Larsen, Terry F Davies, Ian D. Hay. The Thyroid gland. Williams Textbook of Endocrinology, nineth edition. W.B. Saunders Company. 1998: 389-516
20. Paul A. Fitzgerald. Endocrinology. Current medical diagnostic and treatment. 37 edition (1998).
21. Rosai J, Carcangiu M.L and Delellis R.A (1994): Tumors of the Thyroid Gland. Atlas of Tumor Pathology, Armed Forces Institute of Pathology (AFIP). USA.
22. Sidney H Ingbar, Kenneth A. Woeber. The thyroid gland. Textbook of Endocrinology. W. B. Saunders Company(1982).
23. William E Clutter. Endocrine Diseases. The Washington Manual of Medical Therapeutics. 29 Edition. (1998).
Chương 3
BỆNH TUYẾN THƯỢNG THẬN
SUY THƯỢNG THẬN CẤP
I. ĐẠI CƯƠNG
Suy thượng thận cấp (STTC) là một cấp cứu nội khoa do thiếu hụt corticoid cấp tính, ít nhiều đi kèm với thiếu corticoid khoáng. Chẩn đoán bệnh thường khó khăn do triệu chứng lâm sàng và sinh học không đặc hiệu. Đây là một trong những nguyên nhân gây đột tử, bệnh thường bị bỏ sót với chẩn đoán trụy tim mạch không rõ nguyên nhân. Do vậy cần được điều trị kịp thời, tại chỗ ngay khi chưa được chẩn đoán xác định, mới chỉ có vài triệu chứng nghi ngờ.
STTC thường gặp trong bối cảnh thứ phát của bệnh Addison không được chẩn đoán hoặc điều trị không đầy đủ. Bệnh cũng có thể gặp sau một đợt điều trị corticoid kéo dài.
II. CHẨN ĐOÁN
1. Lâm sàng
- Rối loạn tiêu hóa: đau thượng vị, sau đó lan toàn bụng, nhưng khám bụng vẫn mềm, có khi kèm buồn nôn, nôn. Các biểu hiện trên có thể nhầm với một bệnh lý bụng ngoại khoa.
- Rối loạn tâm thần với mệt lả đến hôn mê, hoặc ngược lại kích thích, nói sảng, lẫn lộn.
- Trụy tim mạch, huyết áp hạ nhanh chóng, tay chân lạnh, mạch nhỏ, nhanh.
- Dấu hiệu mất nước ngoại bào biểu hiện với sút cân, đau cơ, có khi sốt dù không có dấu hiệu nhiễm trùng. Ngoài ra có thể phối hợp với các cơn đau lan rộng như đau cơ, đau khớp, đau đầu.
2. Cận lâm sàng
Xét nghiệm sinh học giúp xác định chẩn đoán.
- Rối loạn điện giải đồ máu: Natri giảm (80%), Clo giảm, Kali tăng (60%).
- Kali máu tăng làm thay đổi sóng điện tim với T cao nhọn đối xứng, có khi đi kèm với QRS giãn rộng, bloc nhĩ thất.
- Protid máu tăng, Hct tăng.
- Hạ glucose huyết, đôi khi rất thấp gây nên các triệu chứng tâm thần kinh.
- Ngoài ra có thể gặp: Tăng bạch cầu ái toan, tăng calci máu (6%), nhiễm toan máu, thiếu máu.
Trong bối cảnh suy thượng thận thứ phát, các biểu hiện thường gặp là:
+ Hạ đường máu (50%)
+ Hạ Natri máu (15%)
+ Tăng bạch cầu ái toan (20%)
+ Thiếu máu
III. NGUYÊN NHÂN
STTC có thể xảy ra trong bối cảnh STT tiên phát hoặc thứ phát.
1. Nguyên nhân do thượng thận
1.1. Trên tuyến thượng thận tổn thương
STTC có thể là biểu hiện khởi phát của một bệnh STT tiên phát dù bất kỳ nguyên nhân nào. Các yếu tố làm xuất hiện STTC như:
- Nhiễm trùng, phẫu thuật, nôn mửa.
- Dùng thuốc nhuận tràng, ỉa chảy hoặc lợi tiểu.
- Đổ mồ hôi nhiều, ăn nhạt nhiều và kéo dài.
- Bỏ điều trị hormon thay thế.
1.2. Xuất huyết tuyến thượng thận hai bên
Xuất huyết và u máu hai bên thượng thận là những thương tổn hiếm, diễn tiến nặng, bệnh thường được phát hiện khi giải phẫu tử thi. Xuất huyết thượng thận không do chấn thương thường do rối loạn đông máu. Có thể do đông máu rải rác trong lòng mạch hoặc các bệnh gây đông máu (ung thư, các bệnh máu), nhưng hay gặp nhất là do điều trị bằng thuốc chống đông.
Xuất huyết thượng thận hai bên cũng có thể xảy ra do điều trị kháng thượng thận bằng OP'DDD [2,2 bis-(2-chlorophenyl, 4-chlorophenyl)-1,1-dichloroethane].
Ở trẻ em trong hội chứng Waterhouse-Friderichsen, xuất huyết thượng thận hai bên chu sinh gây suy thượng thận cấp thường do trụy mạch liên tiếp do mất máu.
1.3. Rối loạn tổng hợp hormon thượng thận bẩm sinh
Rất hiếm, chỉ thấy ở nhi khoa, đó là bệnh cảnh của sự mất muối ở nhũ nhi có sự chẹn men 21-hydroxylase. Bệnh xuất hiện sau sinh vài ngày đến vài tuần với chán ăn, không tăng cân, nôn, mất nước và trụy tim mạch. Tử vong trong bệnh cảnh suy thượng thận cấp nếu không điều trị đúng và kịp thời. Trẻ tiểu nhiều Natri dù Natri máu giảm, kèm Clor máu giảm và Kali máu tăng. Ở trẻ nữ thường kèm bất thường cơ quan sinh dục ngoài.
Các loại men khác hiếm hơn nhiều, cũng gây hội chứng mất muối, ví dụ thiếu 11- hydroxylase, 3.(-ol-deshydrogenase hoặc hiếm hơn: 20-22 desmolase.
1.4. Các nguyên nhân khác
- OP' DDD không những ức chế tổng hợp Cortiosol mà còn có tác dụng chống phân bào làm teo tuyến thượng thận.
- Aminoglutéthimide là một kháng thượng thận tổng hợp khác, ức chế tổng hợp Cortisol với nguy cơ gây suy thượng thận từ những ngày đầu điều trị.
- Một số trường hợp suy thượng thận cấp do điều trị bằng Ketoconazol liều cao liên tục.
- Rifampicin là một chất cảm ứng men gan, làm tăng oxy hóa cortisol thành 6-bhydroxycortisol.
- Một số thuốc cảm ứng men khác như Gardenal, Dihydan (phenitoin).
- Một số nguyên nhân khác hiếm hơn như tắc mạch do cholesterol, huyết khối một động mạch hoặc một tĩnh mạch thượng thận, nhiễm nấm (cryptococcose).
- Phẫu thuật cắt thượng thận toàn phần, cần được điều trị hormon thay thế.
2. Nguyên nhân dưới đồi-tuyến yên
- Phẫu thuật u tuyến thùy trước tuyến yên.
- Hội chứng Sheehan.
- Chấn thương.
- Viêm màng não.
- Vỡ phình mạch một động mạch cảnh trong.
- Tràn máu tuyến yên (xuất huyết u tuyến yên).
- Test Métyrapone có thể dẫn đến STTC, nhất là vào lúc cuối của test.
- Phẫu thuật cắt một tuyến thượng thận do u.
- Xảy ra do ngừng điều trị đột ngột sau một liệu trình Corticoid kéo dài.
IV. ĐIỀU TRỊ
- Truyền dịch để giữ ven, bắt đầu bằng nước muối sinh lý.
- Tiêm Hydrocortison hemisuccinat (HCHS): 100mg bắp, 100mg tĩnh mạch.
Sau đó chuyển người bệnh đến chuyên khoa, điều trị theo ba hướng chính: điều chỉnh nước, điện giải, hormon thay thế. Theo dõi lâm sàng, cận lâm sàng đều đặn.
1. Bù nước, điện giải
Mỗi 4-6 giờ truyền 1 lít dịch muối đẳng trương. Trung bình 4 lít/24 giờ. Nếu có trụy mạch: truyền dung dịch trọng lượng phân tử lớn hoặc máu toàn phần với sự kiểm soát áp lực tĩnh mạch trung ương.
2. Hormon thay thế
- Hydrocortison hemisuccinat tiêm bắp hoặc tĩnh mạch, 100mg mỗi 4-6 giờ đối với tiêm bắp. Trường hợp nặng: 100mg mỗi giờ.
- Desoxycorticosteron acetat (DOCA, Syncortil) hàm lượng 10mg, bắt đầu tác dụng sau tiêm bắp 2 giờ, kéo dài 24 giờ. Cụ thể Syncortil 5mg lập lại sau 24 giờ đối với thể vừa. Trường hợp nặng, ngoài cung cấp 4 lít dịch/24giờ, cho Syncortil tiêm bắp mỗi 12 giờ, có khi 10mg/12 giờ.
3. Theo dõi 24 giờ đầu
Tránh di chuyển người bệnh nhiều.
- Về lâm sàng theo dõi mỗi giờ: tình trạng mất nước, mạch, nhiệt độ, lượng nước tiểu, tri giác.
- Về cận lâm sàng, làm xét nghiệm mỗi 4-6 giờ: Điện giải đồ máu, niệu; đường huyết, creatinin máu, protid máu toàn phần, huyết đồ. Tùy tình hình, có thể làm thêm: cấy máu, X quang phổi, bụng tại giường. ECG nhiều lần. Đồng thời tìm và điều trị nguyên nhân khởi phát (kháng sinh...).
4. Các ngày tiếp theo
Giảm dần liều Hydrocortioson hemisuccinat, tiêm liều nhỏ và cách quãng.
Sau 4-6 ngày Hydrocortison được chuyển thành loại uống, rồi trở lại liều duy trì khoảng 30mg/ngày.
5. Truyền Hydrocortison hemisuccinat liên tục
Một số tác giả đề nghị cho tĩnh mạch liên tục, ban đầu 25mg tĩnh mạch sau đó truyền liên tục 50-100mg/ngày. Không cần điều trị Mineralocorticoid.
Hiệu quả lâm sàng thường nhanh, cho phép sau 24-48 giờ có thể chuyển thành uống. Diễn tiến thường tốt nếu điều trị kịp thời và đúng đắn.
6. Điều trị các bệnh phối hợp, nếu có
- Nâng cao thể trạng, bổ sung các vitamin thiết yếu.
- Bổ sung thuốc hỗ trợ và bảo vệ tế bào gan.
TÀI LIỆU THAM KHẢO
1. Allolio B. Adrenal insufficiency. N Eng J Med. 2011. 390:2328.
2. Becker KL. Adrenal insufficiency. Principles and practice of endocrinology and metabolism. 2008.
3. Findling MD. Blake Tyrrell MD. Adrenal insufficiency. Basic and clinical endocrinilogy 9th ed. 2011.
4. Stewatt. Adrenal corticosteroid biosynthesis, metabolism and action. Endo Metab Clin North Am. 2010. 34: 293.
5. William RH. Adrenal insufficiency. William textbook of endocrinology 11th 2009.
SUY THƯỢNG THẬN MẠN TÍNH
(Bệnh ADDISON)
I. ĐẠI CƯƠNG
Suy thượng thận là tình trạng giảm glucocorticoid hoặc mineralcorticoid hoặc cả hai, do nhiều nguyên nhân:
- Sự phá hủy vỏ thượng thận dẫn đến suy thượng thận nguyên phát (bệnh Addison).
- Giảm sản xuất ACTH làm giảm Cortisol dẫn đến suy thượng thận thứ phát.
Bệnh chủ yếu gặp ở nữ, với tỷ lệ nữ/nam = 2,6/1; thường gặp ở tuổi 30-40. Ngày nay, suy thượng thận mạn tính còn gặp do một số nguyên nhân khác:
- Hội chứng suy giảm miễn dịch mắc phải (AIDS).
- Suy gan mạn tính...
II. NGUYÊN NHÂN
1. Suy thượng thận tiên phát (tổn thương tại thượng thận)
1.1. Suy thượng thận tiên phát do nguyên nhân tự miễn
Quá trình tự miễn gây phá hủy tổ chức vỏ thượng thận và một số các cơ quan khác của người bệnh, vì vậy có thể thấy phối hợp bệnh lý tự miễn khác.
1.2. Lao thượng thận
Chủ yếu gặp ở thập kỷ 20-30, ở các nước chậm phát triển. Ngày nay hiếm gặp nguyên nhân do lao.
1.3. Phá hủy tuyến thượng thận
- Cắt bỏ tuyến thượng thận hai bên trong điều trị bệnh Cushing (nay ít áp dụng).
- Dùng thuốc Mitotan (op’DDD) trong điều trị ung thư thượng thận.
1.4. Các nguyên nhân hiếm gặp khác
- Nhiễm nấm, HIV, giang mai toàn thân gây hoại tử thượng thận.
- Xuất huyết thượng thận (rối loạn đông máu, điều trị thuốc chống đông, nhồi máu thượng thận hai bên, viêm tắc động mạch, nhiễm trùng huyết, sốc nhiễm khuẩn...)
- Các bệnh thâm nhiễm, xâm lấn tuyến thượng thận: nhiễm sắt, sarcoidose, ung thư di căn...
- Thoái triển thượng thận bẩm sinh, loạn dưỡng chất trắng thượng thận (hiếm).
- Rối loạn gen.
2. Suy thượng thận thứ phát (tổn thương trung ương)
- Sử dụng glucocorticoid ngoại sinh kéo dài.
- U tuyến yên hoặc vùng dưới đồi: u tuyến yên, u sọ hầu, nang rathke, tổn thương cuống yên.
- Nhiễm khuẩn, thâm nhiễm: lao, di căn ung thư, sarcoidosis thần kinh.
- Nhồi máu não, chảy máu não: Sheehan, phình mạch.
- Chấn thương sọ.
- Viêm tuyến yên lympho.
- Bất thường tuyến yên do đột biến gen.
- Thiếu hụt ACTH đơn độc.
- Thiếu hụt globulin gắn cortisol có tính chất gia đình.
III. CHẨN ĐOÁN
1. Lâm sàng
Bệnh thường xảy ra từ từ trong thời gian dài mới bộc lộ lâm sàng, vì vậy chẩn đoán thường muộn. Giai đoạn đầu có Cortisol bù trừ dưới tác dụng của ACTH, Mineralocorticoid do sự điều hòa của hệ Renin. Khi 90% vỏ thượng thận bị phá hủy thì các triệu chứng lâm sàng mới bộc lộ rõ.
Khi có xuất hiện các yếu tố thuận lợi như: stress, nhiễm trùng, phẫu thuật, chấn thương, sẽ xuất hiện cơn Addison cấp tính (suy thượng thận cấp).
1.1. Mệt mỏi
- Là triệu chứng rất thường gặp và thường xuất hiện sớm nhưng dễ bỏ qua, cần hỏi kỹ để phát hiện triệu chứng này.
- Mệt về thể xác, tinh thần và sinh dục.
- Mệt xuất hiện ngay lúc mới ngủ dậy, buổi sáng ít hơn buổi chiều. Mệt tăng dần tỷ lệ với gắng sức, có khi không đi lại được.
- Mệt dẫn tới chậm chạp, vô cảm, trầm cảm.
- Nữ: lãnh cảm, mất kinh thường do suy kiệt hơn là do suy chức năng buồng trứng, rụng lông do giảm tiết androgen.
- Nam: suy sinh dục chiếm 4 - 17%.
1.2. Gầy sút
Xuất hiện từ từ (2 - 10 kg) do mất nước vì mất muối, kèm theo giảm chức năng dạ dày ruột, biếng ăn, ăn kém.
1.3. Rối loạn tiêu hóa
- Đau bụng không khu trú, đôi khi nhầm với bệnh lý ngoại khoa cấp.
- Buồn nôn, nôn, tiêu chảy làm bệnh nặng lên.
- Các rối loạn tiêu hóa cũng do rối loạn nước, điện giải, do hormon giảm dẫn tới bài tiết dịch vị giảm.
1.4. Xạm da, niêm mạc
- Xạm da nâu đồng điển hình.
- Xạm da vùng da hở (tiếp xúc với ánh sáng mặt trời), vùng cọ sát, vùng sẹo mới.
- Nếp gấp bàn tay, bàn chân, gối, ngón chân, khớp khuỷu có màu nâu hoặc đen.
- Đầu vú, bộ phận sinh dục thâm đen.
- Má, lợi, sàn miệng, mặt trong má có những đốm màu đen.
1.5. Hạ huyết áp
Là triệu chứng thường gặp, chiếm 90% trường hợp, chú ý so sánh với huyết áp trước đó của người bệnh, hạ huyết áp phụ thuộc vào thời gian bị bệnh và mức độ tổn thương thượng thận.
- Huyết áp thấp, tụt huyết áp tư thế.
- Mạch yếu.
- Suy thượng thận cấp gây huyết áp kẹt, sốc trụy mạch.
- Tim thường nhỏ hơn bình thường.
1.6. Triệu chứng khác
- Hạ đường huyết: thường gặp ở trẻ em, ít gặp ở người lớn. Các triệu chứng hạ đường huyết gặp khi người bệnh bỏ bữa hoặc quá bữa, sốt, nhiễm trùng hoặc khi nôn mửa, đặc biệt trong cơn suy thượng thận cấp.
Suy thượng thận thứ phát thường gặp hạ đường huyết hơn suy thượng thận nguyên phát.
- Triệu chứng tâm thần kinh: Người bệnh bồn chồn, lãnh đạm hoặc lú lẫn. Không có khả năng tập trung suy nghĩ, xen kẽ giai đoạn buồn ngủ, lơ mơ. Đôi khi xen kẽ trạng thái kích thích thần kinh hiếm gặp.
- Đau khớp, đau cơ; chuột rút cũng có thể gặp.
1.7. Các thể bệnh đặc biệt
- Thể nặng do stress. Trẻ em. Phụ nữ có thai.
- Kết hợp với các bệnh tự miễn khác (hội chứng suy nhiều tuyến nội tiết).
2. Cận lâm sàng
2.1. Xét nghiệm thông thường
- Công thức máu: thiếu máu giảm sắc, giảm bạch cầu đa nhân trung tính. Tăng bạch cầu đa nhân ái toan.
- Đường máu lúc đói thấp: 60 - 65 mg%.
- Điện giải đồ: ↓ Na+ máu, ↑ K+ máu.
- Ure, creatinin máu tăng do giảm thể tích huyết tương.
- Điện tim: điện thế thấp.
- XQ tim phổi: tim nhỏ hình giọt nước.
- XQ bụng: Hình calci hóa vùng thượng thận (lao) có thể gặp.
2.2. Định lượng hormon
- Cortisol huyết tương (8 giờ sáng) giảm. Bình thường 80-540 nmol/l (3-20 µg/dl).
- 17OH corticosteroid niệu thấp < 3mg/24h (bình thường: 2 - 20mg/24h).
- 17 cetosteroid niệu thấp:
< 5 mg/24h với nam (bình thường: 7 - 25 mg/24h).
< 3 mg/24h với nữ (bình thường 4 - 15 mg/24h)
- Aldosteron giảm (bình thường: 140 - 690 nmol/24h).
- Định lượng ACTH (bình thường: < 11 pmol/l).
ACTH ↑ (> 55,5 pmol/l) → suy thượng thận nguyên phát.
ACTH ↓ (< 4,4 pmol/l) → suy thượng thận thứ phát.
2.3. Các nghiệm pháp động
- Test Synacthene Ordinaire (thường, nhanh): ACTH tổng hợp (β1-21 corticotropin, tetracosactide): đây là phương pháp chẩn đoán nhanh, ít nguy hiểm (nếu người bệnh đang dùng thuốc, ngừng thuốc 12 giờ giữa hai lần uống Hydrocortison).
+ Phương pháp tiến hành: lấy máu lúc 8 giờ, định lượng cortisol máu.
* Tiêm bắp 1 ống Synacthen ordinair 0,25mg.
* Sau 1 giờ (9 giờ sáng) định lượng lại cortisol.
+ Kết quả:
* Bình thường Cortisol máu > 200ng/l (tăng ít nhất 70 µg/l)
* Suy thượng thận tại tuyến: cortisol máu không đổi hoặc tăng ít.
* Cortisol máu chỉ thay đổi ít hoặc không đủ cao tức là tuyến thượng thận nghỉ trong một thời gian dài do suy tuyến yên (giảm tiết ACTH) hoặc điều trị cortisol kéo dài.
- Test Synacthen retard (chậm, β1 - 24 corticotropin retard):
Kích thích tuyến thượng thận nhưng thời gian kéo dài hơn.
+ Phương pháp tiến hành:
* 8 giờ: định lượng cortisol máu.
* Tiêm bắp 1mg Synacthen retard.
* Định lượng cortisol máu 30 phút, 1 giờ, 2, 3, 4 và 5 giờ sau tiêm.
Sau 1 giờ: lượng cortisol máu tăng gấp hai lần cortisol cơ sở.
Sau 2 - 3 giờ: tăng gấp 3 lần.
Sau 4 - 5 giờ: tăng gấp 4 lần.
+ Kết quả đánh giá:
* Kết quả (+): không tăng cortisol máu → suy thượng thận (nguyên phát)
* Kết quả (-): suy tuyến yên (thứ phát).
- Nghiệm pháp ROBINSON (gây đái nhiều).
+ Tiến hành:
* Người bệnh nhịn ăn từ nửa đêm trước. Thông bàng quang cho hết nước tiểu.
* Người bệnh uống 15 ml nước/kg vào lúc 7 - 8 giờ sáng.
* Lấy nước tiểu: 8giờ, 11giờ, 12giờ; xác định số lượng và tỷ trọng.
+ Đánh giá kết quả:
* Bình thường: lượng nước tiểu cao nhất sau 2 giờ, 3 giờ thì ¾ số lượng được thải ra, tỷ trọng bị pha loãng < 1,005.
* Addison: chỉ 2/3 nước tiểu được thải ra sau 3 giờ, tỷ trọng >1,005.
- Các test khác (ít dùng vì nguy hiểm):
+ Test Metyrapone (ức chế tiết cortisol, xem bài “Suy tuyến yên”).
+ Test giảm đường máu bằng Insulin (xem bài “Suy tuyến yên”).
3. Chẩn đoán phân biệt
- Mệt do nguyên nhân khác (mệt do tâm thần).
- Da đen hoặc xạm (do bệnh lý nội tiết, chuyển hóa, miễn dịch, thuốc)
- Rối loạn sinh hóa: giảm Natri trong suy thận.
4. Chẩn đoán nguyên nhân
4.1. Suy thượng thận tiên phát
- Lao tuyến thượng thận.
- Teo thượng thận nguyên nhân do tự miễn.
- Do thầy thuốc: Do thuốc Op’DDD, Ketoconazole (Nizoral), phẫu thuật cắt thượng thận hai bên trong điều trị bệnh Cushing.
- Bệnh hệ thống: Hemochromatose, bệnh Wilson.
- Xâm lấn thượng thận: Leucemie, Hodgkin, di căn của ung thư phổi, lưỡi, dạ dày, hệ lympho.
- Nhiễm trùng: Cơ địa suy giảm miễn dịch (HIV), do nhiễm trùng cơ hội (bệnh mycobacteria, toxoplasmose).
- Chảy máu thượng thận hai bên: thường tử vong nhanh, sau phẫu thuật.
- Biến chứng do điều trị thuốc chống đông.
- Ở trẻ em: chảy máu thượng thận hai bên do não mô cầu (hội chứng Waterhouse - Friederichsen).
4.2. Suy thượng thận thứ phát
IV. ĐIỀU TRỊ
1. Điều trị hormon thay thế trong suy thượng thận thể trung bình
1.1. Glucocorticoide
- Hydrocortison viên 10 mg: Liều 0,5-1 mg/kg/ngày tùy theo mức độ thiếu hụt, giới, cân nặng, sáng 2/3 tổng liều, chiều 1/3 tổng liều.
- Khi có nhiễm trùng, chấn thương, khi cần phẫu thuật, phải tăng liều Hydrocortison gấp 2 hoặc 3 lần. Nếu không uống được có thể dùng đường tiêm.
1.2. Mineralocorticoid
- 9 alpha fluorohydrocortison (Florinef) viên 50µg, 1-2 viên/ngày, uống buổi sáng.
- Liều cao có thể gây phù, tăng huyết áp, suy tim sung huyết.
- Khoảng 10-20% trường hợp chỉ cần dùng Glucocorticoid và ăn đủ muối.
2. Điều trị suy thượng thận cấp
2.1. Dùng Glucocortisol thay thế
- Hydrocortisol sodium phosphat hoặc sodium succinat: liều 100mg tiêm tĩnh mạch 6 giờ/lần trong 24 giờ cho tới khi bệnh ổn định.
- Khi bệnh ổn định thì giảm liều 50 mg/6 giờ/lần/24 giờ, duy trì 4 - 5 ngày và có thể cho Mineralocortisol nếu thấy cần.
- Tăng liều Hydrocortisol lên 200-400mg/24giờ nếu người bệnh có biến chứng.
2.2. Theo dõi: Huyết áp, tình trạng mất nước, đường huyết, natri huyết, điều trị yếu tố nguy cơ
2.3. Điều trị duy trì
- Hydrocortisol 15 - 20 mg uống buổi sáng và 10 mg vào 4 - 5 giờ chiều.
- Fludrocortison: liều 0,05 - 0,1 mg uống lúc 8 giờ.
- Theo dõi: cân nặng, huyết áp, điện giải, người bệnh được tư vấn bệnh, có thẻ bệnh.
- Tăng liều lượng thuốc Hydrocortisol khi bị stress, nhiễm trùng…
2.4. Điều trị các bệnh phối hợp
Nâng cao thể trạng, bổ sung vitamin thiết yếu.
3. Chế độ ăn, sinh hoạt
- Khuyên người bệnh ăn đủ đường, muối. Tăng liều Hydrocortison trong trường hợp cần thiết. Luôn có thuốc đường tiêm dự trữ.
- Lưu ý các yếu tố có thể gây mất bù của suy thượng thận:
+ Ngừng điều trị. Chế độ ăn ít muối, gắng sức, nôn, đi ngoài, ra nhiều mồ hôi dẫn tới mất muối, nhiễm trùng, chấn thương, phẫu thuật.
+ Dùng thuốc lợi tiểu, an thần, cản quang, có thai.
4. Theo dõi điều trị
Ngon miệng, cân nặng, huyết áp tư thế, hoạt động thể lực. Triệu chứng xạm da tồn tại rất lâu.
TÀI LIỆU THAM KHẢO
1. Allolio B. Adrenal insufficiency. N Eng J Med. 2011. 390: 2328
2. Becker KL. Adrenal insfficiency. Principles and practice of endocrinology and metabolism. 2008.
3. Findling MD. Blake Tyrrell MD. Adrenal insufficiency. Basic and clinical endocrinilogy 9th ed. 2011.
4. Stewatt. Adrenal corticosteroid biosynthesis, metabolism and action. Endo Metab Clin North Am. 2010. 34: 293
5. William RH. Adrenal insufficiency. William textbook of endocrinology 11th 2009.
HỘI CHỨNG CUSHING
I. ĐẠI CƯƠNG
Hội chứng Cushing là một bệnh nội tiết do rối loạn sản xuất hormon vỏ thượng thận gây tăng mạn tính hormon glucocorticoids không kìm hãm được.
Bệnh xuất hiện sớm nhưng các dấu hiệu lâm sàng thường kín đáo và muộn. Người bệnh thường không được phát hiện sớm và điều trị kịp thời nên để lại những hậu quả nặng nề về thể chất và tinh thần, gây ra những biến chứng nguy hiểm cho tính mạng người bệnh.
Nguyên nhân thường gặp nhất trong lâm sàng nội khoa là hội chứng Cushing do thuốc. Các nguyên nhân khác là do rối loạn chức năng đồi - yên, tuyến yên, bệnh lý tuyến thượng thận hoặc do sự tiết ACTH lạc chỗ.
Nguyên nhân:
- Hội chứng Cushing không phụ thuộc ACTH tuyến yên:
+ U tế bào tuyến lành tính (adenoma).
+ Ung thư vỏ tuyến thượng thận (carcinoma).
- Hội chứng Cushing phụ thuộc ACTH tuyến yên:
+ U tế bào ưa kiềm của thùy trước tuyến yên.
+ Rối loạn chức năng đồi yên.
- Hội chứng ACTH hoặc CRH ngoại sinh do: ung thư phổi, tuyến ức, dạ dày, tử cung...
II. PHÂN LOẠI
1. Hội chứng Cushing do thuốc
Là nguyên nhân thường gặp trên lâm sàng do điều trị quá liều và kéo dài cortisol hoặc steroid tổng hợp giống cortisol.
2. Hội chứng Cushing phụ thuộc ACTH
Do tăng tiết kéo dài ACTH làm tăng sản vùng bó, vùng lưới, vì thế có tăng tiết cortisol, androgen và D.O.C (11 deoxycorticosteron).
3. Bệnh Cushing
Danh từ này để chỉ hội chứng Cushing do tuyến yên tăng tiết ACTH. Bệnh chiếm 2/3 trường hợp hội chứng Cushing không phải do thuốc, thường gặp ở nữ nhiều hơn nam (tỷ lệ 8/1), tuổi trung bình khởi bệnh từ 20 ÷ 40 tuổi.
4. U không thuộc tuyến yên (u tiết ACTH lạc chỗ - hội chứng Cushing cận ung thư)
Do u hệ nội tiết tăng tiết ACTH, rất hiếm gặp u tăng tiết CRH. Nguyên nhân này chiếm 15% - 20% hội chứng Cushing tùy thuộc ACTH.
5. Hội chứng Cushing không phụ thuộc ACTH
Do chính tuyến thượng thận tự phát tăng tiết glucocorticoid, do đó sẽ ức chế sự tăng tiết ACTH ở tuyến yên. Chiếm 10% hội chứng Cushing, gặp ở nữ nhiều hơn nam, adenom nhiều hơn carcinom.
6. Adenom tuyến thượng thận
7. Carcinom tuyến thượng thận
8. Tăng sản hột tuyến thượng thận
- Tăng sản dạng hột nhiễm sắc tố nguyên phát có lẽ do các globulin miễn dịch gắn vào các thụ thể ACTH, kích thích tuyến thượng thận hoạt động.
- Tăng sản dạng hột kích thước lớn: có nhiều nhân lớn, đường kính 3-6cm ở hai bên tuyến thượng thận.
- Tăng sản dạng hột tùy thuộc thức ăn: một số người bệnh tăng sản dạng hột kích thước lớn có thụ thể với polypeptid ức chế dạ dày, ruột, GIP bất thường nằm ở tuyến thượng thận.
III. LÂM SÀNG VÀ CẬN LÂM SÀNG
1. Lâm sàng
- Thay đổi hình thể và béo là triệu chứng thường gặp nhất. Nguyên nhân do sự tăng lắng đọng mỡ. Phân bố tổ chức mỡ cũng thay đổi với sự tăng mỡ ở màng bụng (béo trung tâm/béo thân), trung thất, dưới da mặt (mặt tròn như mặt trăng), trên xương đòn (dấu hiệu cổ áo), hố thái dương, cổ, gáy (cổ trâu).
- Thay đổi ở da: thường gặp đỏ da và da mỏng. Nguyên nhân do teo lớp thượng bì và tổ chức dưới da, kết hợp giãn mạch dưới da. Những vết rạn da màu đỏ tím, rộng từ 0,5 - 2 cm, sờ có cảm giác lõm so với mặt da bình thường, vị trí thường ở bụng, mông, đùi, nếp lằn vú, nách, khoeo, trường hợp nặng có thể rạn da toàn thân.
- Rậm lông và nhiều mụn trứng cá do tăng tiết androgen. Triệu chứng này xuất hiện chủ yếu ở nữ. Lông tơ mọc nhiều ở mặt, cũng có thể ở bụng, ngực, vú, đùi, tóc cũng rậm hơn.
- Tăng huyết áp cả tối đa và tối thiểu.
- Rối loạn sinh dục do tăng androgen ở nữ và tăng cortisol ở nam. Phụ nữ còn hoạt động sinh dục bị mất kinh hoặc bị rối loạn kinh nguyệt, vô sinh. Âm vật to hiếm gặp, nam giới thường giảm khả năng tình dục.
- Rối loạn thần kinh tâm lý: hầu hết người bệnh đều có dễ xúc động, thay đổi cảm xúc, chán nản, mất ngủ, lo lắng, giảm trí nhớ và sự tập trung.
- Yếu cơ teo cơ gốc chi nhưng cơ lực ngọn chi vẫn bình thường. Nguyên nhân là do tăng quá trình dị hóa, giảm quá trình tổng hợp protein và hạ kali máu.
- Loãng xương cũng hay gặp. Người bệnh thường bị đau xương như: cột sống, xương dài. Có thể gãy xương, bệnh lý ở cột sống, xương sườn, xương bàn chân.
- Sỏi đường tiết niệu do tăng thải calci qua đường tiểu. Đôi khi có cơn đau quặn thận điển hình. Đái tháo đường ít gặp.
2. Cận lâm sàng
2.1. Các xét nghiệm đặc hiệu
Định lượng cortisol máu 8 giờ và 20 giờ: bình thường cortisol máu 8 giờ: 120 - 620 nmol/l; 20 giờ: 90 - 460 nmol/l.
- Xét nghiệm chẩn đoán xác định cường tiết cortisol:
+ Lấy nước tiểu 24 giờ, định lượng cortisol tự do và creatinine: cortisol tự do > 100 µg/dl hoặc > 95mg/mg creatinin.
+ Cho uống 1mg dexamethason lúc 11 giờ trưa và lấy máu định lượng cortisol vào lúc 8 giờ sáng hôm sau: chẩn đoán khi cortisol huyết > 5 µg/dl.
Định lượng cortisol máu 8 giờ và 20 giờ: cortisol tăng và rối loạn nhịp tiết.
Trong hội chứng Cushing có sự tăng tiết cortisol cả sáng lẫn chiều dẫn tới mất nhịp ngày đêm.
Định lượng cortisol tự do trong nước tiểu 24 giờ (bt: 50-250nmol trong 24 giờ) Định lượng 17 OHCS trong nước tiểu 24 giờ (bt: 5,5 - 28 nmol trong 24 giờ) Định lượng Cetosteroid trong nước tiểu 24 giờ:
Bình thường: Nữ: 14 - 52 nmol/24h; Nam: 22 - 28 nmol/24h.
Các nghiệm pháp ức chế bằng Dexamethason được sử dụng để tầm soát và chẩn đoán nguyên nhân hội chứng Cushing:
- Nghiệm pháp ức chế bằng Dexamethason liều thấp trong hai ngày.
+ Ngày thứ nhất, lấy nước tiểu 24 giờ đo 17-OHCS và một mẫu cortisol máu lúc 8 giờ. Ngày thứ hai và thứ ba, cho người bệnh uống dexamethason 0,5mg mỗi 6 giờ. Ngày thứ 4 lấy nước tiểu 24 giờ đo 17OHCS.
+ Đánh giá kết quả:
* Bình thường ức chế được khi 17-OHCS ngày thứ tư giảm hơn so với ngày thứ nhất ít nhất 20%. Cortisol máu 8 giờ < 5µg/dl. Gặp trong hội chứng giả Cushing do thuốc, người béo, người nghiện rượu.
* Không ức chế được khi 17-OHCS và cortisol máu lúc 8 giờ không thay đổi. Gặp trong hội chứng Cushing.
- Nghiệm pháp ức chế bằng 1mg dexamethason qua đêm.
+ Người bệnh uống 1mg dexamethason vào 23 giờ, 8 giờ sáng hôm sau đo cortisol máu và đo lượng cortisol tự do trong nước tiểu 24 giờ.
+ Đánh giá kết quả:
* Cortisol máu 8 giờ sáng > 5µg/dl và kết hợp thêm cortisol tự do trong nước tiểu 24 giờ tăng thì có thể chẩn đoán là hội chứng Cushing.
* Nếu cortisol máu 8 giờ giảm < 3 µg/dl được coi là bình thường.
- Nghiệm pháp ức chế bằng dexamethason liều cao (liddle liều cao):
Để chẩn đoán các nguyên nhân của hội chứng Cushing, giữa bệnh Cushing và hội chứng Cushing do tiết ACTH lạc chỗ hay u tuyến thượng thận.
+ Người bệnh uống 2mg dexamethason mỗi 6 giờ trong hai ngày thứ 2 và thứ 3. Lấy nước tiểu 24 giờ ngày thứ nhất và ngày thứ 4 để định lượng 17 OHCS.
+ Đánh giá kết quả:
* Trong bệnh Cushing, lượng 17 OHCS trong nước tiểu 24 giờ ngày thứ 4 giảm hơn 50 % so với trước khi uống thuốc.
* Người bệnh có u tuyến thượng thận hoặc u tiết ACTH lạc chỗ, không giảm tiết 17 OHCS trong nước tiểu 24 giờ ở ngày thứ 4 hoặc chỉ giảm rất ít.
- Nghiệm pháp ức chế bằng dexamethason liều cao qua đêm:
+ Lấy máu định lượng cortisol 8 giờ sáng và cho người bệnh uống 8 mg dexamethason vào 23 giờ đêm. 8 giờ sáng hôm sau đo lại cortisol máu.
+ Đánh giá kết quả:
* Bệnh Cushing: cortisol máu giảm hơn 50% so với trước khi uống thuốc.
* U tiết ACTH lạc chỗ: cortisol máu không giảm nhiều như trường hợp trên.
* Trường hợp u tuyến thượng thận tiết cortisol, sự tiết tự phát nên không thể ức chế được.
- Nghiệm pháp kích thích bằng CRH:
+ Người bệnh được truyền tĩnh mạch 100mg CRH. Trước và sau nghiệm pháp, định lượng ACTH máu.
+ Đánh giá kết quả:
* ACTH tăng gặp trong bệnh Cushing.
* ACTH không tăng gặp trong hội chứng ACTH ngoại sinh.
2.2. Các xét nghiệm không đặc hiệu
- Công thức máu: có thể tăng hồng cầu và hemoglobin, hematocrit tăng nhẹ.
- Sinh hóa: bình thường trong đa số trường hợp. Tăng đường huyết sau ăn thường xảy ra nhanh hơn, hầu hết người bệnh đều có tình trạng rối loạn dung nạp glucose. Calci máu bình thường, có thể tăng calci niệu.
- Soi đáy mắt: thị lực, thị trường có thể thay đổi do u tuyến yên chèn ép vào giao thoa thị giác và do hậu quả của tăng huyết áp.
- X-quang: bóng tim có thể to do hậu quả của tăng huyết áp, có thể xẹp đốt sống, gãy xương sườn. X-quang bụng có thể thấy sỏi tiết niệu.
- Điện tim đồ: có thể thấy dấu hiệu dày thất, thiếu máu cơ tim, hạ kali máu.
2.3. Các phương pháp thăm dò hình thể tuyến nội tiết
- X quang hố yên: bình thường kích thước hố yên là 1 x 1,2cm; mỏm yên trước và sau rõ nét. Người bệnh u tuyến yên có hố yên rộng và teo mỏm yên.
- Chụp cắt lớp vi tính sọ não (CT scanner, MRI).
- MRI tuyến thượng thận có thể phát hiện sớm tổn thương vỏ thượng thận.
- Bơm hơi sau phúc mạc, siêu âm tuyến thượng thận.
IV. CHẨN ĐOÁN
1. Chẩn đoán xác định
- Toàn thân: thay đổi hình thể, tăng cân, tăng huyết áp.
- Da và tổ chức liên quan: mặt tròn đỏ, rạn da, rậm lông, trứng cá, thâm tím da.
- Cơ xương: yếu cơ, teo cơ, mệt mỏi, loãng xương.
- Sinh dục: rối loạn kinh nguyệt, mất kinh, âm vật to.
- Tâm thần: trầm cảm và thay đổi nhân cách.
- Rối loạn chuyển hóa: đái tháo đường, rối loạn dung nạp glucose.
- Sỏi thận.
Xét nghiệm đặc hiệu:
- Định lượng cortisol máu: tăng cao, mất nhịp ngày đêm. Đây là yếu tố quyết định cho chẩn đoán sớm hội chứng Cushing.
- Định lượng cortisol tự do trong nước tiểu 24 giờ: tăng
- 17 OHCS niệu: tăng
- Nghiệm pháp ức chế bằng dexamethasone liều thấp: không ức chế được.
2. Chẩn đoán nguyên nhân
- Hội chứng Cushing do dùng corticoid kéo dài: tiền sử dùng thuốc.
- Bệnh Cushing: hố yên rộng. Nghiệm pháp ức chế bằng dexamethasone liều cao ức chế được. Chụp CT phát hiện quá sản thượng thận hai bên. Lâm sàng và xét nghiệm đặc hiệu phù hợp.
- Adenom thượng thận: lâm sàng và xét nghiệm điển hình. Thăm dò hình thể tuyến thượng thận phát hiện khối u. Nghiệm pháp ức chế bằng dexamethason liều cao không ức chế được. Hố yên bình thường.
- Ung thư thượng thận: lâm sàng diễn biến nhanh và nặng, đặc biệt rậm lông vày gầy sút. Khối u tuyến thượng thận một bên lớn (> 6cm). Phosphatase kiềm tăng. Có di căn. Hố yên bình thường.
Nghiệm pháp ức chế bằng dexamethason liều cao không ức chế được.
- Hội chứng ACTH ngoại sinh: có ung thư nguyên phát ngoài thượng thận (gan, phổi, tử cung...). Diễn biến lâm sàng nhanh nặng, đôi khi có xạm da. Di căn ung thư. Nghiệm pháp ức chế bằng dexamethason liều cao kém đáp ứng.
3. Chẩn đoán phân biệt
- Nghiện rượu cũng có thể có tăng cortisol huyết và có lâm sàng tương tự như hội chứng Cushing. Cortisol tự do nước tiểu bình thường.
- Béo phì: có vết rạn da nhưng cortisol tự do nước tiểu bình thường.
- Hội chứng giả Cushing do thuốc steroid. Một số thuốc: Phenytoin, phenobarbital, primidone.
- Phụ nữ có thai.
V. ĐIỀU TRỊ
1. Bệnh Cushing (quá sản thượng thận hai bên do bệnh lý đồi - yên)
1.1. Ngoại khoa
- Phương pháp phẫu thuật khối u tuyến yên qua xương bướm là tối ưu nhất. Cần phải điều trị thay thế bằng Hydrocortison.
- Cắt thượng thận hai bên toàn phần hoặc bán phần.
1.2. Tia xạ tuyến yên
Chỉ định trong bệnh Cushing do u tuyến yên.
1.3. Nội khoa
Người bệnh không có chỉ định phẫu thuật hoặc tia xạ có thể áp dụng điều trị bằng thuốc:
- Ketoconazol (Nizorale) 200mg/6giờ/lần, dùng thuốc này phải kiểm tra chức năng gan thường xuyên.
- Metyrapon: ngày 2g chia 2 lần, tăng liều điều trị phụ thuộc vào đáp ứng lâm sàng.
- Aminoglutethimiad: 25mg, ngày uống 2 - 3 lần.
- Một số thuốc khác: mifepriston, octreotid, etomidat…
- Điều trị các bệnh phối hợp nếu có, nâng cao thể trạng…
2. Adenoma thượng thận
Chỉ định phẫu thuật tuyệt đối.
3. Ung thư thượng thận
- Phẫu thuật cắt bỏ khối u và phối hợp tia xạ trị liệu.
- OpDD (Mitotan): dùng 6 -12g/ngày, chú ý kiểm tra chức năng gan thận.
4. Hội chứng ACTH ngoại sinh
Khối u tiết ACTH nên cắt bỏ và phối hợp điều trị nội khoa bằng Ketoconazol hoặc Mitotan hoặc phối hợp cả hai.
TÀI LIỆU THAM KHẢO
1. Elamin MD. Murad MH. Accuracy of diagnostic tests for cushing syndrome. J. clin Endo. Crinol Metab 94: 471. 2011.
2. J. Larry Jameson. Cushing syndrome. Harrison internal medicine. 17th ed. 2214. 2008.
3. Nieman LK. Biller BM. The diagnosis of cushing syndrome an endocrime society clinical practice guideline. J clin endocrinol Metab. 93: 1526. 2010
4. Ty B Carroll MD. David D. Cushing syndrome. Basic and clinical endocrinology 9th ED 312. 325. 2011.
5. William RH. et. Al. William texbook of endocrinology. 11th ed. 2009.
SUY THƯỢNG THẬN DO DÙNG CORTICOID
(Hội chứng giả CUSHING)
I. ĐẠI CƯƠNG
Suy thượng thận do điều trị glucocorticoid là nguyên nhân thường gặp nhất trong các nguyên nhân suy thượng thận thứ phát, xảy ra do glucocorticoid ức chế vùng hạ đồi tuyến yên làm giảm tiết ACTH.
Ở giai đoạn sớm, nồng độ ACTH nền và cortisol nền có thể bình thường, tuy nhiên dự trữ của ACTH đã suy giảm. Khi có stress thì đáp ứng tiết cortisol không đủ đáp ứng. Sự thiếu hụt kéo dài ACTH làm vùng lớp bó và lưới vỏ thượng thận sẽ teo lại dẫn tới giảm tiết cortisol và adrogen thượng thận trong khi đó bài tiết aldosteron bình thường. Tiến triển tiếp theo là toàn bộ trục hạ đồi - yên - thượng thận sẽ bị suy yếu, do đó đáp ứng tiết ACTH khi có kích thích hoặc stress hoặc kích thích bằng ACTH ngoại sinh thì đáp ứng tiết cortisol của vỏ thượng thận cũng giảm.
- Nguyên nhân do dùng glucocorticoid kéo dài: prednisolon, hydrocortisol, dexamethason… loại glucocorticoid hít, tiêm khớp, tiêm bắp, glucocorticoid được trộn trong thuốc gia truyền…
- Phân loại theo cơ chế ức chế trục đồi- yên - thượng thận do steroid ngoại sinh:
+ Không ức chế trục đồi - yên - thượng thận.
+ Chỉ ức chế hạ đồi yên.
+ Ức chế toàn bộ trục hạ đồi - yên - thượng thận.
II. LÂM SÀNG
1. Hội chứng Cushing ngoại sinh
- Tương tự như hội chứng Cushing, nếu dùng thuốc glucocorticoid liều cao, người bệnh có triệu chứng lâm sàng điển hình hơn so với hội chứng Cushing nội sinh như: tăng cân, mặt tròn, béo trung tâm, mỡ vùng cổ, sau gáy, mặt tròn đỏ, da mỏng, rạn da, yếu cơ gốc chi, vết thương khó lành, rối loạn tâm thần…
- Triệu chứng tăng huyết áp, rậm lông, nam hóa ít hơn hội chứng Cushing nội sinh nhưng loãng xương gặp nhiều hơn.
2. Ảnh hưởng của glucocorticoid
- Loại chế phẩm: thuốc, thuốc gia truyền.
- Dược động học của glucocorticoid.
- Đường dùng: tiêm, uống, bôi, hít.
3. Triệu chứng xảy ra khi ngừng thuốc
- Trục hạ đồi - yên - thượng thận bị ức chế gây suy thượng thận thứ phát.
- Bệnh lý nền nặng lên.
- Hội chứng ngừng thuốc: người bệnh mệt mỏi khó chịu khi ngừng thuốc hay chỉ giảm liều.
- Chán ăn, đau cơ, nhức đầu, sốt, bong vảy da.
III. CẬN LÂM SÀNG
- Hạ natri huyết, kali huyết không tăng vì không giảm aldosterol,
- Hạ đường huyết.
- Cortisol sáng < 3mcg/dl thì chẩn đoán là suy thượng thận.
- Nếu cortisol sáng > 20mcg/dl thì loại bỏ suy thượng thận.
IV. CHẨN ĐOÁN
- Lâm sàng: tiền sử có dùng corticoid, có biểu hiện lâm sàng hội chứng Cushing ngoại sinh.
- Cận lâm sàng:
+ Xét nghiệm cơ bản, đo mật độ xương.
+ Cortisol huyết tương giảm.
+ Các nghiệm pháp đánh giá:
|
Nghiệm pháp |
Không ức chế trục hạ đồi - yên - thượng thận |
Ức chế hạ đồi - yên - thượng thận |
Teo vỏ thượng thận chức năng |
|
Kích thích ACTH liều cao 250 mcg |
Bình thường |
Bình thường |
Giảm |
|
Hạ đường huyết |
Bình thường |
Giảm |
Giảm |
|
Metyrapone |
Bình thường |
Giảm |
Giảm |
|
Kích thích bằng CRH |
Bình thường |
Giảm |
Giảm |
|
Kích thích bằng ACTH liều thấp 1 mcg |
Bình thường |
Giảm |
Giảm |
V. PHƯƠNG PHÁP ĐIỀU TRỊ
1. Điều trị suy thượng thận (xem Suy thượng thận)
2. Phương pháp cai thuốc
Mặc dù glucocorticoid được dùng rộng rãi nhưng chưa có nghiên cứu nào tìm ra phương pháp tốt nhất để ngừng thuốc. Kế hoạch ngừng thuốc phải đạt hai mục tiêu:
+ Tránh tác dụng phụ của dùng glucocorticoid kéo dài.
+ Tránh xuất hiện suy thượng thận chức năng.
2.1. Phương pháp Harrison
Giảm liều prednisolon từ từ 5mg/lần/mỗi 5 - 10 ngày.
Khi liều thuốc còn 15 mg/ngày (0,3 mg/kg/ngày) thì tiến tới dùng cách nhật.
Khi liều prednisolon còn 5 - 7,5mg/ngày, có thể ngừng thuốc. Trước khi ngừng thuốc, nên kiểm tra cortisol huyết tương 8 giờ để đánh giá chức năng thượng thận.
2.2. Phương pháp William
- Giảm từ từ, từ liều cao dược lý tới liều sinh lý, prednisolon giảm từ 5-7,5mg/ngày, hydrocortisone từ 15 - 20mg/ngày. Sau khi đã giảm tới liều sinh lý thì có một số cách tiếp theo có thể áp dụng:
+ Chuyển sang dùng hydrocortisone có tác dụng ngắn cho phép trục hạ đồi - yên - thượng thận phục hồi.
+ Chuyển sang dùng cách nhật glucocorticoid có tác dụng trung bình: prednisolon dùng buổi sáng cách nhau 48 giờ.
- Khi tới giai đoạn liều sinh lý, đo cortisol huyết tương 8 giờ sáng để đánh giá suy thượng thận.
+ Nếu cortisol huyết tương 8 giờ sáng < 3mcg/dl: có thiếu cortisol nền, vì vậy người bệnh tiếp tục dùng glucocorticoid liều sinh lý.
+ Nếu cortisol huyết tương 8 giờ sáng > 20mcg/dl: tức là trục hạ đồi - yên - thượng thận đã phục hồi, vì vậy có thể ngừng thuốc.
+ Nếu cortisol huyết tương 8 giờ sáng từ 3-20mcg/dl: đã có cortisol nền nhưng chưa đủ vẫn có thể thiếu khả năng đáp ứng với stress.
Những trường hợp này cần làm nghiệm pháp kích thích đánh giá trục hạ đồi - yên - thượng thận, nếu không dùng nghiệm pháp đánh giá trục hạ đồi - yên - thượng thận thì có thể tiếp tục giảm liều glucocorticoid.
Tuy nhiên, cần dặn dò trong 1 năm sau khi ngừng người bệnh phải bù thêm glucocorticoid khi bị bệnh hay chấn thương.
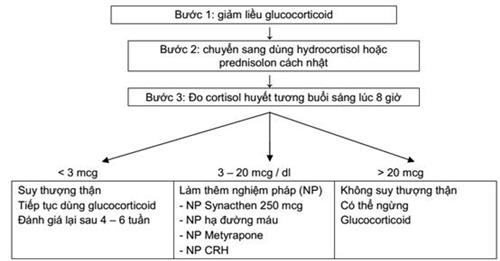
Sơ đồ hướng dẫn cai thuốc glucocorticoid
TÀI LIỆU THAM KHẢO
1. Becker KL. Adrenal insfficiency. Principles and practice of endocrinology and metabolism. 2008.
2. Fauci. Braunwald. Harrison principles of internal medicine 17th 2008.
3. Findling MD. Blake tyrrell MD. Adrenal insufficiency. Basic and clinical endocrinilogy 9th ed. 2011.
4. Stewatt. Adrenal corticosteroid biosynthesis, metabolism and action. Endo Metab Clin North Am. 2010. 34: 293.
5. William RH. Adrenal insufficiency. William textbook of endocrinology 11th 2009.
CƯỜNG ALDOSTERON TIÊN PHÁT
(HỘI CHỨNG CONN)
I. ĐẠI CƯƠNG
Cường Aldosteron tiên phát là hội chứng phối hợp tăng huyết áp của aldosteron là hormon corticoid chuyển hóa muối tác dụng rõ nhất được tiết ra ở tuyến thượng thận. Hội chứng Conn hay cường aldosteron tiên phát được Jerom Conn mô tả lần đầu tiên vào năm 1955, là tình trạng tăng aldosteron máu bất thường do tăng sản xuất hormon vỏ thượng thận.
Nguyên nhân: có hai dạng kinh điển. Một là khối u lành tính vỏ thượng thận sản xuất aldosteron hoạt động tự chủ, chiếm 2/3 số ca cường aldosteron tiên phát. Hai là cường aldosteron tiên phát do phì đại thượng thận hai bên vô căn, chiếm gần 1/3 số ca.
Ngoài ra, một số nguyên nhân hiếm gặp hơn gây cường aldosteron tiên phát: phì đại thượng thận một bên, khối u lành tính tiết aldosteron nhạy cảm với angiotensin II, cường aldosteron tiên phát đáp ứng với dexamethason, một vài dạng có tính gia đình.
Dịch tễ: là loại bệnh hiếm gặp, chiếm khoảng 0,1% dân số chung và khoảng 1% số ca mắc tăng huyết áp. Bệnh hay gặp hơn ở người trẻ và ở giới nữ.
II. CƠ CHẾ SINH BỆNH
Aldosteron được tiết ra từ vùng cầu của tuyến thượng thận và được điều hòa thông qua hệ thống renin-angiotensin, nồng độ Kali, và ở mức độ nhỏ bởi ACTH. Tăng tiết aldosteron gây tăng trao đổi Natri, Kali và ion H ở ống lượn xa của ống thận đã dẫn đến tình trạng hạ Kali máu và kiềm chuyển hóa. Tình trạng dư thừa muối sẽ gây tăng huyết áp và giảm nồng độ renin huyết tương.
Cường aldosteron tính chất gia đình typ1, được gọi là cường aldosteron đáp ứng với glucocorticoid (GRA), là bệnh di truyền trội nhiễm sắc thể thường và thường kết hợp với quá sản thượng thận hai bên. Do sự tái hợp giữa vùng điều hòa của 11 ß hydroxylase (CYP11B1) với vùng mã hóa 18 hydroxylase (CYP11B2) giống như trong gen ảo, ACTH (chứ không phải renin hoặc nồng độ kali máu) làm bộc lộ hoạt hóa gen tổng hợp và bài tiết aldosteron.
III. TRIỆU CHỨNG
- Không đặc hiệu: Do tăng huyết áp (đau đầu), hay do hạ kali máu (tiểu nhiều, tiểu đêm, chuột rút hoặc yếu cơ, thậm chí liệt cơ).
- Cần tầm soát bệnh ở những đối tượng có biểu hiện:
+ Tăng huyết áp kháng trị với trị liệu thông thường (thường trên 160mmHg huyết áp tâm thu hoặc trên 100mmHg huyết áp tâm trương).
+ Có thể kèm theo hạ kali máu tự phát hoặc hạ kali nặng khi dùng lợi tiểu.
+ Tăng huyết áp có kèm theo hạ kali máu dưới <3,5 mmol/l.
+ Bệnh hay xảy ra ở người trẻ tuổi.
+ Người bệnh có u tình cờ phát hiện trên hình ảnh vùng thượng thận.
+ Tiền sử gia đình có tăng huyết áp ở người trẻ tuổi.
+ Tiền sử gia đình họ hàng trực hệ cường aldosteron tiên phát.
IV. CHẨN ĐOÁN
1. Chẩn đoán xác định cường aldosteron tiên phát
- Hạ Kali máu: là triệu chứng hay gặp, nhưng 20 đến 40% người bệnh có thể có kali máu bình thường. Hạ Kali máu có thể xảy ra sau khi người bệnh điều trị lợi tiểu Thiazid hoặc lợi tiểu quai, vì vậy thường gây nặng thêm tình trạng hạ kali máu và khó điều chỉnh.
- Kiềm chuyển hóa. Chế độ ăn nhạt muối có thể làm giảm mức độ hạ kali máu.
- Kali niệu >30mmol/24h (khi không dùng lợi tiểu) kèm theo hạ kali máu gợi ý cường aldosteron.
- ARR: Tỉ lệ aldosteron (ng/dl) /rennin (ng/ml/h) cao. ARR >20 với aldosteron máu >15ng/dl cho phép nghĩ đến chẩn đoán cường aldosteron tiên phát. Bất thường hormon cơ bản trong hội chứng Conn là tăng aldosteron máu đi kèm với hạ renin máu.
- Cường aldosteron tiên phát rõ khi aldosteron huyết tương tăng cao trên 180pg/ml khi nằm và aldosteron niệu > 22mg/24h đi kèm với renin huyết tương thấp.
Các test chẩn đoán khác:
- Aldosteron niệu < 10 mcg/24h sau thực hiện ăn mặn, loại trừ chẩn đoán cường aldosteron tiên phát (Trừ trường hợp cường aldosteron tiên phát nhạy với corticoid).
- Aldosteron máu < 5ng/dl sau test truyền tĩnh mạch trong 4 giờ 2 lít NaCl 0,9% - loại trừ chẩn đoán tất cả các dạng cường aldosteron tiên phát.
- Aldosteron máu > 10ng/dl sau test truyền tĩnh mạch trong 4 giờ 2 lít NaCl 0,9% - gợi ý chẩn đoán cường aldosteron tiên phát.
- Kết hợp Renin máu thấp với chế độ ăn nhạt muối <40g/ngày, gợi ý chẩn đoán cường aldosteron tiên phát.
Lưu ý: nhiều yếu tố ảnh hưởng đến độ tin cậy của kết quả xét nghiệm này.
Trước khi định lượng hormon cần điều chỉnh tình trạng hạ kali máu nếu có.
Thuốc hạ áp: Dừng các thuốc hạ áp ảnh hưởng đến kết quả (4 tuần với Spironolacton, Amilorid; 2 tuần với lợi tiểu, chẹn Beta, ức chế men chuyển hoặc kháng thụ thể ATII).
Đảm bảo làm xét nghiệm trong điều kiện chế độ ăn đủ muối (thể hiện bằng mức natri niệu > 100mmol/l).
2. Chẩn đoán phân biệt các nguyên nhân cường aldosteron tiên phát
- Phì đại thượng thận hai bên: Test tư thế: Nếu aldosteron tư thế đứng không tăng quá 1/3 lần mức cơ bản khi nằm (ngủ dậy) gợi ý adenoma Conn.
- Cường Aldosteron tiên phát dạng bị ức chế bởi corticoid: dùng test ức chế bằng dexamethasone.
- Test captopril: Phân biệt adenoma với phì đại tuyến thượng thận.
- Chẩn đoán gen trong một số trường hợp.
3. Chẩn đoán hình ảnh
- MRI hoặc CT scanner thượng thận để tìm u thượng thận.
- Lấy mẫu máu ven thượng thận nhờ chẩn đoán hình ảnh can thiệp đưa catheter vào ven thượng thận hai bên: tiêu chuẩn vàng để xác định tăng sản xuất hormon một bên hay hai bên.
- Xạ hình iodocholesterol thượng thận: Bắt xạ một bên chỉ ra adenoma cùng bên.
V. ĐIỀU TRỊ
1. Ngoại khoa
- Điều trị lựa chọn hàng đầu của hội chứng Conn do khối u vỏ thượng thận là phẫu thuật cắt thượng thận bên có khối u.
- Tăng huyết áp khỏi ở 70% người bệnh.
- Chuẩn bị trước mổ bằng Spironolacton 200-400mg/ng.
2. Nội khoa
- Spironolacton: Kháng aldosteron liều 200-400mg/ng. Duy trì liều hiệu quả thấp nhất. Dùng trong trường hợp phì đại thượng thận hai bên hoặc khi không xác định được nguyên nhân cường aldosteron tiên phát.
- Amilorid: Sử dụng nếu người bệnh không dung nạp tốt spironolactons. Liều dùng khởi đầu 5-10mg/ngày, liều tối đa 20 mg/ngày bằng đường uống.
- Cường aldosteron tính chất gia đình typ 1 hay cường aldosteron đáp ứng với glucocorticoid (GRA) thường được kiểm soát bằng glucocorticoid liều thấp (0,125-0,5mg dexamethasone hoặc 2,5-5mg prednisolon một ngày). Spironolacton và Amilorid điều trị xen kẽ.
- Điều trị các bệnh phối hợp nếu có.
- Bổ sung vitamin và khoáng chất.
TÀI LIỆU THAM KHẢO
1. J. Larry Jameson (2008). Primary aldosteronism. Harrison internal medicine 17th ed.
2. Stewart PM (2005). Adrenal corticosteroid biosynthesis, metabolism and action. Endo Metab Clin North Am, 34: 293 - 313.
3. Stowasser M (2009). Update in primary aldosteronism, 94(10):3623-30.
4. William RH (2007). Pheochromocytoma. Williams textbook of endocrinology.
5. Young WE (2010). Primary aldosteronism. Ann intern.
CƯỜNG CHỨC NĂNG TỦY THƯỢNG THẬN
(PHEOCHROMOCYTOM)
I. ĐẠI CƯƠNG
- Pheochromocytom là loại khối u thần kinh nội tiết tăng tiết các catecholamin (thông thường là Adrenalin và/hoặc Noradrenalin, hiếm gặp hơn là tiết dopamin) từ các tế bào ưa sắc từ tủy thượng thận hoặc từ các hạch cạnh cầu thận.
- Phần lớn u thượng thận là lành tính, lẻ tẻ, một bên và nằm khu trú ở tuyến thượng thận. Các khối u ngoài tuyến thượng thận (u cận hạch) thường gặp ở trên và dưới động mạch chủ bao gồm các cơ quan của Zuckerkandl (75%), bàng quang 10%, ngực 10%, đầu, cổ và vùng khung chậu 5%. Các u ngoài tuyến thượng thận thường gặp ở người bệnh trẻ (dưới 20 tuổi), ít gặp hơn ở người trên 60 tuổi. U tuyến thượng thận hai bên gặp trong 5-10% các trường hợp, thường xảy ra như một phần của hội chứng có tính chất gia đình.
- Đây là nguyên nhân gây tăng huyết áp nặng và nguy hiểm, chiếm khoảng 0,1-0,6% trong các nguyên nhân gây tăng huyết áp. Có thể gây tử vong nếu không được chẩn đoán hoặc điều trị không đúng.
- Bệnh gặp ở cả hai giới, mọi lứa tuổi, thường được chẩn đoán ở độ tuổi từ 40-50. Có khoảng 90% trường hợp bệnh có tính chất cá lẻ trong quần thể và 10% có tính gia đình (MEN IIa và IIb, VHL, Neurofibromatosis).
II. CHẨN ĐOÁN
1. Lâm sàng
- Khoảng 10% người bệnh không có triệu chứng.
- Tăng huyết áp là biểu hiện lâm sàng hay gặp nhất (trên 90% trường hợp), thành cơn hoặc thường xuyên, có thể có cơn tăng huyết áp ác tính, thường kháng trị với trị liệu thông thường.
- Cơn tăng huyết áp kịch phát có đặc điểm: xảy ra bất thình lình hoặc sau một hiện tượng cơ học (chấn thương không đáng kể vùng lưng, sờ nắn sâu vùng lưng, chụp X quang hay phẫu thuật vùng lưng), đôi khi có thể do lạnh, do xúc động. Khởi đầu bằng một cảm giác nghẹt không rõ ràng từ phần dưới bụng đi lên: cảm giác kiến bò ở đầu ngón chân, chuột rút đau ở bắp chân, đau bụng, đau vùng trước tim, nhịp tim nhanh lên đột ngột, nhất là nhức đầu có nhịp đập dữ dội.
- Khám thấy: Người bệnh xanh tái, vã mồ hôi lạnh đầm đìa. Các triệu chứng khác có thể gặp như hạ huyết áp tư thế, đau ngực, khó thở, đau bụng, buồn nôn, run tay, hồi hộp, lo lắng, hoảng loạn… Nhịp tim rất nhanh, nẩy mạnh, huyết áp tăng rất cao đặc biệt là huyết áp tâm thu.
- Cơn kịch phát kéo dài từ vài phút đến vài chục phút. Đau giảm dần, da hồng lại. Cơn qua đi, người bệnh tuy dễ chịu hơn nhưng rất mệt mỏi, đôi khi người bệnh có cơn tiểu nhiều.
- Các cơn tái phát với khoảng cách không nhất định và ngày càng dày hơn khi bệnh diễn tiến lâu ngày.
- Khi khai thác cơn, cần hỏi kỹ các triệu chứng điển hình như: Nhức đầu có nhịp đâp dữ dội, nhịp nhanh bắt đầu đột ngột và hết cũng như vậy, vã mồ hôi nhiều.
- Cao huyết áp thường xuyên: Huyết áp tâm thu và tâm trương đều tăng đáng kể nhưng mức độ thì khác nhau, kèm theo các triệu chứng trên thần kinh cảm giác: nhức đầu dữ dội, tổn thương đáy mắt giai đoạn 3 và 4 (xuất tiết, xuất huyết, phù), dày và tăng gánh tâm thu thất trái (biểu hiện trên điện tâm đồ).
- Cao huyết áp thường xuyên xen lẫn cơn kịch phát: trên nền cao huyết áp thường xuyên xảy ra những thay đổi có tính kịch phát, nhưng biểu hiện cơn thì không còn điển hình nữa.
- Trên lâm sàng cần chẩn đoán phân biệt với bệnh: Cường giáp, hạ đường huyết, hội chứng mãn kinh, suy tim, nhồi máu cơ tim….
2. Cận lâm sàng
Chuẩn bị người bệnh trước khi làm xét nghiệm chẩn đoán:
- Không dùng các thuốc sau trong vòng 2 tuần trước khi làm xét nghiệm:
+ Chống trầm cảm ba vòng, thuốc ức chế men MAO.
+ Chẹn bêta: Atenolol, Metoprolol, Propranolol, Labetalol.
+ Clonidine, Levodopa, Methyldopa, thuốc lợi tiểu, Theophyllin
+ Thuốc chẹn kênh calci: Nifedipine, Amlodipine, Ditiazem, Verapamil.
+ Thuốc giãn mạch: Hydralazin, Isosorbid.
+ Các chất kích thích: cà phê, thuốc lá, rượu.
- Không làm xét nghiệm nếu người bệnh bị đột qụy, hạ đường huyết, tăng áp lực nội sọ.
2.1. Các xét nghiệm máu
- Định lượng Catecholamin máu: Catecholamin toàn phần > 11,8 nM (2000 pg/ml), độ nhạy 85%, độ đặc hiệu 80%. Xét nghiệm có độ nhạy thấp ở người bệnh không có triệu chứng hoặc bài tiết catecholamin không liên tục.
- Metanephrin huyết tương: được bài tiết liên tục bởi u tủy thượng thận, là xét nghiệm có độ nhạy và độ đặc hiệu cao (97 -99%), tuy nhiên 10-15% có dương tính giả.
Nhìn chung metanephrin huyết tương cao gấp 3-4 lần bình thường có thể chẩn đoán u tủy thượng thận. Mức metanephrin >236 ng/l, nometanephrin > 400 ng/l giúp khẳng định chẩn đoán.
2.2. Các xét nghiệm nước tiểu
Là lựa chọn khác giúp chẩn đoán và để loại trừ những trường hợp nguy cơ thấp.
- Cathecholamin tự do trong nước tiểu: ngưỡng chẩn đoán > 1480 nmol/24h (>250 Mcg/24h).
- Metanephrin nước tiểu: Ngưỡng chẩn đoán: gấp 2- 3 lần bình thường.
- VMA: ít giá trị hơn hai xét nghiệm trên, ngưỡng chẩn đoán gấp ba lần bình thường.
Lưu ý: Để xét nghiệm có giá trị, cần tuân thủ đúng qui trình thu bệnh phẩm cũng như các điều kiện yêu cầu cần thiết. Nên làm khi người bệnh đang có triệu chứng. Xét nghiệm này có thể làm nhiều lần.
2.3. Chẩn đoán hình ảnh
Giúp định vị khối u khi đã có chẩn đoán xác định và giúp tìm di căn nếu có trong trường hợp ác tính. Khối u có thể ở bên trong hoặc bên ngoài thượng thận (Paragangliom). CT- scanner và MRI là phương tiện được lựa chọn hàng đầu.
- Siêu âm ổ bụng: Phát hiện khối u kích thước lớn.
- MRI (Cộng hưởng từ):
Tìm u thượng thận, u ngoài thượng thận trong ổ bụng, tìm khối u ở các vị trí quanh mạch máu hoặc gần tim. Là ứng dụng lựa chọn với trẻ em, người bệnh có thai hoặc khi bị dị ứng cản quang. 90% có hình ảnh khối u tăng tín hiệu trên T-2.
- CT scanner:
Tìm khối u kích thước > 0,5-1cm trong thượng thận và tìm di căn >1-2 cm trong ổ bụng và khung chậu. CT xoắn dùng tìm những khối u nhỏ hơn. Khối u nhỏ thường đồng nhất, ngấm thuốc mạnh sau tiêm thuốc cản quang, khối u to > 4 cm nhu mô không đồng nhất, có thể có nang, xuất huyết hoặc hoại tử trong khối.
Lưu ý: CT có cản quang có thể gây bộc phát cơn tăng huyết áp.
- MIBG Scintigraphie (Metaiodobenzylguanidine gắn 123I hoặc 131I):
Là xét nghiệm hữu ích tiếp theo giúp định vị khối u đặc biệt là những khối có vị trí bất thường, khối u tái phát hoặc di căn.
- PET scanner: Cho thông tin chính xác về số lượng và vị trí các khối u.
III. CHẨN ĐOÁN PHÂN BIỆT
Tăng hoạt động hệ giao cảm gặp trong một số tình trạng không phải do u tủy thượng thận bao gồm:
- Tăng huyết áp vô căn.
- Rối loạn lo âu (đang được điều trị với thuốc chống trầm cảm ba vòng).
- Ngừng đột ngột clonidin hay propranolon.
- Lạm dụng cocain và amphetamine.
- Sử dụng thuốc chống sung huyết và thuốc giống giao cảm.
- Nhồi máu cơ tim.
- Phình tách động mạch chủ.
- U thượng thận phát hiện tình cờ.
- Rối loạn chức năng thần kinh tự động (hội chứng Guillain - Barre).
- Ung thư tế bào thần kinh (Neuroblastoma/Ganglioneuroma) (các u ác tính của thượng thận và hạch giao cảm): tăng huyết áp ít gặp và thường gặp ở trẻ nhỏ.
- U tế bào thần kinh đệm (Ganglioneuroma) (các u lành của chuỗi hạch giao cảm thường gặp ở trung thất sau); có biểu hiện tương tự như u cận hạch.
- Động kinh não trung gian (diencephalic epilepsy).
- Các nguyên nhân khác có “dấu hiệu” nhầm lẫn với u tủy thượng thận bao gồm:
+ Cường giáp;
+ Triệu chứng mãn kinh;
+ Rối loạn bốc hoả không rõ căn nguyên;
+ Các dấu hiệu cường giao cảm;
+ Bệnh mạch thận;
+ Hạ đường máu;
+ Bệnh tế bào lớn (bạch cầu ưa base);
+ Hội chứng carcinoid.
IV. ĐIỀU TRỊ
Phẫu thuật là lựa chọn hàng đầu, điều trị nội khoa trước mổ là rất quan trọng để có được cuộc mổ thành công.
1. Điều trị nội khoa
- Thuốc ức chế alpha-adrenergic receptor:
Làm giảm tác dụng co mạch của cathecholamin, làm tăng lưu lượng tuần hoàn.
+ Ức chế không chọn lọc: Phenoxybenzamin là tốt nhất, khởi đầu với liều 10mg/ngày, tăng dần liều 10-20 mg/ngày cho đến khi kiểm soát được huyết áp và không xuất hiện cơn tăng kịch phát. Duy trì liều 40-80mg/ngày.
+ Alpha1- antagonist (ức chế chọn lọc- Doxazosin- Carduran 2mg): Không tốt bằng nhưng cũng giúp ngăn chặn cơn kịch phát. Khởi đầu 1mg, liều duy nhất trong 1-2 tuần, liều có thể tăng lên từ từ 2mg, 4mg, 8mg và tối đa 16 mg tùy theo đáp ứng của người bệnh, điều chỉnh liều mỗi 1-2 tuần, liều thông thường 2-4mg x 01 lần/ngày.
- Ức chế beta:
Chỉ được phép dùng sau khi đã có ức chế alpha. Giúp giảm nhịp tim nhanh có thể xuất hiện do dùng ức chế alpha và ngừa loạn nhịp tim. Thuốc thường được chọn là Propranolol liều khởi đầu 20 mg/ngày, tăng dần liều mỗi 3-7 ngày để đạt hiệu quả.
- Thuốc chẹn kênh calci:
Dung nạp tốt, có hiệu quả trên biểu hiện tim mạch do tăng catecholamin nhiều hơn là tác dụng trên sự tiết catecholamin do khối u.
Thuốc được lựa chọn là Nicardipine, khởi đầu liều 10 mg, tăng dần đến khi kiểm soát được huyết áp.
- Điều trị các bệnh phối hợp nếu có, bổ sung vitamin và khoáng chất.
2. Điều trị ngoại khoa
- Là điều trị lựa chọn hàng đầu cho đa số trường hợp.
- Nguyên tắc: loại bỏ khối u và toàn bộ tuyến thượng thận cùng bên để ngăn ngừa tái phát và hạn chế di căn nếu ác tính.
- Khó khăn: Tiêu chí chẩn đoán tế bào học khối u tủy thượng thận khó xác định nên cần theo dõi theo thời gian tất cả các người bệnh pheochromocytom.
V. THEO DÕI
- Kiểm tra cathecholamin bài tiết hai tuần sau phẫu thuật để xác định thành công của cuộc mổ.
- Kiểm tra định kỳ mỗi năm cathecholamin hoặc bất kì lúc nào thấy có triệu chứng tái phát.
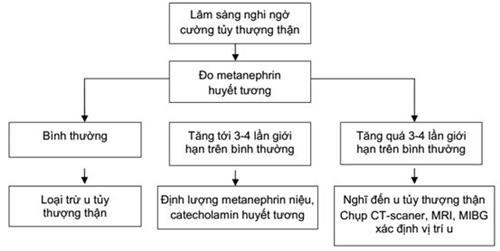
TÀI LIỆU THAM KHẢO
1. Guerrero MA (2009). Clinical of pheochromocytoma. J Am coll surg, 56:272.
2. Manger WM (2011). The protean manifestation of pheochromocytoma. Horm metab, 34: 96.
3. Pacak (2010). Preoperation management of pheochromocytoma. J clin endo metab, 92: 4069.
4. Stewart PM (2005). Adrenal corticosteroid biosynthesis, metabolism and action. Endo Metab Clin North Am, 34: 293 - 313.
5. William RH (2007). Pheochromocytoma. Williams textbook of endocrinology.
Chương 4
BỆNH ĐÁI THÁO ĐƯỜNG
BỆNH ĐÁI THÁO ĐƯỜNG TYP 2
I. ĐỊNH NGHĨA
Đái tháo đường “Là một rối loạn mạn tính, có những thuộc tính sau: (1) tăng glucose máu, (2) kết hợp với những bất thường về chuyển hóa carbohydrat, lipid và protein, (3) bệnh luôn gắn liền với xu hướng phát triển các bệnh lý về thận, đáy mắt, thần kinh và các bệnh tim mạch do hậu quả của xơ vữa động mạch”.
II. NGUYÊN NHÂN - CƠ CHẾ SINH BỆNH
1. Nguyên nhân
Đặc điểm quan trọng nhất trong sinh lý bệnh của đái tháo đường typ 2 là có sự tương tác giữa yếu tố gen và yếu tố môi trường.
- Yếu tố di truyền.
- Yếu tố môi trường: là nhóm các yếu tố có thể can thiệp để làm giảm tỷ lệ mắc bệnh. Các yếu tố đó là:
+ Sự thay đổi lối sống: giảm các hoạt động thể lực; thay đổi chế độ ăn uống theo hướng tăng tinh bột, giảm chất xơ gây dư thừa năng lượng.
+ Chất lượng thực phẩm: ăn nhiều các loại carbohydrat hấp thu nhanh (đường tinh chất, bánh ngọt, kẹo…), chất béo bão hòa, chất béo trans…
+ Các stress về tâm lý.
- Tuổi thọ ngày càng tăng, nguy cơ mắc bệnh càng cao: Đây là yếu tố không thể can thiệp được.
2. Cơ chế bệnh sinh
- Suy giảm chức năng tế bào beta và kháng insulin:
+ Tình trạng thừa cân, béo phì, ít hoạt động thể lực, là những đặc điểm thường thấy ở người đái tháo đường typ 2 có kháng insulin. Tăng insulin máu, kháng insulin còn gặp ở người tiền đái tháo đường, tăng huyết áp vô căn, người mắc hội chứng chuyển hóa v.v…
+ Người đái tháo đường typ 2 bên cạnh kháng insulin còn có thiếu insulin- đặc biệt khi lượng glucose huyết tương khi đói trên 10,0 mmol/L.
3. Biến chứng của bệnh
Đặc điểm các biến chứng của bệnh đái tháo đường typ 2 là gắn liền với quá trình phát sinh và phát triển của bệnh. Vì thế ngay tại thời điểm phát hiện bệnh trên lâm sàng người thày thuốc đã phải tìm các biến chứng của bệnh.
III. CHẨN ĐOÁN VÀ PHÂN LOẠI BỆNH ĐÁI THÁO ĐƯỜNG
1. Chẩn đoán
1.1. Chẩn đoán xác định đái tháo đường
Tiêu chuẩn chẩn đoán bệnh đái tháo đường - WHO; IDF - 2012, dựa vào một trong các tiêu chí:
- Mức glucose huyết tương lúc đói ≥7,0mmol/l (≥126mg/dl). Hoặc:
- Mức glucose huyết tương ≥ 11,1 mmol/l (200mg/dl) ở thời điểm 2 giờ sau nghiệm pháp dung nạp glucose bằng đường uống. Hoặc:
- HbA1c ≥ 6,5% (48 mmol/mol theo Liên đoàn Sinh hóa Lâm sàng Quốc tế- IFCC). Hoặc:
- Có các triệu chứng của đái tháo đường (lâm sàng); mức glucose huyết tương ở thời điểm bất kỳ ≥ 11,1 mmol/l (200mg/dl).
Những điểm cần lưu ý:
+ Nếu chẩn đoán dựa vào glucose huyết tương lúc đói và/hoặc nghiệm pháp dung nạp glucose bằng đường uống, thì phải làm hai lần vào hai ngày khác nhau.
+ Có những trường hợp được chẩn đoán là đái tháo đường nhưng lại có glucose huyết tương lúc đói bình thường. Trường hợp này phải ghi rõ chẩn đoán bằng phương pháp nào. Ví dụ “Đái tháo đường typ 2- Phương pháp tăng glucose máu bằng đường uống”.
1.2. Chẩn đoán tiền đái tháo đường (Prediabetes)
- Rối loạn dung nạp glucose (IGT): nếu glucose huyết tương ở thời điểm 2 giờ sau nghiệm pháp dung nạp glucose máu bằng đường uống từ 7,8mmol/l (140mg/dl) đến 11,0 mmol/l (200mg/dl).
- Rối loạn glucose máu lúc đói (IFG): nếu glucose huyết tương lúc đói (sau ăn 8 giờ) từ 5,6 mmol/l (100mg/dl) đến 6,9 mmol/l (125mg/dl); và glucose huyết tương ở thời điểm 2 giờ của nghiệm pháp dung nạp glucose máu dưới 7,8mmol/l (< 140 mg/dl).
- Mức HbA1c từ 5,6% đến 6,4%.
2. Phân loại tóm tắt (Phân loại đơn giản)
2.1. Đái tháo đường typ 1
“Là hậu quả của quá trình hủy hoại các tế bào beta của đảo tụy. Do đó cần phải sử dụng insulin ngoại lai để duy trì chuyển hóa, ngăn ngừa tình trạng nhiễm toan ceton có thể gây hôn mê và tử vong”.
2.2. Đái tháo đường typ 2
2.3. Các thể đặc biệt khác
- Khiếm khuyết chức năng tế bào beta, giảm hoạt tính của insulin do gen.
- Bệnh lý của tụy ngoại tiết.
- Do các bệnh nội tiết khác.
- Nguyên nhân do thuốc hoặc hóa chất khác.
- Nguyên nhân do nhiễm trùng
- Các thể ít gặp, các bệnh nhiễm sắc thể...
2.4. Đái tháo đường thai kỳ
3. Chẩn đoán sớm bệnh đái tháo đường typ 2
3.1. Đối tượng có yếu tố nguy cơ để sàng lọc bệnh đái tháo đường typ 2
- Tuổi trên 45.
- BMI trên 23.
- Huyết áp tâm thu ≥ 140 và/hoặc huyết áp tâm trương ≥ 85 mmHg.
- Trong gia đình có người mắc bệnh đái tháo đường ở thế hệ cận kề (bố, mẹ, anh, chị em ruột, con ruột bị mắc bệnh đái tháo đường typ 2).
- Tiền sử được chẩn đoán mắc hội chứng chuyển hóa, tiền đái tháo đường.
- Phụ nữ có tiền sử thai sản đặc biệt (đái tháo đường thai kỳ, sinh con to-nặng trên 4000 gam, xảy thai tự nhiên nhiều lần, thai chết lưu…)
- Người có rối loạn lipid máu; đặc biệt khi HDL-c dưới 0,9 mmol/l và Triglycrid trên 2,2 mmol/l.
3.2. Các bước tiến hành chẩn đoán bệnh
- Bước 1: Sàng lọc bằng câu hỏi, chọn ra các yếu tố nguy cơ.
- Bước 2: Chẩn đoán xác định theo các tiêu chuẩn WHO, IDF-2012.
Trình tự tiến hành: WHO-2011.
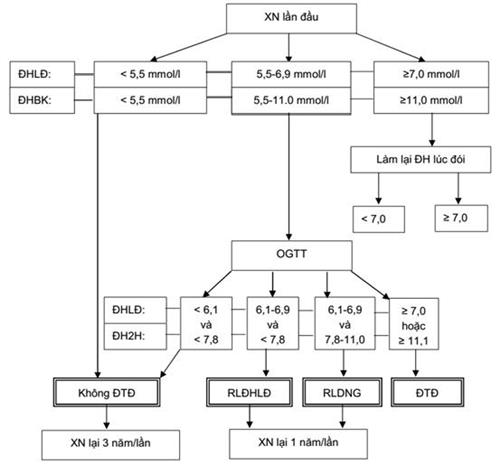
Ghi chú: XN - Xét nghiệm, ĐHLĐ - Đường huyết lúc đói, ĐHBK - Đường huyết bất kì, ĐH 2 giờ - Đường huyết 2 giờ sau uống 75g glucose, NPDNGĐU- Nghiệm pháp dung nạp glucose đường uống, RLĐHLĐ - Rối loạn đường huyết lúc đói, RLDNG - Rối loạn dung nạp glucose, ĐTĐ - Đái tháo đường.
* Xác định lại chẩn đoán nếu đường máu lúc đói ban đầu 5,6-6,9 mmol/l hoặc đường máu bất kỳ 5,6-11,0 mmol/l. Theo Hiệp hội đái tháo đường Mỹ, rối loạn đường huyết lúc đói khi glucose huyết lúc đói từ 5,6-6,9 mmol/L.
** Nếu glucose huyết tương lúc đói dưới 7,0 mmol/l thì làm nghiệm pháp dung nạp glucose đường uống. Nếu đường huyết ≥ 7,0 mmol/l, chẩn đoán là đái tháo đường.
# Người có chẩn đoán ĐTĐ hoặc RLĐHLĐ/RLDNG mà không được xác định lại sẽ phải xét nghiệm lại sau 1 năm và căn cứ vào kết quả xét nghiệm sau 1 năm để xác định lần xét nghiệm tiếp theo.
III. ĐIỀU TRỊ BỆNH ĐÁI THÁO ĐƯỜNG TYP 2
- Hướng dẫn điều trị này chỉ áp dụng cho những người mắc bệnh đái tháo đường typ 2 ở giai đoạn không có bệnh cấp tính - ví dụ nhồi máu cơ tim, nhiễm trùng cấp, hoặc phẫu thuật, hoặc ung thư…
- Hướng dẫn này không áp dụng cho người dưới 18 tuổi, mắc bệnh ĐTĐ typ 2.
1. Nguyên tắc chung
1.1. Mục đích
- Duy trì lượng glucose máu khi đói, glucose máu sau ăn gần như mức độ sinh lý, đạt được mức HbA1c lý tưởng, nhằm giảm các biến chứng có liên quan, giảm tỷ lệ tử vong do đái tháo đường.
- Giảm cân nặng (với người béo) hoặc không tăng cân (với người không béo).
1.2. Nguyên tắc
- Thuốc phải kết hợp với chế độ ăn và luyện tập. Đây là bộ ba điều trị bệnh đái tháo đường.
- Phải phối hợp điều trị hạ glucose máu, điều chỉnh các rối loạn lipid, duy trì số đo huyết áp hợp lý, phòng, chống các rối loạn đông máu...
- Khi cần phải dùng insulin (ví dụ trong các đợt cấp của bệnh mạn tính, bệnh nhiễm trùng, nhồi máu cơ tim, ung thư, phẫu thuật...).
2. Mục tiêu điều trị
|
Chỉ số |
Đơn vị |
Tốt |
Chấp nhận |
Kém |
|
Glucose máu - Lúc đói - Sau ăn |
Mmol/l |
4,4 - 6,1 4,4 - 7,8 |
≤ 6,5 7,8 ≤ 9,0 |
> 7,0 > 9,0 |
|
HbA1c* |
% |
≤ 7,0 |
> 7,0 đến ≤ 7,5 |
> 7,5 |
|
Huyết áp |
mmHg |
≤ 130/80** ≤ 140/80 |
130/80 - 140/90 |
> 140/90 |
|
BMI |
kg/(m)2 |
18,5 - 23 |
18,5 - 23 |
≥ 23 |
|
Cholesterol toàn phần |
Mmol/l |
< 4,5 |
4,5 - ≤ 5,2 |
≥ 5,3 |
|
HDL-c |
Mmol/l |
> 1,1 |
≥ 0,9 |
< 0,9 |
|
Triglycerid |
Mmol/l |
1,5 |
≤ 2,3 |
> 2,3 |
|
LDL-c |
Mmol/l |
< 1,7*** |
≤ 2,0 |
≥ 3,4 |
|
Non-HDL |
Mmol/l |
2,5 |
3,4 - 4,1 |
> 4,1 |
* Mức HbA1c được điều chỉnh theo thực tế lâm sàng của từng đối tượng. Như vậy, sẽ có những người cần giữ HbA1c ở mức 6,5% (người bệnh trẻ, mới chẩn đoán đái tháo đường, chưa có biến chứng mạn tính, không có bệnh đi kèm); nhưng cũng có những đối tượng chỉ cần ở mức 7,5% (người bệnh lớn tuổi, bị bệnh đái tháo đường đã lâu, có biến chứng mạn tính, có nhiều bệnh đi kèm).
** Hiện nay hầu hết các hiệp hội chuyên khoa đã thay đổi mức mục tiêu: Huyết áp <140/80 mmHg khi không có bệnh thận đái tháo đường và <130/80 mmHg cho người có bệnh thận đái tháo đường.
*** Người có tổn thương tim mạch, LDL-c nên dưới 1,7 mmol/(dưới 70 mg/dl).
3. Lựa chọn thuốc và phương pháp điều trị
Mục tiêu điều trị: phải nhanh chóng đưa lượng glucose máu về mức tốt nhất, đạt mục tiêu đưa HbA1c về dưới 7,0% trong vòng 3 tháng. Có thể xem xét dùng thuốc phối hợp sớm trong các trường hợp glucose huyết tăng cao, thí dụ:
- Nếu HbA1c > 9,0% mà mức glucose huyết tương lúc đói > 13,0 mmol/l có thể cân nhắc dùng hai loại thuốc viên hạ glucose máu phối hợp.
- Nếu HbA1C > 9,0% mà mức glucose máu lúc đói > 15,0 mmol/l có thể xét chỉ định dùng ngay insulin.
- Bên cạnh điều chỉnh glucose máu, phải đồng thời lưu ý cân bằng các thành phần lipid máu, các thông số về đông máu, duy trì số đo huyết áp theo mục tiêu…
- Theo dõi, đánh giá tình trạng kiểm soát mức glucose trong máu bao gồm: glucose máu lúc đói, glucose máu sau ăn, và HbA1c - được đo từ 3 tháng/lần. Nếu glucose huyết ổn định tốt có thể đo HbA1c mỗi 6 tháng một lần.
- Thầy thuốc phải nắm vững cách sử dụng các thuốc hạ glucose máu bằng đường uống, sử dụng insulin, cách phối hợp thuốc trong điều trị và những lưu ý đặc biệt về tình trạng người bệnh khi điều trị bệnh đái tháo đường.
- Đối với các cơ sở y tế không thực hiện xét nghiệm HbA1c, có thể đánh giá theo mức glucose huyết tương trung bình (Xem phụ lục 3: Mối liên quan giữa glucose huyết tương trung bình và HbA1c), hoặc theo dõi hiệu quả điều trị bằng glucose máu lúc đói, glucose máu 2 giờ sau ăn.
3.1. Lựa chọn thuốc và phối hợp thuốc
- Tham khảo hướng dẫn lựa chọn, phối hợp thuốc của IDF 2012
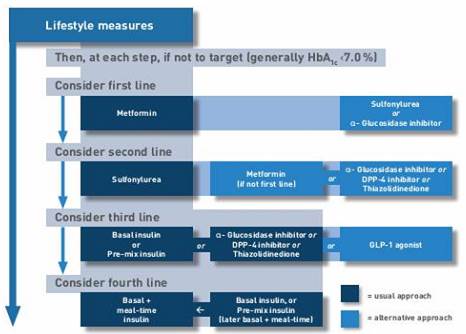
Những điều cần lưu ý khi sử dụng phác đồ này:
Lựa chọn ban đầu- với chế độ đơn trị liệu, nên dùng Metformin với những người có chỉ số khối cơ thể (Body Mass Index-BMI) trên 23,0 và/hoặc vòng eo lớn - xem tiêu chuẩn IDF cho người châu Á, người có BMI dưới 23 nên chọn nhóm sulfonylurea.
Lưu ý những quy định của Bộ Y tế Việt Nam về sử dụng nhóm thuốc Thiazolidinedione.
Với những người có mức glucose máu cao (glucose lúc đói trên 13,0 mmol/l; HbA1c trên 9,0% phải theo hướng dẫn trên).
Xem thêm phần phụ lục (phụ lục 1).
- Những điều chú ý khi lựa chọn thuốc:
Phải tuân thủ các nguyên tắc về điều trị bệnh đái tháo đường typ 2- mục 2- (lựa chọn thuốc và phương pháp điều trị);
Trên cơ sở thực tế khi thăm khám lâm sàng của từng người bệnh mà quyết định phương pháp điều trị. Trường hợp bệnh mới được chẩn đoán, mức glucose máu thấp, chưa có biến chứng nên điều chỉnh bằng chế độ ăn, luyện tập, theo dõi sát trong 3 tháng; nếu không đạt mục tiêu điều trị phải xem xét sử dụng thuốc.
3.2. Những nguyên tắc sử dụng insulin khi phối hợp insulin và thuốc hạ glucose máu bằng đường uống
- Khoảng 1/3 số người bệnh đái tháo đường typ 2 buộc phải sử dụng insulin để duy trì lượng glucose máu ổn định. Tỷ lệ này sẽ ngày càng tăng do thời gian mắc bệnh ngày càng được kéo dài. Duy trì mức glucose máu gần mức độ sinh lý, đã được chứng minh là cách tốt nhất để phòng chống các bệnh về mạch máu, làm giảm tỷ lệ tử vong, kéo dài tuổi thọ và nâng cao chất lượng cuộc sống của người đái tháo đường.
- Cần giải thích cho người bệnh hiểu và yên tâm với phương pháp điều trị phối hợp với insulin, hướng dẫn người bệnh cách tự theo dõi khi dùng insulin.
- Chọn ống tiêm (bơm tiêm-syringe) phù hợp với loại insulin sử dụng: thí dụ chai insulin U 100, 1ml chứa 100 đơn vị insulin (một chai 10ml chứa 1000 đơn vị insulin), khi lấy thuốc tiêm cho người bệnh, phải dùng ống tiêm insulin 1ml chia theo đơn vị, gồm 100 đơn vị (U 100).
- Bút tiêm insulin, bao gồm ống chứa 300 đơn vị, vặn nút phía trên bút để điều chỉnh chọn số lượng đơn vị insulin tiêm cho bệnh nhân.
- CHÚ Ý: insulin tiêm theo đơn vị quốc tế (không dùng ml để tính lượng insulin tiêm cho bệnh nhân).
Chỉ định sử dụng insulin:
+ Có thể chỉ định insulin ngay từ lần khám đầu tiên nếu HbA1C > 9,0% và glucose máu lúc đói trên 15,0 mmol/l (270 mg/dL).
+ Người bệnh đái tháo đường typ 2 đang mắc một bệnh cấp tính khác; ví dụ nhiễm trùng nặng, nhồi máu cơ tim, đột quỵ…
+ Người bệnh đái tháo đường suy thận có chống chỉ định dùng thuốc viên hạ glucose máu; người bệnh có tổn thương gan…
+ Người đái tháo đường mang thai hoặc đái tháo đường thai kỳ.
+ Người điều trị các thuốc hạ glucose máu bằng thuốc viên không hiệu quả; người bị dị ứng với các thuốc viên hạ glucose máu…
Bắt đầu dùng insulin: Thường liều sulfonylurea được giảm đi 50% và chỉ uống vào buổi sáng.
+ Liều insulin thường bắt đầu với liều 0,1 đơn vị/kg cân nặng (0,1 UI/kg) loại NPH, tiêm dưới da trước lúc đi ngủ hoặc
+ Ngày hai mũi tiêm với insulin hỗn hợp (insulin premixed) tùy thuộc vào mức glucose huyết tương và/hoặc HbA1c.
CHÚ Ý: liều insulin tính bằng đơn vị quốc tế (UI), không tính bằng ml
Điều chỉnh liều insulin:
- Khi tăng liều insulin tới 0,3U/kg mà vẫn không làm hạ được đường máu.
- Điều chỉnh mức liều insulin cứ 3-4 ngày/lần hoặc 2 lần/tuần.
3.3. Điều trị các bệnh phối hợp, các biến chứng nếu có; Bổ sung vitamin và khoáng chất.
V. TIỂN TRIỂN VÀ BIẾN CHỨNG
1. Tiến triển
Đái tháo đường typ 2 là một bệnh tiến triển tịnh tiến. Những biến chứng của bệnh luôn phát triển theo thời gian mắc bệnh.
2. Biến chứng
2.1. Biến chứng cấp tính
- Hôn mê nhiễm toan ceton:
- Hạ glucose máu
- Hôn mê tăng glucose máu không nhiễm toan ceton
- Hôn mê nhiễm toan lactic
- Các bệnh nhiễm trùng cấp tính.
2.2. Biến chứng mạn tính
Thường được chia ra bệnh mạch máu lớn và mạch máu nhỏ hoặc theo cơ quan bị tổn thương:
- Bệnh mạch máu lớn: Xơ vữa mạch vành tim gây nhồi máu cơ tim, hội chứng mạch vành cấp, xơ vữa mạch não gây đột quỵ, xơ vữa động mạch ngoại vi gây tắc mạch.
- Bệnh mạch máu nhỏ: Bệnh võng mạc đái tháo đường, bệnh thận đái tháo đường, bệnh thần kinh đái tháo đường (Bệnh lý thần kinh cảm giác - vận động, thần kinh tự động)
Phối hợp bệnh lý thần kinh và mạch máu: Loét bàn chân đái tháo đường.
VI. PHÒNG BỆNH
Nội dung phòng bệnh đái tháo đường bao gồm: phòng để không bị bệnh khi người ta có nguy cơ mắc bệnh, phòng để bệnh không tiến triển nhanh và phòng để giảm thiểu tối đa các biến chứng của bệnh nhằm cải thiện chất lượng cuộc sống cho người bệnh. Ý nghĩa của việc phòng bệnh trong đái tháo đường không kém phần quan trọng so với việc điều trị bệnh vì nó cũng là một phần của điều trị.
- Phòng bệnh cấp 1: Sàng lọc để tìm ra nhóm người có nguy cơ mắc bệnh cao; can thiệp tích cực nhằm làm giảm tỷ lệ mắc bệnh đái tháo đường trong cộng đồng.
- Phòng bệnh cấp 2: với người đã bị mắc bệnh đái tháo đường; nhằm làm chậm xảy ra các biến chứng; làm giảm giảm mức độ nặng của biến chứng. Nâng cao chất lượng sống cho người mắc bệnh.
TÀI LIỆU THAM KHẢO
1. International Diabetes Federation, 2012: Global Guideline for Type 2 Diabetes.
2. John B. Buse; Keneth S, Polonsky; Charles F. Burrant (2008): Type 2 Diabetes Mellitus: Williams Textbook of Endocrinology- Edition 11; p.1329-1389.
3. Michael Brownlee; Lloyd P. Aiello; Mark E. Cooper; Aaron l. Vinik; Richard W. Nesto; Andrew J.M. Boulton (2008): Complications of Diabetes Mellitus: Williams Textbook of Endocrinology- Edition 11p; 1417-1502
PHỤ LỤC 1
THUỐC ĐIỀU TRỊ BỆNH ĐÁI THÁO ĐƯỜNG TYP 2
I. CÁC THUỐC HẠ GLUCOSE MÁU BẰNG ĐƯỜNG UỐNG
1. Metformin (Dimethylbiguanide)
Là thuốc được sử dụng rộng rãi ở tất cả các quốc gia. Trước đây 30 năm là thuốc điều trị chính của đái tháo đường typ 2.
Các loại viên Metformin 500mg, 850mg, 1000 mg. Hiện nay Phenformin không còn lưu hành trên thị trường.
Liều khởi đầu viên 500 hoặc 850mg: 500 hoặc 850 mg (1 viên/ngày), thường uống vào buổi chiều, trước hoặc sau ăn.
Hiện nay liều tối đa khuyến cáo là 2000mg/ngày hoặc 850mg x 3 lần/ngày. Tăng liều hơn nữa không tăng thêm hiệu quả nhưng sẽ tăng tác dụng phụ.
Metformin tác động chủ yếu là ức chế sản xuất glucose từ gan nhưng cũng làm tăng tính nhạy của insulin ở mô đích ngoại vi. Tác động hạ glucose trong khoảng 2-4 mmol/l và có thể giảm HbA1c đến 2%. Vì nó không kích thích tụy chế tiết insulin nên không gây hạ glucose máu khi sử dụng đơn độc.
Metformin còn là thuốc được khuyến cáo lựa chọn dùng điều trị người đái tháo đường thừa cân, béo phì, để duy trì hoặc làm giảm cân nặng, thuốc còn có tác động có lợi đến giảm lipid máu.
Metformin có thể gây ra tác dụng không mong muốn ở đường tiêu hóa, nên dùng cùng bữa ăn và bắt đầu bằng liều thấp (500 mg/ngày).
* Chống chỉ định của metformin là suy tim nặng, bệnh gan (kể cả nghiện rượu), bệnh thận (creatinin máu > 160 mmol/l), người có tiền sử nhiễm toan lactic, do làm tăng nguy cơ nhiễm acid lactic. Metformin cũng chống chỉ định ở những trường hợp có thiếu oxy mô cấp như người đang có nhồi máu cơ tim, choáng nhiễm trùng...
2. Sulfonylurea
Sulfonylurea kích thích tụy tiết insulin. Tác động làm giảm glucose trung bình là 50 - 60 mg/dl, giảm HbA1c tới 2%. Sulfonylurea được dùng thận trọng với người già, người bị bệnh thận (creatinine máu > 200 mol/L) hoặc rối loạn chức năng gan khi đó liều thuốc cần được giảm đi. Sulfonylurea không được sử dụng để điều trị tăng glucose máu ở người bệnh đái tháo đường typ 1, nhiễm toan ceton, người bệnh có thai, và một số tình trạng đặc biệt khác như nhiễm trùng, phẫu thuật... Các loại sulfonylurea trên thị trường:
- Thế hệ 1: thuốc thuộc nhóm này gồm Tolbutamide, Chlorpropamide, viên 500mg - nhóm này hiện ít được sử dụng do nhiều tác dụng phụ.
- Thế hệ 2: các thuốc thuộc nhóm này gồm Glibenclamid (Hemidaonil 2,5mg; Daonil 5mg; Glibenhexal 3,5mg; …); Gliclazid (Diamicron 80mg; Diamicron MR30 mg; Diamicron MR60 mg, Predian 80mg; …); Glipizid (minidiab), Glyburid; …
Thuốc thuộc thế hệ này có tác dụng hạ glucose máu tốt, ít tác dụng phụ hơn thuốc thế hệ 1. Nhóm Gliclazid các tác dụng đặc hiệu lên kênh KATP làm phục hồi đỉnh tiết sớm của insulin gần giống sự bài tiết insulin sinh lý nên ít gây hạ glucose máu hơn các thuốc sulfonylurea khác. Gliclazid (Diamicron 30mg MR) dùng một lần trong ngày.
Nhóm Glimepirid (Amaryl viên 1mg, 2mg và 4mg). Tác dụng hạ glucose máu tốt, ngoài tác dụng kích thích tế bào beta của tụy bài tiết insulin gần giống với bài tiết insulin sinh lý (tác dụng đặc hiệu lên kênh KATP làm phục hồi đỉnh tiết sớm của insulin), còn có tác dụng làm tăng nhạy cảm của mô ngoại vi với insulin. Thuốc có ít tác dụng phụ và ít gây tăng cân ở người bệnh đái tháo đường thừa cân. Chỉ uống một lần trong ngày nên thuận tiện cho người sử dụng.
Liều thông thường của nhóm Sulfonylurea:
- Glipizid từ 2,5 mg đến 20,0mg/ngày.
- Gliclazid từ 40 - 320mg/ngày.
- Gliclazid MR từ 30 - 120 mg/ngày.
- Glimepirid từ 1,0 - 6,0 mg/ngày- cá biệt tới 8,0 mg/ngày.
- Glibenclamid từ 1,25 - 15,0 mg/ngày.
Các thuốc sulfonylurea được sử dụng rộng rãi dưới dạng đơn trị liệu hoặc phối hợp với các thuốc nhóm Biguanid, Glitazon, thuốc ức chế men Alpha-glucosidase, ức chế men DPP-4, insulin.
3. Thuốc ức chế enzym Alpha- glucosidase
Enzym Alpha-glucosidase có tác dụng phá vỡ đường đôi (disaccharide) thành đường đơn (monosaccharide). Thuốc ức chế Alpha-glucosidase, vì thế có tác dụng làm chậm hấp thu monosaccharide, do vậy hạ thấp lượng glucose máu sau bữa ăn. Những thuốc nhóm này gồm:
- Acarbose: Glucobay (50mg và 100mg). Tác dụng không mong muốn: đầy bụng, ỉa chảy…
Liều thuốc có thể tăng từ 25mg đến 50mg hoặc 100mg/mỗi bữa ăn.
- Nhóm Voglibose: thuốc này hiện không có tại Việt Nam
Chú ý khi sử dụng thuốc:
+ Thuốc cần sử dụng phối hợp với một loại hạ glucose máu khác.
+ Thuốc uống ngay trong khi ăn, tốt nhất là ngay sau miếng cơm đầu tiên. Trong bữa ăn phải có carbohydrat để thuốc tác dụng.
4. Metiglinide/Repaglinide - thuốc kích thích bài tiết insulin sau ăn (khi có tăng glucose trong máu)
Về lý thuyết nhóm này không thuộc nhóm sulfonylurea; nhưng nó có khả năng kích thích tế bào beta tuyến tụy tiết insulin- nhờ có chứa nhóm benzamido.
Về cách sử dụng có thể dùng như một đơn trị liệu hoặc kết hợp với Metformin, với insulin. Người ta cũng đã có những số liệu chứng minh việc kết hợp Repaglinid với NPH trước khi đi ngủ đạt kết quả tốt trong điều trị hạ glucose máu ở người đái tháo đường typ 2.
Liều dùng: Hiện có hai thuốc trong nhóm này:
- Repaglinid liều từ 0,5 đến 4 mg/bữa ăn. Liều tối đa 16 mg/ngày.
- Nateglinid liều từ 60 đến 180 mg/bữa ăn. Liều tối đa 540,0 mg/ngày.
5. Thiazolidinedion (Glitazone)
Thuốc làm tăng nhạy cảm của cơ và tổ chức mỡ với insulin bằng cách hoạt hóa PPARg (peroxisome proliferator-activated receptor g) vì vậy làm tăng thu nạp glucose từ máu. Thuốc làm tăng nhạy cảm của insulin ở cơ vân, mô mỡ đồng thời ngăn cản quá trình sản xuất glucose từ gan
Thuốc hiện có: Pioglitazon, có thể dùng đơn độc hoặc kết hợp với các thuốc uống khác hoặc insulin. Tác dụng phụ bao gồm tăng cân, giữ nước và mất xương, tăng nguy cơ suy tim. Nên lưu ý kiểm tra chức năng gan. Trước kia có khuyến cáo khi dùng troglitazon cần xét nghiệm chức năng gan 2 tháng một lần, hiện nay thuốc này đã bị cấm lưu hành.
Liều dùng:
- Pioglitazon liều từ 15 đến 45 mg/ngày.
Chống chỉ định của nhóm thuốc này: người có triệu chứng hoặc dấu hiệu suy tim, tổn thương gan. Nhiều chuyên gia, nhiều quốc gia cũng khuyến cáo không nên phối hợp nhóm thuốc glitazon với insulin.
Hiện nay tại một số nước trên thế giới không khuyến cáo sử dụng nhóm glitazone do tăng nguy cơ biến cố tim mạch (rosiglitazon), hoặc ung thư nhất là ung thư bàng quang (pioglitazon).
6. Gliptin
Gliptin là nhóm thuốc ức chế enzym DPP-4 (Dipeptidylpeptidase-4) để làm tăng nồng độ GLP1 nội sinh, GLP1 có tác dụng kích thích bài tiết insulin, và ức chế sự tiết glucagon khi có tăng glucose máu sau khi ăn.
Các thuốc ức chế enzym DPP-4 hiện đã có tại Việt Nam như sau:
+ Sitagliptin liều 50-100 mg/ngày
+ Vildagliptin liều 2×50 mg/ngày.
+ Saxagliptin-liều 2,5 - 5 mg/ngày
+ Linagliptin- liều 5 mg/ngày
II. PHỐI HỢP CÁC THUỐC VIÊN HẠ GLUCOSE MÁU
Các thuốc phối hợp hiện tại trên thị trường Việt Nam.
|
Viên |
Thành phần |
Nồng độ (mg) |
|
Glucovanc |
Metformin + Glibenclamid |
500:2,5; 500:5,0 |
|
CoAmaryl |
Metformin+ Glimepirid |
500:2,0; |
|
Galvusmet |
Metformin + Vildagliptin |
500:50; 850:50; 1000:50 |
|
Janumet |
Metformin + Sitagliptin |
500:50; 850:50; 1000: 50; |
|
Komboglyze |
Metformin+ Saxagliptin |
500: 5 |
* Chú ý: Người ta thường dựa vào tác dụng của thuốc để phân chia liều lượng và loại thuốc, sao cho đạt được tác dụng tối đa. Không dùng phối hợp hai loại biệt dược của cùng một nhóm thuốc.
III. INSULIN
1. Cơ sở sử dụng insulin
Người bệnh đái tháo đường typ 1 phụ thuộc vào insulin ngoại sinh để tồn tại. Ngược lại, người bệnh đái tháo đường typ 2 không phải phụ thuộc vào insulin ngoại sinh để tồn tại. Nhưng sau một thời gian mắc bệnh, nếu không ổn định tốt glucose máu, nhiều người bệnh đái tháo đường typ 2 giảm sút khả năng sản xuất insulin, đòi hỏi phải bổ sung insulin ngoại sinh để kiểm soát glucose máu một cách đầy đủ.
Sử dụng insulin để đạt được hiệu quả kiểm soát chuyển hóa glucose tốt nhất đòi hỏi sự hiểu biết về khoảng thời gian tác dụng của các loại insulin khác nhau.
2. Quy trình tiêm
Insulin nên được tiêm vào tổ chức dưới da. Người bệnh có thể tự tiêm bằng cách kéo nhẹ da gấp lên và tiêm ở góc 90 độ. Những người gầy hoặc trẻ em có thể dùng kim ngắn hoặc có thể véo da lên và tiêm góc 45 độ để tránh tiêm vào cơ, đặc biệt ở vùng đùi. Đặc biệt khi dùng bút tiêm insulin, kim nên lưu lại trong da 5 giây sau khi đã ấn toàn bộ pít tông để đảm bảo cung cấp đủ toàn bộ liều insulin.
Tiêm insulin vào tổ chức dưới da bụng thường được dùng, nhưng cũng có thể tiêm vào mông, đùi hoặc cánh tay. Quay vòng vị trí tiêm là cần thiết để ngừa phì đại hoặc teo tổ chức mỡ dưới da tại nơi tiêm.
3. Bảo quản insulin
Lọ insulin nên để ở tủ lạnh, nhưng không để trong ngăn đá, tránh để insulin tiếp xúc với ánh nắng. Nhiệt độ quá cao hoặc quá thấp và lắc nhiều có thể làm hỏng insulin. Insulin đang sử dụng có thể giữ ở nhiệt độ phòng để hạn chế gây kích thích tại vị trí tiêm.
PHỤ LỤC 2
TIÊU CHUẨN CHẨN ĐOÁN THỪA CÂN, BÉO PHÌ DỰA VÀO BMI VÀ SỐ ĐO VÒNG EO ÁP DỤNG CHO NGƯỜI TRƯỞNG THÀNH CHÂU Á - IDF, 2005
|
Phân loại |
BMI (kg/m2) |
Yếu tố nguy cơ phối hợp |
|
|
Số đo vòng eo <90 cm (với nam) ³ 90cm <80cm (với nữ) ³ 80 cm |
|||
|
Gày |
< 18,5 |
Thấp (nhưng là yếu tố nguy cơ với các bệnh khác) |
Bình thường |
|
Bình thường |
18,5 - 22,9 |
Bình thường |
Tăng |
|
Béo + Có nguy cơ + Béo độ 1 + Béo độ 2 |
³ 23 23 - 24,9 25 - 29,9 ³ 30 |
Tăng Tăng trung bình Nặng |
Tăng trung bình Nặng Rất nặng |
PHỤ LỤC 3
LIÊN QUAN GIỮA GLUCOSE HUYẾT TƯƠNG TRUNG BÌNH VÀ HBA1C
|
HbA1c % |
Glucose huyết tương |
Glucose huyết tương |
|
6 |
126 |
7,0 |
|
7 |
154 |
8,6 |
|
8 |
183 |
10,2 |
|
9 |
212 |
11,8 |
|
10 |
240 |
13,4 |
|
11 |
269 |
14,9 |
|
12 |
298 |
16,5 |
NHIỄM TOAN CETON - HÔN MÊ NHIỄM TOAN CETON DO ĐÁI THÁO ĐƯỜNG
I. ĐẠI CƯƠNG
- Nhiễm toan ceton-hôn mê do nhiễm toan ceton là một biến chứng nguy hiểm đến tính mạng người bệnh, nguyên nhân là do thiếu insulin trầm trọng gây ra những rối loạn nặng trong chuyển hóa protid, lipid và carbohydrat.
- Tình trạng bệnh lý này bao gồm bộ ba rối loạn sinh hóa nguy hiểm, gồm: tăng glucose máu, nhiễm ceton, nhiễm toan, kèm theo các rối loạn nước điện giải.
- Đây là một cấp cứu nội khoa cần phải được theo dõi tại khoa điều trị tích cực.
1. Đặc điểm sinh bệnh học
1.1. Hôn mê nhiễm toan ceton
Là hậu quả của hai yếu tố kết hợp chặt chẽ, đó là: thiếu insulin và tăng tiết các hormon có tác dụng đối kháng với insulin của hệ thống hormon đối lập (glucagon, catecholamin, cortisol), làm tăng glucose máu, xuất hiện thể ceton.
1.2. Thiếu insulin, tăng hormon đối kháng insulin làm tăng sản xuất glucose từ gan và giảm sử dụng glucose ở các mô ngoại vi
Khi glucose máu tăng cao sẽ xuất hiện glucose trong nước tiểu đưa đến tình trạng mất nước, mất các chất điện giải như natri, kali. Thiếu insulin, tăng hormon đối kháng insulin làm ly giải mô mỡ, phóng thích các acid béo tự do, từ đó tăng thành lập thể ceton. Thể ceton gồm aceton sẽ thải qua hơi thở, acid acetoacetic và acid 3-- hydroxybutyric là những acid mạnh, khi xuất hiện trong máu làm giảm dự trữ kiềm, tình trạng toan hóa máu ngày càng tăng, tình trạng này càng nặng thêm bởi sự mất nước và giảm lưu lượng máu đến thận.
1.3. Rối loạn nước, điện giải và thăng bằng kiềm toan
Người bệnh nhiễm toan ceton thường mất nước và điện giải qua nước tiểu vì đa niệu thẩm thấu; nôn cũng làm mất nước và điện giải. Người ta thấy khi một người bị mất vào khoảng 5 - 7 lít dịch, sẽ kèm theo một lượng điện giải bị mất bao gồm:
- Natri mất từ 7 - 10 mEq/kg cân nặng;
- Kali mất từ 3 đến 5 mEq/kg cân nặng;
- Chloride mất từ 3 đến 5 mEq/kg cân nặng;
- Calci mất từ 1 đến 2 mEq/kg cân nặng;
- Phosphat mất từ 5 đến 7 mmol/kg cân nặng;
2. Yếu tố thuận lợi
Nhiễm toan ceton đôi khi xảy ra không rõ nguyên nhân khởi phát.
Bệnh nhân đái tháo đường typ 1 có thể bị nhiễm toan ceton khi ngừng insulin đột ngột, hoặc đang dùng insulin nhưng có thêm một số các yếu tố thuận lợi. Người bệnh đái tháo đường typ 2 cũng có thể bị nhiễm toan ceton khi glucose máu chưa được điều trị ổn định kèm thêm một số các yếu tố thuận lợi như:
- Các bệnh nhiễm trùng như viêm phổi, viêm màng não, nhiễm trùng đường tiêu hóa, nhiễm trùng tiết niệu, cảm cúm ….
- Chấn thương: Kể cả các stress về tinh thần.
- Nhồi máu cơ tim, đột quỵ …
- Sử dụng các thuốc có cocain …
- Sinh đẻ
II. CHẨN ĐOÁN
1. Lâm sàng
1.1. Các triệu chứng
- Buồn nôn và nôn.
- Khát nhiều, uống nhiều và đái nhiều.
- Mệt mỏi và/hoặc chán ăn.
- Đau bụng.
- Nhìn mờ.
- Các triệu chứng về ý thức như ngủ gà, mơ màng.
1.2. Dấu hiệu
- Nhịp tim nhanh.
- Hạ huyết áp.
- Mất nước.
- Da khô nóng.
- Thở kiểu Kusmaul.
- Suy giảm ý thức và/hoặc hôn mê
- Hơi thở có mùi ceton.
- Sụt cân.
2. Cận lâm sàng
- Glucose máu > 13,9 mmol/l.
- Bicarbonat (huyết tương) <15mEq/l
- pH máu động mạch < 7,2.
- Có ceton trong máu và trong nước tiểu. Trước kia thường đo acid acetoacetic nước tiểu. Hiện nay đã có thể đo acid beta hydroxybutyric trong máu, bảng sau đây cho thấy sự thay đổi của nồng độ acid betahydroxybutyric liên quan với tình trạng nhiễm toan ceton.
|
Nồng độ (mmol/l) |
Đánh giá |
|
< 0,6 |
Bình thường |
|
> 1,0 |
Tăng ceton máu |
|
> 3,0 |
Nhiễm toan ceton |
III. THEO DÕI VÀ ĐIỀU TRỊ
Mục đích: Loại bỏ những yếu tố đe dọa đến mạng sống người bệnh.
Cần làm ngay: chống mất nước, bù đủ lượng insulin, phục hồi thăng bằng điện giải, điều trị rối loạn toan kiềm.
Trong thực tế, mức độ tăng glucose máu, tình trạng toan hóa, tình trạng mất nước điện giải và rối loạn tri giác, phụ thuộc vào mức độ tạo ra glucose, phân hủy lipid và mức độ hình thành các thể ceton. Các yếu tố khác như tình trạng dinh dưỡng, thời gian nhiễm toan - ceton; mức độ thiếu insulin, các loại thuốc đã sử dụng v.v.., đều có ảnh hưởng đến thực trạng và tiên lượng bệnh.
Nếu dựa vào mức độ nhiễm toan ceton để tiến hành can thiệp, có thể tham khảo tiêu chuẩn đề xuất sau:
|
Acid betahydroxybutyric máu |
Xử trí |
|
< 0,6 |
Không xử trí. Theo dõi lượng glucose máu |
|
0,6 - 1,5 |
Cứ 2-4 giờ kiểm tra lại glucose và ceton máu (Acid betahydroxybutyric) Điều trị yếu tố nguy cơ. |
|
1,5 - 3 |
Nguy cơ nhiễm toan ceton. Cần can thiệp |
|
> 3,0 |
Can thiệp tích cực, tránh hôn mê |
1. Theo dõi người bệnh đái tháo đường nhiễm toan ceton
1.1. Theo dõi lâm sàng
- Tình trạng tri giác mỗi giờ một lần.
- Các chỉ số sinh tồn (nhiệt độ, mạch, huyết áp, nhịp thở) mỗi giờ một lần.
- Lượng nước tiểu mỗi giờ trong những giờ đầu, sau đó lượng nước tiểu 24 giờ.
- Cân nặng (nếu có thể).
- Monitoring điện tâm đồ.
1.2. Theo dõi cận lâm sàng
- Glucose máu (tại giường) 1giờ/1lần
- Kali máu, pH 1 -2giờ/1lần
- Na+, Cl-, Bicarbonat 2 - 4 giờ/1lần
- Phosphat, magnesi 4 - 6 giờ/1lần- nếu có khả năng
- Ure hoặc creatinin máu 4 - 6 giờ/1lần
- Ceton máu (acid betahydroxybutyric): 2 giờ một lần
- Thể ceton niệu: 2 - 4giờ (nếu không có điều kiện đo acid betahydroxybutyric trong máu). Thể ceton trong nước tiểu đo được bằng phản ứng nitroprussid là acid aceto acetic, chỉ có tính bán định lượng.
- Calci máu: theo chỉ định
- Hematocrit: theo chỉ định
1.3. Các xét nghiệm khác (nếu cần)
- Cấy máu
- Cấy nước tiểu, soi tìm tế bào.
- Công thức máu, đặc biệt quan tâm đến số lượng bạch cầu.
- Amylase máu.
- Cholesterol, LDL, HDL cholesterol, triglycerid.
- Hút dịch dạ dày xét nghiệm khi cần và để tránh sặc hít vào phổi.
1.4. Theo dõi điều trị
- Lượng dịch vào-ra 1-2 giờ/1 lần. Khi tình trạng ổn định, theo dõi 4 giờ một lần.
- Lượng insulin tiêm truyền (đơn vị/giờ) 1 - 4 giờ/1lần
- Kali (mmol/l) 1 - 4 giờ/1lần
- Glucose huyết tương (mmol/l) 1 - 2 giờ một lần, khi tình trạng cải thiện 4 giờ/1 lần. Nếu không có điều kiện có thể thử glucose huyết mao mạch.
- Bicarbonat và phosphat 1 - 4 giờ/1 lần
2. Giới thiệu một phác đồ điều trị cấp cứu hôn mê nhiễm toan ceton
Mất nước xảy ra ở tất cả mọi người bệnh đái tháo đường có nhiễm toan ceton, mất nước thường kèm theo mất điện giải.
Giờ thứ 1: Dung dịch NaCl 0,9% hoặc Ringer lactat: 15-20ml/kg (500ml/m2/giờ). Trường hợp người cao tuổi hoặc người có bệnh tim kèm theo, lượng dịch có thể thấp hơn.
Giờ thứ 2: Dung dịch NaCl đẳng trương 15 ml/kg, nếu người bệnh có tăng Natri máu hoặc suy tim ứ huyết thì dùng dung dịch NaCl 0,45%.
Giờ thứ 3: Giảm lượng dịch truyền xuống còn 7,5ml/kg/giờ (người trưởng thành) hoặc từ 2 - 2,5ml/kg/giờ (ở trẻ nhỏ), dung dịch thường được sử dụng trong giai đoạn này là NaCl 0,45%.
Giờ thứ 4: Tùy diễn biến lâm sàng mà xem xét lượng dịch vào ra.
Khi lượng glucose máu xấp xỉ 13,9 mmol/l (250mg/dl) có thể thay dung dịch NaCl 0,9% bằng dung dịch glucose 5% trong khi vẫn tiếp tục truyền insulin, hoặc dùng dung dịch mặn ngọt đẳng trương. Tiếp tục đường truyền tĩnh mạch cho tới khi người bệnh có thể ăn được (hết nôn và buồn nôn).
Phác đồ trên có thể thay đổi tùy tình trạng người bệnh và diễn tiến bệnh. Nhưng khi glucose huyết giảm đến 13,9 mmol/l cần bổ sung truyền glucose cho người bệnh.
3. Sử dụng insulin
Thiếu insulin trầm trọng đóng vai trò trung tâm trong vòng xoắn bệnh lý của nhiễm toan ceton do đái tháo đường. Bù đủ insulin là yếu tố cần thiết để sửa chữa tình trạng nhiễm toan ceton của người đái tháo đường.
Chỉ insulin tác dụng nhanh (còn gọi là insulin thường-regular insulin) mới được dùng trong cấp cứu. Đường vào tốt nhất là đường tĩnh mạch (tiêm hoặc truyền).
Sau đây xin giới thiệu một phác đồ cấp cứu với insulin dùng đường tĩnh mạch.
3.1. Liều ban đầu từ 0,1- 0,15 IU/kg/giờ (tiêm tĩnh mạch)
- Sau đó tiếp tục truyền tĩnh mạch với liều và tốc độ 0,1 IU/kg/giờ.
- Thay đổi liều và tốc độ truyền insulin:
+ Không có đáp ứng sau 2 - 4 giờ (glucose huyết không giảm 3,9 mmol/l-70mg/dl/giờ), phải tăng liều truyền gấp hai lần (trước khi tăng liều insulin cần kiểm tra kỹ để đảm bảo lượng insulin đã chỉ định đã được đưa vào cơ thể người bệnh và người bệnh đã được bù đủ nước).
+ Nếu lượng glucose máu <13,9mmol/l (250mg/dl); giảm liều truyền của insulin, thêm dung dịch Glucose 5% (Dextrose).
Trường hợp người bệnh hôn mê không đo được cân nặng, có thể dựa vào nồng độ glucose huyết tương để chỉ định liều insulin truyền tĩnh mạch.
3.2. Khi người bệnh tỉnh táo và bắt đầu ăn được qua đường miệng
Sẽ cân nhắc các yếu tố sau trước khi chuyển từ insulin truyền tĩnh mạch sang insulin tiêm dưới da:
- Tình trạng lâm sàng tốt lên (các dấu hiệu biểu hiện chức năng sống ổn định: mạch, nhiệt độ, huyết áp, tri giác tỉnh táo).
- pH máu >7,3, nồng độ bicarbonat huyết tương > 18 meq/L, điện giải máu trở lại bình thường (chứng tỏ tình trạng toan máu đã được giải quyết).
- Người bệnh có thể ăn uống được mà không bị nôn hoặc buồn nôn.
- Các yếu tố stress (như nhiễm trùng, chấn thương...) đã được kiểm soát.
Nên dùng insulin bán chậm tiêm dưới da trước khi chuyển từ tiêm tĩnh mạch sang dưới da, nhằm tạo ra sẵn trong máu một lượng insulin cần thiết, không để xảy ra thiếu hụt insulin dù trong giai đoạn ngắn. Liều lượng insulin phụ thuộc vào hàm lượng glucose trong máu.
4. Theo dõi và bù Kali
Hạ Kali máu có ở 5% người bị nhiễm toan ceton.
Người bệnh đái tháo đường nhiễm toan ceton về thực chất bị mất nhiều kali, dù nồng độ kali máu bình thường hoặc tăng (do tình trạng toan máu).
Trong thực tế lượng kali có thể mất qua đường thận (do đa niệu thẩm thấu, do mất khả năng tái hấp thu) hoặc do nôn mửa, do ỉa chảy …
Bảng. Các yếu tố làm thay đổi nồng độ kali trong nhiễm toan ceton
|
Nguyên nhân |
Cơ chế |
Hậu quả |
|
Thiếu insulin |
Ngăn kali vào trong tế bào |
Mất K+ nội bào |
|
Toan chuyển hóa |
Trao đổi các K+ và H+ |
K+ từ nội bào thấm ra ngoại bào, H+ chuyển từ nội bào ra ngoại bào |
|
Tăng bài niệu |
Mất kali |
Mất K+ qua nước tiểu |
|
Nôn |
Tình trạng nhiễm toan |
Mất K+ qua đường tiêu hóa |
|
Suy thận |
Mất nước, giảm lượng máu đến thận |
Giữ kali |
Để bù đủ lượng kali cần làm rõ những điểm sau:
- Xác định chính xác lượng nước tiểu để xem người bệnh có suy thận không? Nếu trong giờ đầu tiên người bệnh tiểu được ≥ 60ml/giờ, thận còn chức năng lọc.
- Định lượng Kali máu.
- Theo dõi điện tim: Tăng Kali nếu có sóng T cao và nhọn. Hạ Kali máu nếu sóng T thấp và có sóng U.
- Nếu người bệnh bị vô niệu, phải hết sức thận trọng. Việc theo dõi bằng điện tim không đủ để đánh giá, trường hợp này cần phải theo dõi lượng Kali huyết tương, hội chẩn chuyên khoa để điều trị vô niệu cấp.
Trong trường hợp phải bù Kali, nên truyền tĩnh mạch ngoại vi.
Bảng. Bảng tham khảo về chế độ truyền Kali thay thế, tính theo lượng dịch truyền tĩnh mạch
|
Nồng độ kali trong huyết tương |
Lượng Kali thay thế (mmol/l) pha trong dịch truyền |
|
> 5,5 |
Không truyền Kali |
|
Từ 3,5 đến 5,5 |
20 mmol/lít dịch truyền |
|
< 3,5 |
40 mmol/lít dịch truyền |
Không dùng insulin tĩnh mạch nếu nồng độ K+ dưới 3,3 mmol/L.
- Kiểm tra nồng độ kali máu 2giờ/1 lần nếu nồng độ kali huyết tương thấp <4,0 mmol/l hoặc cao > 6,0 mmol/l, đều phải có thái độ theo dõi, can thiệp tích cực.
- Loại kali sử dụng trong cấp cứu thường là Potassium hoặc KCl.
Trong trường hợp phải bù kali, nên truyền tĩnh mạch ngoại vi.
Khi bắt đầu truyền insulin, lượng kali trong máu có thể bị giảm xuống do tăng vận chuyển kali trở lại trong tế bào. Nếu để lượng kali xuống quá thấp, có thể gây ra loạn nhịp tim. Trong thực hành cấp cứu lâm sàng nếu không kịp làm xét nghiệm điện giải, người ta thường bắt đầu cho kali sau khi truyền insulin được 1 - 2 giờ đồng hồ.
Duy trì nồng độ Kali huyết tương giữa 3,5 - 5,5 mmol/l là phù hợp. Trường hợp dùng Natribicarbonat phải tăng thêm kali - vì bicarbonat thúc đẩy nhanh quá trình kali thâm nhập vào tế bào, do vậy làm tăng khả năng hạ kali trong dịch ngoại bào.
5. Bicarbonat và phosphat
5.1. Bù bicarbonat
Có nhiều ý kiến khác nhau, tóm tắt:
- Những ích lợi của việc sử dụng Natricarbonat:
+ Điều chỉnh lại độ toan ngoại bào
+ Làm giảm lượng chlorid dư thừa
+ Cải thiện tình trạng hô hấp
+ Giảm loạn nhịp
+ Tăng đáp ứng của hệ thống mạch máu với các tác nhân gây tăng huyết áp.
- Những tác hại của việc sử dụng Natribicarbonat:
+ Khi tình trạng nhiễm toan ngoại bào được điều chỉnh, bicarbonat làm giảm nồng độ kali huyết tương do tăng kali đi vào nội bào.
+ Tăng gánh Natri, nhất là ở người bệnh cao tuổi
+ Có thể làm trầm trọng tình trạng toan nội bào.
+ Làm thay đổi tính thấm của CO2 với hàng rào máu não, gây tình trạng nhiễm toan nghịch lý ở hệ thần kinh trung ương, ảnh hưởng đến trung tâm điều hòa hô hấp.
+ Sử dụng bicarbonat còn làm tình trạng toan hóa hồi phục quá nhanh, làm nồng độ 2,3diphosphatglycerat trong tế bào hồng cầu chậm hồi phục, đây là nguyên nhân làm giảm khả năng cung cấp oxy cho mô.
Vì những lý do này, sử dụng bicarbonat chỉ được xem xét khi pH < 7,0; một số nhà lâm sàng còn thận trọng hơn, chỉ dùng bicarbonat khi nhiễm toan nặng (pH < 6,9) kèm theo những dấu hiệu đe doạ tính mạng như tụt huyết áp, choáng, loạn nhịp tim, rối loạn tri giác. Trường hợp buộc phải dùng bicarbonat, chỉ nên dùng Natribicarbonat đẳng trương 1,4%, không nên dùng loại ưu trương 8,4%.
Nếu pH máu < 6,9; pha 100ml NaHCO3 vào 400 ml nước tinh khiết và truyền với tốc độ 200ml/giờ cho đến khi cho đến khi pH >7. Nếu pH khoảng 6,9-7,0; pha 50ml NaHCO3 vào 200ml nước tinh khiết và truyền với tốc độ 200ml/giờ.
5.2. Phosphat
Không có chỉ định dùng thường quy, trừ khi người bệnh có giảm chức năng tim, thiếu máu, suy hô hấp hoặc phosphat máu< 1mg/dl. Khi đó, pha 20-30 mEq Potassium phosphat vào dịch đang truyền.
5.3. Lựa chọn dịch truyền
Khi người bệnh bị hôn mê nhiễm toan ceton hoặc sớm hơn nữa là ở vào tình trạng nhiễm ceton, người ta thường dùng dung dịch muối đẳng trương để thay thế lượng dịch mất.
6. Những vấn đề đặc biệt khác
Tìm và điều chỉnh các yếu tố thuận lợi dẫn đến nhiễm toan ceton: stress, nhiễm trùng...; Chăm sóc toàn diện nhất là khi người bệnh hôn mê.
Đề phòng những tai biến thường gặp trong quá trình điều trị.
- Tái nhiễm toan trở lại, tiên lượng sẽ xấu đi rất nhiều.
- Phù não, thậm chí tử vong có thể xảy ra. Để đảm bảo an toàn, nên duy trì lượng glucose máu xung quanh 11,1mmol (200mg/dl) trong 12-24 giờ đầu.
- Nôn và buồn nôn gây sặc thức ăn, gây ra viêm phổi do hội chứng trào ngược.
- Hội chứng rối loạn hô hấp: Xảy ra đột ngột, thường khi diễn biến lâm sàng đang “có vẻ” tốt lên; biểu hiện bằng thở nhanh, nông, tình trạng thiếu oxy trở nên nặng nề, tiên lượng người bệnh xấu hẳn đi.
- Hạ glucose máu có thể xảy ra. Để đề phòng, phải duy trì glucose máu ở mức 11,1mmol/l - 13,9mmol/l; nếu tình trạng nhiễm toan vẫn còn, nên duy trì liều insulin từ 1-2 đơn vị/giờ.
- Các loại dịch thay thế (đặc biệt là muối đẳng trương) có thể làm tăng tình trạng suy tim ứ huyết.
- Khi chỉ định chuyển sang tiêm insulin dưới da, cần lưu ý:
+ (1) hiệu quả của insulin tiêm dưới da chậm hơn tiêm tĩnh mạch, vì thế mũi tiêm dưới da đầu tiên nên bắt đầu trước khi ngừng truyền insulin tĩnh mạch 1-2 giờ.
+ (2) Để đề phòng tình trạng "tái nhiễm toan ceton” và "nhiễm độc đường", nên dùng đủ liều insulin. Tùy tình trạng người bệnh, sẽ chọn insulin tác dụng nhanh trong 24 - 72 giờ đầu, hoặc nếu tình trạng người bệnh ổn định có thể dùng insulin bán chậm.
+ (3) Trong những tuần đầu sau khi bị nhiễm toan ceton, người bệnh có thể xuất hiện kháng insulin nhẹ, bởi thế liều insulin có thể cao hơn liều dùng thông thường. Khi đã trở lại bình thường nếu không chú ý đặc điểm này để điều chỉnh liều insulin sẽ dễ gây hạ glucose máu.
- Liệu pháp Heparin liều thấp nên được sử dụng, nhất là ở những người có yếu tố nguy cơ mắc bệnh lý tĩnh mạch, người cao tuổi, người có tiền sử tắc mạch, mất nước nặng.
IV. PHÒNG NGỪA NHIỄM TOAN CETON
Nhiễm toan ceton ở người đái tháo đường có thể ngăn ngừa bằng cách giáo dục cho người bệnh những kiến thức cần thiết và sự chăm sóc của thày thuốc.
1. Người bệnh
+ Biết cách tự theo dõi lượng glucose máu và ceton nước tiểu.
+ Liên hệ ngay với thày thuốc khi có mắc thêm một bệnh khác, khi xuất hiện các triệu chứng bất thường như buồn nôn, sốt, đau bụng, ỉa chảy hoặc nồng độ glucose máu cao, ceton trong nước tiểu dai dẳng… Đây là những dấu hiệu báo trước khả năng nhiễm toan ceton.
+ Không bao giờ được tự ý giảm liều tiêm insulin, hoặc tự ý bỏ thuốc ngay cả khi mắc một bệnh khác.
2. Thầy thuốc
+ Thông báo cho người bệnh biết tình hình bệnh tật, cách phát hiện những triệu chứng hoặc dấu hiệu nguy hiểm cần đi khám bệnh.
+ Khi thăm khám phải tỉ mỉ để phát hiện những diễn biến bất thường của bệnh. Phân loại người bệnh theo giai đoạn bệnh để có kế hoạch chăm sóc cho phù hợp.
TÀI LIỆU THAM KHẢO
1. George S. Eisenbath; Kenneth S. Polonsky; JohnB Buse: Type 1 Diabetes Mellitus; Williams Textbook of Endocrinology - Edition 11(2008); p 1407- 1411.
2. Philip E. Cryer: Glucose Homeostasis and Hypoglycemia; Williams Textbook of Endocrinology - Edition 11(2008); p 1503-1533.
3. Saul Gennuth, MD: Therapy for Diabetes Mellitus and related Disorders; 2004. Diabetic Ketoacidosis and Hyperosmolar Hyperglycemic State in Adults; p: 87-99.
HÔN MÊ TĂNG ÁP LỰC THẨM THẤU DO ĐÁI THÁO ĐƯỜNG
I. ĐẶC ĐIỂM SINH LÝ BỆNH
1. Đặc điểm
Đây là hội chứng thường gặp ở người mắc đái tháo đường typ 2 trên 60 tuổi, nữ thường gặp hơn nam.
Bệnh có tiên lượng xấu, tỷ lệ tử vong cao ngay cả khi được cấp cứu ở những trung tâm có đầy đủ phương tiện và có những chuyên gia giỏi, nếu có qua khỏi cũng thường để lại di chứng.
Tăng áp lực thẩm thấu máu do tăng glucose máu không nhiễm toan ceton có thể gặp ở người chưa bao giờ được chẩn đoán đái tháo đường typ 2 và thường là nguyên nhân phải vào viện cấp cứu ở người bệnh đái tháo đường typ 2.
Hôn mê do tăng áp lực thẩm thấu tăng glucose máu có nhiều điểm giống với hôn mê nhiễm toan ceton. Tuy nhiên có nhiều điểm khác nhau, nhất là về mức độ tổn thương. Đặc điểm chính của bệnh là tăng glucose máu, mất nước và điện giải. Người hôn mê do tăng áp lực thẩm thấu tăng glucose máu không nhiễm toan ceton có đặc điểm lớn nhất là mất nước, đa phần là mất nước nặng. Thường khi đã có triệu chứng rối loạn ý thức trên lâm sàng, lượng nước mất có thể chiếm tới 25% trọng lượng cơ thể.
Đặc điểm quan trọng để phân biệt với hôn mê nhiễm toan ceton là không có thể ceton hoặc có rất ít trong nước tiểu. Đó là do:
+ Nồng độ insulin tăng cao ở hệ thống cửa làm giảm khả năng tạo ra thể ceton tại gan.
+ Hệ thống hormon đối lập không bị tăng tiết nhiều, không giảm lượng insulin máu, nên giảm khả năng ly giải triglycerides, từ đó giảm khả năng tạo thể ceton ở gan.
+ Bản thân sự tăng áp lực thẩm thấu có thể ức chế sự phân hủy lipid - nguồn tạo ra acid béo tự do để gan tổng hợp nên các thể ceton, vì thế lượng ceton cũng không tăng lên.
2. Nguyên nhân và yếu tố thuận lợi cho bệnh xuất hiện
Bệnh thường xuất hiện ngay sau một nhiễm trùng cấp, cũng có khi sau một stress về tinh thần hoặc thực thể; nhưng nhiều trường hợp không tìm thấy nguyên nhân trực tiếp nào.
Có tới 40% các trường hợp hôn mê do tăng áp lực thẩm thấu tăng glucose máu không nhiễm toan ceton là điều kiện để phát hiện ra người bệnh bị đái tháo đường typ 2.
Bảng 1. Các yếu tố thuận lợi làm xuất hiện hôn mê do tăng áp lực thẩm thấu máu, tăng glucose máu không nhiễm toan ceton
|
Các thuốc |
Quá trình điều trị |
Bệnh mạn tính |
Bệnh cấp tính |
|
Glucocorticoid Lợi niệu Diphenylhydantoin Thuốc chẹn α - Andrenergic Diazoxide L - asparaginase Các thuốc ức chế miễn dịch |
Lọc màng bụng Thẩm phân máu Stress ngoại khoa Truyền nhiều glucose. Sau phẫu thuật |
Bệnh thận Bệnh tim Tăng huyết áp Đột quỵ Uống rượu Bệnh tâm thần Mất cảm giác khát |
Nhiễm trùng Nhiễm khuẩn tiết niệu. Loét ổ gà Nhiễm trùng máu Chảy máu đường tiêu hóa. Tai biến mạch não Nhồi máu cơ tim Viêm tụy cấp. |
3. Thuật ngữ
Thuật ngữ “Tình trạng tăng áp lực thẩm thấu do tăng glucose máu” đã được Ennis và Kreisberg - năm 1994, đề nghị thay bằng “tình trạng tăng áp lực thẩm thấu do tăng glucose máu không nhiễm toan ceton” và nặng hơn là “Hôn mê tăng áp lực thẩm thấu do tăng glucose máu không nhiễm toan ceton”. Thuật ngữ này đã bao hàm các ý nghĩa sau:
- Tình trạng tăng áp lực thẩm thấu do tăng glucose máu; lâm sàng có thể đã có tình trạng nhiễm toan ceton với nhiều mức độ khác nhau.
- Các mức độ rối loạn ý thức khác nhau có thể gặp ở lâm sàng, nặng nhất là tình trang hôn mê.
II. TRIỆU CHỨNG VÀ DẤU HIỆU
1. Lâm sàng
Có bốn đặc điểm chính:
- Lượng glucose máu tăng cao ³ 33,3mmol/l (600mg/dl) thường từ 55,5 (1000mg/dl) - 111,1mmol/l (2000mg/dl).
- Không có thể ceton trong nước tiểu hoặc có rất nhẹ.
- Áp lực thẩm thấu huyết tương hoặc huyết thanh trên 330 mOsm/kg nước.
- Dấu hiệu mất nước nặng.
Ngoài ra còn có nhiều các bất thường về thần kinh khác như mất ngôn ngữ, liệt nhẹ một nửa người, bán manh, rung giật nhãn cầu và thậm chí có cả dấu hiệu Babinski, cũng có thể gặp trong hôn mê tăng glucose máu không nhiễm toan ceton.
Bảng 2. Sự khác biệt chính về lâm sàng giữa hôn mê do tăng glucose máu không nhiễm toan ceton với hôn mê do nhiễm toan ceton. Có thể so sánh như sau:
|
Các yếu tố |
Nhiễm toan ceton |
Tăng áp lực thẩm thấu |
|
Tuổi |
Bất kỳ lứa tuổi nào |
Thường trên 60 tuổi |
|
Diễn biến |
Vài giờ hoặc vài ngày |
Vài ngày hoặc vài tuần |
|
Tỷ lệ tử vong (%) |
> 5% |
50% |
|
Glucose máu |
Cao |
Rất cao |
|
Áp lực thẩm thấu |
Cao |
Rất cao |
|
Natri máu |
Bình thường hoặc thấp |
Bình thường hoặc cao |
|
Bicarbonat |
< 15 mEq/L |
Bình thường hoặc hơi thấp |
|
Ceton máu |
++++ |
Âm tính hoặc (+) nhẹ |
|
Đang điều trị |
Insulin |
Chế độ ăn ± thuốc viên hạ glucose máu |
2. Các xét nghiệm cận lâm sàng
Buộc phải có để chẩn đoán và theo dõi:
+ Glucose máu
+ Điện giải máu, nhất là Natri máu
+ Kali máu.
+ Ure và Creatinin máu
+ Bicarbonat, có thể tăng nhẹ do lượng acid lactic bị tích lại (do hạ huyết áp và tốc độ tuần hoàn ngoại biên bị suy giảm).
Có thể dựa vào công thức sau để tính áp lực thẩm thấu máu: Áp lực thẩm thấu máu = 2 (Na + K) + Urea + Glucose.
(Đơn vị tính các chỉ số là mmol/l).
Chẩn đoán xác định khi áp lực thẩm thấu > 330 mosmol/kg nước.
3. Chẩn đoán phân biệt
Bảng 3. Chẩn đoán phân biệt giữa tình trạng nhiễm toan ceton và hội chứng tăng áp lực thẩm thấu- tăng đường máu
|
|
Nhiễm toan ceton |
Tăng thẩm thấu |
||
|
Nhẹ |
Trung bình |
Nặng |
G.ht > 33,3 mmol/l) |
|
|
pH máu ĐM |
7,25- 7,30 |
7,0-<7,24 |
< 7,00 |
>7,3 |
|
Bicarbonate |
15-18 mEq/L |
10-<15 mEq/L |
< 10,0 mEq/L |
>15mEq/L |
|
Ceton máu |
Dương tính |
Dương tính |
Dương tính |
+ nhẹ |
|
ALTT máu |
Thay đổi |
Thay đổi |
Thay đổi |
>330 mOsm/kg |
|
Anion gap |
>10,0 |
>12,0 |
>12,0 |
Thay đổi |
|
Tri giác |
Tỉnh táo |
Tỉnh táo/lơ mơ |
Sững sờ/hôn mê |
Sững sờ/hôn mê |
Ghi chú: G.ht: Glucose huyết tương;
ALTT máu = 2 (Na + K) + Ure + Glucose (mmol/l).
Anion gap: (Na+)- [(Cl- + HCO3- mEq/l]
III. NGUYÊN TẮC ĐIỀU TRỊ
Sử dụng insulin, dịch truyền và kali cho phù hợp là điều kiện để đưa người bệnh ra khỏi tình trạng hôn mê. Tuy nhiên, nếu như trong cấp cứu hôn mê nhiễm toan ceton sử dụng insulin được quan tâm hàng đầu, thì trong hôn mê tăng áp lực thẩm thấu máu, việc bù phụ nước, điện giải phải được ưu tiên nhất.
1. Bồi phụ nước, điện giải
Là yếu tố quan trọng nhất, dịch được chọn là các dung dịch đẳng trương. Điều cần nhớ là khi nồng độ glucose máu giảm xuống, sự mất cân bằng thứ phát giữa áp lực trong và ngoài tế bào lại xảy ra.
Để tránh hiện tượng này, người ta khuyên nên phục hồi sự mất nước ở mức độ phù hợp với tuổi và tình trạng người bệnh, đặc biệt với người cao tuổi thường kèm theo các bệnh lý về thận và tim mạch.
Điểm quan trọng để xác định lượng dịch truyền vào là phải tính được lượng Na+ thực tế. Có thể tham khảo công thức tính sau.
A = Na+ + 1,6 (G- 5,5)/5,5.
D = 0,6* P * [(A/140)-1]
(A là lượng Na+ thực tế; Na+ là lượng đo được trong huyết tương người bệnh tính bằng mmol/l); D là lượng dịch cần bổ sung, tính bằng lít; P là trọng lượng cơ thể, tính bằng kg; G là lượng glucose huyết tương tính bằng mmol/l).
Ví dụ, một người bệnh nhập viện được chẩn đoán là hôn mê tăng đường máu không nhiễm toan ceton, nặng khoảng 60 kg, xét nghiệm có lượng Glucose máu là 35 mmol/l; Na+ huyết tương là 143 mmol/l.
Lượng Na+ thực là:
A = Na+ + 1,6(G- 5,5)/5,5 = 143 + 1,6(35 - 5,5)/5,5 = 151,6.
Lượng dịch cần bù là:
D = 0,6*P * [(A/140)-1] = 0,6 * 60 * (151,6/140 - 1) = 2,98 lít # 3 lít
Đây là lượng dịch cần bù cho cơ thể đã bị mất trong một thời gian dài. Tuy nhiên cách bù như thế nào phải phụ thuộc vào tình hình thực tế của người bệnh để có chỉ định phù hợp. Tốt nhất là đặt catheter để theo dõi áp lực tĩnh mạch trung tâm và điều chỉnh lượng dịch truyền.
Cần lưu ý nếu nồng độ Triglycerid tăng quá cao cũng sẽ làm thay đổi nồng độ Na+ máu.
Cũng cần chú ý theo dõi và điều chỉnh Kali trong máu người bệnh.
2. Insulin
Vì người bệnh thường không có tình trạng nhiễm toan ceton nặng và mục đích phấn đấu là làm giảm nồng độ glucose máu từ 3-5 mmol/giờ, nên việc sử dụng insulin với liều nhỏ cần được chỉ định sớm. Người bệnh hôn mê tăng áp lực thẩm thấu thường nhạy cảm với insulin, do vậy dễ bị hạ glucose máu, nhất là khi truyền tĩnh mạch.
Thông thường người ta bắt đầu với liều 1- 2 đơn vị/giờ (tương đương 0,05 đơn vị/kg/giờ), sau đó phải tiếp tục theo dõi để tăng liều cho tới khi đạt được mục đích giảm glucose máu từ 3 - 5 mmol/giờ. Đích đạt tới nên duy trì mức glucose huyết tương từ 14-16,7 mmol/L cho tới khi tình trạng tri giác của người bệnh được cải thiện.
3. Chống đông máu
Khác với người hôn mê nhiễm toan ceton, người bệnh hôn mê do tăng áp lực thẩm thấu có nguy cơ tắc mạch cao hơn nhiều, vì thế việc sử dụng chất chống đông máu là bắt buộc cho mọi trường hợp (nếu không có chống chỉ định).
4. Điều trị các bệnh phối hợp nếu có, bổ sung vitamin và khoáng chất.
TÀI LIỆU THAM KHẢO
1. Ennis ED, Stahl EJVB, Kreisberg RA: The Hyperosmolar hyperglycaemic syndrome. Diabetes Rev, 1994; 2: 115-126.
2. John B. Buse; Keneth S, Polonsky; Charles F.Burrant: Type 2 Diabetes Mellitus; Williams Textbook of Endocrinology - Edition 11(2008); p. 1329-1389.
3. Saul Gennuth, MD: Therapy for Diabetes Mellitus and related Disorders; 2004. Diabetic Ketoacidosis and Hyperosmolar Hyperglycemic State in Adults; p: 87-99
HẠ GLUCOSE MÁU
I. ĐẠI CƯƠNG
1. Đặc điểm sinh lý
Triệu chứng hạ glucose máu thường xảy ra khi lượng glucose huyết tương còn khoảng 2,7-3,3 mmol/l. Nếu glucose huyết tương lúc đói < 2,8 mmol/l (50 mg/dl) là hạ glucose máu nặng, còn khi lượng glucose máu < 3,9 mmol/l (< 70 mg/dl) đã bắt đầu được xem là có hạ glucose máu. Người bệnh trẻ tuổi có xu hướng biểu hiện lâm sàng ở mức glucose huyết tương cao hơn (3,8 mmol/= 68 mg/dl) so với người trưởng thành (3,1 mmol/l = 56 mg/dl).Tùy theo mức glucose trong huyết tương sẽ có những biểu hiện lâm sàng tương ứng.
Hạ glucose máu là hậu quả của tình trạng mất cân bằng giữa hai quá trình cung cấp và tiêu thụ glucose trong máu (hệ tuần hoàn).
Các nguyên nhân thường gặp là:
+ Sử dụng thuốc làm tăng bài tiết insulin với liều không phù hợp (insulin là hormon có tác dụng ức chế sản xuất glucose tại gan, kích thích tiêu thụ glucose ở cơ vân và mô mỡ).
+ Giảm tiếp nhận thức ăn (do chế độ ăn uống khắt khe hoặc có vấn đề về rối loạn hấp thu).
+ Tăng mức độ luyện tập (làm tăng sử dụng glucose ở cơ vân).
Khi glucose máu hạ thấp, cơ thể sẽ tự bảo vệ bằng cách tăng tiết các hormon có đặc điểm làm tăng glucose máu, còn gọi là các hormon điều hòa ngược hay hormon có tác dụng đối kháng với insulin: ví dụ glucagon, catecholamin (adrenalin), cortisol. Glucagon, adrenalin có vai trò quan trọng; chúng là những chất kích thích bài tiết glucose tại gan; ngoài ra adrenalin còn làm tăng glucose máu bằng cách giảm thu nạp glucose tại mô.
Các phản ứng sinh lý có tính cơ bản như giảm bài tiết insulin (phản ứng cơ bản thứ nhất), tăng tiết glucagon (phản ứng cơ bản thứ hai), thường xảy ra có tính tức thời và nhiều khi không kèm triệu chứng lâm sàng. Từ phản ứng tăng tiết adrenalin (được xem như phản ứng cơ bản thứ ba) đã bắt đầu có biểu hiện rõ về lâm sàng, đồng thời đã gây ra những rối loạn khác ngoài hạ glucose máu. Phản ứng này cũng chỉ xuất hiện khi glucagon không đủ khả năng điều hòa lại glucose máu một cách sinh lý.
Tuy nhiên ở các người bệnh đái tháo đường typ 1, đáp ứng với hạ glucose máu sẽ bất thường, do:
- Suy giảm bài tiết glucagon.
- Khi thời gian mắc bệnh kéo dài, sự bài tiết của adrenalin cũng suy giảm.
- Lượng insulin hấp thu qua đường dưới da thay đổi sẽ phá vỡ thế cân bằng vốn đã mỏng manh giữa hai hệ thống hormon điều hòa glucose máu.
2. Những đặc điểm cần lưu ý khác
- Hệ thống hormon điều hòa glucose máu và các triệu chứng báo động của hệ thống thần kinh tự chủ giảm đi sau nhiều năm bị đái tháo đường.
- Một vài loại thuốc được sử dụng điều trị đái tháo đường và biến chứng cũng có khả năng gây hạ glucose máu hoặc làm mờ đi các dấu hiệu sớm của hạ glucose;
- Liệu pháp điều trị tích cực bằng insulin làm tăng nguy cơ hạ glucose máu không triệu chứng, nhất là ở người bệnh bị bệnh đã lâu, người bệnh lớn tuổi.
- Một số bằng chứng cho thấy việc sử dụng insulin người cũng làm tăng tỷ lệ hạ glucose máu không triệu chứng.
II. CHẨN ĐOÁN
1. Chẩn đoán xác định phải dựa vào xét nghiệm sinh hóa
Sinh hóa: Khi nồng độ glucose máu < 2,8mmol/l (50 mg/dl) là hạ glucose máu nặng, còn khi glucose máu <3,9mmol/l (< 70mg/dl) đã bắt đầu được xem là có hạ glucose máu (hạ glucose máu sinh hóa).
2. Lâm sàng
Có nhiều mức độ.
2.1. Mức độ nhẹ
Thường là các triệu chứng vã mồ hôi, run chân tay và đói. Đây là triệu chứng của hệ thần kinh tự chủ.
Các triệu chứng này sẽ mất đi khoảng 10 -15 phút sau khi ăn, uống 10 - 15 gram carbohydrate. Ở mức độ này người bệnh có khả năng tự điều trị được.
2.2. Mức độ trung bình
Ở mức độ này, có các triệu chứng lâm sàng do đáp ứng của hệ thống thần kinh tự chủ và của hệ thần kinh trung ương với giảm lượng glucose ở mô như: đau đầu, thay đổi hành vi, dễ bị kích thích, giảm khả năng chú ý, ngủ gà.
Thông thường người bệnh không đủ tỉnh táo để kết hợp điều trị với thày thuốc. Thời gian phục hồi sẽ lâu hơn. Nếu không can thiệp kịp thời, người bệnh cũng mau chóng chuyển sang mức nặng.
2.3. Mức độ nặng
Lúc này lượng glucose máu hạ rất thấp. Biểu hiện lâm sàng bằng hôn mê, mất cảm giác hoặc những cơn co giật. Cấp cứu lúc này cần truyền glucose tĩnh mạch và/hoặc glucagon (tiêm bắp hoặc tiêm dưới da).
2.4. Hạ glucose máu tiềm tàng hay hạ glucose máu không triệu chứng
Trước đây người ta cho rằng hạ glucose máu không có triệu chứng cảnh báo – hay hạ glucose máu tiềm tàng - là rất hiếm. Thật ra tai biến này rất hay gặp, nhất là ở những người bệnh được áp dụng phương pháp trị liệu tích cực. Những người có cơn hạ glucose máu không triệu chứng lặp lại nhiều lần sẽ gây ra những tác hại:
- Làm "cùn” đi cơ chế hoạt động của hệ thống hormon ngăn chặn hạ glucose máu.
- Hạ thấp ngưỡng "báo động” về nguy cơ hạ glucose máu của cơ thể.
Để chẩn đoán xác định người bệnh cần định lượng glucose máu, khi lượng glucose máu <3,1mmol/l (< 55mg/dl) đã bắt đầu được xem là có hạ glucose máu tiềm tàng trên lâm sàng, lúc này đã cần đến sự can thiệp của các nhà chuyên môn có kinh nghiệm.
Khi đã có hạ glucose máu không triệu chứng, không nên điều khiển phương tiện giao thông, không nên tiếp tục luyện tập...
III. ĐIỀU TRỊ CƠN HẠ GLUCOSE MÁU
1. Với thể nhẹ
Chỉ cần 10-15g carbohydrate uống là glucose máu nhanh chóng trở lại bình thường (uống đường, nước đường).
Cần nhớ, không dùng socola và kem để điều trị hạ glucose máu cấp.
Trường hợp người bệnh đang đi trên đường, hoặc người bệnh đang điều khiển phương tiện giao thông, có dấu hiệu hạ glucose máu, tốt nhất là nên dừng lại 10 - 15 phút đợi khi glucose máu trở lại bình thường hãy tiếp tục công việc.
2. Thể trung bình
Có thể dùng đường uống để can thiệp, nhưng cần thời gian dài hơn và liều dùng lớn hơn để glucose máu trở lại bình thường. Có thể dùng glucagon tiêm bắp hoặc dưới da kết hợp với uống carbohydrat (đường, nước đường).
3. Hạ glucose máu nặng
Do người bệnh mất ý thức nên không có khả năng nuốt, vì thế cho uống có thể sẽ bị sặc vào đường thở. Những người bệnh này buộc phải tiêm bắp hoặc tiêm dưới da glucagon và tiêm tĩnh mạch glucose ưu trương và sau đó tiếp tục truyền tĩnh mạch glucose.
Thông thường tình trạng lâm sàng sẽ khá lên sau 10 - 15 phút tiêm glucagon và 1 - 5 phút sau truyền glucose. Nếu hạ glucose máu đã lâu và mức đường trong máu quá thấp, việc phục hồi tâm thần có thể lâu hơn (trong nhiều giờ). Trong trường hợp này có truyền đường nữa hay không là tùy thuộc vào hàm lượng glucose trong máu.
Nếu hạ glucose máu có triệu chứng thần kinh, giai đoạn sau có thể có đau đầu, trạng thái u mê, mất trí nhớ và nôn mửa. Trường hợp này có thể dùng thuốc an thần để điều trị triệu chứng.
Sau khi qua giai đoạn cấp cứu, người bệnh nên đề phòng bằng cách hoặc là tăng chế độ ăn hoặc ăn bữa ăn phụ (tỷ lệ ~10% tổng số calo trong ngày).
3.1. Glucagon
Liều Glucagon cần cho điều trị hạ glucose máu thể trung bình hoặc nặng:
- Với trẻ <5 tuổi liều dùng 0,25 - 0,4mg.
- Tuổi từ 5 - 10 tuổi liều dùng 0,5 - 1,0mg.
- Trên 10 tuổi liều dùng là 1,0mg.
Đường dùng: Có thể tiêm dưới da, tiêm bắp (Glucagon không dùng đường tiêm tĩnh mạch). Glucagon chỉ có hiệu quả nếu người bệnh còn dự trữ glycogen trong gan.
Cách sử dụng glucagon phải được hướng dẫn cho người thân của người bệnh, thậm chí cho cả những chủ nhà trọ hoặc nhân viên khách sạn để họ có thể sử dụng được trong những trường hợp cấp cứu.
3.2. Glucose qua đường tĩnh mạch
Là phương pháp điều trị cơ bản nhất nếu có sẵn nhân viên y tế phục vụ. Trong trường hợp hạ glucose máu nặng, glucose tiêm tĩnh mạch phối hợp với glucagon được xem là phương pháp cấp cứu hoàn hảo nhất. Hạn chế của phương pháp này là phải có nhân viên y tế. Thường khi bắt đầu cấp cứu người ta thường dùng:
+ 10 - 25g (trong dung dịch Dextrose 50%, hoặc glucose 50%).
+ 50 - 100ml dung dịch glucose 30%.
Thời gian để tiến hành cấp cứu ban đầu từ 1-3 phút. Cấp cứu ban đầu tiêm glucose vào đường tĩnh mạch sau đó sẽ tiếp tục duy trì đường truyền tĩnh mạch.
Liều cấp cứu tiếp theo phụ thuộc đáp ứng của người bệnh. Thông thường, người ta cho glucose đường tĩnh mạch với liều 5-10g/giờ. Glucose sẽ được tiếp tục truyền cho đến khi người bệnh hồi phục hoàn toàn và có khả năng tự ăn, uống được.
4. Hạ glucose máu không được cảnh báo hay hạ glucose máu không triệu chứng
Theo nghiên cứu DDCT (Diabetes Cotrol and Complication Trial) thì 1/3 các trường hợp hạ glucose máu nặng xảy ra khi người bệnh thức. Đặc biệt hạ glucose máu thể này thường xảy ra ở những người bệnh được điều trị tích cực, nhưng không kèm theo các dấu hiệu hoặc triệu chứng để người bệnh có thể nhận biết ngăn ngừa các triệu chứng về thần kinh của thiếu glucose tại mô.
Để phòng chống, cách tốt nhất là giáo dục cho người bệnh cách tự theo dõi glucose máu, tự điều chỉnh lại chế độ luyện tập, chế độ ăn uống.
Ngược lại với hạ glucose máu trung bình và nặng có thể gây nguy hiểm đến tính mạng, trong hạ glucose máu không triệu chứng, lượng glucose máu tưởng như được duy trì ở mức an toàn. Những cơn hạ glucose máu kiểu này xảy ra với thời gian dài hoặc ngắn nhưng liên tục sẽ rất nguy hiểm vì nó có khả năng gây hủy hoại hệ thống thần kinh trung ương. Đặc biệt nguy hiểm nếu những cơn này xảy ra ở người trẻ. Một số người bệnh phát triển đến cảm giác sợ hãi do hạ glucose máu hoặc những nhận thức sai lệch khác. Cảm giác sợ hãi do hạ glucose máu dẫn đến ăn quá nhiều, làm cho mất tác dụng điều trị của insulin. Nếu hiện tượng đó xảy ra, cần phối hợp liệu pháp điều trị làm ổn định tinh thần cho người bệnh. Trong thời gian này cần duy trì lượng glucose máu ở giới hạn từ 11,1 ¸ 16,7 mmol/l.
5. Lưu ý hiệu ứng Somogyi (tăng glucose huyết phản ứng sau cơn hạ glucose máu)
Nguyên lý của hiệu ứng này là khi lượng glucose máu hạ thấp sẽ kích thích hệ thống hormon đối kháng tác dụng của insulin, bài tiết các hormon có tác dụng làm tăng glucose huyết (Glucagon, Adrenalin, Cortisol, hormon tăng trưởng). Quá trình phóng thích glucose từ glycogen dự trữ ở gan được kích thích, do vậy làm tăng lượng glucose trong máu. Điều đáng lưu ý là chính các hormon này có thể là nguyên nhân kháng insulin từ 12 đến 48 giờ. Cũng còn một nguyên nhân nữa làm tăng glucose máu là do lượng đường đưa vào cấp cứu quá nhiều so với yêu cầu của cơ thể.
Hiệu ứng Somogyi có thể xảy ra sau một cơn hạ glucose máu ban đầu, nhưng cũng có khi xảy ra bất cứ lúc nào sau khi có cơn hạ glucose máu. Hiệu ứng Somogyi rất hay gặp trong quá trình điều trị, nhất là khi người bệnh sử dụng thuốc hạ glucose máu không hợp lý.
Để phòng tránh hiệu ứng Somogyi về đêm, có thể giảm liều insulin buổi tối hoặc ăn bữa phụ trước khi đi ngủ.
Hiệu ứng Somogyi có thể đưa đến chẩn đoán lầm là tăng glucose máu do chưa đủ liều insulin, để chẩn đoán hiệu ứng này cần đo insulin trong vài giờ liên tiếp, nếu glucose huyết thay đổi nhanh từ thấp đến cao, thí dụ glucose máu đo lần đầu là 40 mg/dl, 2-3 giờ sau glucose máu tăng đến 400 mg/dl thì đó là hiệu ứng Somogyi hay tăng glucose máu do phản ứng.
IV. PHÒNG VÀ CHỐNG HẠ GLUCOSE MÁU
Để phòng chống cơn hạ glucose máu có hiệu quả, việc cần làm là tìm hiểu những nguyên nhân có thể gây ra hạ glucose máu.
1. Các nguyên nhân hay gặp của hạ glucose máu
1.1. Những nguyên nhân có liên quan đến sử dụng insulin
- Do quá liều.
- Thời gian tiêm không phù hợp với bữa ăn hoặc loại insulin dùng không phù hợp.
- Liệu pháp điều trị tăng cường bằng insulin.
- Thất thường hấp thu của insulin tại nơi tiêm.
+ Hấp thu nhanh hơn nếu tiêm ở vùng hay vận động.
+ Vị trí tiêm có vấn đề: teo lớp mỡ dưới da hoặc loạn dưỡng vùng tiêm...
- Sử dụng nhiều insulin tinh khiết hoặc đổi từ dạng tổng hợp sang các dạng insulin trộn hoặc insulin người làm thay đổi tốc độ hấp thu.
1.2. Chế độ dinh dưỡng
- Ăn ít. Bữa ăn không đủ lượng carbohydrate so với liều insulin.
- Thời gian giữa các bữa ăn chưa phù hợp.
1.3. Luyện tập
Không có kế hoạch, hoặc mức độ và thời gian luyện tập không phù hợp.
1.4. Uống rượu và sử dụng phối hợp với một số thuốc
- Khả năng tân tạo đường tại gan bị suy giảm khi uống rượu.
Các nguyên nhân gây hạ glucose máu hay gặp nhất là những sai sót trong chỉ định liều lượng insulin, lịch trình các mũi tiêm, sự phân bố các bữa ăn không phù hợp, đây là những nguyên nhân chính gây ra hạ glucose máu.
1.5. Các nguyên nhân khác
Người ta cũng đã ghi nhận những lý do tưởng như hiếm gặp khác; ví dụ:
- Ngủ muộn hơn lệ thường cũng là mối nguy hiểm tiềm tàng cho người bệnh, vì nó làm vỡ thế cân bằng giữa thời gian tiêm insulin và việc thu nhận thức ăn của cơ thể.
- Nhiều trường hợp hạ glucose máu nặng, thậm chí tử vong, xảy ra sau các bữa tiệc do người bệnh uống nhiều rượu, hoặc sau khi có tăng hoạt động đột ngột mà không giảm liều thuốc hoặc không có chế độ bù đắp cho đủ số năng lượng bị tiêu hao.
2. Các yếu tố liên quan đến phòng cơn hạ glucose máu
Một chế độ điều trị phù hợp bao gồm chế độ ăn, chế độ nghỉ ngơi, chế độ tiêm thuốc, chế độ luyện tập phù hợp, là biện pháp phòng chống hữu hiệu nhất.
2.1. Giấc ngủ
Để đảm bảo an toàn, người ta thường tiêm insulin bán chậm vào buổi tối. Với liều dự tính thông thường người bệnh có thể ngủ thêm 30-60 phút. Nhưng nếu người bệnh ngủ thêm trên 1 giờ phải bổ sung năng lượng hoặc đổi liều insulin. Ví dụ nếu người bệnh định ngủ thêm trên 60 phút, có thể giảm 10-15% liều insulin bán chậm hoặc chậm của mũi tiêm tối hôm trước. Cũng có thể người bệnh vẫn sử dụng thuốc đúng liều lượng, nhưng được đánh thức dậy đúng giờ, làm test kiểm tra glucose máu, ăn sáng, tiêm mũi insulin buổi sáng rồi lại ngủ tiếp.
2.2. Chế độ luyện tập
Luyện tập làm tăng sự hấp thu, tăng nhạy cảm của insulin ở mô đích. Điều quan trọng để tránh hạ glucose máu khi luyện tập là người bệnh phải có nguồn carbohydrate bổ sung kịp thời, nhanh chóng. Trường hợp đang luyện tập mà có dấu hiệu hạ glucose máu phải ngừng tập ngay. Nếu hạ glucose máu xảy ra sau khi tập, phải có bữa ăn phụ trước khi tập. Để tránh hạ glucose máu khi luyện tập người ta còn khuyên nên giảm liều insulin. Đây là biện pháp dự phòng không tăng năng lượng, thường áp dụng cho những đối tượng không muốn tăng cân.
3. Giáo dục, hướng dẫn người bệnh tự theo dõi, điều chỉnh chế độ điều trị
Để người bệnh hiểu và tự theo dõi bệnh luôn là mục đích quan trọng nhất của công tác giáo dục sức khỏe cộng đồng. Việc tự theo dõi glucose máu phải được giáo dục cho tất cả người bệnh đái tháo đường, kể cả người chưa có điều kiện sử dụng máy theo dõi đường huyết.
TÀI LIỆU THAM KHẢO
1. Philip E Cryer, MD, Irene E. and Michael M. Karl (2004). Hypoglycemia During Therapy of Diabetes; Therapy for Diabetes Mellitus and related Disorders.
2. Philip E. Cryer: Glucose Homeostasis and Hypoglycemia; Williams Textbook of Endocrinology-Edition 11th (2008); p 1503-1533.
BỆNH TIM MẠCH VÀ ĐÁI THÁO ĐƯỜNG
Bệnh tim mạch bao gồm bệnh mạch vành (BMV), từ không triệu chứng đến đau thắt ngực, nhồi máu cơ tim, đột tử do BMV, suy tim, bệnh van tim, bệnh mạch máu não.
Bệnh tim mạch là nguyên nhân chính của tử vong trên toàn thế giới.
Bệnh mạch vành, đột quỵ, bệnh mạch máu ngoại vi (thuộc nhóm biến chứng mạch máu lớn của bệnh đái tháo đường) là ba nguyên nhân gây 80% trường hợp tử vong ở người đái tháo đường (ĐTĐ). Người bệnh đái tháo đường tăng nguy cơ bị bệnh cơ tim thiếu máu, bệnh cơ tim không do thiếu máu và đột tử.
Quản lý bệnh tim mạch ở người bệnh ĐTĐ cần một đội ngũ bao gồm bác sĩ chuyên khoa nội tiết chuyển hóa, bác sĩ tim mạch và bác sĩ nội khoa, các chuyên viên về dinh dưỡng, luyện tập thể lực, điều dưỡng.
Vai trò của các bác sĩ tuyến cơ sở là nhận biết các yếu tố nguy cơ tim mạch, điều trị tích cực các yếu tố nguy cơ này, nhận biết các trường hợp cấp cứu (thí dụ hội chứng mạch vành cấp) để sơ cứu và chuyển viện kịp thời.
BỆNH MẠCH VÀNH
I. ĐẠI CƯƠNG
Người bệnh ĐTĐ có tỉ lệ mắc BMV gấp 2-4 lần người không bị ĐTĐ.
Tỉ lệ tổn thương mạch vành được phát hiện khi làm chụp hình điện toán nhiều lát cắt (MSCT) ở người có nguy cơ BMV nhưng không có triệu chứng cao hơn rõ rệt ở người ĐTĐ so với người không có ĐTĐ, 91% so với 68%.
ĐTĐ được xem là tương đương với yếu tố nguy cơ của BMV. Người bệnh ĐTĐ không bị nhồi máu cơ tim có nguy cơ bị biến cố tim mạch chính tương đương (# 20%) với người không ĐTĐ đã bị nhồi máu cơ tim, sau 7 năm theo dõi.
Bệnh mạch vành trên người ĐTĐ thường xảy ra ở tuổi trẻ hơn so với người không ĐTĐ.
Biểu hiện bệnh lý của bệnh mạch vành rất đa dạng: từ không triệu chứng đến cơn đau thắt ngực ổn định, cơn đau thắt ngực không ổn định, nhồi máu cơ tim cấp, bệnh cơ tim thiếu máu mạn tính, suy tim sung huyết, ngừng tim đột ngột.
II. TRIỆU CHỨNG
Khó chịu vùng ngực, từ bụng đến cằm khi gắng sức, khó thở, yếu mệt, giảm khả năng đi bộ hoặc luyện tập, chóng mặt, hồi hộp, ngủ ngáy, rối loạn giấc ngủ, phù chân, tăng cân. Triệu chứng đau thắt ngực có thể thay đổi tùy theo tuổi, giới, trình độ học vấn, chủng tộc, thời gian bị bệnh ĐTĐ. Người bệnh ĐTĐ thường không có triệu chứng đau thắt ngực.
Khám thực thể: Tìm các dấu hiệu thường đi kèm với xơ vữa động mạch và bệnh ĐTĐ. Vòng cung lão hóa ở giác mạc, viêm răng lợi, dấu hiệu xơ cứng động mạch, tăng khoảng cách giữa huyết tâm thu - tâm trương (>50mmHg), âm thổi ở động mạch cảnh hay âm thổi hẹp động mạch chủ, tiếng ngựa phi ở tim, giảm phản xạ gân gối, giảm biên độ mạch mu chân, chai chân, loét chân.
Làm test kiểm soát chức năng nhận thức.
Giảm cương ở nam giới trẻ đái tháo đường liên quan với tăng nguy cơ bệnh mạch vành.
III. CÁC YẾU TỐ GIÚP CHẨN ĐOÁN
Chú ý các bệnh lý có nguy cơ cao bị biến cố mạch vành: tiền sử bị bệnh mạch vành, suy tim, đột quỵ.
Tiền sử gia đình có BMV sớm (<55 tuổi ở nam, <65 tuổi ở nữ), nếu cả cha mẹ và anh chị em đều bị bệnh, nguy cơ sẽ tăng rất cao.
Đo huyết áp, nằm và ngồi hoặc đứng. Đánh giá nguy cơ mạch vành:
Các yếu tố nguy cơ của bệnh mạch vành được ghi nhận ở người bệnh đái tháo đường bao gồm: tình trạng đề kháng insulin, tăng glucose huyết, tiểu albumin, tăng huyết áp, rối loạn chuyển hóa lipid, hút thuốc lá và béo phì.
Đối với người bệnh đái tháo đường có thể dùng thang điểm đánh giá theo UKPDS ![]() (http://dtu.ox.ac.uk/riskengine/index.php) www hay của Hiệp hội đáo tháo đường Mỹ (http://www.diabetes.org/living-with-diabetes/complications/diabetes-phd/)
(http://dtu.ox.ac.uk/riskengine/index.php) www hay của Hiệp hội đáo tháo đường Mỹ (http://www.diabetes.org/living-with-diabetes/complications/diabetes-phd/)
IV. CẬN LÂM SÀNG
- Đo bộ mỡ gồm cholesterol toàn phần, triglycerid, HDL và LDL cholesterol, tỉ số cholesterol toàn phần/HDL. Nếu tỉ số này >3/1 thì có liên quan với diễn tiến của tăng bề bày lớp áo trong động mạch cảnh.
- Đo CRP siêu nhạy cũng có lợi ở người bệnh có nguy cơ trung bình.
- Điện tim: chú ý các dấu dày nhĩ thất trái, bloc nhánh trái, khoảng cách QT hiệu chỉnh kéo dài, rung nhĩ, ngoại thu tâm nhĩ/tâm thất, nhịp tim không thay đổi theo nhịp thở.
- Các nghiệm pháp gắng sức: thảm lăn, nghiệm pháp gắng sức dùng thuốc và hình ảnh học khi có chỉ định (cần có ý kiến của chuyên khoa tim mạch).
- X quang: vôi hóa cung động mạch chủ thường liên hệ với thời gian bị bệnh ĐTĐ và có thể liên hệ đến bệnh nhiều nhánh của mạch vành.
- Siêu âm Doppler mạch máu: khi nghi ngờ có hẹp động mạch ngoại vi.
- Siêu âm tim đánh gíá dày thất trái và đo chức năng thất trái, phân suất tống máu thất trái, siêu âm động mạch cảnh tìm bề dày lớp áo trong.
- CT mạch vành xem tình trạng calci hóa động mạch vành, calci hóa động mạch vành có thể tiên đoán phần nào độ tắc hẹp.
V. ĐIỀU TRỊ PHÒNG NGỪA BỆNH MẠCH VÀNH Ở NGƯỜI BỆNH ĐTĐ
Đạt các mục tiêu điều trị tốt nhất: HbA1c <7%, huyết áp <140/80 mmHg, LDL < 100 mg/dL (2,6mmol/L) nếu người bệnh không có biến cố tim mạch và < 70 mg/dL (1,8mmol/L) nếu người bệnh đã có biến cố tim mạch.
1. Điều trị ĐTĐ
Hiện nay metformin và acarbose được chứng minh có lợi cho tim mạch trong nghiên cứu.
Tuy nhiên các nghiên cứu gần đây cho thấy giảm glucose huyết có giúp phòng ngừa bệnh tim mạch, nhất là khi điều trị toàn diện cùng với chế độ ăn, luyện tập, điều trị tăng huyết áp và rối loạn chuyển hóa lipid.
2. Điều trị tăng huyết áp
Ức chế men chuyển và ức chế thụ thể là thuốc được lựa chọn hàng đầu. Tiếp theo là lợi tiểu, chẹn kênh calci. Hiện nay có khuynh hướng phối hợp nhiều thuốc với liều thấp để giảm tác dụng phụ mà vẫn đạt mục tiêu điều trị.
Thuốc lợi tiểu với liều tương đương Chlorthalidon 12,5mg ảnh hưởng lên glucose huyết không đáng kể.
3. Điều trị rối loạn chuyển hóa lipid (tham khảo phần rối loạn chuyển hóa lipid)
Có thể kiểm soát tốt lipid bằng statin tác dụng kéo dài thí dụ rosuvastatin 5-10mg hoặc atorvastatin 10-20 mg mỗi ngày. Liều cao statin (atorvastatin 40-80mg/ngày) có thể được dùng sau khi người bệnh có hội chứng mạch vành cấp.
4. Sử dụng aspirin
Aspirin không được chỉ định trong phòng ngừa tiên phát ở người bệnh ĐTĐ theo khuyến cáo của Hiệp hội ĐTĐ Mỹ. Aspirin được chỉ định khi người bệnh đã có tiền sử bệnh mạch vành, và trên người ĐTĐ có nguy cơ bị bệnh mạch vành trong vòng 10 năm >10% và không có nguy cơ xuất huyết. Ở người bệnh không dung nạp aspirin có thể thay thế bằng clopidogrel.
5. Dinh dưỡng và luyện tập
5.1. Dinh dưỡng điều trị
Đối với đa số người bệnh, dinh dưỡng phù hợp nhất bao gồm các thức ăn mà người bệnh dùng hàng ngày. Khống chế tổng số năng lượng là vấn đề quan trọng hàng đầu, sau đó sẽ chọn lựa thức ăn tùy theo khẩu vị của người bệnh. Nguyên tắc tính toán các thành phần thức ăn thật chặt chẽ để kiểm soát glucose huyết không được chứng minh rõ ràng qua các nghiên cứu. Cũng cần hạn chế mỡ và đường đơn.
Người bệnh cần giảm cân nếu thừa cân, béo phì. Hiện nay có nhiều nghiên cứu về các khẩu phần giảm cân, trong đó một số người đã thành công trong thời gian ngắn với khẩu phần có thành phần mỡ cao và carbohydrat thấp. Do đó điều quan trọng là giảm cân và bác sĩ cùng người bệnh sẽ theo dõi hiệu quả của khẩu phần giảm cân để điều chỉnh kịp thời.
Ngoài ra cũng cần quan tâm đến tình hình tài chính và nền tảng văn hóa của người bệnh. Thí dụ, người bệnh ăn chay trường không dùng thịt có thể thiếu sắt, acid folic, sinh tố B12. Nếu ăn nhiều carbohydrat nhất là đường từ trái cây có thể tăng triglycerid.
Người nhịn ăn trong thời kỳ Ramadan của đạo Hồi rất dễ bị các biến chứng cấp của ĐTĐ. Do người bệnh nhịn ăn từ lúc mặt trời mọc đến lúc mặt trời lặn nên cần theo dõi glucose huyết, liều, thời gian dùng thuốc, và cần sự giúp đỡ của nhân viên y tế.
Giảm cân: Giảm cân 5-10% có thể cải thiện các yếu tố nguy cơ tim mạch như giảm HbA1c, huyết áp, triglycerid, và tăng HDL. Hiệu quả sẽ lớn hơn nếu giảm được 10-15% cân nặng. Cũng có nghiên cứu chứng minh giảm 7% cân nặng có thể có lợi cho người bệnh gan nhiễm mỡ.
Khẩu phần Đại Trung Hải (thành phần chất béo cao, carbohydrat <50%) có thể có lợi trong việc giảm cân và giảm một số yếu tố nguy cơ tim mạch ở người bệnh ĐTĐ typ 2 mới chẩn đoán.
Khẩu phần tăng đạm không tốt hơn khẩu phần carbohydrat cao trong điều trị ĐTĐ típ 2. Ở người có rối loạn glucose huyết lúc đói và rối loạn dung nạp glucose với nguy cơ tim mạch cao, không có bằng chứng là acid béo n-3 làm giảm biến cố tim mạch kể cả tử vong do bệnh tim mạch.
5.2. Luyện tập
Tất cả người bệnh ĐTĐ typ 2 đều có lợi khi luyện tập hoặc gia tăng vận động. Các hoạt động tiêu thụ oxy làm tăng tính nhạy cảm với insulin và có thể giúp cải thiện glucose huyết rất tốt.
Một chương trình luyện tập được cấu trúc phù hợp khoảng 30 phút mỗi ngày, các ngày trong tuần, sẽ giúp giảm HbA1c rõ rệt với điều kiện phải kết hợp với ăn uống đúng cách.
Người bệnh nên chọn loại hình phù hợp với sức chịu đựng và sức khỏe của mình.
Đi bộ là loại hình phù hợp với đa số vì dễ áp dụng và không tốn kém. Người bệnh thụ động chưa bao giờ tập luyện cần bắt đầu từ từ. Người bệnh già, bị bệnh đã lâu, có nhiều bệnh đi kèm, có nhiều yếu tố nguy cơ, đã có triệu chứng xơ vữa động mạch cần được kiểm tra tim mạch kỹ trước khi luyện tập theo chương trình, có thể cần phải làm nghiệm pháp gắng sức.
Nếu người bệnh theo một chương trình luyện tập có chuyên viên huấn luyện và theo dõi thì thường kết quả sẽ tốt hơn, nhưng điều này ít khi thực hiện được tại Việt Nam.
5.3. Phẫu thuật dạ dày
Ở người bệnh ĐTĐ typ 2 béo phì với các biến chứng nguy hiểm đến tính mạng (tại các nước phương Tây thường BMI ≥ 40/kg/m2, hoặc BMI thấp hơn nhưng có kèm các yếu tố nguy hiểm đến tính mạng của béo phì), có thể phẫu thuật dạ dày.
Tuy nhiên can thiệp này cần một đội ngũ chuyên khoa sửa soạn tiền phẫu, bác sĩ phẫu thuật, bác sĩ nội tiết chuyển hóa, bác sĩ tim mạch, chuyên gia dinh dưỡng để có thể duy trì hiệu quả lâu dài.
TĂNG HUYẾT ÁP Ở NGƯỜI BỆNH ĐÁI THÁO ĐƯỜNG
I. ĐẠI CƯƠNG
Khoảng 20 - 60% bệnh nhân ĐTĐ có tăng huyết áp (THA). Tại Việt Nam, theo một số nghiên cứu tại từng vùng, tỉ lệ tăng huyết áp ở người bệnh ĐTĐ thay đổi từ 50-70%.
Ở người bệnh ĐTĐ typ 1, THA thường xuất hiện sau khi người bệnh bị bệnh thận ĐTĐ, tuy nhiên người bệnh vẫn có thể có một bệnh khác đi kèm, thí dụ u tủy thượng thận…
Người bệnh ĐTĐ typ 2 có thể có THA ngay từ lúc mới chẩn đoán (THA và ĐTĐ cùng hiện diện khi người bệnh có hội chứng chuyển hóa) hoặc THA khi có biến chứng ở thận, hoặc khi có một bệnh đi kèm.
Ngoài ra THA cũng có thể được chẩn đoán trước ĐTĐ typ 2.
II. TRIỆU CHỨNG
Người bệnh có thể không có triệu chứng, hoặc có khi cảm thấy nhức đầu, đau ngực, khó thở.
Khám thực thể có thể nghe được âm thổi ở động mạch cảnh, thấy dấu hiệu dày thất trái. Cần bắt mạch ngoại vi và so sánh hai bên, khám đáy mắt để tìm dấu hiệu co thắt tiểu động mạch, mạch lựu, xuất tiết, xuất huyết… Siêu âm tim tìm dấu hiệu dày thất trái, rối loạn chức năng tâm thu, tâm trương.
Các dấu hiệu gợi ý THA thứ phát:
- Mạch đùi yếu so với mạch chi trên (huyết áp chi dưới thấp hơn huyết áp chi trên) gợi ý hẹp eo động mạch chủ;
- Âm thổi tâm thu ở bụng gợi ý hẹp động mạch thận;
- Khi giảm kali huyết không tương xứng với liều thuốc lợi tiểu cần loại trừ cường aldosteron;
- Cơn tăng huyết áp kèm chóng mặt, đổ mồ hôi gợi ý u tủy thượng thận;
- Rậm lông, mặt tròn, da mặt ửng đỏ, dấu rạn nứt da… gợi ý hội chứng Cushing;
- Mạch nhanh kéo dài, giảm cân nhanh, THA chủ yếu tâm thu gợi ý cường giáp;
- Ngủ ngáy, hay buồn ngủ ban ngày gợi ý tình trạng ngừng thở khi ngủ.
III. CHẨN ĐOÁN
THA ở người bệnh ĐTĐ được chẩn đoán khi huyết áp (HA) tâm thu ≥ 130 mmHg và/hoặc huyết áp tâm trương ≥ 80mmHg sau hai lần đo ở hai ngày khác nhau, người bệnh ở tư thế ngồi.
Các xét nghiệm cơ bản cần làm ở người bệnh THA: công thức máu, các chất điện giải, bộ mỡ, phân tích nước tiểu chú trọng tìm albumin hoặc đạm.
Các xét nghiệm khác sẽ chỉ định khi nghi ngờ có một nguyên nhân khác gây THA (chỉ định cần ý kiến của bác sĩ chuyên khoa nội tiết chuyển hóa hoặc tim mạch).
Đánh giá để loại trừ tăng huyết áp thứ phát trong các trường hợp sau đây: huyết áp không kiểm soát được nếu đã phối hợp từ ba loại thuốc trở lên (tuy nhiên cần hỏi kỹ xem người bệnh đã uống đủ thuốc trong đơn hay không?), huyết áp đột ngột tăng cao, huyết áp cao nhiều dù đã điều trị (>180/110 mmHg), các cơ quan đích bị tổn thương trầm trọng, người bệnh <20 tuổi hoặc >50 tuổi, không có tiền căn gia đình bị THA, khám lâm sàng hoặc xét nghiệm nghi ngờ có nguyên nhân thứ phát.
Các nguyên nhân THA thứ phát có thể là: hẹp động mạch thận, bệnh lý chủ mô thận, hẹp eo động mạch chủ, cường aldosteron, u tủy thượng thận, hội chứng Cushing, cường giáp (THA chủ yếu tâm thu), ngừng thở khi ngủ, ăn quá nhiều muối, uống estrogens….
IV. ĐIỀU TRỊ
Mục tiêu huyết áp: tâm thu < 140mmHg và huyết áp tâm trương < 80mmHg nếu chưa có biến chứng thận và huyết áp < 130/80mmHg nếu đã có biến chứng thận.
Tham khảo thêm phần Bệnh thận ĐTĐ.
Điều trị gồm các phương tiện không dùng thuốc và thuốc.
Khi huyết áp tâm thu trong khoảng 130-139 mmHg và hyết áp tâm trương trong khoảng 80-89 mmHg, có thể không dùng thuốc trong vòng tối đa 3 tháng, chỉ dẫn chế độ dinh dưỡng và luyện tập phù hợp với người bệnh, nếu sau đó huyết áp còn cao sẽ dùng thuốc.
1. Dinh dưỡng
Hạn chế Natri khoảng 2 gam/ngày.
Dinh dưỡng DASH (dietary to stop hypertension) thường được khuyến cáo: ăn nhiều trái cây, rau, sữa giảm béo, ít lipid và ít acid béo bão hòa, uống rượu vừa phải (2 suất với nam và 1 suất với nữ mỗi ngày).
1 suất có 14 gam rượu (1 lon bia # 330 ml có 4-5 độ cồn chứa khoảng 14 gam rượu, rượu vang đỏ có 12 độ cồn, 120 ml chứa 1 suất # 14 gam rượu). Cần lưu ý độ cồn trong bia và rượu thay đổi tùy hãng sản xuất, nên tham khảo bao bì.
Ngoài ra cũng cần lưu ý, nếu uống quá nhiều nước trái cây sẽ tăng triglycerid máu.
2. Luyện tập
Luyện tập đều đặn ít nhất 30 phút mỗi ngày, hầu hết các ngày trong tuần.
3. Thuốc
- Thuốc được chọn lựa đầu tiên để điều trị là nhóm ức chế hệ renin angiotensin (gồm ức chế men chuyển, ức chế thụ thể angiotensin II), lựa chọn tiếp theo là lợi tiểu, chẹn kênh calci.
- Dùng thuốc lợi tiểu nhóm thiazid khi độ lọc cầu thận ước tính (ĐLCT ước tính) ≥ 30mL/phút/1,73m2 và lợi tiểu quai khi ĐLCT ước tính < 30mL/phút/1,73m2.
- Người bệnh ĐTĐ có THA thường cần đến 2-3 loại thuốc hạ áp để đạt mục tiêu điều trị huyết áp < 130 mmHg.
- Thuốc chẹn beta được sử dụng khi người bệnh có bệnh cơ tim thiếu máu.
- Hiện nay có viên phối hợp cố định ức chế men chuyển (hoặc ức chế thụ thể) với liều thấp lợi tiểu, hoặc ức chế men chuyển (hoặc ức chế thụ thể) với chẹn kênh calci.
V. THEO DÕI ĐIỀU TRỊ
Đo huyết áp người bệnh nằm và ngồi mỗi khi người bệnh đến khám bệnh. Nên theo dõi huyết áp liên tục tại nhà.
Khi dùng thuốc ức chế hệ renin và lợi tiểu cần theo dõi ĐLCT và kali huyết nhất là khi bắt đầu dùng thuốc hoặc tăng liều.
Nếu dùng thuốc lợi tiểu kéo dài, cần chú trọng kiểm tra kali, nhất là ở người bệnh lớn tuổi.
SUY TIM
I. ĐẠI CƯƠNG
- Định nghĩa suy tim: Khi tim hoạt động trong tình trạng áp lực đổ đầy máu bình thường nhưng không thể bơm đủ máu để đáp ứng nhu cầu của cơ thể, đưa đến các đáp ứng không thích hợp như sung huyết, khó thở và mệt, tăng nguy cơ đột tử.
- Suy tim sung huyết là từ được sử dụng khi triệu chứng sung huyết nổi bật. Tuy nhiên nhiều người bệnh suy tim không có triệu chứng này dù BNP/ProBNP gia tăng.
- Suy tim tâm thu: khi phân suất tống máu <45%.
- Suy tim tâm trương: có triệu chứng suy tim khi phân suất tống máu ≥45%. ĐTĐ làm tăng nguy cơ suy tim từ 3-5 lần, nữ nhiều hơn nam.
Tăng huyết áp, bệnh mạch vành thường kết hợp với ĐTĐ và/hoặc hội chứng chuyển hóa là nguyên nhân hàng đầu của suy tim ở các nước phát triển. Ở các nước đang phát triển, nguyên nhân thường gặp là bệnh van tim hậu thấp, nhiễm HIV, bệnh ký sinh trùng, suy dinh dưỡng thiếu sinh tố B1.
Hút thuốc lá cũng liên hệ mạnh với suy tim.
II. TRIỆU CHỨNG
Thường gặp triệu chứng khó thở, khó thở khi gắng sức, khó thở phải ngồi, khó thở kịch phát về đêm, mệt yếu, phù vùng thấp, tăng cân, trướng bụng, tiểu đêm, tay chân lạnh. Các triệu chứng ít gặp hơn là thay đổi nhận thức, sảng lẫn, buồn ói, đầy bụng, tiểu ít, chán ăn, tím tái. Ho về đêm thường xuất hiện trước tình trạng mất bù từ 1-2 tuần. Suy tim sung huyết có thể kèm thêm tĩnh mạch cổ nổi, gan to, phù chi dưới.
Bệnh nhân suy tim còn bù thường không bị phù nếu cung lượng tim lúc nghỉ còn bảo tồn, nếu cung lượng tim lúc nghỉ thấp, người bệnh sẽ lạnh tay chân.
Người bệnh già bị suy tim mất bù cấp thường hay sảng lẫn, sau khi điều trị qua cơn cấp tính, chức năng nhận thức cũng thường giảm. Người bệnh già suy tim có thể mất bù cấp tính khi bị viêm phổi, nhiễm trùng huyết, nhồi máu cơ tim, loạn nhịp tim thí dụ cơn rung nhĩ. Hẹp van động mạch chủ cũng có thể là nguyên nhân gây suy tim ở người già có ĐTĐ và bệnh cơ tim thiếu máu.
Lưu ý các dấu chứng lâm sàng gợi ý nguyên nhân của suy tim.
III. CẬN LÂM SÀNG
Điện tim: tìm dấu dày thất trái, loạn nhịp tim, bệnh cơ tim thiếu máu.
X quang phổi: tìm dấu hiệu tim lớn, đo tỉ số tim/lồng ngực >0,5, dấu hiệu sung huyết ở phổi.
Xét nghiệm BNP, ProBNP có giá trị tiên đoán âm cao. Nếu kết quả âm tính sẽ loại trừ chẩn đoán suy tim. Điểm cắt để chẩn đoán thay đổi theo tuổi và chức năng thận.
Khi nồng độ tăng cao vẫn cần kết hợp với lâm sàng để chẩn đoán xác định.
Cần đo BNP và ProBNP khi chẩn đoán không chắc chắn thí dụ để loại trừ bệnh phổi mạn tính giai đoạn nặng, đo nhiều lần có thể giúp đánh giá dự hậu.
BNP và ProBNP không giúp phân biệt suy tim tâm trương và tâm thu.
Troponin I có thể tăng cao trong suy tim mất bù cấp, dù người bệnh không có bệnh mạch vành. Nguyên nhân của tăng Troponin I trong trường hợp này là do thiếu máu dưới nội mạc khi áp lực cuối tâm trương ở thất trái tăng cao.
Nếu nghi suy tim do bệnh mạch vành có thể cần thông tim.
IV. ĐIỀU TRỊ
Điều trị cần ý kiến của bác sĩ chuyên khoa tim mạch.
Điều trị các triệu chứng sung huyết, sau đó điều trị các nguyên nhân làm suy tim trầm trọng thêm.
1. Suy tim mất bù cấp tính
Cần nhập viện, đây là trường hợp khẩn. Thường điều trị với lợi tiểu, oxy, người bệnh ở tư thế ngồi, morphine tiêm tĩnh mạch nếu người bệnh kích động do khó thở.
2. Suy tim mạn tính
Ngoài các thuốc do bác sĩ chỉ định, chú ý hạn chế muối trong khẩu phần (khoảng 2 gam Natri/ngày).
Hạn chế nước khoảng 1500 ml/ngày khi có triệu chứng hạ natri huyết.
(Na<135mEq/L), đây là một trong các triệu chứng của người bệnh suy tim nặng. Nhiều người bệnh giữ cả muối và nước và khó điều trị tình trạng hạ natri huyết bằng nhịn nước.
3. Suy tim tâm thu
Dùng lợi tiểu, ức chế men chuyển hoặc ức chế thụ thể, chẹn beta, thuốc kháng aldosteron, digitalis; nếu người bệnh có bệnh cơ tim thiếu máu, dùng statin. Kiểm soát nhịp tim và huyết áp.
4. Suy tim tâm trương
Thường gặp ở người bệnh béo phì, ĐTĐ, rối loạn giấc ngủ. Dùng lợi tiểu để điều trị sung huyết, kiểm soát nhịp tim, huyết áp, lipid, tăng glucose huyết.
5. Sử dụng thuốc hạ glucose
Insulin nếu dùng liều cao có thể giữ muối và làm tăng thể tích dịch, nên bắt đầu bằng liều thấp và theo dõi cẩn thận trên lâm sàng, người bệnh cần hạn chế muối.
Metformin: hiện nay cơ quan thuốc và dược phẩm Mỹ (FDA) không còn cảnh báo trong thông tin kê đơn của metformin về suy tim, tuy nhiên cần chú ý đến chức năng thận.
Không dùng thiazolidinedion khi người bệnh suy tim hoặc có tiền sử suy tim.
ĐỘT QUỴ
I. ĐẠI CƯƠNG
Đột quỵ xảy ra khi giảm tưới máu não với thời gian đủ lâu để làm chết tế bào và gây ra triệu chứng thần kinh cục bộ.
Đột quỵ xuất huyết: máu chảy từ mạch máu và mô não.
Đột quỵ thiếu máu: do tắc nghẽn mạch máu. Có nhiều loại: tắc nghẽn mạch máu lớn, thuyên tắc mạch từ tim, tắc mạch máu nhỏ.
Các nguyên nhân khác của đột quỵ: tăng đông, bóc tách động mạch, bệnh hồng cầu hình liềm.
ĐTĐ làm tăng nguy cơ đột quỵ lên khoảng 2-5 lần.
ĐTĐ có nhiều yếu tố nguy cơ làm tăng đột quỵ: ĐTĐ tăng khả năng bị xơ vữa động mạch và các bệnh lý mạch máu nhỏ, ĐTĐ cũng thường kết hợp với các tình trạng tăng đông và/hoặc tăng nguy cơ bệnh tim mạch thí dụ béo phì, THA, rối loạn chuyển hóa lipid.
Kiểu đột quỵ thường kết hợp với ĐTĐ là dạng lỗ khuyết do tắc mạch máu nhỏ, tuy nhiên cũng có thể gặp thuyên tắc do cục máu đông từ tim (gặp trong bệnh van tim, rung nhĩ), tình trạng tăng đông và các dạng khác.
Đột quỵ do xuất huyết ít gặp ở người ĐTĐ hơn người không ĐTĐ.
Khoảng 1/3 người đột quỵ nhập viện có glucose huyết tăng cao. Glucose huyết tăng cao liên hệ với dự hậu xấu.
II. TRIỆU CHỨNG
Thay đổi tùy theo vùng não bị tổn thương, tuy nhiên các triệu chứng thường xuất hiện đột ngột trong đột quỵ.
Các triệu chứng thường gặp: Tê hoặc yếu cơ mặt, tay và/hoặc chân; nói khó, không hiểu được ngôn ngữ của người tiếp xúc; chóng mặt, mất thăng bằng, thất điều vận động; rối loạn thị giác, nhìn đôi, mờ mắt, mất thị giác một bên, giới hạn thị trường mắt.
Đột quỵ xuất huyết thường đi kèm với nhức đầu, buồn ói, ói mửa.
Các triệu chứng do đột quỵ cũ có thể trở nên rõ rệt hơn khi người bệnh ĐTĐ có một bệnh lý cấp tính như tăng, hạ glucose huyết, nhiễm trùng.
Ở người bệnh ĐTĐ có xơ vữa động mạch, cơn hạ glucose huyết có thể gây ra triệu chứng thần kinh định vị.
III. CHẨN ĐOÁN
Cần ý kiến của bác sĩ chuyên khoa thần kinh, nhất là khi chỉ định các xét nghiệm hình ảnh học.
Hình ảnh cộng hưởng từ não (MRI não) có độ nhạy và độ chuyên biệt tốt hơn chụp hình cắt lớp điện toán (CT).
Chụp hình mạch máu não để tìm chỗ tắc mạch máu.
Chụp hình tưới máu não với MRI, CT để xem vùng não nguy cơ có thể cứu vãn được. Siêu âm động mạch cảnh, siêu âm tim để tìm cục máu đông, mảng xơ vữa và bệnh nền tảng.
Các xét nghiệm máu: để đánh giá tình trạng bệnh của người bệnh và các bệnh có thể gây đột quỵ, tìm các yếu tố thuận lợi của đột quỵ: glucose huyết, điện giải, đếm tiểu cầu, yếu tố đông máu, bộ lipid, troponin.
Điện tim: tìm dấu hiệu của bệnh cơ tim thiếu máu, rung nhĩ.
IV. ĐIỀU TRỊ
- Thuộc chuyên khoa thần kinh.
- Các nguyên tắc của điều trị bao gồm:
+ Cần biết chính xác thời gian bắt đầu của triệu chứng đột quỵ để quyết định sử dụng tPA (tissue plasminogen activator) làm giảm tác hại của đột quỵ thiếu máu.
+ Can thiệp loại bỏ cục máu đông trong trường hợp thuyên tắc mạch máu.
+ Dùng thuốc kháng đông trong thời gian nằm viện: khi người bệnh có cục máu đông ở đỉnh tim, đặt van tim nhân tạo. Đa số các trường hợp đột quỵ thiếu máu không cần kháng đông trong lúc nằm viện.
+ Có thể bắt đầu aspirin 24-48 giờ sau khi đột quỵ, aspirin giúp giảm đột quỵ tái phát.
+ Nếu người bệnh không dung nạp aspirin, có thể dùng clopidogrel.
- Điều trị huyết áp:
Trong giai đoạn đột quỵ thiếu máu cấp, chỉ can thiệp giảm huyết áp nếu huyết áp tâm thu >220 mmHg, hoặc huyết áp tâm trương >120 mmHg, với mục tiêu giảm huyết áp 15-25% trong ngày đầu tiên. Cũng cần lưu ý chống chỉ định dùng tPA khi huyết áp tâm thu> 185mmHg và huyết áp tâm trương >110mmHg.
- Glucose huyết cần được giữ trong giới hạn bình thường trong cơn đột quỵ cấp. Tăng glucose huyết sẽ làm tăng nhu cầu chuyển hóa ở não và do đó có thể làm xấu đi tình trạng phù não. Kiểm soát glucose huyết đặc biệt quan trọng trong giai đoạn cấp sau đột quỵ.
Nếu có nhu cầu chụp hình với thuốc cản quang, không nên dùng metformin.
V. THEO DÕI
Vật lý trị liệu để tái sử dụng vùng cơ thể bị tổn thương, giáo dục sức khỏe cho người bệnh để nhận biết các triệu chứng của đột quỵ tái phát.
Hỏi bệnh sử kỹ để tìm các biến chứng của đột quỵ như động kinh, hội chứng đau, co cứng cơ, trầm cảm.
Làm xét nghiệm, đánh giá các yếu tố nguy cơ. Kiểm soát tối ưu glucose huyết, lipid huyết.
Dùng aspirin, hoặc clopidogrel. Nếu người bệnh bị thuyên tắc do cục máu đông nên dùng warfarin.
Tiếp tục duy trì chế độ ăn uống ở người có nguy cơ tim mạch.
VI. PHÒNG NGỪA ĐỘT QUỴ
Thay đổi cách sống: giảm cân, hạn chế muối, khẩu phần giảm mỡ nếu có tăng cholesterol, luyện tập thể lực đều đặn phù hợp với tình trạng bệnh lý của người bệnh, ngừng hút thuốc.
Kiểm soát chặt chẽ glucose huyết, HbA1c <7%; nếu người bệnh yếu, không thể tự chăm sóc bản thân, có nhiều bệnh lý đi kèm có thể chấp nhận mức glucose huyết cao hơn.
Huyết áp mục tiêu <140-130/80 mmHg, kiểm soát tốt huyết áp giảm được khoảng 30-40% nguy cơ đột quỵ.
Lipid huyết: mục tiêu LDL <70 mg/dL (1,8mmol/L). Trong nghiên cứu Heart protection study, dùng statin giảm được 28% nguy cơ đột quỵ ở người bệnh ĐTĐ, độc lập với mức LDL nền, bệnh mạch máu sẵn có, loại ĐTĐ (typ 1 hoặc 2), thời gian bị bệnh ĐTĐ và sự kiểm soát glucose huyết.
BỆNH MẠCH MÁU NGOẠI VI
I. ĐẠI CƯƠNG
Bệnh mạch máu ngoại vi bao gồm bệnh của động mạch và tĩnh mạch nằm ngoài các mạch máu ở tim và não. Trong phần này tập trung nói đến bệnh động mạch ngoại vi.
Người bệnh ĐTĐ có nguy cơ cao bị tắc hẹp động mạch chi dưới, gấp 15 lần người không bị ĐTĐ.
Bàn chân ĐTĐ thường do phối hợp của bệnh lý mạch máu và bệnh lý thần kinh.
Tắc động mạch ngoại vi thường gặp ở người lớn tuổi, nếu xảy ra ở người <50 tuổi thường là ở người ĐTĐ với các yếu tố nguy cơ khác của xơ vữa động mạch như hút thuốc lá, rối loạn chuyển hóa lipid, tăng huyết áp.
II. TRIỆU CHỨNG
Triệu chứng thay đổi từ giai đoạn nhẹ đến nặng. Người bệnh có thể không có triệu chứng hoặc có triệu chứng đi cách hồi, đau khi nghỉ, loét, hoại tử ngón chân.
- Đau cách hồi: triệu chứng đau xuất hiện sau khi người bệnh đi bộ một khoảng cách, giảm khi nghỉ. Triệu chứng đau sẽ xuất hiện trở lại sau khi đi bộ một khoảng cách tương tự. Khi bệnh trở nặng, khoảng cách đi được trước khi bị đau sẽ ngắn dần.
Bệnh tại động mạch chủ và động mạch hông sẽ gây đau ở bụng, bệnh tại vùng động mạch đùi và nhượng chân sẽ gây đau ở bắp chân khi đi bộ. Triệu chứng không xuất hiện khi ngồi hoặc đứng.
Hội chứng Leriche bao gồm đi cách hồi, giảm cương, mạch đùi giảm hoặc mất. Hội chứng này do hẹp phần xa của động mạch chủ.
- Đau khi nghỉ do thiếu máu thường ở ngọn chi do kết hợp bệnh mạch máu ngoại vi và giảm tưới máu. Bệnh thường nặng thêm khi giảm cung lượng tim. Triệu chứng có thể giảm một phần hay hoàn toàn khi người bệnh buông thõng chân, tưới máu sẽ tốt hơn do ảnh hưởng trọng lực.
- Loét do thiếu máu động mạch có cường độ đau rất mạnh, loét do nguyên nhân thần kinh không đau và thường vết loét nằm ở mặt lòng bàn chân, chỗ chịu áp lực, loét do tĩnh mạch chỉ gây đau nhẹ.
- Cần phân biệt với các bệnh lý có thể gây đau vùng chân: chèn ép cơ học rễ thần kinh, thoái khớp, viêm khớp, túi phình động mạch, nang Barker ở nhượng chân, hội chứng chèn ép khoang.
Triệu chứng ngoại vi bao gồm: mất mạch, yếu liệt, dị cảm, đau, tím tái.
- Đánh giá bán định lượng mức độ tái của da chân có thể giúp cho chẩn đoán. Đánh giá mức độ tái của da chi dưới khi người bệnh nằm. Nếu da tái khi chân duỗi trên mặt phẳng, đánh giá là độ 4. Nếu da chân bình thường khi duỗi thẳng, nâng chân lên cao 60 độ, nếu da tái xuất hiện trong vòng 30 giây, đánh giá là độ 3, nếu dưới 60 giây, là độ 2, da tái lúc 60 giây là độ 1, nếu da chi không tái sau khi nâng cao 60 độ trong vòng 60 giây là độ 0.
III. CHẨN ĐOÁN
Đo chỉ số cổ chân cánh tay (ankle brachial index-ABI) bằng siêu âm Doppler mạch máu hoặc đo huyết áp:
ABI < 0,9: phát hiện bệnh động mạch ngoại vi với độ nhạy 95%, và độ chuyên có thể lên đến 100%.
ABI < 0,5: tỉ lệ sống sót sau 5 năm rất thấp.
ABI có thể bình thường khi nghỉ do hệ thống mạch bàng hệ phát triển. Do đó có thể đo sau khi vận động.
ABI > 1,0 có thể gặp ở người bệnh ĐTĐ do thành động mạch bị calci hóa và không ép được.
Nếu dự định can thiệp, cần đánh giá mức độ và vị trí hẹp.
Siêu âm duplex: xác định vị trí và mức độ hẹp.
Chụp hình động mạch với thuốc cản quang: khi dự định can thiệp để tái tưới máu. Cần quan tâm chức năng thận.
Điện tim để tìm dấu hiệu dày dãn các buồng tim, loạn nhịp tim, nhồi máu cơ tim.
Các xét nghiệm để đánh giá bệnh lý nền và yếu tố nguy cơ: glucose huyết, lipid huyết công thức máu, tình trạng đông máu, BUN creatinin.
Ở các trung tâm chuyên sâu, có thể đo các chỉ dấu của hiện tượng viêm. Gia tăng nồng độ D Dimer, CRP siêu nhạy, interleukin 6, homocystein thường liên hệ với giảm khả năng vận động ở chi dưới.
IV. ĐIỀU TRỊ
Nếu người bệnh có triệu chứng đau khi nghỉ, loét hoại tử, cần hội chẩn với chuyên khoa phẫu thuật mạch máu.
Thay đổi cách sống: ngừng hút thuốc, luyện tập 3 lần/tuần, mỗi lần 30-45 phút trong ít nhất 12 tuần có thể giúp giảm triệu chứng.
Chăm sóc vệ sinh bàn chân, đi giày phù hơp.
Kiểm soát huyết áp, huyết áp mục tiêu <140-130/80 mmHg.
Kiểm soát lipid, mục tiêu LDL<70mg/dL (1,8mmol/L). Statin có tác dụng cải thiện chức năng độc lập với tác dụng giảm LDL.
Kiểm soát glucose huyết không ảnh hưởng nhiều đến bệnh mạch máu ngoại vi. Aspirin 75-325mg/ngày được chỉ định ở người bệnh hẹp động mạch nặng và đã có bệnh tim mạch, để phòng ngừa các biến cố tim mạch và đột quỵ. Dùng clopidogrel nếu người bệnh không dung nạp aspirin.
Cilostazol được chỉ định khi người bệnh có triệu chứng đau nhưng không thể can thiệp phẫu thuật. Pentoxifylline không được các tác giả Mỹ đánh giá là có hiệu quả.
V. THEO DÕI
Theo dõi tình trạng tuân trị của người bệnh, điều chỉnh liều thuốc hạ áp, hạ lipid huyết, chỉ dẫn cách chăm sóc bàn chân.
TÀI LIỆU THAM KHẢO
1. Abbott RD, et al. Diabetes and the risk of stroke. The Honolulu Heart Program. JAMA 1987; vol 257:949-52
2. American Diabetes Association. Standards of medical care in diabetes - 2014. Diabetes Care. 2014; 37(suppl 1):S14-S80.
3. Arauz-Pacheco C et al. The treament of hypertension in adult patients with diabetes. Diabetes Care 2002; vol 25: 134-47
4. David G. Gardner. Dolores Shoback. Basic and Clinical endocrinology - 9th edition. 2011
5. Chobanian AV et al. The seventh report of the Joint National committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure: the JNC 7 report. JAMA 2003; vol 289:2560-72
6. Haffner SM et al. Mortality from coronary heart disease in subjects with typ 2 diabetes and in nondiabetic subjects with and without prior myocardial infarction. NEJM. 1998; vol 339:29-34
7. Hirsch AT et al ACC/AHA 2005. Practice Guidelines for the management of the patients with peripheral arterial disease (lower extremity, renal, mesenteric, and abdominal aortic: a collaborative report. Circulation 2006; vol 113: e 463-654.
8. Iwasaki K et al. Prevalence of atherosclerosis in asymptomatic diabetic patients by 64 -slice computed tomography. Coronary Art Disease 2008; vol 19: 195-201).
9. Lazo M, Solga SF, Horska A, Bonekamp S, Diehl AM, Brancati FL, et al. Effect of a 12-month intensive lifestyle intervention on hepatic steatosis in adults with typ 2 diabetes. Diabetes Care. 2010; vol 33(10):2156-63.
10. Momsen AH et al. Drug therapy for improving walking distance in intermittent claudication: a systematic review and meta-analysis of robust randomized controlled studies. Eur J Vasc Endovasc Surg. 2009; vol 38: 463-74.
11. Umpierre D, Ribeiro PA, Kramer CK, Leitão CB, Zucatti AT, Azevedo MJ, et al. Physical activity advice only or structured exercise training and association with HbA1c levels in typ 2 diabetes: a systematic review and meta-analysis. JAMA. 2011; vol 305(17): 1790-9.
12. Wing RR, Lang W, Wadden TA, Safford M, Knowler WC, Bertoni AG, et al. Benefits of modest weight loss in improving cardiovascular risk factors in overweight and obese individuals with typ 2 diabetes. Diabetes Care. 2011; vol 34(7):1481-6.
13. The ORIGIN Trial Investigators. n-3 Fatty Acids and Cardiovascular Outcomes in Patients with Dysglycemia. N Engl J Med. 2012; vol 367(4): 309-318.
14. The Washington manual of Medical Therapeutics 33rd ed; 2010.
BỆNH LÝ BÀN CHÂN DO ĐÁI THÁO ĐƯỜNG
I. ĐẠI CƯƠNG
Bàn chân đái tháo đường theo định nghĩa của WHO và sự thống nhất của nhóm chuyên gia quốc tế về bàn chân đái tháo đường là nhiễm trùng, loét và/phá hủy các mô sâu có kết hợp với những bất thường về thần kinh và các mức độ khác nhau về của bệnh mạch máu ngoại biên ở chi dưới.
Tỉ lệ bị bệnh lý bàn chân của người bị đái tháo đường thay đổi rất khác nhau tùy theo điều kiện kinh tế, xã hội của từng quốc gia, từng khu vực. Ở các nước đang phát triển tỉ lệ bệnh lý bàn chân đái tháo đường khoảng 5 %. Nhưng ở các nước đang phát triển tỉ lệ này cao hơn, có thể đến 40%. Theo Dyck và cộng sự 60-70% số người bệnh đái tháo đường sẽ phát triển bệnh thần kinh ngoại biên hoặc mất cảm giác ở bàn chân. Có thể 25% những người bệnh này sẽ phát triển loét chân. Trên 50% những trường hợp loét chân sẽ nhiễm trùng, cần nhập viện, và 1/5 sẽ bị đoạn chi. Cứ mỗi 30 giây, ở bất kỳ nơi nào trên thế giới, có 1 trường hợp mất chi do hậu quả của đái tháo đường. Đặc biệt người có tiền sử loét bàn chân đái tháo đường, nguy cơ tử vong trong vòng 10 năm nhiều hơn 40% so với người chỉ có đái tháo đường đơn thuần. Tại Hoa Kỳ, hơn 50% trường hợp đoạn chi không do chấn thương xảy ra trên người bệnh đái tháo đường. Nhưng hơn 50% các trường hợp đoạn chi này có thể phòng ngừa được bằng chăm sóc đúng cách.
II. NGUYÊN NHÂN
Tổn thương bàn chân ở người bệnh đái tháo đường là hậu quả của:
+ Bệnh đa dây thần kinh
+ Bệnh lý mạch máu ngoại biên
+ Nhiễm trùng cơ hội
+ Chấn thương.
+ Phối hợp các biến chứng kể trên (thường gặp).
Thông thường, những tổn thương thường bắt đầu ở bàn chân bị mất cảm giác, biến dạng và/hoặc thiếu máu do chúng dễ bị chấn thương, tạo chai, nhiễm trùng và hoại thư.
Trong đa số người bệnh đái tháo đường có tổn thương bàn chân, cơ chế sinh lý bệnh ban đầu là sự mất cảm giác ở bàn chân do biến chứng bệnh đa dây thần kinh ngoại biên. Sự mất cảm giác thường (nhưng không phải luôn luôn) đi kèm với giảm cảm giác rung và mất phản xạ gân gót. Ngoài việc làm mất cảm giác, biến chứng thần kinh có thể khiến bàn chân biến dạng do co rút gân cơ, đưa đến giảm cử động các ngón chân, bất thường vùng chịu lực, tạo vết chai và biến dạng điển hình “ngón chân hình búa”. Biến chứng thần kinh cũng khiến giảm tiết mồ hôi và da bàn chân sẽ khô ráp, dẫn đến dày, nứt nẻ tạo điều kiện cho nhiễm trùng và loét. Có đến 50% biến chứng thần kinh do đái tháo đường không có triệu chứng và người bệnh có nguy cơ bị tổn thương bàn chân do mất cảm giác. Biểu hiện thường gặp nhất của biến chứng thần kinh do đái tháo đường là rối loạn chức năng của các sợi thần kinh ngoại biên cảm giác vận động hoặc tự chủ. Biến chứng thần kinh cảm giác vận động có đặc điểm đối xứng, ban đầu xuất hiện ở ngọn chi. Triệu chứng thay đổi tùy thuộc vào loại sợi thần kinh cảm giác bị ảnh hưởng. Triệu chứng thường gặp nhất là cảm giác châm chích, đau liên quan đến thần kinh sợi nhỏ. Sự mất cảm giác cũng có xảy ra ở bàn chân đang đau hoặc dị cảm. Sự xuất hiện và độ nặng của biến chứng thần kinh liên quan đến thời gian bị đái tháo đường và mức độ tăng đường huyết. Ở người bệnh đái tháo đường typ 2, biến chứng thần kinh có thể xuất hiện lúc chẩn đoán.
Biến chứng thần kinh khớp (bàn chân Charcot) là một biến chứng thần kinh do đái tháo đường ít được chú ý, có thể gây ra biến dạng và mất chức năng của bàn chân. Năm 1868, Jean Martin Charcot mô tả đầu tiên về bệnh lý này. Biến chứng xảy ra ngay cả khi tuần hoàn bàn chân bình thường. Đặc trưng của biến chứng này là sự mất liên kết, xáo trộn của các xương vùng dưới cẳng chân và bàn chân, đôi khi có thể làm nặng hơn bởi một chấn thương nhỏ. Phát hiện sớm và điều trị đúng cách có thể làm giảm đáng kể sự biến dạng vĩnh viễn.
Sự xuất hiện cấp tính của một tổn thương bàn chân gây đau, thường là sau một chấn thương, có thể báo hiệu bệnh lý mạch máu ngoại biên tiềm ẩn. Mức độ bệnh và khả năng điều trị bằng can thiệp mạch máu sẽ tùy thuộc vào siêu âm Doppler và chụp mạch máu. Tuy nhiên, can thiệp phẫu thuật trên người bệnh đái tháo đường không phải lúc nào cũng hiệu quả do tổn thương mạch máu lan tỏa.
Nhiễm trùng là một biến chứng thường gặp của loét bàn chân do nguyên nhân mạch máu hay thần kinh. Các nghiên cứu cho thấy tác nhân nhiễm trùng thường là hỗn hợp, với vi trùng gram dương chiếm ưu thế.
Các yếu tố nguy cơ dẫn đến đoạn chi thay đổi tùy theo nghiên cứu, thường là:
+ Tình trạng kiểm soát đường huyết.
+ Thời gian phát hiện đái tháo đường.
+ Tuổi người bệnh.
+ Bệnh lý thần kinh ngoại vi.
+ Bệnh lý mạch máu ngoại biên.
III. CHẨN ĐOÁN
1. Triệu chứng và dấu hiệu của bệnh lý bàn chân đái tháo đường
Bảng 1. Các triệu chứng và dấu hiệu cảnh báo các vấn đề bàn chân đái tháo đường
|
|
Triệu chứng |
Dấu hiệu khi khám |
|
Mạch máu |
Chân lạnh Đau cách hồi ở bắp chân hoặc bàn chân Đau khi nghỉ, đặc biệt về đêm. |
Mất mạch mu chân, mạch khoeo hoặc mạch đùi. Âm thổi vùng đùi
Tăng thời gian đổ đầy mao mạch (> 3-4 giây). Da chân lạnh. |
|
Thần kinh |
Cảm giác: nóng rát, châm chích, đau, dị cảm, lạnh chân. Triệu chứng ở bàn tay
|
Cảm giác: khiếm khuyết cảm giác rung, sờ nông - sâu, đau và nhiệt độ, tăng cảm giác. Hội chứng ống cổ tay: dị cảm, mất cảm giác vùng do thần kinh giữa chi phối.
Nóng và phù do tăng shunt động - tĩnh mạch. |
|
Cơ xương |
Thay đổi hình dáng bàn chân cấp tính hoặc mạn tính, kèm phù và không có tiền sử chấn thương. Yếu các cơ bàn tay |
Vòm chân cao với ngón chân co quắp. Bàn chân rơi. Bàn chân bẹt (Rocker-bottom) Bàn chân Charcot Teo cơ |
|
Da |
Vết thương rất đau hoặc không đau. Vết thương không lành hoặc lành chậm, hoại tử. Thay đổi màu sắc da (xanh tím, đỏ) Chân bong vảy, ngứa hoặc khô Nhiễm trùng nhiều lần |
Da: khô bất thường. Nhiễm nấm móng mạn tính. Tổn thương tạo sừng có thể kèm theo xuất huyết. Loét thiểu dưỡng. Lông: giảm hoặc mất. Móng: thiểu dưỡng Nấm móng Móng quặp |
2. Thăm khám
Đánh giá bàn chân bao gồm:
2.1. Hỏi tiền căn
Người bệnh có bị các vấn đề bàn chân hoặc triệu chứng đau cách hồi hay không
2.2. Khám toàn diện cả hai chân
Tìm kiếm các dấu hiệu và triệu chứng báo hiệu có vấn đề bàn chân bao gồm: biến dạng, vết chai, vết loét. Quan sát thấy mất lông mu bàn chân và ngón chân. Da bóng, cơ bị teo. Có thể thấy các tổn thương thực thể như vết loét, nốt phỏng, cục chai chân, tình trạng móng hay biến dạng ngón chân, bàn chân.
2.3. Khám kiểm tra mạch máu (mu chân, chày sau, đùi)
2.4. Khám phản xạ và cảm giác ngón chân, bàn chân
- Khám thần kinh sử dụng monofilament Semmes-Weinstein 5.07 (áp lực đè là 10-g) và rung âm thoa 128-Hz.
Bảng 2. Khám monofilament
|
- Môi trường khám bệnh cần yên tĩnh và người bệnh ngồi thoải mái. - Yêu cần người bệnh nhắm mắt. - Đầu tiên sử dụng monofilament trên tay người bệnh để giúp họ nhận biết cảm giác. Người bệnh vẫn phải nhắm mắt - Ba vị trí cần thực hiện: ngón cái, đầu đốt bàn ngón 1 và ngón 5 - Đặt monofilament vuông góc với bề mặt da với lực đủ để filament gập góc 45 độ; Khám trong khoảng 2 giây - Hỏi người bệnh có/không và vị trí cảm giác - Khám lặp lại hai lần ở một vị trí mỗi chân - Ghi lại kết quả dưới dạng tỷ lệ, ví dụ như 4/6 nghĩa là người bệnh cảm nhận đúng 4 lần trong 6 lần khám. - Trong quá trình khám, cần thử người bệnh. Nếu người bệnh trả lời có cho dù người khám không dùng filament, thì phải hủy kết quả khám, giải thích lại tầm quan trọng và khám lại toàn bộ. |
- Khám cảm giác về nhiệt.
2.5. Chụp X-quang bàn chân
Mọi tổn thương loét của bàn chân người đái tháo đường đều chụp X-quang để đánh giá tình trạng tổn thương của tủy xương, của xương.
2.6. Siêu âm doppler mạch máu chi dưới
2.7. Có thể chụp cắt lớp vi tính hoặc MRI khi cần thiết
2.8. Đánh giá độ loãng xương
2.9. Đánh giá sự phân bố lực lên bàn chân
Đánh giá tổn thương bàn chân đái tháo đường:
Bao gồm vị trí tổn thương, hình thái tổn thương (độ sâu, rộng), sinh thiết, thăm dò mạch máu.
Bảng 3. Phân loại Wagner
|
Phân độ |
Mức độ tổn thương |
|
Độ 0 |
Không có tổn thương, nhưng có các yếu tố nguy cơ như nốt chai |
|
Độ 1 |
Loét trên bề mặt. |
|
Độ 2 |
Loét sâu tới gân, dây chằng, cân cơ, xương hoặc khớp. |
|
Độ 3 |
Viêm tủy xương hoặc áp xe sâu |
|
Độ 4 |
Hoại tử khu trú: ngón, phần trước của bàn chân hoặc gót chân. |
|
Độ 5 |
Hoại tử nặng (lan rộng và sâu) |
IV. ĐIỀU TRỊ LOÉT BÀN CHÂN ĐÁI THÁO ĐƯỜNG
Vấn đề điều trị bệnh lý bàn chân đái tháo đường cần sự tham gia của nhiều bác sĩ chuyên khoa (nội tiết, chỉnh hình, chăm sóc vết thương) tùy theo mức độ tổn thương của bàn chân.
1. Nguyên tắc điều trị
Điều trị tổng quát và điều trị tại chỗ (vết loét).
2. Điều trị tổng quát
- Kiểm soát tình trạng chuyển hóa tốt, đặc biệt là kiểm soát đường huyết chặt chẽ.
- Đảm bảo tình trạng dinh dưỡng thích hợp.
- Tránh thiếu máu.
- Đảm bảo tưới máu tốt.
- Kiểm soát nhiễm trùng.
- Điều trị các bệnh phối hợp nếu có
- Bổ sung vitamin và khoáng chất
- Nâng cao thể trạng, truyền đạm, nếu có thiếu máu nặng truyền khối hồng cầu hoặc các thành phần khác của máu tùy thuộc vào từng người bệnh.
3. Điều trị tại chỗ
Nguyên tắc: Bảo tồn tối đa. Nếu phải cắt cụt chi thì cắt ở mức thấp nhất có thể. Cắt lọc triệt để mô hoại tử.
- Không có loét nhưng có các tổn thương nốt chai thì cần được loại bỏ.
- Loét nông: loại bỏ tổn thương nốt chai để lộ loét nông. Chụp X-quang để xác định tình trạng tổn thương xương (nếu có nhiễm trùng xương là sang độ 3)
Những tổn thương nhỏ không nhiễm trùng có thể điều trị bằng dung dịch rửa vết thương kháng khuẩn, thay băng mỗi ngày và cho bàn chân nghỉ ngơi. Điều trị tại chỗ nhiễm trùng nếu có.
- Những vấn đề nghiêm trọng hơn như biến dạng bàn chân, nhiễm trùng, viêm xương cần đến khám bác sĩ chuyên khoa.
- Nhiễm trùng bàn chân thường phải điều trị với kháng sinh đường tĩnh mạch, nằm nghỉ tại giường, kê cao chân và cắt lọc mô hoại tử. Giảm áp lực tì đè mặt lòng bàn chân bằng sử dụng nẹp bột hoặc những giày chuyên biệt giúp làm mau lành vết thương.
- Vết loét bàn chân đái tháo đường rất khó lành. Cần sử dụng các tiến bộ trong kỹ thuật chăm sóc để làm mau lành vết thương. Sử dụng các băng gạc giữ ẩm vết thương, gạc có chứa Ag phóng thích chậm, Dermagraft - Vicryl phủ Fibroblast, Regranex - Gel tại chỗ với lượng nhỏ growth factors. Tương lai là các sản phẩm phát triển từ tế bào gốc, nuôi cấy da nhân tạo.
Tùy theo mức độ vết thương có thể sử dụng các chế phẩm như yếu tố tăng trưởng thượng bì dạng xịt (Easyef) hay dạng tiêm trong và xung quanh vết loét (Heberprot -P) giúp nhanh lên mô hạt làm đầy vết loét nhanh.
Các yếu tố cản trở quá trình lành vết thương bao gồm: mạch máu bị vữa xơ, tăng độ nhớt máu; Thần kinh: mất cảm giác bàn chân, biến dạng bàn chân; Nhiễm trùng: cắt lọc mô hoại tử chưa đầy đủ, khả năng tưới máu giảm, tắc vi mạch, nhiễm nhiều vi khuẩn, viêm tủy xương… Hoặc các yếu tố cơ học như phù, chỗ loét bị tì đè khi đứng hoặc tình trạng dinh dưỡng kém.
Các yếu tố báo hiệu tiên lượng xấu như vết loét tăng tiết dịch, đỏ tăng lên, đỏ tấy tăng dần, vết loét có mùi hôi, viêm bạch huyết, hoại tử, nhiệt độ tại chỗ/nhiệt độ toàn thân tăng.
V. PHÒNG NGỪA BÀN CHÂN ĐÁI THÁO ĐƯỜNG
Phòng ngừa bao gồm chăm sóc chân đúng cách, cũng như phát hiện sớm và điều trị kịp thời những tổn thương.
Bảng 4. Giáo dục người bệnh chăm sóc bàn chân
|
- Người bệnh hoặc người thân có vai trò chính trong phòng ngừa các vấn đề về bàn chân. - Cắt ngang móng chân và quan sát chân mỗi ngày để phát hiện vết trầy sước, bóng nước. - Rửa chân thường xuyên và lau khô sau đó. - Sử dụng các chất làm ẩm như lanolin - Tránh ngâm chân quá lâu, tránh dùng các hóa chất mạnh như muối epsom hoặc iodine - Tránh: nóng, lạnh, đi xa với giày mới, tất chân(vớ) quá chật và đi chân đất, đặc biệt là ở người bệnh có biến chứng thần kinh. |
TÀI LIỆU THAM KHẢO
1. Tạ Văn Bình. Những nguyên lý nền tảng bệnh đái tháo đường- Tăng glucose máu. NXB Y học. 2007.
2. Dyck et al. Diabetic Neuropathy. 1999.
3. Singh, Armstrong, Lipsky. J Amer Med Assoc. 2005.
4. Lavery, Armstrong, et al. Diabetes Care. 2006.
5. DFCon11, Bakker (after Boulton), DFCon.com Boulton, The Lancet (cover), Nov. 2005).
6. Iversen, et al, Diabetes Care 32:2193-2199, 2009.
BỆNH ĐÁI THÁO ĐƯỜNG VÀ THAI KỲ
Có hai tình huống cần phân biệt:
Tình huống thứ nhất: người bệnh đã được chẩn đoán đái tháo đường, trong quá trình diễn tiến của bệnh, người bệnh có thai.
Tình huống thứ hai: tình trạng tăng đường huyết được phát hiện lần đầu tiên trong thai kỳ, không loại trừ trường hợp người bệnh đã có đái tháo đường nhưng không được chẩn đoán. Trường hợp này được gọi là đái tháo đường thai kỳ. Muốn xác định xem người bệnh đã bị đái tháo đường nhưng chưa được chẩn đóan hoặc đái tháo đường thai kỳ thực sự thì làm nghiệm pháp dung nạp glucose trong khỏang 6-12 tuần lễ sau sinh.
Người bệnh đái tháo đường typ 1 và typ 2 đều có thể thụ thai. Để tạo điều kiện tốt nhất cho bà mẹ và thai nhi, người bệnh nên lên kế hoạch có thai trước và ổn định đường huyết thật tốt trước khi thụ thai. Khi có thai, người bệnh cần được phối hợp chăm sóc toàn diện bởi bác sĩ đa khoa, bác sĩ chuyên khoa đái tháo đường, bác sĩ sản phụ khoa, bác sĩ chuyên khoa bệnh lý sơ sinh và nữ hộ sinh.
I. CÁC VẤN ĐỀ CẦN QUAN TÂM KHI NGƯỜI BỆNH ĐÁI THÁO ĐƯỜNG CÓ THAI
1. Người bệnh đái tháo đường có thai có thể xảy ra tai biến gì?
Thường các tai biến chỉ xảy ra nếu đường huyết không được ổn định tốt, hoặc người bệnh đã có các biến chứng trước khi có thai.
- Đối với em bé:
+ Sinh non;
+ Dị tật thai;
+ Thai to hoặc chậm tăng trưởng trong tử cung so với tuổi thai bình thường;
+ Thai chết lưu;
+ Thai bị thiếu surfactant ở phế nang;
+ Các rối loạn chuyển hóa lúc sơ sinh: đa hồng cầu, tăng bilirubin gây vàng da kéo dài, hạ calci huyết, hạ đường huyết sơ sinh.
- Đối với thai phụ:
+ Tăng huyết áp thai kỳ (có thể bị tiền sản giật).
+ Đa ối.
2. Thai kỳ có thể ảnh hưởng như thế nào đến diễn tiến bệnh đái tháo đường?
2.1. Ảnh hưởng lên chuyển hóa đường
- Quí 1: có tình trạng đồng hóa ở thai phụ và tăng insulin huyết, tăng nhạy cảm với insulin. Nếu người bệnh ói mửa nhiều, dễ bị hạ đường huyết và nhiễm ceton.
- Quí 2: thai phụ có tình trạng dị hóa, đề kháng insulin, tăng nhu cầu về insulin. Đường huyết có khuynh hướng tăng cao.
- Quí 3: tình trạng đề kháng insulin tăng nhiều hơn. Đường huyết có khuynh hướng tăng cao và tăng nguy cơ bị nhiễm toan ceton.
2.2. Các biến chứng thoái biến
- Đáy mắt: bệnh võng mạc ĐTĐ có khuynh hướng nặng thêm. Nếu người bệnh rặn lúc sinh, hoặc có cơn tăng huyết áp, có thể gây xuất huyết võng mạc hoặc xuất huyết vào thể kính.
- Thận: tăng đạm niệu, tăng khả năng bị nhiễm trùng tiểu, nếu người bệnh bị bệnh thận mạn tính, thường tình trạng suy thận sẽ gia tăng, tăng nguy cơ tiền sản giật.
- Tim mạch: nếu người bệnh có bệnh cơ tim thiếu máu, sẽ tăng khả năng bị suy tim và nhồi máu cơ tim cấp.
3. Nếu người bệnh không muốn có thai, có thể dùng biện pháp tránh thai nào?
- Phương pháp tốt nhất là dựa trên chu kỳ kinh nguyệt tính ngày rụng trứng để tránh thụ thai. Tuy nhiên, trên thực tế phương pháp này ít thành công và đòi hỏi người phụ nữ phải có kinh rất đều.
- Đặt vòng tránh thai: không được khuyến cáo dùng cho phụ nữ chưa sinh nở.
- Hormon estrogens và progestogens, nếu không có chống chỉ định và trên người bệnh ĐTĐ dưới 15 năm.
- Thuốc progestogens dạng uống hoặc cấy dưới da.
II. ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG LÚC CÓ THAI
1. Ổn định đường huyết
Mục tiêu đường huyết:
- Glucose máu toàn phần lúc đói từ 60-90 mg/dL (3,33-5,0mmol/L) hay 95mg/dL (5,3mmol/L), glucose máu toàn phần 1 giờ sau ăn < 140mg/dL (7,8mmol/L) và 2 giờ sau ăn < 120mg/dL (6,7mmo/L). Cũng không nên để mức glucose huyết lúc đói thấp hơn 60mg/dL. Ceton trong máu và trong nước tiểu phải âm tính nếu người bệnh ăn uống đúng cách.
- Nếu dùng glucose huyết tương tĩnh mạch, thì glucose huyết tương mục tiêu lúc đói là < 100mg/dL (5,6 mmol/L), và glucose huyết tương sau ăn <130mg/dL (7,2mmol/L). Không để glucose huyết <60-70mg/dL (3,3-3,9mmol/L)
- Nhiều thai phụ có thể giữ mức glucose huyết ổn định sau khi ăn uống đúng cách và luyện tập đều đặn.
2. Dinh dưỡng điều trị
- Tổng số năng lượng mỗi ngày dành cho người bệnh đái tháo đường thai kỳ được tính dựa trên cân nặng lý tưởng.
+ Trên phụ nữ đã có cân nặng lý tưởng, tổng số năng lượng là 30 kilocalo/kg cân nặng đang có mỗi ngày.
+ Phụ nữ có cân nặng dưới 80% cân nặng lý tưởng cần 40 kilocalo/kg cân nặng đang có/ngày.
+ Phụ nữ nặng cân vượt quá từ 120% đến 150% cân nặng lý tưởng cần 25 kilocalo/kg cân nặng đang có/ngày. Nếu cân nặng lý tưởng của người bệnh vượt quá 150% cân nặng lý tưởng, cần giới hạn tổng số năng lượng khoảng 12 kilocalo/kg cân nặng đang có/ngày.
+ Chú ý đến sự tăng trọng cần thiết trong thai kỳ: 0,45kg (1lb) mỗi tháng trong quí đầu, 0,2-0,35kg (0,5-0,75lb) mỗi tuần trong quí 2 và 3 của thai kỳ.
- Thành phần của mỗi nhóm thức ăn như sau: 40-55% tổng số năng lượng dành cho carbohydrat hay tối thiểu > 150 gam carbohydrat mỗi ngày. 20-25% tổng số năng lượng dành cho protid và 25-40% tổng số năng lượng dành cho lipid. Tỉ lệ phần trăm của tổng số năng lượng trên có thể thay đổi đôi chút tùy theo các trường phái.
- Tổng số năng lượng được chia đều cho ba bữa ăn chính và ba bữa ăn lỡ. Nên nhấn mạnh đến carbohydrat hấp thu chậm (đường phức và các chất xơ). Phụ nữ có thai đặc biệt nhạy cảm với tác dụng của glucocorticoid vào buổi sáng, do đó không nên ăn nhiều carbohydrat vào buổi sáng, nhiều khi chỉ cần giới hạn lượng carbohydrat trong bữa sáng, glucose huyết của người bệnh cũng ổn định.
3. Điều trị bằng thuốc
- Nếu người bệnh không thể ổn định glucose huyết bằng tiết chế đơn thuần sẽ phải dùng đến Insulin để điều trị. Hiện nay có nghiên cứu cho thấy thuốc glyburide qua nhau thai không đáng kể, nhưng thuốc này chưa được các Hiệp hội ĐTĐ tại hầu hết các nước chấp nhận dùng cho thai phụ ĐTĐ. Ngoài ra nhóm thuốc Biguanides đã được dùng trong điều trị buồng trứng đa nang và có một số trường hợp người bệnh có thể có thai nhưng nhóm thuốc này hiện nay vẫn chưa được chấp nhận dùng cho thai phụ.
- Loại Insulin được sử dụng thường nhất là Insulin thường tác dụng nhanh (Regular Insulin- Insulin Actrapid) và Insulin bán chậm NPH. Có thể dùng dưới dạng pha sẵn 30/70 gồm 1/3 là Insulin thường và 2/3 là Insulin tác dụng bán chậm. Liều trung bình lúc khởi đầu là 0,7 đơn vị/kg cân nặng mỗi ngày. Liều trong ngày có thể chia tiêm ba lần hoặc hai lần mỗi ngày, trước bữa ăn. Nếu tiêm hai lần mỗi ngày thì thường 2/3 tổng liều sẽ được tiêm trước khi ăn sáng và 1/3 tổng liều sẽ được tiêm trước khi ăn chiều. Trong trường hợp không khẩn cấp, Insulin được tiêm dưới da. Vùng tiêm tốt nhất là vùng bụng, không có bằng chứng vị trí tiêm này có hại cho thai nhi.
- Một số người bệnh ĐTĐ typ 1 cần tiêm liều insulin NPH nhỏ trước ba bữa ăn để tạo mức insulin nền và dùng insulin tác dụng ngắn (analog) trước các bữa ăn.
- Đối với người bệnh ĐTĐ typ 2, có thể dùng insulin thường hoặc insulin analog tác dụng ngắn trước mỗi bữa ăn và một liều insulin nền NPH trước khi đi ngủ.
- Các loại insulin analog tác dụng ngắn như insulin aspart, lispro, phải tiêm ngay trước khi ăn. Các loại Insulin nền như insulin glargine, insulin detemir chỉ cần tiêm một lần trong ngày. Tuy nhiên các insulin analog kể trên không phải là lựa chọn hàng đầu cho thai phụ. Theo FDA, insulin aspart, lispro được khuyến cáo ở mức độ B, và Insulin glargine, detemir được khuyến cáo ở mức độ C.
- Nếu có điều kiện, người bệnh nên có một máy tự theo dõi đường huyết mao mạch tại nhà và liên hệ với bác sĩ khi glucose huyết thay đổi bất thường. Có thể theo dõi glucose huyết lúc đói, 1-2 giờ sau ăn và một lần buổi tối trước khi đi ngủ.
- Chú ý tìm thể ceton trong máu hoặc trong nước tiểu khi glucose huyết không ổn định, hoặc khi thai phụ ói mửa nhiều.
- Ngoài mức glucose huyết, còn cần quan tâm đến huyết áp, đạm niệu, phù, tiền sản giật hoặc sản giật. Mục tiêu sau cùng của điều trị là bảo đảm sức khỏe cho cả thai phụ và thai nhi, ngăn ngừa các trường hợp thai chết lưu, suy hô hấp, thai to đưa đến các tình huống phải mổ bắt con hoặc trật khớp vai thai nhi nếu sinh qua đường âm đạo.
III. THEO DÕI THAI KỲ
1. Theo dõi thai phụ
- Cân nặng, huyết áp, phù, đường huyết, đạm niệu và nước tiểu nên được chú trọng mỗi lần tái khám ngoài khám tổng quát thường quy.
2. Theo dõi sức khỏe thai nhi
- Nghe tim thai mỗi lần khám thai, đếm số lần thai máy mỗi giờ, siêu âm để đo vòng bụng của thai nhi.
- Tuần lễ thứ 8-12 của thai kỳ dự đoán có thể làm siêu âm để xác định tuổi thai.
- Tuần lễ 18-22, siêu âm thai nhi.
- Trên thai phụ có nguy cơ thấp siêu âm lại vào tuần lễ 28 và 37 để theo dõi sự tăng trưởng của thai nhi.
- Trên thai phụ có nguy cơ cao, làm siêu âm mỗi 3-8 tuần. Nguy cơ thai to khi vòng bụng của thai nhi lớn hơn bách phân vị 70 trở lên.
Theo dõi thai máy:
Từ tuần lễ 28, nếu thai máy (đếm số lần thai nhi đụng chân vào bụng thai phụ) dưới 4 lần mỗi giờ phải nghi có suy thai.
Theo dõi tim thai:
Thai phụ nguy cơ thấp: theo dõi mỗi tuần kể từ tuần thứ 36.
Thai phụ có nguy cơ cao: theo dõi tim thai từ tuần lễ thứ 27, mỗi 1-3 lần/tuần.
Theo dõi nguy cơ thiếu surfactant ở phổi bằng cách chọc dò dịch ối. Đây là phương pháp xâm lấn, chỉ thực hiện trên thai phụ có nguy cơ cao.
Nguy cơ được dựa trên mức glucose huyết có ổn định tốt hay không và các biến chứng mạch máu sẵn có của thai phụ.
IV. THỜI GIAN SINH VÀ PHƯƠNG PHÁP SINH
- Trên thai phụ có nguy cơ thấp, có thể sinh vào tuần lễ thứ 39-40 trừ khi có các vấn đề phụ khoa hoặc đe doạ sinh con to.
- Ở các thai phụ có nguy cơ cao, đường huyết không ổn định, nếu thai nhi không có đe doạ bị suy hô hấp, thiếu surfactant ở phổi, nên cân nhắc trì hoãn đến tuần lễ thứ 38-40.
- Nếu quyết định cho thai ra sớm trước tuần lễ thứ 37, cần phải chọc dò nước ối, đo các thông số để xem nguy cơ trẻ có thể bị suy hô hấp hay không.
- Nếu thai nhi không có đe doạ bị suy hô hấp, chỉ nên mổ bắt con nếu cân nặng dự tính của thai nhi > 4000-4200 gam để tránh các tai biến như trật khớp vai. Khi sinh qua đường âm đạo, cần theo dõi tim thai liên tục, nếu glucose huyết của mẹ lớn hơn 150mg/dL (8,3mmol/L), khả năng thai nhi bị thiếu oxy sẽ cao.
V. SỬ DỤNG INSULIN TRONG LÚC SINH
Trong khi sinh nên dùng Insulin thường tác dụng nhanh truyền qua đường tĩnh mạch, liều trung bình 1-2 đơn vị mỗi giờ cùng với 7,5gam glucose. Nếu cần mổ bắt con liều dùng cũng tương tự. Dù gây mê toàn hon hay gây tê tủy sống, gây tê màng cứng thai nhi cũng không bị ảnh hưởng nếu đường huyết của mẹ ổn định.
Đường huyết của thai phụ nên được duy trì < 110 mg/dL.
Bảng sau đây giúp điều chỉnh liều Insulin cho thai phụ trong khi sinh
|
Nếu glucose huyết >130mg/dL (7,2mmol/L), truyền tĩnh mạch Lactat Riger với tốc độ 125 ml/giờ. |
|
Nếu glucose huyết < 130 mg/dL (7,2mmol/L) giữ thông tĩnh mạch với Lactat Ringer sau đó truyền tĩnh mạch Lactat Ringer và Glucose 5% với tốc độ 125 mL/giờ điều chỉnh bằng bơm truyền. |
|
Pha Insulin thường (regular insulin)100 đơn vị trong 100 mL NaCl 9‰ sao cho 1 đơn vị chứa trong 1 mL dịch. Chai insulin này được nối với đường truyền giữ hong tĩnh mạch, điều chỉnh liều insulin theo bảng dưới đây nếu glucose huyết lớn hơn 70mg/dL (3,9 mmol/L). Mục tiêu glucose huyết trong khoảng 70-110 mg/dL (3,9-6,1mmol/L). Dung dịch insulin có thể truyền qua một bơm điện. Theo dõi glucose huyết bằng máy thử glucose huyết mao mạch. |
|
Glucose huyết mg/dL (mmo/L) |
Insulin (đơn vị/giờ) |
||
|
|
ĐTĐ typ 1 |
ĐTĐ typ 2 |
ĐTĐ thai kỳ |
|
<70 (<3,9) |
Không truyền Insulin |
Không truyền insulin |
Không truyền insulin |
|
71-90 (3,9-5) |
0,5 đv/giờ |
Không truyền insulin |
Không truyền insulin |
|
91-110 (5,1-6,1) |
1 đv/giờ |
1đv/giờ |
Không truyền insulin |
|
111-130 (6,2-7,2) |
1,5 |
2 |
1 đv/giờ |
|
131-150 (7,3-8,3) |
2 |
3 |
2 |
|
151-170 (8,4-9,4) |
2,5 |
4 |
3 |
|
171-190 (9,5-10,6) |
3 |
5 |
4 |
|
>190 (>10,6) |
Thử ceton, hội chẩn chuyên khoa |
||
Phác đồ này cũng dùng cho thai phụ đang cần nhịn ăn. Nếu người bệnh đang điều trị bằng corticosteroid, thường cần liều insulin cao hơn. Nếu người bệnh ăn, cần tiêm insulin tác dụng nhanh trước bữa ăn.
Khi truyền tĩnh mạch Insulin phải theo dõi glucose huyết, tốt nhất là một giờ một lần bằng máy thử mao mạch để chỉnh liều cho chính xác.
Cũng cần theo dõi Kali của người bệnh trước khi truyền tĩnh mạch glucose, nhất là khi người bệnh ăn uống kém, và theo dõi Kali trong lúc truyền glucose tùy kết quả xét nghiệm.
Sau khi sinh, tình trạng đề kháng insulin của thai kỳ sẽ cải thiện nhanh. Người bệnh ĐTĐ typ 1 và typ 2 đang điều trị bằng insulin có thể trở lại liều cũ ngay khi người bệnh ăn được. Bệnh nhân ĐTĐ typ 2 điều trị bằng thuốc có thể không cần dùng thuốc trong vòng 24-48 giờ sau sinh.
Khi cho con bú, có thể điều trị bằng insulin hoặc dùng metformin và /hoặc glyburide, đã có nghiên cứu cho thấy hai thuốc này an toàn khi cho con bú.
ĐÁI THÁO ĐƯỜNG THAI KỲ
I. ĐẠI CƯƠNG
Theo định nghĩa, đái tháo đường thai kỳ là tình trạng rối loạn dung nạp glucose và/hoặc tăng đường huyết được phát hiện lần đầu tiên trong thai kỳ. Định nghĩa này không loại trừ trường hợp người bệnh có ĐTĐ từ trước mà không biết. Định nghĩa này cũng không phân biệt sau khi sinh, người bệnh còn tăng đường huyết hay không.
Đái tháo đường thai kỳ có xuất độ thay đổi tùy tiêu chí chẩn đoán và tùy chủng tộc. Thông thường, tỉ lệ lưu hành của đái tháo đường thai kỳ thay đổi từ 1-14%. Tại Việt Nam, theo một nghiên cứu thực hiện tại Quận 8 thành phố Hồ Chí Minh, tỉ lệ đái tháo đường thai kỳ khoảng 4%. Một số nghiên cứu tại các địa phương khác cho thấy tỉ lệ có thể lên đến khoảng 7-10%. Tại Mỹ tỉ lệ này vào khoảng 4%, nhưng trên phụ nữ da trắng không thuộc gốc Tây Ban Nha tỉ lệ này vào khoảng 2%.
Trong một số hiếm trường hợp, trong lúc có thai người bệnh bị ĐTĐ typ 1.
II. CƠ CHẾ BỆNH SINH
Trên người bệnh đái tháo đường thai kỳ, khi làm nghiệm pháp dung nạp glucose, đỉnh sớm của sự tiết Insulin và đáp ứng tiết Insulin đối với kích thích tăng đường huyết đều giảm so với phụ nữ không bị đái tháo đường thai kỳ. Ngoài ra, nồng độ ProInsulin cũng cao hơn, chứng tỏ người bệnh đái tháo đường thai kỳ có sự giảm tiết Insulin ngoài các bất thường do thai nghén gây ra.
III. TẦM SOÁT ĐÁI THÁO ĐƯỜNG TRONG THAI KỲ
1. Khuyến cáo phát hiện và tầm soát đái tháo đường trong thai kỳ (Hiệp hội Đái tháo đường Mỹ)
Ngay khi thai phụ đến khám thai lần đầu, nên đánh giá các yếu tố nguy cơ. Nếu thai phụ có yếu tố nguy cơ sẽ phải thử glucose huyết lúc đói ngay. Nếu glucose huyết lúc đói ≥ 126 mg/dL hoặc glucose huyết bất kỳ ≥ 200mg/dL, thử lại glucose huyết vào ngày sau để chẩn đoán. Nếu glucose huyết bình thường sẽ thực hiện tầm soát vào tuần lễ thứ 24-28 của thai kỳ.
Bảng 1. Các yếu tố nguy cơ của ĐTĐ thai kỳ
|
+ Tuổi thai phụ > 37 tuổi. + Thuộc sắc tộc có nguy cơ (Ấn Độ, Đông Nam Á, Ả Rập/Địa Trung Hải, châu Phi/Vùng biển Caribê). + Béo phì. + Tiền sử gia đình bị đái tháo đường (cha mẹ, anh chị em ruột). + Tiền sử sinh con to (cân nặng lúc sinh > 4000gam), đa ối. + Tiền sử thai chết lưu không có nguyên nhân. + Hội chứng buồng trứng đa nang. |
2. Tầm soát đái tháo đường thai kỳ
2.1. Tầm soát một bước (Theo khuyến cáo của Hội sản phụ khoa Mỹ)
- Thực hiện nghiệm pháp dung nạp glucose 75 gam, đo glucose huyết đói, 1 giờ và 2 giờ sau.
- Đối tượng phụ nữ có thai vào tuần lễ 24-28, chưa được chẩn đoán đái tháo đường trước khi có thai.
- Nghiệm pháp thực hiện vào buổi sáng, thai phụ nhịn đói 8 giờ qua đêm, uống 75 gam glucose trong 200-250 ml nước. Lấy máu tĩnh mạch đo glucose huyết tương lúc đói, 1 giờ và 2 giờ sau khi uống glucose.
- Chẩn đoán ĐTĐ thai kỳ khi có một trong các kết quả glucose lớn hơn hoặc bằng trị số sau đây: glucose huyết đói ≥ 92 mg/dL (5,1 mmol/L), 1giờ ≥ 180 mg/dL (10,0mmol/L), 2 giờ ≥ 153mg/dL (8,5 mmol/L).
2.2. Tầm soát hai bước (theo đồng thuận của Viện sức khỏe Quốc gia Mỹ)
- Đối tượng: thai phụ chưa được chẩn đoán đái tháo đường, vào tuần lễ 24-28 của thai kỳ.
- Bước 1: làm nghiệm pháp uống 50 gam glucose, không cần nhịn đói, đo glucose huyết 1 giờ sau khi uống glucose.
Nếu glucose huyết sau 1 giờ ≥ 140mg/dL (10,0mmol/L), làm tiếp bước 2.
- Bước 2: người bệnh nhịn đói, làm nghiệm pháp dung nạp glucose với 100 gam glucose, chẩn đoán ĐTĐ thai kỳ khi glucose huyết đo vào giờ thứ 3 sau khi uống 100 gam glucose ≥ 140mg/dL (7,8 mmol/L).
2.3. Hiện nay không khuyến cáo dùng tiêu chí chẩn đoán đái tháo đường trong thai kỳ theo đề nghị của Carpenter và Coustan.
Ngoài ra người ta cũng đang cố gắng toàn cầu hóa tiêu chí chẩn đoán đái tháo đường trong thai kỳ theo WHO, dùng 75g glucose.
Sau đây là bảng tầm soát đái tháo đường thai kỳ theo Tổ chức Y tế Thế giới (WHO) và Hiệp hội nghiên cứu đái tháo đường châu Âu (EASD):
Bảng 2. Tầm soát đái tháo đường thai kỳ
|
Hiệp hội - Tổ chức |
Tải glucose |
0 giờ |
2 giờ sau uống glucose |
|
WHO |
75 gam |
≥ 7 mmol/L |
≥ 7,8 mmol/L |
|
EASD |
75 gam |
≥ 6 mmol/L |
≥ 9 mmol/L |
Chú thích: muốn đổi từ mmol/L thành mg/dL, nhân trị số của mmol/L với 18.
IV. ĐIỀU TRỊ
Hiện nay khuyến cáo kiểm soát chặt chẽ glucose huyết, mục tiêu cũng giống như thai phụ đã có ĐTĐ từ trước.
Dinh dưỡng hợp lý là nền tảng của điều trị. Thai phụ cũng được khuyến cáo nên luyện tập từ mức độ nhẹ đến trung bình.
Nếu dinh dưỡng và luyện tập không đạt mục tiêu, insulin là lựa chọn hàng đầu.
Nếu có đái tháo đường thai kỳ, sản phụ sẽ được tầm soát bệnh đái tháo đường sau khi sinh khoảng 6-12 tuần và tiếp tục theo dõi sau đó ít nhất 3 năm một lần để kịp phát hiện đái tháo đường hoặc tiền đái tháo đường.
TÀI LIỆU THAM KHẢO
1. David G. Gardner. Dolores Shoback. Basic and Clinical endocrinology - 9th edition. 2011.
2. American Diabetes Association. Standards of medical care in diabetes - 2012. Diabetes Care. 2012; 35(suppl 1):S11-S63.
3. Joslin’s Diabetes Mellitus by Joslin Diabetes Center. 14th edition 2005.
4. Hanna FWF, Peters JR. Screening for Gestational Diabetes; past, present and future. Diabetic Medicine 19: 351-358. 2002.
5. Report of the Pregnancy and Neonatal Care Group of the European Association for the Study of Diabetes. Diabetic Medicine, 13: S43-S53, 1996.
6. WHO Consultation: Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications: Report of a WHO Consultation. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2, Geneva: World Health Organization. 1999.
BỆNH LÝ CẦU THẬN TRONG BỆNH ĐÁI THÁO ĐƯỜNG
I. ĐẠI CƯƠNG
Bệnh lý cầu thận trong bệnh đái tháo đường (ĐTĐ) thường được gọi tắt là bệnh thận ĐTĐ, thuộc nhóm biến chứng mạch máu nhỏ của bệnh.
Bệnh thận ĐTĐ có các đặc điểm:
+ Tiểu albumin liên tục (>300mg/ngày hoặc >200μg/phút) xác định ít nhất hai lần trong vòng 3-6 tháng.
+ Giảm dần độ lọc cầu thận.
+ Tăng huyết áp, có thể xuất hiện ở giai đoạn đầu (bệnh ĐTĐ typ 2) hoặc trễ.
Tỉ lệ lưu hành của bệnh thận ĐTĐ vào khoảng 40%, có sự khác biệt giữa bệnh ĐTĐ typ 1 và typ 2.
- Người bệnh ĐTĐ typ 1 chưa có biến chứng khi mới mắc bệnh, nếu không điều trị đúng và đầy đủ, sau 20 năm, khoảng 30-40% người bệnh sẽ có biến chứng ở thận.
- Người bệnh ĐTĐ typ 2 có thể có albumin niệu ngay lúc mới chẩn đoán, nếu không điều trị tích cực, khoảng 15-20% sẽ có bệnh thận ĐTĐ. Tuy nhiên vì tỉ lệ lưu hành của ĐTĐ typ 2 nhiều hơn nên sẽ có nhiều người bệnh ĐTĐ typ 2 bị bệnh thận giai đoạn cuối.
ĐTĐ là nguyên nhân hàng đầu đưa đến bệnh thận giai đoạn cuối và lọc thận.
II. SINH BỆNH LÝ - DIỄN TIẾN
Nguyên nhân chính xác của bệnh thận ĐTĐ chưa được xác định rõ, tuy nhiên, có nhiều yếu tố tác động: tăng glucose huyết (làm tăng lọc cầu thận và tổn thương thận), các sản phẩm cao cấp của quá trình glycat hóa (advanced glycosylation end products- AGE), và hoạt hóa các cytokin. Tăng glucose huyết làm tăng biểu lộ yếu tố chuyển dạng tăng trưởng beta (transforming growth factor-beta -TGF-β) ở cầu thận, và các protein nền được kích hoạt bởi cytokin này. TGF-beta và yếu tố tăng trưởng nội mạc mạch máu (vascular endothelial growth factor -VEGF) có lẽ góp phần làm phì đại tế bào, kích thích tổng hợp collagen, và các thay đổi ở mạch máu trong bệnh thận ĐTĐ. Tăng glucose huyết cũng hoạt hóa protein kinase C, men này góp phần làm tăng độ lọc cầu thận và các biến chứng mạch máu.
Một số sắc dân đặc biệt nhạy cảm với bệnh thận ĐTĐ như Mỹ da đen, người gốc Tây Ban Nha, và Mỹ bản địa.
Người bệnh ĐTĐ typ 1 nếu có cha và mẹ bị tăng huyết áp cũng dễ bị biến chứng thận.
Bảng 1 Trình bày diễn tiến tự nhiên của bệnh thận ĐTĐ. Tuy nhiên nếu điều trị tốt người bệnh có thể cải thiện.
Bảng 1: Diễn biến tự nhiên của bệnh thận ĐTĐ
|
|
Tên |
Đặc điểm |
ĐLCT (tối thiểu) |
Bài suất albumin niệu |
Huyết áp |
Thời gian |
|
Giai đoạn 1 |
Tăng chức năng và phì đại |
Tăng lọc cầu thận |
Tăng trong ĐTĐ typ 1 và 2 |
Có thể tăng |
Typ 1: BT Typ 2: BT hoặc tăng |
Hiện diện ngay thời điểm chẩn đoán |
|
Giai đoạn 2 |
Giai đoạn yên lặng |
Dày màng đáy, tăng sinh lớp trung mô |
Bình thường |
Typ 1: BT Typ 2: có thể albumin từ <30mg-300 mg/ngày |
Typ 1: BT Typ 2: BT hoặc tăng |
Trong 5 năm đầu tiên |
|
Giai đoạn 3 |
Giai đoạn tiềm ẩn |
Albumin niệu |
ĐLCT bắt đầu giảm |
30-300 mg/ngày |
Typ 1: THA Typ 2: BT, THA |
5-15 năm |
|
Giai đoạn 4 |
Bệnh thận lâm sàng |
Tiểu đạm |
ĐLCT dưới mức BT |
>300mg/ngày |
THA |
15-25 năm |
|
Giai đoạn 5 |
Hội chứng urê huyết cao |
BTGĐC |
0-10 ml/phút |
Giảm |
THA |
25-30 năm |
|
Chú thích: |
BT: Bình thường |
ĐLCT: Độ lọc cầu thận |
|
|
THA: Tăng huyết áp |
BTGĐC: Bệnh thận giai đoạn cuối |
III. TRIỆU CHỨNG - CHẨN ĐOÁN
1. Lâm sàng
Bệnh thận ĐTĐ có albumin niệu và giảm độ lọc cầu thận.
Định nghĩa albumin trong nước tiểu tùy thuộc cách lấy nước tiểu. Hiện nay, thường dùng nhất là mẫu nước tiểu buổi sáng và tìm tỉ số albumin/creatinin. Lấy nước tiểu qua đêm hay nước tiểu 24 giờ không thuận tiện cho người bệnh. Bảng 2 cho biết các giới hạn của nồng độ albumin trong nước tiểu.
Bảng 2: Các mức độ albumin trong nước tiểu
|
Các mức độ tiểu đạm |
Lấy nước tiểu buổi sáng |
Lấy nước tiểu trong một khỏang thời gian |
||
|
|
Không chỉnh |
Chỉnh với creatinin trong nước tiểu Tỉ số albumin/creatinin |
Qua đêm |
24 giờ |
|
|
Μg/mL |
mg/g |
μg/phút |
mg/24 giờ |
|
Bình thường |
<20 |
<30 |
<20 |
<30 |
|
Tiểu albumin |
20-200 |
30-300 >2,5-25 mg/mmol (nam) >3,5-35 mg/mmol (nữ) |
20-200 |
30-300 |
|
Tiểu đạm |
>200 |
>300 |
>200 |
>300 |
Ở người bệnh ĐTĐ typ 1, albumin niệu là biểu hiện đầu tiên của tổn thương thận. Ở bệnh nhân ĐTĐ typ 2, ngay lúc mới chẩn đoán có thể người bệnh đã có tăng huyết áp, albumin niệu. Ngoài ra, khoảng 20% người bệnh ĐTĐ typ 2 diễn tiến đến đến bệnh thận mạn tính nhưng không có albumin trong nước tiểu. Albumin niệu tương quan độc lập với nguy cơ tim mạch.
2. Chẩn đoán bệnh thận ĐTĐ
Chẩn đoán dựa trên:
2.1. Các yếu tố lâm sàng
- Tiền sử có bệnh ĐTĐ.
- Albumin niệu (cần loại trừ các nguyên nhân khác của albumin niệu, xem bảng 5).
- Tăng huyết áp.
- Các biến chứng thường đi kèm bệnh thận ĐTĐ: các biến chứng mạch máu như bệnh võng mạc ĐTĐ, bệnh thần kinh ĐTĐ; bệnh mạch máu ngoại vi.
2.2. Xét nghiệm
- Albumin, đạm trong nước tiểu.
- Creatinin huyết thanh có thể bình thường, tăng. Nên tính độ thanh thải creatinin bằng công thức Cockcroft-Gault hoặc độ lọc cầu thận ước tính bằng công thức từ nghiên cứu MDRD (Bảng 3). Bảng 4 trình bày các giai đoạn của bệnh thận mạn tính ở người bệnh ĐTĐ dựa trên độ lọc cầu thận ước tính.
Khoảng 20-25% người bệnh ĐTĐ có tăng độ lọc cầu thận (>120/ml/phút) ở giai đoạn sớm của bệnh, tình trạng này sẽ tăng gấp ba lần khả năng diễn tiến đến bệnh thận ĐTĐ.
- Siêu âm thận để loại trừ các bệnh lý khác ở thận như thận đa nang, sỏi thận…
- Sinh thiết thận: không thực hiện để chẩn đoán bệnh thận ĐTĐ nếu người bệnh có diễn tiến điển hình. Có thể cần sinh thiết trong các trường hợp nghi ngờ có bệnh lý khác ở thận như bệnh cầu thận tiến triển nhanh, bệnh thoái biến dạng bột…
Nên nghĩ đến các bệnh thận không do ĐTĐ trong các trường hợp sau đây:
+ Tiểu đạm đại lượng khi mới chẩn đoán ĐTĐ dưới 5 năm
+ Đạm niệu xuất hiện đột ngột
+ Giảm độ lọc cầu thận nhưng không kèm tiểu đạm
+ Suy thận cấp hoặc chức năng thận suy nhanh trong thời gian ngắn
+ Có hồng cầu biến dạng trong nước tiểu
+ Không có bệnh lý võng mạc đi kèm (nhất là ở bệnh nhân ĐTĐ typ 1).
Bảng 3: Công thức tính độ lọc cầu thận ước tính
|
Công thức Cockcroft- Gault |
(140-Tuổi) x cân nặng/72 x creatinin huyết thanh (mg/dL) Nếu là nữ, tử số sẽ là: (140-Tuổi) x cân nặng x 0,85 |
|
Công thức theo nghiên cứu MDRD |
GFR (mL/phút/1,73 m2) = 186 x (Cr HT)-1,154 x (Tuổi)-0,203 x (0,742 nếu là nữ) x (1,210 nếu là da đen) Cr: creatinin; GFR Glomerular filtration rate: độ lọc cầu thận |
Bảng 4: Các giai đoạn của bệnh thận mạn tính theo KDIGO (Kidney disease: Improving Global outcomes)
|
Giai đoạn |
Đặc điểm |
ĐLCT ước tính |
|
1 |
Bệnh ĐTĐ với ĐLCT BT hoặc tăng cùng với tiểu albumin trường diễn |
≥ 90 |
|
2 |
Bệnh ĐTĐ với ĐLCT giảm nhẹ cùng với tiểu albumin trường diễn |
60-89 |
|
3a |
Giảm ĐLCT nhẹ đến trung bình |
45-59 |
|
3b |
Giảm ĐLCT trung bình đến trầm trọng |
30-44 |
|
4 |
Giảm ĐLCT trầm trọng |
15-29 |
|
5 |
Suy chức năng thận |
<15 (hay lọc thận) |
Bảng 5: Các nguyên nhân có thể làm tăng albumin thoáng qua
|
- Tăng glucose huyết nặng, cấp - Tăng huyết áp nặng kiểm soát kém - Ăn quá nhiều đạm - Luyện tập - Nhiễm trùng đường tiểu, tiểu máu - Suy tim - Bệnh nhiễm gây sốt cấp tính - Lẫn dịch tiết âm đạo trong mẫu nước tiểu |
IV. QUẢN LÝ BỆNH THẬN ĐÁI THÁO ĐƯỜNG
Bao gồm dinh dưỡng, kiểm soát glucose huyết, điều trị tăng huyết áp, chú trọng hạn chế phospho và kali ở bệnh thận giai đoạn cuối.
Bệnh cần được theo dõi bởi các bác sĩ chuyên khoa nội tiết. Khi cần, có thể hội chẩn với bác sĩ chuyên khoa thận (từ giai đoạn 3 của bệnh thận mạn tính) và tim mạch.
Mục tiêu điều trị của người bệnh bị bệnh thận ĐTĐ:
+ HbA1c # 7%
+ Huyết áp < 130/80 mmHg
+ Kiểm soát lipid huyết: LDL <100mg/dL (2,6mmol/L) nếu chưa có biến cố tim mạch.
1. Điều trị tăng glucose huyết
Các nghiên cứu cho thấy tăng glucose huyết là một trong các yếu tố quyết định chính làm bệnh thận tiến triển.
Ở giai đoạn đầu, kiểm soát glucose huyết tốt sẽ giảm tình trạng tăng lọc cầu thận.
Ở giai đoạn 1-3, kiểm soát glucose huyết tích cực làm giảm diễn tiến albumin niệu, ổn định, thậm chí đảo ngược bệnh thận ĐTĐ. Mục tiêu HbA1c lúc này có thể là 6,5 -7%.
Tuy nhiên, do hầu hết các thuốc điều trị tăng glucose huyết đều được thải qua thận nên cần thận trọng chọn lựa hoặc chỉnh liều thích hợp để tránh nguy cơ hạ glucose huyết.
Ở giai đoạn 4-5 của bệnh thận mạn tính, tình trạng đề kháng insulin làm glucose huyết khó ổn định, thường cần liều insulin cao hơn. Tuy nhiên, đến giai đoạn cuối, sự thoái giáng insulin ở thận suy giảm, ngoài ra người bệnh thường chán ăn, do đó cần liều insulin thấp hơn. Cần theo dõi kỹ để tránh các cơn hạ glucose huyết. Trong bệnh thận giai đoạn cuối có thể không cần dùng đến insulin.
Bảng 6, 7 cho biết các loại thuốc điều trị ĐTĐ hiện đang lưu hành tại Việt Nam và các chi tiết cần lưu ý ở người bệnh có bệnh thận mạn tính.
Bảng 6: Lựa chọn thuốc điều trị tăng glucose huyết ở người bệnh ĐTĐ có bệnh thận mạn tính.
|
Thuốc điều trị tăng glucose huyết |
Cân nhắc và khuyến cáo khi dùng thuốc |
|
Metformin |
- Có nguy cơ nhiễm toan lactic; dùng đơn trị liệu ít có khả năng gây hạ glucose huyết. - Không khuyến cáo sử dụng khi độ lọc cầu thận ước tính < 50 mL/phút/1,73m2. - Không sử dụng Metformin ở bệnh thận mạn tính giai đoạn 4-5 - Từ điển dược phẩm Anh, Hiệp hội thận Nhật khuyến cáo không sử dụng metformin khi ĐLCT <30 ml/phút/1,73m2. |
|
Sulfonylurea thế hệ thứ nhất |
Đa số không phù hợp cho người bệnh bị bệnh thận mạn tính trung bình đến nặng, do tăng nguy cơ hạ glucose huyết vì giảm thanh lọc sulfonylurea và các chất chuyển hóa của chất này. Chlorpropamid: ĐLCT 50-80ml/phút/1,73m2: giảm 50% liều. ĐLCT <50 ml/phút/1,73m2 - không dùng. Không dùng Tolbutamide. |
|
Sulfonylurea thế hệ thứ hai |
Ở người bệnh bệnh thận mạn tính trung bình và nặng, thuốc nên được chọn lựa là glipizid. Gliclazid và glimepirid có thể dùng ở liều thấp. Không dùng glyburid. |
|
Meglitinide |
Repaglinide có thể dùng ở các giai đoạn bệnh thận mạn tính từ nhẹ đến nặng. Nếu ĐLCT <30ml/phút/1,73m2 - thận trọng bắt đầu từ liều 0,5mg trước mỗi bữa ăn. |
|
Thuốc ức chế men alpha-glucosidase |
Acarbose dùng được ở bệnh thận mạn tính nhẹ và trung bình. Không dùng khi ĐLCT <30ml/phút/1,73m2 |
|
Thiazolidinedion |
Không cần giảm liều pioglitazon; có thể giảm bài suất albumin và protein niệu. (Rosiglitazon đã bị cấm ở nhiều thị trường do tăng nguy cơ biến cố tim mạch). Không dùng khi người bệnh có nguy cơ suy tim, gãy xương. |
|
Insulin |
Liều Insulin không dựa trên độ nặng của giảm chức năng thận, nhưng cần điều chỉnh liều để đạt mục tiêu kiểm soát glucose huyết mà không làm tăng nguy cơ hạ glucose huyết. |
Bảng 7: Chuyển hóa/Thanh lọc các nhóm thuốc ức chế men DPP-IV ở người bệnh ĐTĐ typ 2 có bệnh thận mạn tính
|
Thuốc |
Chuyển hóa/thanh lọc |
Điều chỉnh liều trong bệnh thận mạn tính |
|
Sitagliptin |
Thận |
50 mg/ngày nếu ĐTL Cr 30-50mL/phút 25 mg/ngày nếu ĐTL Cr < 30mL/phút |
|
Saxagliptin |
Gan/thận |
2,5 mg/ngày nếu ĐTL Cr 30-50mL/phút 2,5 mg/ngày nếu ĐTL Cr < 30 mL/phút |
|
Vildagliptin |
Thận |
50 mg/ngày nếu ĐTL Cr 30-50mL/phút 50mg/ngày nếu ĐTL Cr < 30 mL/phút |
|
Linagliptin |
Gan |
Không cần chỉnh liều |
BTM = Bệnh thận mạn tính; ĐTL Cr = Độ thanh lọc creatinin
ĐLCT = độ lọc cầu thận; BTGĐC = bệnh thận giai đoạn cuối
2. Điều trị tăng huyết áp
Kiểm tra huyết áp mỗi lần khám bệnh, và nếu có thể được, đo huyết áp thường xuyên tại nhà.
Mục tiêu huyết áp < 130/80 mmHg.
- Thuốc được lựa chọn hàng đầu là nhóm ức chế hệ renin angiotensin (gồm nhóm ức chế men chuyển và ức chế thụ thể Angiotensin II), lợi tiểu, chẹn kênh calci. Thường người bệnh cần phối hợp thuốc để kiểm soát huyết áp. Nếu phối hợp ba loại thuốc, một thuốc sẽ là thuốc lợi tiểu.
Đôi khi có thể ổn định huyết áp bằng thuốc lợi tiểu thiazides hoặc lợi tiểu quai. Thuốc ức chế men chuyển hoặc ức chế thụ thể giúp giảm huyết áp, kiểm soát đạm niệu, và được chỉ định trong rối loạn chức năng tâm thu thất trái. Phối hợp ức chế men chuyển và ức chế thụ thể có thể làm chức năng thận suy giảm thêm nên thường không được khuyến cáo.
Không dùng ức chế men chuyển và ức chế thụ thể khi phụ nữ có thai hoặc dự định có thai, người bệnh có khuynh hướng bị mất nước, tăng kali huyết kháng trị, hoặc creatinin tăng 0,6mg/dL sau khi bắt đầu dùng thuốc.
Thuốc chẹn beta có thể dùng khi người bệnh bị suy tim, có bệnh mạch vành, thận trọng khi người bệnh bị suyễn. Thuốc chẹn kênh calci có thể gây phù chi dưới và táo bón.
Thuốc chẹn kênh calci, dù thuộc nhóm dihydropyridin hay không dihydropyridin đều có lợi. Loại không dihydropyridine bảo vệ thận (có thể làm giảm đạm niệu) nhưng có thể gây giảm chức năng cơ tim.
Bảng 8. Các thuốc điều trị tăng huyết áp ở người bệnh đái tháo đường có bệnh thận mạn tính.
|
Thuốc |
Khoảng liều dùng |
Tác dụng ngoại ý |
Lưu ý |
|
Ức chế men chuyển Benazepril
Captopril
Enalapril
Lisinopril
Quinalapril Ramipril Trandolapril |
10-40mg/ngày, chia 1-2 lần 25-200mg/ngày chia 2-3 liều 2,5-40 mg/ngày chia 1-2 lần 5-40 mg/ngày chia 1-2 lần 5-80mg/ngày 1,25-20mg/ngày 1-4 mg/ngày |
Ho, Tăng kali huyết, Mẩn ngứa, Mất vị giác; Hiếm: (<1%) phù, giảm bạch cầu |
Có tác dụng bảo vệ tim mạch ở người bệnh suy tim và/hoặc bệnh cơ tim thiếu máu; có bằng chứng ở người bệnh có bệnh thận ĐTĐ typ 1, cần chỉnh liều theo chức năng thận |
|
Ức chế thụ thể angiotensin II Candesartan Irbesartan Losartan
Telmisartan Valsartan |
150-300mg/ngày 25-100mg/ngày chia 1-2 lần 20-80 mg/ngày 80-320 mg/ngày |
Tăng kali huyết; Hiếm: (<1% người bệnh) phù |
Tác dụng bảo vệ thận được chứng minh ở người bệnh có bệnh thận ĐTĐ typ 2. Không cần chỉnh liều theo chức năng thận. |
|
Thuốc chẹn kênh calci Nhóm dihydropyridine Amlodipin Felodipin Isradipin Nicardipin Nifedipin Nifedipin phóng thích chậm Nhóm không dihydropyridin Diltiazem Diltiazem phóng thích chậm Verapamil Verapamil phóng thích chậm |
2,5-10 mg/ngày 2,5-10 mg/ngày 20-120 mg/ngày 10-120mg/ngày 30-90 mg/ngày
30-360mg/ngày chia 2 lần 60-360mg/ngày
80-480mg/ngày chia 2 lần 120-480mg/ngày |
- Phù (Amlodipin, nifedipin, felodipin) - Chậm nhịp tim, chậm dẫn truyền nhĩ thất, phì đại nướu răng (diltiazem, verapamil), - Táo bón (verapamil) |
Các thuốc ức chế men CYP3A4 có tiềm năng giảm chuyển hóa của thuốc chẹn kênh calci thuộc nhóm dihydropyridin, nên có thể làm tăng hoặc kéo dài tác dụng của nhóm thuốc này. Không uống nifedipin cùng với nước bưởi |
|
Thuốc chẹn thụ thể beta Atenolol
Bisoprolol
Metoprolol Metoprolol phóng thích chậm |
2,5 -20 mg/ngày chia 1-2 lần 50-450 mg/ngày chia 2 lần 25-400 mg/ngày |
Co thắt phế quản, Chậm nhịp tim, Chậm dẫn truyền nhĩ thất, Suy tim, Che mờ triệu chứng hạ glucose huyết, Giảm tuần hoàn ngoại vi, Giảm cương dương vật |
Có tác dụng bảo vệ tim ở người bệnh bị suy tim, bệnh cơ tim thiếu máu hoặc cả hai |
|
Thuốc chẹn thụ thể alpha và beta Carvedilol |
6,25- 50 mg/ngày chia 1-2 lần |
Hạ huyết áp tư thế Co thắt phế quản |
Có tác dụng bảo vệ tim mạch ở người bệnh suy tim, bệnh cơ tim thiếu máu hoặc cả hai. Cần chỉnh liều theo chức năng thận. |
|
Thuốc lợi tiểu Nhóm thiazides Chlorthalidon Chlorothiazid Hydrochlorothiazid Indapamide |
12,5-50mg/ngày 125-1000mg/ngày 12,5-50mg/ngày 1,25-5mg/ngày |
Hạ kali huyết, rối loạn dung nạp glucose |
Ưu tiên chọn lựa ở người bệnh có chức năng thận bình thường |
|
Thuốc lợi tiểu quai
Furosemid |
40-500mg/ngày chia 2-3 liều |
Hạ kali huyết |
Ưu tiên dùng ở bệnh nhân suy thận, ứ dịch tuần hoàn. Cần chỉnh liều theo chức năng thận. Có thể giảm bớt nguy cơ tăng kali máu do thuốc ức chế hệ thống renin angiotensin |
|
Thuốc lợi tiểu giữ kali Spironolacton |
25-100mg/ngày |
Tăng kali huyết ở người bệnh suy thận nhất là khi dùng chung với thuốc ức chế hệ renin angiotensin |
Có thể làm tăng tác dụng giảm đạm niệu của thuốc ức chế hệ renin angiotensin. Bảo vệ tim ở người bệnh suy tim. |
|
Thuốc tác động giao cảm trung ương Methyldopa |
250-2000mg/ngày chia uống 2-3 lần |
Mạch chậm, khô miệng, hạ huyết áp tư thế, buồn ngủ, chảy sữa. Methyldopa có thể gây dương tính với nghiệm pháp Coombs (25%), kháng thể kháng nhân (10%). |
|
Chú ý: liều thuốc ở trên có tính tham khảo. Hiện nay có khuynh hướng phối hợp các loại thuốc để dùng với liều thấp hơn và giảm tác dụng phụ.
Thuốc được ưu tiên chọn lựa là nhóm ức chế hệ renin angiotensin, lợi tiểu và chẹn kênh calci.
3. Dinh dưỡng
Tổng lượng calo trong ngày thay đổi tùy tình trạng của từng người bệnh. Khi bệnh thận đã tiến triển, người bệnh cần giảm đạm trong khẩu phần ăn, khoảng 0,8 -1gam/kg cân nặng/ngày, có thể làm chậm tiến triển bệnh thận.
Cũng cần hạn chế lượng muối trong khẩu phần, khoảng 5-6 gam/ngày.
Khi bệnh thận tiến triển cũng cần hạn chế phospho bằng các chất gắn phosphat và hạn chế kali.
4. Các phương tiện khác
Bệnh thận ĐTĐ thường kèm tăng triglycerid, giảm HDL, LDL có thể tăng hoặc bình thường. Do LDL liên hệ với gia tăng nguy cơ tim mạch rõ nên mục tiêu LDL là < 100mg/dL (2,6 mmol/L). Có thể dùng statin bắt đầu với liều thấp và chú ý biến chứng ly giải cơ vân.
Không có chế độ luyện tập đặc biệt hoặc hạn chế luyện tập ở bệnh thận ĐTĐ. Tuy nhiên khi người bệnh bị bệnh tim mạch, thiếu máu nặng, cần có chế độ luyện tập riêng, theo ý kiến chuyên gia.
5. Phòng ngừa bệnh thận đái tháo đường
- Ngừng hút thuốc và điều trị các yếu tố nguy cơ như tăng huyết áp, tăng lipid.
- Mục tiêu chuyên biệt của phòng ngừa bao gồm:
+ Kiểm soát tối ưu glucose huyết (HbA1c < 7%)
+ Kiểm soát huyết áp (Huyết áp < 120/70 mmHg)
+ Tránh các thuốc gây độc thận, như thuốc kháng viêm không steroid, kháng sinh nhóm aminoglycosides.
+ Phát hiện sớm và điều trị ĐTĐ, nhất là những người có tiền sử gia đình ĐTĐ.
6. Quản lý lâu dài
Theo dõi điều trị đều đặn là điều quan trọng để quản lý tốt bệnh thận ĐTĐ.
- Ở người bệnh ĐTĐ typ 1, tìm albumin niệu sau khi chẩn đoán bệnh được 5 năm.
- Ở người bệnh ĐTĐ typ 2, tìm albumin niệu ngay lúc mới chẩn đoán và sau đó mỗi năm nếu albumin niệu âm tính.
- Thử creatinin huyết mỗi năm, từ đó tính độ lọc cầu thận ước tính.
- Đo huyết áp mỗi lần khám bệnh và nếu có thể, theo dõi huyết áp thường xuyên tại nhà. Theo dõi huyết áp nằm, ngồi và đứng.
- Người bệnh ĐTĐ và bệnh thận mạn tính giai đoạn 1-2 cần được theo dõi chức năng thận mỗi 6 tháng.
- Người bệnh ĐTĐ và bệnh thận mạn giai đoạn 3-5 cần được theo dõi chức năng thận mỗi ba tháng. Cũng cần theo dõi thêm đạm niệu, chất điện giải (natri, kali, clor, CO2) chất khoáng, hormon có liên quan đến xương (calci, phospho, PTH), tình trạng dinh dưỡng (albumin, BUN), tình trạng thiếu máu (huyết sắc tố, dung tích hồng cầu Hct, sắt huyết thanh). Giai đoạn này cần tham khảo ý kiến của bác sĩ chuyên khoa thận, nhất là khi đến giai đoạn lọc thận, bệnh thận giai đoạn cuối.
- ĐTĐ và bệnh thận mạn tính giai đoạn 1-2: có thể đảo ngược diễn tiến bệnh bằng kiểm soát chặt chẽ glucose huyết, kiểm soát huyết áp, dùng thuốc ức chế hệ renin angiotensin, nhất là ở ĐTĐ typ 1.
- ĐTĐ và bệnh thận mạn tính giai đoạn 3-4: làm chậm diễn tiến tiến bệnh bằng các phương tiện điều trị kể trên, tránh các thuốc gây độc thận.
Giai đoạn trễ (giai đoạn 5), cần tránh gây ra tình trạng suy thận cấp trên nền suy thận mạn tính, thí dụ chụp hình mạch vành với thuốc cản quang, hoặc, điều trị duy trì trong khi chờ đợi lọc thận hoặc ghép thận.
Điều trị kịp thời các biến chứng khác của ĐTĐ như bệnh võng mạc ĐTĐ, bàn chân ĐTĐ, bệnh tim mạch.
Trong tất cả các giai đoạn, cần chú ý các bệnh đi kèm có thể điều trị được như nhiễm trùng tiểu, bí tiểu, u lành tiền liệt tuyến...
TÀI LIỆU THAM KHẢO
1. American Diabetes Association; Nephropathy in Diabetes; Diabetes Care. 2004; vol 27, suppl 1: s 79-s83.
2. American Diabetes Association; Standards of Medical care in Diabetes 2012; Diabetes care. 2012; vol 35; suppl 1: s4-s10.
3. David G. Gardner. Dolores Shoback. Basic and Clinical endocrinology - 9th edition. 2011.
4. Deacon CF. DPP-4 inhibitors in the treatment of type 2 diabetes: a comparative review. Diabetes Obesity and Metabolism. 2011; 13:7-18.
5. KDOKI clinicalpractice guidelines in diabetes and KDOKI update 2012; Am J Kidney Dis.2012; 60 (5): 850-886.
6. Levey AS et al. The definition, classification, and prognosis of chronic kidney disease: a KDIGO Controversies Conference report. Kidney International 2011; 80:17-28.
7. The Washington manual of Medical Therapeutics 33rd ed; 2010.
Chương 5
BỆNH BÉO PHÌ
BỆNH BÉO PHÌ
I. ĐỊNH NGHĨA
Béo phì là tình trạng tăng trọng lượng cơ thể mạn tính do tăng khối lượng mỡ quá mức và không bình thường, liên quan đến dinh dưỡng và chuyển hóa. Sự phát triển kinh tế - xã hội đã làm thay đổi chế độ dinh dưỡng, cung nhiều hơn cầu, kết hợp phong cách sống tĩnh tại nhiều hơn vận động, dẫn đến tình hình béo phì tǎng lên với tốc độ báo động, không những ở các quốc gia phát triển, mà còn ở các quốc gia đang phát triển.
Béo phì là nguy cơ của nhiều bệnh không lây nhiễm như đái tháo đường, rối loạn lipid máu, xơ vữa động mạch, tăng huyết áp, thoái hóa khớp, ung thư…
Mức độ béo phì được đánh giá theo nhiều phương pháp, trong đó công thức BMI (Body Mass Index: chỉ số khối cơ thể) đơn giản, dễ sử dụng và được Quốc tế công nhận:
BMI =
Để phù hợp với đặc điểm các nước vùng châu Á, từ nghiên cứu thực tế ở các quốc gia đã lấy tiêu chuẩn ban hành năm 2000 như bảng 1.
Bảng 1. Tiêu chuẩn ban hành năm 2000 về phân loại béo phì
|
Loại |
BMI |
|
|
Gầy |
< 18,5 |
|
|
Bình thường |
18,5 - 22,9 |
|
|
Tăng cân |
Nguy cơ |
≥ 23 - 24,9 |
|
Béo phì độ 1 |
25 - 29,9 |
|
|
Béo phì độ 2 |
≥ 30 |
|
Bảng 2. Đánh giá mức độ béo phì theo Tổ chức Y tế Thế giới
|
Loại |
BMI |
|
|
Gầy |
< 18,5 |
|
|
Bình thường |
18 - 24,9 |
|
|
Tăng cân |
25 - 29,9 |
|
|
Béo phì |
Béo phì độ 1 |
30 - 34,9 |
|
Béo phì độ 2 |
35 - 39,9 |
|
|
Béo phì độ 3 |
≥ 40 |
|
II. NGUYÊN NHÂN
- Yếu tố môi trường:
Là những yếu tố liên quan đến tình trạng cung cấp nhiều calo so với nhu cầu của cơ thể:
+ Ăn nhiều: dẫn đến dư thừa calo, đặc biệt các loại thức ăn nhanh, thức ăn chứa nhiều glucid. Ăn nhiều có thể do thói quen có tính chất gia đình, hoặc ăn nhiều trong bệnh lý tâm thần.
+ Giảm hoạt động thể lực: do nghề nghiệp tĩnh tại hoặc hạn chế vận động do tuổi già. Giảm hoạt động thể lực nên sử dụng năng lượng ít dẫn đến dư thừa và tích lũy.
- Di truyền:
Có nhiều bằng chứng kết luận di truyền có đóng vai trò trong bệnh béo phì, như gia đình có bố và mẹ béo phì thì con bị béo phì đến 80%, có bố hoặc mẹ béo phì thì con béo phì thấp hơn 40%, và bố mẹ không béo phì thì chỉ 7% số con bị béo phì.
- Nguyên nhân nội tiết:
+ Hội chứng Cushing: phân bố mỡ nhiều ở mặt, cổ, bụng trong khi tứ chi gầy.
+ U tiết insulin: tăng cảm giác ngon miệng và tăng tân sinh mô mỡ từ glucid.
+ Suy giáp: béo phì do chuyển hóa cơ bản giảm.
+ Béo phì-sinh dục: mỡ phân bố nhiều ở thân và gốc chi kèm suy sinh dục.
III. CHẨN ĐOÁN
1. Lâm sàng
Béo phì trên lâm sàng biểu hiện sự tăng cân được xác định bằng phương pháp đo nhân trắc (anthropometry) lâm sàng:
- Chỉ số khối cơ thể (BMI) (bảng 1 và bảng 2).
- Công thức Lorenz (Trọng lượng thực/trọng lượng lý tưởng) x 100%
+ > 120-130%: tăng cân
+ > 130 %: béo phì
- Độ dày của nếp gấp da: phản ánh lớp mỡ dưới da. Có thể đo bằng compar, ở nhiều vị trí. Trên lâm sàng thường đo ở cánh tay (cơ tam đầu), giữa vai và đùi. Trung bình, độ dày nếp gấp cơ tam đầu là 16,5 đối với nam và 12,5 đối với nữ.
+ Chỉ số cánh tay đùi: 0,58 đối với nam, 0,52 đối với nữ.
+ Chỉ số vòng bụng vòng mông: < 0,9 đối với nam, <0,85 đối với nữ.
2. Cận lâm sàng
- Siêu âm: đo độ dày mô mỡ tại vị trí muốn xác định như cánh tay, đùi, bụng…
- Chụp cắt lớp tỷ trọng: xác định được lượng mỡ phân bố ở da và các tạng.
- Impedance Metri: đo lượng mỡ hiện có và lượng mỡ lý tưởng của cơ thể từ đó tính ra lượng mỡ dư thừa.
3. Chẩn đoán xác định
- Áp dụng chỉ số BMI cho các nước châu Á (bảng 1).
- Áp dụng chỉ số BMI theo TCYTTG (bảng 2).
- Dựa vào công thức Lorenz:
+ > 120-130%: tăng cân
+ > 130%: béo phì
4. Phân loại béo phì
4.1. Theo tuổi
- Béo phì bắt đầu ở tuổi trưởng thành (thể phì đại): số lượng tế bào mỡ không tăng, béo phì do gia tăng sự tích tụ mỡ trong mỗi tế bào. Điều trị bằng giảm glucid thường có kết quả.
- Béo phì thiếu niên (thể tăng sản - phì đại): vừa tăng thể tích, vừa tăng số lượng tế bào mỡ, thể béo phì này khó điều trị hơn.
4.2. Theo sự phân bố mỡ
- Béo phì dạng nam (béo phì kiểu bụng, béo phì kiểu trung tâm) (androide obesity = male pattern): phân bố mỡ ưu thế ở phần cao trên rốn như: gáy, cổ, mặt, vai, cánh tay, ngực, bụng trên rốn.
- Béo phì dạng nữ (gynoid obesity = female pattern): phân bố mỡ ưu thế phần dưới rốn đùi, mông, cẳng chân.
- Béo phì hỗn hợp: mỡ phân bố khá đồng đều. Các trường hợp quá béo phì thường là béo phì hỗn hợp.
IV. ĐIỀU TRỊ
1. Nguyên tắc chung
Chỉ định đầu tiên là chế độ tiết thực giảm cân, phối hợp với tăng cường tập luyện - vận động thể lực để tăng tiêu hao năng lượng.
Nếu chưa đạt mục đích, chỉ định thuốc và các can thiệp khác.
Mục đích điều trị là giảm cân, giảm 5-10% trọng lượng ban đầu cũng cải thiện các biến chứng của béo phì như rối loạn lipid máu, đái tháo đường, tăng huyết áp…
2. Điều trị cụ thể
2.1. Tiết thực giảm trọng lượng
- Điều trị béo phì chưa có biến chứng chủ yếu dựa vào tiết thực giảm calo và giảm mỡ. Năng lượng đưa vào phải ít hơn nhu cầu cơ thể, để cơ thể huy động năng lượng từ mô mỡ. Sự cân bằng âm về calo sẽ giúp giảm trọng cơ thể (khoảng 0,5-1 Kg/tuần là phù hợp).
- Hạn chế năng lượng khoảng 20-25 kcalo/kg/ngày. Áp dụng chế độ tiết thực giảm cân về mức độ cung cấp năng lượng còn phụ thuộc tuổi, hoạt động thể lực, và mục tiêu giảm cân.
- Khẩu phần ăn có sự cân đối giữa glucid, lipid và protid. Tránh dùng nhiều glucid (năng lượng do glucid cung cấp khoảng 50 % năng lượng của phần ăn, lipid khoảng 30% và protid khoảng 20%), hạn chế đường đơn, mỡ bão hòa.
- Hạn chế bia - rượu.
- Bổ sung chất xơ, vitamin, yếu tố vi lượng từ các loại rau, củ và hoa quả.
- Chia nhiều bữa (ít nhất 3 bữa).
- Nhịn đói để giảm cân là nguy hiểm. Khi đói, mỡ và protid sẽ bị dị hóa nhiều, thiếu muối, thiếu các yếu tố vi lượng. Vì vậy, dễ tổn thương các cơ quan.
- Tiết thực giảm carbohydrat: Cambridge diet: cung cấp đầy đủ yếu tố vi lượng, giảm glucid, giảm cân có hiệu quả, không gây tai biến.
2.2. Tăng cường tập luyện-vận động thể lực để tăng sử dụng năng lượng
- Giúp giảm cân, duy trì cân nặng lý tưởng.
- Giảm TC, TG, LDL-c và Tăng HDL-c.
- Góp phần kiểm soát tốt đường huyết và huyết áp.
- Thời gian tập luyện-vận động thể lực khoảng 60 đến 75 phút mỗi ngày, cường độ và thời gian tập tùy thuộc vào tình trạng sức khỏe nhất là những người có bệnh lý huyết áp, mạch vành, suy tim…
2.3. Thay đổi hành vi (Behavitor modification)
Trị liệu thay đổi hành vi là một trị liệu tâm lý để người bệnh béo phì thừa nhận béo phì là một bệnh lý, từ đó tích cực tuân thủ các biện pháp điều trị như tiết thực giảm calo, tăng cường tập luyện - vận động thể lực để tăng sử dụng năng lượng.
2.4. Thuốc
Thuốc điều trị béo phì ít có kết quả nếu không phối hợp với tiết thực giảm cân và tăng cường vận động thể lực để tăng sử dụng năng lượng.
Mặt khác dùng thuốc phải áp dụng liệu trình lâu dài vì sự tăng cân trở lại khi ngừng thuốc.
Một số người bệnh không đáp ứng với thuốc giảm cân: sau 4 tuần điều trị, cân không giảm, hoặc sự giảm cân dừng lại sau 6 tháng điều trị, hoặc sau một năm điều trị có sự tăng cân trở lại mặc dù thuốc vẫn tiếp tục dùng.
Vì vậy, phần lớn các trường hợp béo phì không nên dùng thuốc để điều trị do nhiều tác dụng phụ. Một số thuốc có thể dùng phối hợp với tiết thực giảm cân và tăng cường vận động thể lực để tăng sử dụng năng lượng:
Theo United States Food and Drug Aministration, một số thuốc được dùng để điều trị béo phì dựa trên các tác dụng gây chán ăn, ức chế men lipase làm cho mỡ không hấp thu được.
- Sibutramine (meridia): ức chế tái hấp thụ Norepinephrine, serotonin, dopamin vào hệ thần kinh, dẫn đến tăng nồng độ của chúng trong máu gây chán ăn.
- Orlistat (Xenical): ức chế men lipase làm cho mỡ không hấp thu được tại hệ tiêu hóa.
- Lưu ý, không bao giờ giảm cân bằng các thuốc lợi tiểu, hormon giáp, riêng thuốc làm giảm lipide nói chung không nên cho ngay lúc đầu.
2.5. Một số điều trị đặc biệt
- Đặt bóng vào dạ dày, gây cảm giác đầy dạ dày, cảm giác no và hạn chế ăn.
- Phẫu thuật nối shunt hỗng tràng dạ dày làm giảm hấp thu thức ăn.
- Khâu nhỏ dạ dày
- Phẫu thuật lấy mỡ ở bụng.
Các điều trị này chỉ dành cho người quá béo, béo phì làm hạn chế mọi sinh hoạt, béo phì gây tàn phế cho người bệnh sau khi đã tiết thực đầy đủ, tăng cường vận động thể lực, thay đổi hành vi không hiệu quả.
Nhìn chung việc điều trị béo phì ít hiệu quả như mong muốn, tốt nhất là phòng ngừa béo phì dựa tiết thực giảm cân và tăng cường vận động thể lực khi mới phát hiện vượt trọng lượng lý tưởng.
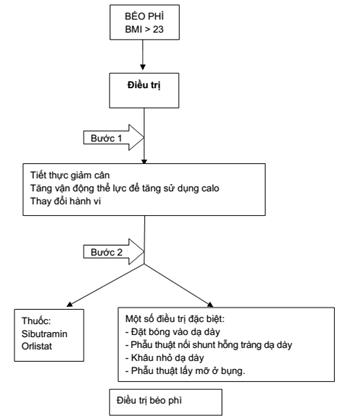
V. BIẾN CHỨNG CỦA BÉO PHÌ
1. Biến chứng chuyển hóa
Béo phì là một thành tố của hội chứng chuyển hóa (HCCH), sự gia tăng khối lượng mô mỡ quá mức là yếu tố nguy cơ của nhiều thành tố khác trong HCCH.
- Rối loạn chuyển hóa glucid: có tình trạng kháng insulin, cường insulin nên dẫn đến bệnh lý tiền đái tháo đường, đái tháo đường typ 2.
- Rối loạn lipid máu: ở người béo phì, tăng nồng độ triglycerid, VLDL-c, giảm HDL-c. Nhiều acid béo tự do được giải phóng từ mô mỡ đến gan, chúng được ester hóa tại tế bào gan và trở thành triglycerid. Chúng cũng được tích vào VLDL rồi được giải phóng và lưu thông vào tuần hoàn. Tăng nồng độ insulin máu cũng thúc đẩy quá trình tổng hợp acid béo tại gan. Khẩu phần ăn chứa nhiều carbohydrats cũng dẫn đến gan tăng tổng hợp VLDL. Khi giảm cân thì nồng độ HDL-c tăng, triglycerid, VLDL-c giảm.
- Rối loạn chuyển hóa acid uric (Goute): liên quan tăng triglycerid, chú ý tăng acid uric do điều trị thuốc chống béo phì (tăng thoái biến protein) gây goute cấp.
2. Biến chứng tim mạch
- Tăng huyết áp: do rối loạn lipid máu gây xơ vữa động mạch. Ngoài ra, tăng huyết áp có liên quan kháng insulin, cường insulin làm tăng hấp thụ Na+ ở ống thận và tăng cathecholamin làm co mạch. Có sự liên quan giữa tăng huyết áp với béo phì, khi giảm cân huyết áp cũng giảm theo.
- Bệnh mạch vành: thiếu máu cơ tim và nặng hơn nữa là nhồi máu cơ tim. Biến chứng mạch vành xảy ra ngay cả khi không có các yếu tố nguy cơ khác như tăng HA, ĐTĐ… và sẽ trầm trọng hơn khi có phối hợp với các yếu tố nguy cơ này.
3. Biến chứng về tiêu hóa
- Gan nhiễm mỡ: gan lớn tiến triển thành viêm gan mỡ, xơ gan.
- Sỏi túi mật: do tăng cholesterol trong dịch mật và kết tinh thành nhân của sỏi.
- Viêm tụy cấp: liên quan đến tăng tỉ lệ sỏi mật ở người béo phì.
- Trào ngược dạ dày thực quản: ở người béo phì thường xảy ra bệnh lý trào ngược dạ dày thực quản hơn ở người không béo phì.
4. Biến chứng ở phổi
- Giảm chức năng hô hấp: béo phì làm hạn chế di động của lồng ngực khi hít thở nên dẫn đến suy hô hấp.
- Ngừng thở khi ngủ (hội chứng Pickwick), ngủ ngáy: cũng thường gặp ở người béo phì.
5. Biến chứng về xương khớp
Thoái hóa khớp (khớp gối, khớp háng, cột sống), thoát vị đĩa đệm, trượt cột sống, hay xảy ra ở người béo phì do thường xuyên chịu lực đè nén cao hơn so với người không béo phì.
6. Biến chứng về thần kinh
Béo phì cũng là yếu tố nguy cơ của nhồi máu não hay xuất huyết não do rối loạn lipid máu, xơ vữa động mạch, tăng huyết áp.
7. Đục thủy tinh thể (Cataract)
Nguy cơ tăng tỉ lệ đục thủy tinh thể có liên quan đến kháng insulin.
8. Biến chứng về sinh dục
Giảm khả năng sinh dục, rối loạn kinh nguyệt.
9. Biến chứng khác
Chứng rậm lông, tăng nguy cơ ung thư, sỏi mật, tắc tĩnh mạch, sừng hóa gan bàn tay, bàn chân, rạn da, nhiễm độc thai nghén, khó sinh.
VI. DỰ PHÒNG
- Chế độ tiết thực hợp lý.
- Tăng cường vận động - tập luyện thể lực.
- Đo BMI để phát hiện béo phì sớm, điều trị kịp thời.
Khi phát hiện béo phì phải khám huyết áp, xét nghiệm lipid máu, glucosse máu, acid uric… để phát hiện sớm biến chứng béo phì và có thái độ điều trị tích cực.
TÀI LIỆU THAM KHẢO
1. Khuyến cáo của Hội Tim mạch học Việt Nam về các bệnh lý tim mạch và chuyển hóa (2010), trang 1-5
2. Trần Hữu Dàng (2008), Béo phì, Giáo trình sau đại học chuyên ngành Nội tiết- chuyển hóa, trang 304-312
3. Williams textbook of endocrinology (10th Edition), Disorders of lipid metabolism, Section 8, pp 1619-1635.
4. Harrison’s (18th Editon), Endocrinology and Metabolic, Part 06, chapter 77-78.
RỐI LOẠN CHUYỂN HÓA LIPID MÁU
I. ĐẠI CƯƠNG
Lipid là những phân tử kỵ nước khó tan trong nước. Lipid được tìm thấy trong màng tế bào, duy trì tính nguyên vẹn của tế bào và cho phép tế bào chất chia thành ngăn tạo nên những cơ quan riêng biệt.
Lipid là tiền thân của một số hormon và acid mật, là chất truyền tín hiệu ngoại bào và nội bào. Các lipoprotein vận chuyển các phức hợp lipid và cung cấp cho tế bào khắp cơ thể.
Lipid là nguồn cung cấp năng lượng chính cho cơ thể, tham gia cung cấp 25%-30% năng lượng cơ thể. 1g lipid cung cấp đến 9,1 kcal. Lipid là nguồn năng lượng dự trữ lớn nhất trong cơ thể, dạng dự trữ là mỡ trung tính triglycerid tại mô mỡ. Bình thường khối lượng mỡ thay đổi theo tuổi, giới và chủng tộc.
Nhu cầu về lượng chưa được chính xác, vào khoảng 1g/kg thể trọng ngày, nên dùng lượng lipid với 2/3 dầu thực vật (acid béo không bão hòa) và 1/3 mỡ động vật (acid béo bão hòa) với lượng cholesterol dưới 300 mg/ngày.
- Rối loạn lipid máu (RLLPM) là tình trạng bệnh lý khi có một hoặc nhiều thông số lipid bị rối loạn (tăng cholesterol hoặc tăng triglicerid, hoặc tăng LDL-c, hoặc giảm HDL-c…). RLLPM thường được phát hiện cùng lúc với mội số bệnh lý tim mạch-nội tiết-chuyển hóa. Đồng thời RLLPM cũng là yếu tố nguy cơ của bệnh lý này. Nguyên nhân của RLLPM có thể do nguyên phát như di truyền hoặc thứ phát do phong cách sống không hợp lý. Điều trị RLLPM thay đổi lối sống (tăng cường vận động thể lực, thay đổi chế độ ăn: hạn chế bia rượu, mỡ động vật…) hoặc dùng thuốc giảm lipid máu. Điều trị RLLPM góp phần vào điều trị bệnh nguyên của nhiều bệnh tim mạch, nội tiết, chuyển hóa.
Các loại lipid máu theo kích thước:
- Chilomicron vi dưỡng chấp chứa triglycerid
- VLDL (very low dencity lipoprotein)
- LDL (low dencity lipoprotein)
- HDL (high dencity lipoprotein)
II. NGUYÊN NHÂN
1. Rối loạn lipid máu tiên phát
RLLPM tiên phát do đột biến gen làm tăng tổng hợp quá mức cholesterol (TC), triglicerid (TG), LDL-c hoặc giảm thanh thải TC, TG, LDL-c hoặc giảm tổng hợp HDL-c hoặc tăng thanh thải HDL-L. RLLPM tiên phát thường xảy ra sớm ở trẻ em và người trẻ tuổi, ít khi kèm thể trạng béo phì, gồm các trường hợp sau:
- Tăng triglycerid tiên phát: Là bệnh cảnh di truyền theo gen lặn, biểu hiện lâm sàng thường người bệnh không bị béo phì, có gan lách lớn, cường lách, thiếu máu giảm tiểu cầu, nhồi máu lách, viêm tụy cấp gây đau bụng.
- Tăng lipid máu hỗn hợp: Là bệnh cảnh di truyền, trong gia đình có nhiều người cùng mắc bệnh. Tăng lipid máu hỗn hợp có thể do tăng tổng hợp hoặc giảm thoái biến các lipoprotein. Lâm sàng thường béo phì, ban vàng, kháng insulin, đái đường típ 2, tăng acid uric máu.
2. Rối loạn lipid máu thứ phát
Nguyên nhân của RLLPM thứ phát do lối sống tĩnh tại, dùng nhiều bia-rượu, thức ăn giàu chất béo bão hòa. Các nguyên nhân thứ phát khác của RLLPM như đái tháo đường, bệnh thận mạn tính, suy giáp, xơ gan, dùng thuốc thiazid, corticoides, estrogen, chẹn beta giao cảm.
Tăng triglycerid thứ phát:
+ Đái tháo đường: thường tăng triglycerid máu do hoạt tính enzyme lipoprotein lipase giảm. Nếu glucose máu được kiểm soát tốt thì triglycerid sẽ giảm sau vài tuần. Tăng TG máu là yếu tố nguy cơ xơ vữa động mạch ở người bệnh đái tháo đường
+ Cường cortisol (Hội chứng Cushing): có tình trạng giảm dị hóa các lipoprotein do giảm hoạt tính enzyme lipoprotein lipase. Tình trạng này càng rõ hơn trong trường hợp kèm kháng insulin và đái tháo đường.
+ Sử dụng estrogen: ở phụ nữ dùng estrogen thời gian dài, có sự gia tăng TG do tăng tổng hợp VLDL. Trong thai kỳ, nồng độ estrogen tăng cũng làm gia tăng TG gấp 2-3 lần và sẽ trở lại mức bình thường sau sinh khoảng 6 tuần.
+ Nghiện rượu: làm rối loạn lipid máu, chủ yếu tăng triglycerid. Đặc biệt, rượu làm tăng đáng kể nồng độ triglycerid máu ở những người tăng sản TG nguyên phát hoặc thứ phát do các nguyên nhân khác. Hội chứng Zieve tăng TC máu, rượu chuyển thành acetat làm giảm sự oxyd hóa acid béo ở gan nên acid béo tham gia sản xuất TG gây gan nhiễm mỡ và tăng sản xuất VLDL, chức năng gan giảm dẫn đến giảm hoạt tính enzyme LCAT (Lecithin cholesterol acyltransferase: enzyme ester hóa cholesterol) nên cholesterol ứ đọng trong hồng cầu làm vỡ hồng cầu gây thiếu máu tán huyết.
+ Bệnh thận: trong hội chứng thận hư, tăng VLDL và LDL do gan tăng tổng hợp để bù và lượng protein máu giảm do thải qua nước tiểu. TG tăng do albumin máu giảm nên acid béo tự do gắn với albumin cũng giảm, acid béo tự do tăng gắn vào lipoprotein làm cho sự thủy phân TG của các lipoprotein này bị giảm.
III. CHẨN ĐOÁN
1. Lâm sàng
Rối loạn lipid máu là bệnh lý sinh học, xảy ra sau một thời gian dài mà không thể nhận biết được, vì RLLPM không có triệu chứng đặc trưng. Phần lớn triệu chứng lâm sàng của rối loạn lipid máu chỉ được phát hiện khi nồng độ các thành phần lipid máu cao kéo dài hoặc gây ra các biến chứng ở các cơ quan như xơ vữa động mạch, nhồi máu cơ tim, tai biến mạch não, các ban vàng ở mi mắt, khuỷu tay, đầu gối, RLLPM có thể gây viêm tụy cấp. RLLPM thường được phát hiện muộn trong nhiều bệnh lý khác nhau của nhóm bệnh tim mạch - nội tiết - chuyển hóa.
1.1. Một số dấu chứng đặc hiệu ở ngoại biên của tăng lipid máu
- Cung giác mạc (arc cornea): Màu trắng nhạt, hình vòng tròn hoặc không hoàn toàn, định vị quanh mống mắt, chỉ điểm tăng TC (typ 2a hoặc 2b), thường có giá trị đối với người dưới 50 tuổi.
- Ban vàng (xanthelasma): Định vị ở mí mắt trên hoặc dưới, khu trú hoặc lan tỏa, gặp ở typ 2a hoặc 2b.
- U vàng gân (tendon xanthomas): Định vị ở gân duỗi của các ngón và gân Achille và vị trí các khớp đốt bàn ngón tay, đặc hiệu của typ 2a.
- U vàng dưới màng xương (periostea xanthomas): Tìm thấy ở củ chày trước, trên đầu xương của mỏm khuỷu, ít gặp hơn u vàng gân.
- U vàng da hoặc củ (cutaneous or tuberous xanthomas): Định vị ở khuỷu và đầu gối.
- Dạng ban vàng lòng bàn tay (palmar xanthomas): Định vị ở các nếp gấp ngón tay và lòng bàn tay.
1.2. Một số dấu chứng nội tạng của tăng lipid máu
- Nhiễm lipid võng mạc (lipemia retinalis): Soi đáy mắt phát hiện nhiễm lipid võng mạc (lipemia retinalis) trong trường hợp Triglycerides máu cao.
- Gan nhiễm mỡ (hepatic steatosis): Từng vùng hoặc toàn bộ gan, phát hiện qua siêu âm hoặc chụp cắt lớp, thường kèm tăng TG máu.
- Viêm tụy cấp: Thường gặp khi TG trên 10 gam/L, dạng viêm cấp, bán cấp phù nề, amylase máu không hoặc tăng vừa phải.
- Xơ vữa động mạch: Là biến chứng lâu dài của tăng lipoprotein, thường phối hợp với tăng lipoprotein không biết trước đó, có thể phối hợp với một số yếu tố nguy cơ khác như thuốc lá, đái tháo đường. Tổn thương động mạch có khẩu kính trung bình và lớn như tổn thương động mạch vành và tai biến mạch máu não thường liên quan nhiều hơn so với viêm tắc động mạch hai chi dưới (ưu tiên đến thuốc lá).
2. Cận lâm sàng
- Định lượng bilan lipid: Các thông số lipid tăng lên sau ăn, nên để chẩn đoán chính xác RLLPM, cần phải lấy máu vào buổi sáng khi chưa ăn (khi đói). Các thông số thường được khảo sát: Cholesterol (TC) máu, Triglycerid (TG), LDL-Cholesterol (LDL-c), HDL-Cholesterol (HDL-c).
- Chẩn đoán RLLPM được gợi ý khi có một số dấu chứng của RLLPM trên lâm sàng như thể trạng béo phì, ban vàng, các biến chứng ở một số cơ quan như TBMMN, bệnh mạch vành… Chẩn đoán xác định bằng xét nghiệm các thông số lipid khi có một hoặc nhiều rối loạn như sau:
+ Cholesterol máu > 5,2 mmol/L (200mg/dL)
+ Triglycerid > 1,7 mmol/L (150mg/dL)
+ LDL-cholesterol > 2,58mmol/L (100mg/dL)
+ HDL-cholesterol < 1,03mmol/L (40 mmol/L)
3. Phân loại
Bảng 1. Phân loại rối loạn lipid máu theo Fredrickdson (1956)
|
Typ |
I |
IIa |
IIb |
III |
IV |
V |
|
Lipoprotein elevated |
Chylomicrons |
LDL |
LDL and VLDL |
Chylomicron and VLDL remnants |
VLDL |
Chylomicrons and VLDL |
|
Triglycerides |
ááá |
N |
á |
áá |
áá |
ááá |
|
Cholesterol (toàn phần) |
á |
ááá |
áá |
áá |
N/á |
áá |
|
LDL-c |
â |
ááá |
áá |
â |
â |
â |
|
HDL-c |
âââ |
N/â |
â |
N |
ââ |
âââ |
|
Plasma |
Đục |
Trong |
Trong |
Mờ (Turbid) |
Mờ |
Đục |
|
Ban vàng (Xanthomas) |
Sẩn vàng |
U vàng gân hoặc củ |
Không |
Củ-sẩn vàng ở lòng bàn tay |
Không |
Sẩn vàng |
|
Viêm tụy |
+++ |
0 |
0 |
0 |
0 |
+++ |
|
Bệnh mạch vành do xơ vữa |
0 |
+++ |
+++ |
+++ |
+/- |
+/- |
|
Xơ vữa mạch Mạch máu ngoại biên |
0 |
+ |
+ |
++ |
+/- |
+/- |
|
Khiếm khuyết phân tử (Molecular defects) |
LPL và ApoC-II |
LDL receptor, ApoB-100, PCSK9, LDLRAP, ABCG5 và ABCG8 |
|
ApoE |
ApoA-V |
ApoA-V và GPIHBP1 |
|
Danh pháp di truyền (Genetic nomenclature) |
FCS |
FH, FDB, ADH, ARH, sitosterolemia |
FCHL |
FDBL |
FHTG |
FHTG |
(ADH, autosomal dominant hypercholesterolemia; Apo, apolipoprotein; ARH, autosomal recessive hypercholesterolemia; FCHL, familial combined hyperlipidemia; FCS, familial chylomicronemia syndrome; FDB, familial defective ApoB; FDBL, familial dysbetalipoproteinemia; FH, familial hypercholesterolemia; FHTG, familial hypertriglyceridemia; LPL, lipoprotein lipase; LDLRAP, LDL receptor associated protein; GPIHBP1, glycosylphosphatidylinositol-anchored high density lipoprotein binding protein1; N, normal).
IV. ĐIỀU TRỊ
1. Nguyên tắc chung
Điều trị RLLPM phải kết hợp thay đổi lối sống và dùng thuốc. Thay đổi lối sống là chỉ định đầu tiên, bao gồm tăng cường tập luyện - vận động thể lực, nhất là những người làm công việc tĩnh tại, và điều chỉnh chế độ tiết thực hợp lý với thể trạng và tính chất công việc.
Để chọn lựa kế hoạch điều trị thích hợp, ngày nay người ta thường dựa trên báo cáo lần ba của Chương trình Giáo dục Quốc gia về Cholesterol tại Mỹ (NCEP-National Cholesterol Education program) và của Ủy ban điều trị tăng Cholesterol ở người trưởng thành (ATPIII-Adult Treatment Panel III). Hướng dẫn của NCEP dựa trên điểm cắt lâm sàng tại đó có sự gia tăng nguy cơ tương đối của bệnh lý mạch vành.
Bảng 2. Đánh giá rối loạn lipid máu theo NCEP ATPIII (2001)
|
Thông số lipid |
Nồng độ |
Đánh giá nguy cơ |
|
CT (mg/dL) |
< 200 200-239 ≥ 240 |
Bình thường Cao giới hạn Cao |
|
TG (mg/dL) |
< 150 150-199 200-499 ≥ 500 |
Bình thường Cao giới hạn Cao Rất cao |
|
LDL-c (mg/dL) |
< 100 100-129 130-159 160-189 ≥ 190 |
Tối ưu Gần tối ưu Cao giới hạn Cao Rất cao |
|
HDL-c (mg/dL) |
< 40 ≥ 60 |
Thấp Cao |
2. Tập luyện - vận động thể lực
- Giúp giảm cân, duy trì cân nặng lý tưởng.
- Giảm TC, TG, LDL-c và Tăng HDL-c
- Góp phần kiểm soát tốt đường huyết và huyết áp
Thời gian tập luyện - vận động thể lực khoảng 30 đến 45 phút mỗi ngày, 5 ngày mỗi tuần, cường độ và thời gian tập tùy thuộc vào tình trạng sức khỏe nhất là những người có bệnh lý huyết áp, mạch vành, suy tim…
3. Chế độ tiết thực
- Hạn chế năng lượng nhất là những người béo phì.
- Hạn chế mỡ chứa nhiều acid béo bão hòa như mỡ trong thịt heo, thịt bò, thịt cừu…, giảm cholesterol có trong lòng đỏ trứng, bơ, tôm… Tăng lượng acid béo không bão hòa có trong các loại thực vật như dầu đậu nành, dầu ô liu, dầu bắp, trong mỡ cá…
- Khẩu phần ăn có sự cân đối giữa glucid, lipid và protid. Tránh dùng nhiều glucid (năng lượng do glucid cung cấp khoảng 50% năng lượng của phần ăn, lipid khoảng 30% và protid khoảng 20%).
- Hạn chế bia - rượu.
- Bổ sung chất xơ, vitamin, yếu tố vi lượng từ các loại rau, củ và hoa quả.
4. Thuốc giảm lipid máu
Thay đổi lối sống sau 2-3 tháng mà không đem lại hiệu quả như mong muốn thì chỉ định điều trị với các loại thuốc hạ lipid máu:
4.1. Nhóm statin (HMG-CoA reductase inhibitors)
- Tác dụng: ức chế enzym Hydroxymethylglutaryl CoA Reductase là một enzym tổng hợp TC, làm giảm TC nội sinh, kích thích tăng tổng hợp thụ thể LDL-c nên tăng thu giữ LDL-c tại gan. Kết quả sẽ giảm LDL-c, VLDL, TC, TG và tăng HDL-c. Ngoài ra nhóm statin còn giảm quá trình viêm của nội mạc mạch máu, giúp thoái triển mảng xơ vữa, tăng tổng hợp nitric oxide (ON) của tế bào nội mạc.
- Liều lượng và tên thuốc:
+ Atorvastatin: 10-20mg/ngày, liều tối đa 80 mg/ngày.
+ Rosuvastatin: 10-20mg/ngày, liều tối đa 40 mg/ngày.
+ Simvastatin: 10-20 mg/ngày, liều tối đa 80 mg/ngày.
+ Lovastatin: 20-40 mg/ngày, liều tối đa 80 mg/ngày.
+ Fluvastatin: 20-40 mg/ngày, liều tối đa 80 mg/ngày.
+ Pravastatin: 20-40 mg/ngày, liều tối đa 80 mg/ngày.
- Tác dụng không mong muốn có thể gặp: tăng men gan, tăng men cơ khi dùng liều cao, hoặc cơ địa người già, hoặc đang dùng nhiều loại thuốc như kháng sinh nhóm macrolide.
- Thận trọng đối với người bệnh có bệnh lý gan.
- Chỉ định: tăng LDL-c, tăng TC.
4.2. Nhóm fibrate
- Tác dụng: làm giảm TG do kích thích PPAR alpha làm tăng oxy hóa acid béo, tăng tổng hợp enzym LPL, làm tăng thanh thải các lipoprotein giàu TG, ức chế tổng hợp apoC-III ở gan, tăng thanh thải VLDL. Các fibrat cũng làm tăng HDL do thúc đẩy trình diện apoA-I và apoA-II.
- Liều lượng và tên thuốc:
+ Gemfibrozil: liều thường áp dụng trên lâm sàng: 600 mg/ngày.
+ Clofibrat: 1000 mg/ngày.
+ Fenofibrat: 145 mg/ngày.
- Tác dụng không mong muốn:
+ Các triệu chứng rối loạn tiêu hóa như đầy hơi, trướng bụng, buồn nôn, giảm nhẹ chức năng gan, tăng men gan, sỏi mật, tăng men cơ, phát ban. Tác dụng phụ thường xảy ra khi dùng liều cao, hoặc cơ địa người già, hoặc có bệnh lý thận, gan trước.
+ Làm tăng tác dụng thuốc chống đông, nhất là nhóm kháng vitamin K.
- Không dùng cho phụ nữ có thai hoặc cho con bú, người bệnh suy gan, suy thận.
- Chỉ định điều trị: tăng TG.
4.3. Nhóm acid Nicotinic (Niacin, vitamin PP).
- Thuốc có tác dụng giảm TG do ức chế phân hủy từ tổ chức mỡ và giảm tổng hợp TG ở gan, ức chế tổng hợp và ester hóa acid béo tại gan, tăng thoái biến apo B, giảm VLDL, giảm LDL, và tăng HDL (do giảm thanh thải apoA-I).
- Liều lượng và các biệt dược (Niacor, Niaspan, Slo-niacin):
+ Loại phóng thích nhanh: 100 mg/dL, liều tối đa 1000 mg/ngày.
+ Loại phóng thích nhanh: 250 mg/dL, liều tối đa 1500 mg/ngày.
+ Loại phóng thích nhanh: 500 mg/dL, liều tối đa 2000 mg/ngày.
- Tác dụng không mong muốn: đỏ phừng mặt, ngứa, các triệu chứng rối loạn tiêu hóa như đầy hơi, trướng bụng, buồn nôn, giảm nhẹ chức năng gan, tăng men gan, sỏi mật, tăng men cơ, phát ban, tăng đề kháng insulin. Tác dụng phụ thường xảy ra khi dùng liều cao, hoặc cơ địa tuổi người già, hoặc có bệnh lý thận, gan trước.
- Chỉ định: tăng LDL-C, giảm HDL-C, tăng TG.
4.4. Nhóm Resin (Bile acid sequestrants)
- Resin trao đổi ion Cl- với acid mật, tăng tổng hợp acid mật từ cholesterol, làm tăng bài tiết mật và giảm cholesterol ở gan, kích thích tổng hợp thụ thể LDL-c, tăng thải LDL-c.
- Liều lượng và tên thuốc:
+ Cholestyramin: 4 -8 g/ngày, liều tối đa 32 mg/ngày.
+ Colestipol liều: 5 -10 g/ngày, liều tối đa 40 mg/ngày.
+ Colesevelam: 3750 g/ngày, liều tối đa 4375 mg/ngày.
- Chỉ định trong trường hợp tăng LDL-c.
- Tác dụng không mong muốn: các triệu chứng rối loạn tiêu hóa như đầy hơi, trướng bụng, buồn nôn, táo bón.
4.5. Ezetimibe
- Thuốc ức chế hấp thụ TC tại ruột, làm giảm LDL-c và tăng HDL-c.
- Tác dụng phụ: thuốc rất ít tác dụng phụ, có thể gặp tăng men gan.
- Liều lượng: 10mg/ngày.
- Chỉ định: tăng LDL-c.
4.6. Omega 3 (Fish Oils)
- Cơ chế tăng dị hóa TG ở gan.
- Liều thường áp dụng trên lâm sàng: 3g/ngày, liều tối đa 6g/ngày.
- Tác dụng không mong muốn: các triệu chứng rối loạn tiêu hóa như đầy hơi, trướng bụng, tiêu chảy.
- Chỉ định trong trường hợp tăng TG.
* Chú ý:
Các thuốc điều trị rối loạn lipid máu đều chuyển hóa qua gan. Do vậy trong thời gian sử dụng thuốc hạ lipid máu, cần cho các thuốc hỗ trợ và bảo vệ tế bào gan.
V. TIẾN TRIỂN VÀ BIẾN CHỨNG
Rối loạn lipid máu không được điều trị có thể gây ra biến chứng ở các cơ quan:
- Một số dấu chứng đặc hiệu ở ngoại biên của tăng lipid máu: cung giác mạc, các ban vàng ở mi mắt, u vàng ở gân khuỷu tay, đầu gối, bàn tay, gót chân, màng xương.
- Một số dấu chứng nội tạng của tăng lipid máu: nhiễm lipid võng mạc (lipemia retinalis), gan nhiễm mỡ, có thể gây viêm tụy cấp.
- Xơ vữa động mạch: tổn thương động mạch có khẩu kính trung bình và lớn như tổn thương động mạch vành gây nhồi máu cơ tim, tổn thương mạch máu não gây tai biến mạch não, tổn thương động mạch hai chi dưới gây viêm tắc thiếu máu hoại tử bàn chân.
VI. DỰ PHÒNG
- Chế độ tiết thực hợp lý.
- Tăng cường vận động-tập luyện thể lực.
- Xét nghiệm lipid máu định kỳ, nhất là đối với người có yếu tố nguy cơ như đái tháo đường, béo phì…
- Khi đã phát hiện có rối loạn lipid máu nên điều trị sớm.
TÀI LIỆU THAM KHẢO
1. Khuyến cáo của Hội Tim mạch học Việt Nam về các bệnh lý tim mạch và chuyển hóa (2010), trang 1-5
2. Nguyễn Hải Thủy (2008), Rối loạn lipid máu, Giáo trình sau đại học chuyên ngành Nội tiết-chuyển hóa, trang 246-303
3. Williams textbook of endocrinology (10th Edition), Disorders of lipid metabolism, Section 8, pp 1642-1706.
4. Harrison’s (18th Editon), Endocrinology and Metabolic, Part 16, chapter 356.
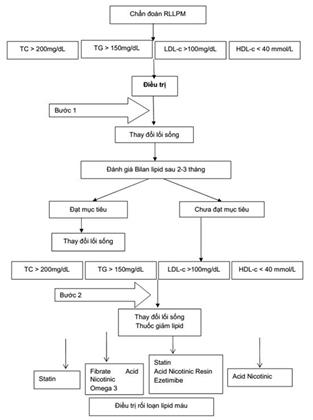
TĂNG CALCI MÁU
I. ĐẠI CƯƠNG
Calci rất cần để hình thành xương và hoạt động chức năng thần kinh cơ. Gần 99% calci của cơ thể ở trong xương, chỉ 1% duy trì trong huyết tương và dịch ngoại bào. Khoảng 50% calci huyết tương ở dạng ion tự do (Ca2+), còn lại ở dạng kết hợp, chủ yếu kết kợp với albumin (40%), với các anion khác như phosphat và citrat (10%). Sự thay đổi của albumin huyết tương, đặc biệt sự giảm albumin, làm thay đổi calci huyết tương toàn phần, nhưng không làm thay đổi calci ion. Nếu albumin huyết tương không bình thường, thì quyết định lâm sàng phải dựa vào nồng độ calci ion, cần khoảng 4,6 đến 5,1mg/dl cho hoạt động bình thường chức năng thần kinh cơ.
Chuyển hóa calci được điều chỉnh bởi hormon cận giáp (Parathyroid hormone - PTH) và chuyển hóa vitamin D. PTH làm tăng calci huyết tương do kích thích tiêu xương, tăng tái hấp thu calci tại thận, tăng cường chuyển dạng vitamin D và các hoạt động chuyển hóa của vitamin D. PTH cũng làm tăng tiết phosphate ở thận. Chỉ có calci ion có vai trò điều chỉnh tiết PTH qua cơ chế feedback: giảm calci kích thích tiết PTH và tăng calci ức chế tiết PTH.
Vitamin D được hấp thu từ thức ăn và tổng hợp trong da sau khi tiếp xúc với ánh nắng mặt trời. Gan chuyển hóa nó thành 25-hydroxyvitamin D3 25(OH), quay trở lại chuyển dạng bởi thận thành 1,25(OH)2D3. Sự tổng hợp 1,25(OH)2D3 được kích thích bởi PTH và giảm phosphate huyết tương, và bị ức chế bởi tăng phosphat huyết tương. Khâu cuối cùng chuyển hóa làm tăng calci là tăng hấp thu calci, tăng hấp thu phosphat tại ruột.
Calci trong tế bào ở dạng calci ion tự do (Ca2+), nồng độ calci trong tế bào là 0,1μmol/l, nhỏ hơn 10.000 lần so với ngoài tế bào. Để duy trì độ chênh của calci trong và ngoài tế bào, sự vận chuyển calci qua màng tế bào phụ thuộc vào bơm calci và sự thay đổi của ion Na+, Ca2+.
Bảng 1. Hàm lượng calci bình thường ở huyết tương và trong tế bào
|
Calci toàn phần ở huyết tương |
8,5 - 10,5 mg/dl |
2,1 - 2,6 mmol/l |
|
Calci ion ở huyết tương |
4,4 - 5,2 mg/dl |
1,1 - 1,3 mmol/l |
|
Calci liên kết protein ở huyết tương |
4,0 - 4,6 mg/dl |
0,9 - 1,1 mmol/l |
|
Phức hợp calci ở huyết tương |
0,7 mg/dl |
0,18 mmol/l |
|
Calci ion trong tế bào |
0,00018 mmol/l |
180 nmol/l |
II. NGUYÊN NHÂN
Tăng calci máu luôn là nguyên nhân của tăng calci vào dịch ngoại bào (từ tiêu xương hoặc tăng hấp thu tại ruột) và giảm bài tiết tại thận. Hơn 90% các trường hợp do bệnh của tuyến cận giáp hoặc bệnh ác tính.
1. Tăng calci máu do cường tuyến cận giáp
Cường cận giáp nguyên phát gây ra phần lớn những trường hợp tăng calci máu ở người bệnh cấp cứu. Đây là bệnh thường gặp, đặc biệt là ở phụ nữ lớn tuổi, chiếm khoảng 2/1000 trường hợp tai nạn hàng năm. Gần 85% là do u một tuyến, 15% do phì đại mô của cả bốn tuyến và 1% do ung thư tuyến cận giáp.
2. Tăng calci máu trong các bệnh ác tính
Thường thấy tăng calci máu phản ứng, gặp ở đa số các trường hợp người bệnh nội trú. Tăng calci máu theo hai cơ chế chủ yếu:
+ Tăng calci máu do tiêu xương tại chỗ, phát triển tế bào u, các cytokine vùng hoạt động kích thích hủy xương. Dạng tăng calci máu ác tính chỉ xảy ra với các xương dẹt liên quan đến các khối u, thường do u vú, u tủy xương và u lympho.
+ Tăng calci máu thể dịch (humoral hypercalcimia) ở những bệnh ác tính, các dịch tiết từ khối u ảnh hưởng tới toàn thân kích thích tiêu xương, trong nhiều trường hợp làm giảm thải calci. Các peptide liên quan đến PTH là marker rất quan trọng trong hội chứng này (nhưng hoạt động theo con đường receptor thì không phát hiện được bằng phản ứng miễn dịch PTH); có thể các yếu tố phát triển (growth factors) cũng tham gia vào quá trình phát triển u. Tăng calci máu thể dịch phần lớn trong bệnh ác tính như ung thư biểu mô vảy của phổi, vùng đầu, cổ, thanh quản, hoặc ung thư thận, bàng quang, buồng trứng.
Người bệnh có bệnh ác tính thường có tăng calci máu trước khi bệnh có triệu chứng lâm sàng rõ rệt.
3. Tăng calci máu do những nguyên nhân khác
+ Bệnh Sarcoid, ngộ độc vitamin D, cường giáp trạng, sử dụng lithium, hội chứng nhiễm kiềm và giữ bất động. Dùng lợi tiểu thiazid làm tăng calci máu kéo dài.
+ Bệnh tăng calci máu giảm calci niệu gia đình rất ít gặp, bệnh tự nhiễm sắc định hình gen trội, đặc trưng bởi hội chứng tăng calci máu không triệu chứng từ nhỏ và có tiền sử gia đình tăng calci máu.
III. CHẨN ĐOÁN
1. Lâm sàng
Triệu chứng lâm sàng thường xuất hiện khi calci máu vượt quá 12mg/dl và có xu hướng nặng hơn khi tăng calci máu tiến triển nhanh.
+ Triệu chứng ở thận bao gồm đa niệu (polyuria) và sỏi thận.
+ Hội chứng GI bao gồm suy nhược, nôn, thiếu máu, mệt mỏi, lơ mơ, trạng thái sững sờ, hôn mê.
+ Đa niệu, nôn có thể là nguyên nhân gây ra mất nước, làm giảm thải calci và làm xấu đi nhanh tình trạng tăng calci máu.
2. Cận lâm sàng
- Calci máu trên 12 mg/dl.
- PTH huyết tương trên 72 pg/ml, trong 90% trường hợp cường cận giáp, cần xét nghiệm PTH huyết tương riêng, độc lập với chức năng thận.
- Nồng độ 1,25(OH)2D3 tăng trong bệnh Sarcoid.
- Điện tim thấy khoảng PQ ngắn.
3. Chẩn đoán xác định
Dựa vào (1) tăng calci máu, (2) tiền sử sỏi thận, (3) triệu chứng lâm sàng của bất cứ nguyên nhân nào gây tăng calci máu, (4) hội chứng và các dấu hiệu lâm sàng của bệnh.
4. Chẩn đoán phân biệt
Trường hợp tăng albumin huyết tương có thể làm tăng nhẹ calci toàn phần, không ảnh hưởng đến calci ion. Bởi thế cần xét nghiệm calci ion để xác định tăng calci máu thật sự.
IV. ĐIỀU TRỊ
1. Nguyên tắc chung
- Nguyên tắc điều trị tăng calci máu là tăng thải calci và giảm tiêu xương.
- Mục đích điều trị là giảm triệu chứng, hơn là đưa calci huyết tương về mức gần bình thường.
- Bước đầu tiên là bù thể tích tuần hoàn, tiếp theo là lợi tiểu muối (saline diuresis). Thuốc ức chế tiêu xương cần được sử dụng sớm.
2. Điều trị cấp cứu tăng calci máu
Khi nồng độ calci máu trên 12 mg/dl
2.1. Phục hồi thể tích tuần hoàn
Truyền dung dịch Natriclorua 0,9% ngay từ đầu cho những người bệnh có tăng calci máu nặng, những người này thường có giảm khối lượng tuần hoàn. Mục đích nhằm phục hồi mức lọc cầu thận về bình thường.
Tốc độ truyền lúc đầu có thể tới 300- 500ml/giờ. Khi thể tích tuần hoàn đã được đáp ứng một phần thì giảm tốc độ truyền. Ít nhất trong ngày đầu phải truyền được 3-4lít dịch, những ngày sau lượng dịch giảm dần, cho tới khi lượng dịch cân bằng 2l/ngày.
2.2. Lợi tiểu muối
Sau khi thể tích tuần hoàn được phục hồi, truyền dung dịch Natriclorua 0,9% với tốc độ 100-200 ml/giờ. Furocemid 20-40 mg, tiêm tĩnh mạch mỗi 2 giờ. Không dùng lợi tiểu thiazid vì nó làm giảm thải calci.
Cần theo dõi các dấu hiệu của suy tim đề phòng suy tim tiến triển. Theo dõi điện giải đồ, calci, magie mỗi 6-12 giờ, bảo đảm đủ kali và magie.
2.3. Thuốc ức chế tiêu xương
- Pamidronat là một bisphosphonat ức chế quá trình hủy xương.
+ Liều đơn: 60mg + 500ml Naclorua 0,9% hoặc Dextro 5% truyền trong 2-4 giờ.
+ Trường hợp tăng calci nặng (> 13,5 mg/dl): 90 mg + 1000ml dịch đẳng trương truyền trong 2-4 giờ.
+ Phản ứng hạ calci có thể thấy trong vòng 2 ngày và đỉnh cao là khoảng 7 ngày, có thể kéo dài vài tuần hoặc lâu hơn.
+ Điều trị có thể nhắc lại nếu tăng calci tái diễn. Tác dụng không mong muốn bao gồm: hạ calci, hạ magie, hạ phosphat, sốt nhẹ thoáng qua.
- Zonedronat là thuốc có khả năng ảnh hưởng tới bisphosphonat nhiều hơn, được chỉ định trong trường hợp tăng calci máu ở người có bệnh ác tính.
+ Liều đơn: 4mg + 100ml dung dịch Nacl 0,9% hoặc Dextro 5% được truyền tối thiểu trong 15phút. Điều trị nhắc lại không được dưới 7 ngày.
+ Trong thời gian điều trị bằng bisphosphonate có thể gây giảm chức năng thận do sự kết tủa bisphosphonat calci. Bồi phụ nước phải được tiến hành trước khi sử dụng bisphosphonat, những người bệnh có thiểu năng chức năng thận chống chỉ định sử dụng những thuốc này.
- Calcitonin: ức chế sự tiêu xương và tăng thải calci ở thận.
+ Calcitonin cá hồi 4-8 UI/kg tiêm bắp hoặc dưới da mỗi 6-12 giờ, 60-70% người bệnh có calci huyết tương thấp hơn 1- 2mg/dl trong vòng vài giờ.
+ Hạ calci máu có thể xảy ra sau vài ngày do tác dụng của thuốc.
+ Calcitonin có tác dụng kém hơn những thuốc ức chế tiêu xương khác nhưng không gây ngộ độc nặng, an toàn cho người suy thận, có thể có tác dụng giảm đau ở những người bệnh có di căn cơ. Nên sử dụng thuốc sớm trong điều trị tăng calci máu nặng để có đáp ứng nhanh. Sử dụng đồng thời với bisphosphonat sẽ mang lại tác dụng kéo dài.
+ Tác dụng không mong muốn: đỏ bừng mặt, buồn nôn, hiếm gặp phản ứng dị ứng.
2.4. Glucocorticoid
- Làm giảm calci máu bởi ức chế giải phóng cytokine, ảnh hưởng trực tiếp lên một số tế bào u, ức chế hấp thu calci ở ruột và tăng thải calci qua nước tiểu.
- Chỉ định cho người bệnh tăng calci do u tủy, các bệnh máu ác tính, ung thư hạch (bệnh Sarcoidosis), và nhiễm độc vitamin D. Rất hiếm có đáp ứng của các u khác.
- Liều bắt đầu của prednisolon uống là 20-50mg/ngày. Calci huyết tương giảm sau 5- 10 ngày. Sau khi nồng độ calci huyết tương ổn định, giảm dần liều tới liều tối thiểu cần để kiểm soát hội chứng tăng calci máu và hạn chế ngộ độc do lạm dụng (sử dụng thuốc không đúng trong thời gian sử dụng kéo dài).
2.5. Phosphat uống
- Ức chế hấp thu calci, và tăng chuyển calci vào xương và tổ chức mềm.
- Có thể sử dụng đơn thuần nếu nồng độ phosphoras < 3mg/dl và chức năng thận bình thường, để nguy cơ calci hóa tổ chức mềm ở mức tối thiểu. Phosphate 0,5 -1,0 mg/lần, uống ngày 2-3 lần.
- Thường xuyên theo dõi calci, phosphorus, creatinin máu, giảm liều khi phosphorus > 4,5 mg/dl hoặc các phức hợp calci và phosphorus > 60 mg/dl.
- Tác dụng không mong muốn: ỉa chảy, nôn, calci hóa tổ chức mềm.
- Phosphate không bao giờ được chỉ định tiêm tĩnh mạch.
2.6. Thẩm phân
Lọc máu và lọc màng bụng có hiệu quả trong điều trị tăng calci máu. Những phương pháp này được sử dụng giúp cho người bệnh suy tim cấp hoặc suy thận không thể dung nạp được nước.
3. Điều trị tăng calci máu mạn tính
3.1. Điều trị cường cận giáp nguyên phát
- Phẫu thuật cắt tuyến cận giáp:
+ Là phương pháp duy nhất điều trị hiệu quả bệnh cường cận giáp nguyên phát. Bệnh sử tự nhiên của hội chứng cường cận giáp chưa được biết đầy đủ, nhưng nhiều người bệnh có rối loạn lành tính thể dịch (course), với rất ít thay đổi tìm thấy trên lâm sàng hoặc nồng độ calci máu tăng trong nhiều năm. Có thể quá trình mất khối lượng xương và tăng nguy cơ gẫy xương là những liên quan chính, nhưng khả năng xuất hiện biến chứng này thấp. Có thể thấy tổn thương chức năng thận, nhưng không phân biệt được với giảm chức năng do sỏi thận.
+ Chỉ định phẫu thuật tuyến cận giáp bao gồm:
* Hội chứng tăng calci máu;
* Sỏi thận;
* Giảm khối lượng xương > 2SD dưới mức trung bình so với tuổi;
* Calci huyết tương > 12mg/dl;
* Tuổi < 50;
* Không có khả năng điều trị theo thời gian dài.
+ Phẫu thuật là một lựa chọn phù hợp ở những người bệnh khỏe nên thường thành công cao, tỷ lệ tái mắc và tỷ lệ tử vong thấp. Những người bệnh không có triệu chứng phải theo dõi bằng sàng lọc đánh giá lâm sàng và calci, creatinin máu trong khoảng 6- 12 tháng. Đánh giá khối lượng xương hông hàng năm. Phẫu thuật lại nên được cân nhắc nếu có bất cứ một trong các tiêu chuẩn trên tiến triển, hoặc mất khối lượng xương và giảm chức năng thận tiến triển.
+ Phẫu thuật thành công 90- 95%. Sau phẫu thuật thường có một giai đoạn ngắn bình an (từ 1-2 ngày), hạ calci máu không triệu chứng. Một số trường hợp bệnh xương rõ, hạ calci máu có thể xảy ra nặng và kéo dài (gọi là hội chứng xương đói), đòi hỏi điều trị tấn công bằng calci và vitamin D. Những biến chứng khác bao gồm: hạ calci máu vĩnh viễn và tổn thương dây thần kinh thanh quản cấp. Những trường hợp phẫu thuật lại có tỷ lệ thành công thấp và nguy cơ biến chứng cao, cần thực hiện ở những trung tâm có uy tín.
- Điều trị nội khoa không có hiệu quả đối với cường cận giáp nguyên phát.
Tuy nhiên, ở phụ nữ thời kỳ mãn kinh, điều trị thay thế bằng estrogen có tác dụng bảo vệ khối lượng xương, với ảnh hưởng ít nhất tới calci ion huyết tương hoặc lượng PTH. Những người bệnh cường tuyến cận giáp từ chối phẫu thuật hoặc không thể chấp nhận được phẫu thuật thì khuyến khích hoạt động thể lực, đồng thời với chế độ ăn nhiều muối, đủ dịch (2-3lít dịch và 8-10 g muối mỗi ngày). Hạn chế thức ăn có nhiều calci, không được dùng lợi tiểu thiazid. Uống phosphat có thể sử dụng khi người bệnh có hội chứng tăng calci máu không phẫu thuật được, nhưng lợi ích và nguy cơ tương đương nhau.
3.2. Điều trị tăng calci máu do các bệnh ác tính
Khó có kết quả trong một thời gian dài, chỉ kiểm soát được hội chứng tăng calci máu khi điều trị ung thư có hiệu quả.
Điều trị tăng calci máu có thể làm dịu đi hội chứng chán ăn, buồn nôn, khó chịu.
Sau giai đoạn tăng calci máu cấp, nên duy trì chế độ luyện tập thể lực và cân bằng thể dịch, với lượng dịch 2-3lít/ngày. Chế độ ăn bảo đảm 8-10g muối, bữa ăn hạn chế calci không có lợi. Có thể sử dụng thuốc như sau:
+ Nhắc lại liều Pamidronat tiêm tĩnh mạch nếu có tăng calci máu tái diễn.
+ Plicamycin là một thuốc ức chế tiêu xương, có thể được sử dụng điều trị như dòng thứ hai nếu Pamidronat không hiệu quả, thuốc có ảnh hưởng không tốt tới máu, thận, gan.
+ Prednisolon 20-50 mg/lần, uống 2-3 lần/ngày, thường xuyên kiểm tra calci máu trong bệnh đa u tủy xương và các bệnh máu ác tính khác.
+ Uống phosphat có thể được áp dụng nếu phospho huyết tương thấp và chức năng thận bình thường.
3.3. Tăng calci máu do các bệnh lý khác
+ Nên điều trị bằng prednisolon và bữa ăn giảm calci (< 400mg/ngày). Tăng calci máu do Sarcoidosis thường đáp ứng với prednisolon, liều 10-20mg/ngày có thể đủ để kiểm soát lâu dài.
+ Vitamin D có thể làm giảm đau trong thời gian 2 tháng từ khi sử dụng, nhưng ngộ độc vitamin D sẽ làm giảm thời gian sống.
V. TIẾN TRIỂN VÀ BIẾN CHỨNG
- Những trường hợp tăng calci máu do cường tuyến cận giáp nguyên phát không có triệu chứng tăng calci máu lâm sàng, được phát hiện ngẫu nhiên thấy nồng độ PTH tăng thì có diễn biến nhẹ, an toàn cho người bệnh.
- Tăng calci máu do bệnh ác tính hoặc những bệnh hiếm gặp khác thì luôn có những bằng chứng về tiền sử, khám thực thể, xét nghiệm thông thường thấy nồng độ PTH không tăng. Ở những người bệnh này thường có hội chứng tăng calci máu nặng và phát triển nhanh.
Tăng calci máu, giảm calci niệu gia đình rất hiếm gặp, PTH không tăng, bệnh diễn biến nhẹ, nhiều trường hợp không có triệu chứng lâm sàng.
Khi tăng calci và phosphat huyết tương dễ lắng đọng muối phosphate calci gây sỏi thận, đặc xương (osteopenia), hoặc có thể gặp viêm xương xơ hóa.
TÀI LIỆU THAM KHẢO
1. Gordon J. Strewler, MD (1997), Hypercalemia, Francis S. Greenspan, Gordon J. Strewler, Basic and Clinical endocriology, fifth edition. Prentice- Hall International Inc. Appleton and Lange, PO Box 120041, Stamford, USA, 276- 286.
2. Gordon J. Strewler, MD (1997), Parathyroid hormon, Francis S. Greenspan, Gordon J. Strewler, Basic and Clinical endocriology, fifth edition. Prentice- Hall International Inc. Appleton and Lange, PO Box 120041, Stamford, USA, 264- 269.
3. Harry Giles, Anitha Vijayan (2005), Fluid and electrolyte management, Gopa B. Green, Lan S. Harris, Grace A. Lin, Kyle C. Moylan, The Washington Manual TM of medical therapeutics, 31st edition. Lippincott Williams and Wilkins, USA, 39- 65.
4. Paul A. Fitzgerald (2009), The Parathyroids, Stephen J. McPhee, Maxine A. Papadakis, Current medical diagnosis and treatment 2009, forty- eighth edition. The McGraw- Hill Companies, Inc.USA, 1004- 1012.
HẠ CALCI MÁU
I. ĐẠI CƯƠNG
Hạ calci máu là một bệnh hay gặp do nhiều nguyên nhân gây ra. Triệu chứng của hạ calci máu xảy ra là do tăng kích thích thần kinh cơ. Nồng độ calci huyết tương từ 7-9mg/dl là mức thấp nhất có thể xuất hiện triệu chứng kích thích thần kinh cơ do hạ calci máu.
Hormon tuyến cận giáp (PTH: Parathyroid hormone) và vitamin D (1,25 (OH)2D3) có chức năng duy trì hàm lượng calci máu và được coi như là trung tâm bảo vệ chống hạ calci máu.
50% calci huyết tương và dịch ngoại bào ở dạng calci ion, còn lại ở dạng liên kết với albumin (40%) và các anion khác như phosphat, citrat (10%). Calci ở dạng phức hợp là chất trơ không chịu sự điều chỉnh của hormon. Chỉ có calci ion (Ca2+) liên quan đến PTH và vitamin D trong sự điều chỉnh hàm lượng calci huyết tương và dịch ngoại bào, nếu calci ion bình thường thì không có triệu chứng của rối loạn chuyển hóa calci.
Hạ calci máu mạn tính có thể là hậu quả của giảm tiết PTH, thiếu vitamin D, hoặc suy giảm phản ứng tới PTH hoặc vitamin D.
Bảng 1. Hàm lượng calci bình thường trong huyết tương
|
Calci toàn phần |
8,5 - 10,5 mg/dl |
2,1 - 2,6 mmol/l |
|
Calci ion |
4,4 - 5,2 mg/dl |
1,1 - 1,3 mmol/l |
|
Calci liên kết protein |
4,0 - 4,6 mg/dl |
0,9 - 1,1 mmol/l |
|
Phức hợp calci |
0,7 mg/dl |
0,18 mmol/l |
II. NGUYÊN NHÂN
Giảm calci huyết tương có nhiều nguyên nhân: suy thận, thiểu năng tuyến cận giáp, hạ magnesi máu nặng, tăng magnesi, viêm tụy cấp, thiếu vitamin D, kháng PTH, tiêu cơ vân, hội chứng phân giải u, hiếm gặp ngộ độc citrate trong truyền máu nhiều citrat. Một số thuốc có thể gây hạ calci máu như thuốc chống tăng sinh u (ciplatin, cytosin arabinossid), thuốc kháng sinh (pentamidin, ketoconazol, foscarnet), lợi tiểu quai và những thuốc điều trị tăng calci máu.
Calci huyết tương giảm còn gặp ở người bệnh ốm nặng có rối loạn hấp thu gây giảm albumin huyết tương. Đôi khi hạ calci máu không tìm thấy nguyên nhân.
III. CHẨN ĐOÁN
1. Lâm sàng
Triệu chứng lâm sàng thay đổi theo mức độ và tốc độ khởi đầu: triệu chứng rất điển hình trong trường hợp hạ calci máu cấp; hạ calci máu mạn tính có thể không có triệu chứng.
Khám lâm sàng cần lưu ý những dấu hiệu (1) sẹo vùng cổ (có thể liên quan đến phẫu thuật tuyến cận giáp), (2) bệnh tuyến cận giáp, (3) hạ calci máu có tính chất gia đình, (4) Thuốc gây hạ calci máu hoặc magnesi máu, (5) những điều kiện gây thiếu vitamin D, (6) phát hiện giả thiểu năng tuyến cận giáp (lùn, xương bàn tay ngắn). Hạ calci máu có thể là nguyên nhân gây ra đục thủy tinh thể, vôi hóa hạch đáy (basal ganglia calcification), vôi hóa da.
Cơn hạ calci máu điển hình (cơn tetany):
+ Đầu tiên người bệnh có cảm giác tê bì đầu chi, lưỡi và quanh miệng, kèm theo cảm giác lo âu, mệt mỏi, hồi hộp; các dấu hiệu vận động không bình thường như: co thắt các nhóm cơ ở đầu chi, chuột rút xuất hiện tự nhiên hoặc khi gõ vào.
+ Đau bụng kiểu chuột rút, co rút bàn chân, nhìn đôi, đái rắt, co thắt thanh môn.
+ Dấu hiệu Trousseau và dấu hiệu Chvostek dương tính. Dấu hiệu Trousseau xuất hiện khi đo huyết áp và giữ ở mức cao hơn huyết áp động mạch 20 mmHg trong 3 phút. Dấu hiệu Chvostek dương tính khi gõ nhẹ vào vị trí dây thần kinh mặt phía trước dái tai 2cm.
+ Có thể co giật các thớ cơ.
+ Các cơ co bóp không tự chủ có thể gây cử động bất thường làm người bệnh đau đớn: cổ tay gập vào cẳng tay, ngón tay gập vào bàn tay nhưng vẫn duỗi cứng, ngón tay khép vào trong - hình dáng của bàn tay người đỡ đẻ. Các dấu hiệu này xuất hiện nếu người bệnh thở nhanh sâu, hoặc nếu buộc ga rô cầm máu ở cánh tay.
+ Nặng hơn, ở các cơ chi dưới cũng có thể gặp: háng và đầu gối duỗi cứng, đùi khép lại, bàn chân và ngón chân duỗi tối đa.
+ Trường hợp hạ calci máu nặng dẫn tới chứng ngủ lịm, tâm thần lộn xộn, mơ hồ. Hiếm gặp co thắt cơ thanh quản, cơn đau đột ngột hoặc suy tim. Ở trẻ nhỏ, thanh môn có thể bị co thắt, gây khó thở vào, dẫn đến suy hô hấp và đôi khi tử vong.
2. Cận lâm sàng
- Calci huyết tương thấp dưới 8,8 mg/dl (dưới 2,2mmol/l), calci ion hóa dưới 4,48 - 4,92 mg/dl (dưới 1,12 - 1,23 mmol/l).
- Phosphate tăng, phosphatase kiềm bình thường;
- PTH giảm trong thiểu năng tuyến cận giáp;
- Hàm lượng vitamin D thấp, magnesi thấp.
- Điện tim có thể thấy sóng QT kéo dài do ST dài, nhưng không có sóng U, sóng T và QT bình thường.
- Chụp cắt lớp vi tính sọ não có thể thấy hình ảnh vôi hóa hạch đáy, xương đặc hơn bình thường.
3. Chẩn đoán xác định
- Dấu hiệu tetany, co cứng cơ khớp (carpopedal spalms), kích thích xung quanh miệng, chân, tay; chuột rút chân tay và cơ bụng, thay đổi tâm lý.
- Dấu hiệu Chvostek và Trousseau dương tính.
- Xét nghiệm máu: calci thấp, phosphat huyết tương tăng, phosphatase kiềm bình thường, magnesi có thể thấp.
- Calci niệu giảm.
4. Chẩn đoán phân biệt
- Uốn ván (co cứng cơ toàn thân với triệu chứng đầu tiên là cứng hàm, không đáp ứng khi tiêm calci tĩnh mạch).
- Ngộ độc strychnine, mã tiền.
- Bệnh bạch hầu, hội chứng viêm não, động kinh.
IV. ĐIỀU TRỊ
1. Điều trị hạ calci máu cấp
1.1. Người lớn hoặc trẻ lớn (trên 6 tuổi)
- Calci clorid hay calci gluconat 2g tiêm chậm tĩnh mạch (20ml dung dịch calcigluconat 10%) trong 10 phút
- Sau đó có thể tiêm ngày nhiều lần hoặc truyền 6g calcigluconat pha trong 500ml dung dịch Dextro 5% trong 4-6 giờ. Tốc độ truyền phải phù hợp, tránh tái diễn hội chứng hạ calci và duy trì mức calci máu trong khoảng 8-9 mg/dl (≥2mmol/l). Lượng dịch truyền giảm dần.
- Lưu ý:
+ Không được pha trộn calci và bicarbonate để truyền vì dung dịch kiềm làm tăng gắn calci với albumin và làm tăng độ nhạy của hội chứng.
+ Ở những người bệnh sử dụng Digoxin phải theo dõi điện tim.
+ Tiêm calci nhanh tĩnh mạch có thể gây ngừng tim, nếu tiêm ra ngoài mạch máu sẽ gây hoại tử da và tổ chức dưới da xung quanh vị trí tiêm.
1.2. Trẻ nhỏ
Trong mọi trường hợp, cần cho uống calci loại 10%, 15 ml mỗi lần, 3-4 lần/ngày hoặc hỗn dịch calcilactat 6% mỗi lần 5ml, 3-4 lần/ngày.
2. Điều trị hạ calci máu mạn tính
- Bồi phụ calci uống: Calcicarbonat (viên 250 hoặc 500mg)
+ Khởi đầu 1-2g/ngày.
+ Thời gian điều trị kéo dài, uống 0,5 -1g/ngày. Calcicarbonat hấp thu rất tốt với thức ăn, kể cả với những người bệnh bị thiếu toan dịch vị.
- Vitamin D:
+ Trường hợp thiếu vitamin D trong bữa ăn hàng ngày có thể cho uống 400-1000đv/ngày.
+ Các bệnh hạ calci máu khác đòi hỏi liều vitamin D cao hơn, liều khởi đầu 50.000UI/ngày, liều duy trì 25.000 - 100.000 UI/ngày. Có thể tăng liều trong thời gian 4-6 tuần.
+ Trường hợp tăng phosphate máu nặng (dưới 6,5 mg/dl), bắt buộc uống phosphate trước khi uống vitamin D.
- Calcitriol (viên 0,25 hoặc 0,5μg) có tác dụng nhanh. Uống liều khởi đầu 0,25μg/ngày, có thể tăng liều thuốc sau 2 đến 4 tuần. Liều duy trì từ 0,5 đến 2μg/ngày. Calcitriol đắt hơn vitamin D, nhưng ít nguy cơ ngộ độc, đây là lựa chọn tốt nhất cho đa số người bệnh.
V. TIẾN TRIỂN VÀ BIẾN CHỨNG
- Hạ calci máu ảnh hưởng đến hệ thần kinh trung ương, 20% trẻ em bị hạ calci máu mạn tính tiến triển thành thiểu năng trí tuệ. Những người bệnh hạ calci máu mạn tính do thiểu năng tuyến cận giáp hoặc giả thiểu năng tuyến cận giáp hay gặp vôi hóa hạch đáy. Bởi thế, mặc dù không có triệu chứng nhưng hạ calci máu mạn tính vẫn dẫn tới những bất thường về hệ vận động.
- Tăng calci máu tiến triển do thuốc: khi có triệu chứng tăng calci máu thì phải dừng calci, vitamin D và calcitriol cho tới khi calci máu trở về bình thường, bắt đầu dùng thuốc trở lại với liều nhỏ. Tăng calci máu do calcitriol có thể điều chỉnh được về bình thường trong 1 tuần, nên định lượng calci huyết tương mỗi 24 đến 48 giờ. Tăng calci máu do vitamin D, đòi hỏi 2 tháng để điều chỉnh. Hội chứng tăng calci máu do vitamin D cần điều trị bằng Prednisolon. Với những trường hợp ngộ độc vitamin D mức độ nhẹ cần theo dõi calci huyết tương hàng tuần tới khi nồng độ calci trở về bình thường.
TÀI LIỆU THAM KHẢO
1. Bộ Y tế (2005), Cơn hạ calci máu, Lê Ngọc Trọng, Đỗ Kháng Chiến, Hướng dẫn điều trị, Tập I. NXB Y học Hà Nội, 32- 34.
2. Gordon J. Strewler, MD (1997), Hypocalcemia, Francis S. Greenspan, Gordon J. Strewler, Basic and Clinical endocriology, fifth edition. Prentice- Hall International Inc. Appleton and Lange, PO Box 120041, Stamford, USA, 286- 290.
3. Gordon J. Strewler, MD (1997), Parathyroid hormon, Francis S. Greenspan, Gordon J. Strewler, Basic and Clinical endocriology, fifth edition. Prentice- Hall International Inc. Appleton and Lange, PO Box 120041, Stamford, USA, 264- 269.
4. Harry Giles, Anitha Vijayan (2005), Fluid and electrolyte management, Gopa B. Green, Lan S. Harris, Grace A. Lin, Kyle C. Moylan, The Washington Manual TM of medical therapeutics, 31st edition. Lippincott Williams and Wilkins, USA, 39- 65.
5. Paul A. Fitzgerald (2009), The Parathyroids, Stephen J. McPhee, Maxine A. Papadakis, Current medical diagnosis and treatment 2009, forty-eighth edition. The McGraw- Hill Companies, Inc.USA, 1004- 1012.
Lược đồ
Vui lòng Đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Lược đồ.
Chưa có tài khoản? Đăng ký tại đây
Vui lòng Đăng nhập tài khoản gói Nâng cao để xem Nội dung MIX.
Chưa có tài khoản? Đăng ký tại đây
 Pháp lý doanh nghiệp
Pháp lý doanh nghiệp