Quyết định 5631/QĐ-BYT Hướng dẫn quản lý sử dụng kháng sinh trong bệnh viện
- Tổng hợp lại tất cả các quy định pháp luật còn hiệu lực áp dụng từ văn bản gốc và các văn bản sửa đổi, bổ sung, đính chính…
- Khách hàng chỉ cần xem Nội dung MIX, có thể nắm bắt toàn bộ quy định pháp luật hiện hành còn áp dụng, cho dù văn bản gốc đã qua nhiều lần chỉnh sửa, bổ sung.
thuộc tính Quyết định 5631/QĐ-BYT
| Cơ quan ban hành: | Bộ Y tế |
| Số công báo: | Đang cập nhật |
| Số hiệu: | 5631/QĐ-BYT |
| Ngày đăng công báo: | Đang cập nhật |
| Loại văn bản: | Quyết định |
| Người ký: | Nguyễn Trường Sơn |
| Ngày ban hành: | 31/12/2020 |
| Ngày hết hiệu lực: | Đang cập nhật |
| Áp dụng: | |
| Tình trạng hiệu lực: | Đã biết Vui lòng đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Tình trạng hiệu lực. Nếu chưa có tài khoản Quý khách đăng ký tại đây! |
| Lĩnh vực: | Y tế-Sức khỏe |
TÓM TẮT VĂN BẢN
Ngày 31/12/2020, Bộ Y tế đã ra Quyết định 5631/QĐ-BYT về việc ban hành Tài liệu "Hướng dẫn thực hiện quản lý sử dụng kháng sinh trong bệnh viện".
Theo đó, lãnh đạo bệnh viện ra quyết định thành lập Ban quản lý sử dụng kháng sinh tại bệnh viện và phân công nhiệm vụ cho từng thành viên, quy định vai trò và phối hợp của các thành viên trong nhóm quản lý sử dụng kháng sinh. Thành viên chính gồm: Lãnh đạo bệnh viện; Bác sỹ lâm sàng (hồi sức tích cực, truyền nhiễm hoặc bác sỹ có kinh nghiệm trong điều trị các bệnh nhiễm trùng và sử dụng kháng sinh); Dược sỹ; Người làm công tác vi sinh,…
Bên cạnh đó, xây dựng Hướng dẫn chung về sử dụng kháng sinh tại bệnh viện dựa trên các nội dung: Mô hình bệnh tật các bệnh nhiễm khuẩn tại bệnh viện; Thông tin về tình hình vi sinh và kháng thuốc của vi sinh vật gây bệnh tại bệnh viện. Liều dùng của kháng sinh phụ thuộc vào mức độ nặng của bệnh, tình trạng miễn dịch của người bệnh, mức độ nhạy cảm của vi sinh vật gây bệnh và nguy cơ nhiễm vi sinh vật kháng thuốc.
Ngoài ra, kháng sinh cần ưu tiên quản lý sử dụng tại bệnh viện là các kháng sinh được xây dựng trên nguyên tắc: Kháng sinh để điều trị nhiễm trùng do vi sinh vật kháng thuốc, đa kháng hoặc được sử dụng trong trường hợp không đáp ứng, thất bại điều trị với các kháng sinh lựa chọn đầu tay; Kháng sinh có nguy cơ bị đề kháng cao nếu sử dụng rộng rãi;…
Quyết định này có hiệu lực kể từ ngày ký.
Xem chi tiết Quyết định5631/QĐ-BYT tại đây
tải Quyết định 5631/QĐ-BYT
|
BỘ Y TẾ Số: 5631/QĐ-BYT |
CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM Hà Nội, ngày 31 tháng 12 năm 2020 |
QUYẾT ĐỊNH
Về việc ban hành tài liệu “Hướng dẫn thực hiện quản lý sử dụng kháng sinh trong bệnh viện”
______________
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 75/2017/NĐ-CP ngày 20/6/2017 của Chính Phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu “Hướng dẫn thực hiện quản lý sử dụng kháng sinh trong bệnh viện”.
Điều 2. Tài liệu “Hướng dẫn thực hiện quản lý sử dụng kháng sinh trong bệnh viện” ban hành kèm theo Quyết định này được áp dụng tại các bệnh viện. Căn cứ vào tài liệu này và điều kiện cụ thể của đơn vị, Giám đốc bệnh viện tổ chức triển khai thực hiện tại đơn vị.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký ban hành và thay thế Quyết định 772/QĐ-BYT ngày 04/3/2016 của Bộ trưởng Bộ Y tế về việc ban hành tài liệu “Hướng dẫn thực hiện quản lý sử dụng kháng sinh trong bệnh viện”
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện, viện có giường bệnh trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
|
Nơi nhận: |
KT. BỘ TRƯỞNG |
HƯỚNG DẪN THỰC HIỆN QUẢN LÝ SỬ DỤNG KHÁNG SINH TRONG BỆNH VIỆN
(Ban hành kèm theo Quyết định số 5631 ngày 31 tháng 12 năm 2020)
A. GIẢI THÍCH TỪ NGỮ
- Kháng sinh (antibiotics) là chất được tạo ra bởi các chủng vi sinh vật có tác dụng tiêu diệt hoặc ức chế sự phát triển của các vi sinh vật sống khác. Kháng sinh không phải là chất tổng hợp, bán tổng hợp hoặc dẫn xuất từ thực vật hoặc động vật.
- Thuốc kháng vi sinh vật (antimicrobial)-là chất được tạo ra từ các nguồn khác nhau (vi sinh vật, thực vật, động vật, tổng hợp hoặc bán tổng hợp), có tác dụng trên các loài vi sinh vật bao gồm vi khuẩn (kháng khuẩn), vi nấm (kháng nấm), kí sinh trùng (kháng kí sinh trùng) và vi rút (kháng vi rút). Tất cả các kháng sinh đều được coi là thuốc kháng vi sinh vật, tuy nhiên thuốc kháng vi sinh vật không nhất thiết phải là kháng sinh.
- Vi sinh vật là các sinh vật có kích thước rất nhỏ và thường chỉ quan sát được qua kính hiển vi. Vi sinh vật bao gồm vi khuẩn, vi nấm và động vật đơn bào. Mặc dù vi rút không được coi là sinh vật sống, nhưng đôi khi cũng được xếp vào vi sinh vật.
- Tuy nhiên, với mục đích của chương trình quản lý sử dụng kháng sinh, định nghĩa “Kháng sinh” được đề cập trong hướng dẫn này bao gồm bao gồm tất cả các chất có tác dụng trên vi sinh vật gây bệnh (vi khuẩn, vi rút và vi nấm gây bệnh).
B. MỤC ĐÍCH
1. Nâng cao hiệu quả điều trị bệnh nhiễm trùng
2. Đảm bảo an toàn, giảm thiểu các biến cố bất lợi cho người bệnh.
3. Giảm khả năng xuất hiện đề kháng của vi sinh vật gây bệnh
4. Giảm chi phí nhưng không ảnh hưởng tới chất lượng điều trị
5. Thúc đẩy chính sách sử dụng kháng sinh hợp lý, an toàn.
C. YÊU CẦU (Đối với đơn vị thực hiện)
1. Thành lập Ban quản lý sử dụng kháng sinh và xác định được vai trò, chức năng, nhiệm vụ của mỗi thành viên trong Ban.
2. Xây dựng kế hoạch hoạt động định kỳ hoặc đột xuất và triển khai thực hiện các hoạt động quản lý sử dụng kháng sinh trong bệnh viện theo kế hoạch đã xây dựng.
3. Kiểm tra, giám sát và tiến hành các can thiệp.
4. Đánh giá, tổng kết và báo cáo kết quả sử dụng kháng sinh và mức độ đề kháng của vi sinh vật gây bệnh tại đơn vị.
D. NỘI DUNG THỰC HIỆN
06 nhiệm vụ cốt lõi của chương trình quản lý sử dụng kháng sinh trong bệnh viện, bao gồm:
√ Thành lập Ban quản lý sử dụng kháng sinh của bệnh viện.
√ Xây dựng các quy định về sử dụng kháng sinh tại bệnh viện.
√ Giám sát sử dụng kháng sinh và giám sát đề kháng kháng sinh tại bệnh viện.
√ Triển khai các can thiệp nâng cao chất lượng sử dụng kháng sinh trong bệnh viện.
√ Đào tạo, tập huấn cho nhân viên y tế trong bệnh viện.
√ Đánh giá thực hiện, báo cáo và phản hồi thông tin.
Việc Phân tuyến bệnh viện để triển khai hoạt động của Ban Quản lý sử dụng kháng sinh, tham khảo theo Phụ lục 1.
I. Thành lập Ban quản lý sử dụng kháng sinh
1. Lãnh đạo bệnh viện ra quyết định thành lập Ban quản lý sử dụng kháng sinh (QLSDKS) tại bệnh viện và phân công nhiệm vụ cho từng thành viên, quy định vai trò và phối hợp của các thành viên trong nhóm quản lý sử dụng kháng sinh.
2. Thành phần Ban QLSDKS
2.1. Thành viên chính: Lãnh đạo bệnh viện (Trưởng ban), bác sỹ lâm sàng (hồi sức tích cực, truyền nhiễm hoặc bác sỹ có kinh nghiệm trong điều trị các bệnh nhiễm trùng và sử dụng kháng sinh), dược sỹ (ưu tiên dược sỹ làm công tác dược lâm sàng), người làm công tác vi sinh, kiểm soát nhiễm khuẩn, đại diện phòng Kế hoạch tổng hợp, phòng Quản lý chất lượng.
2.2. Các thành viên khác: điều dưỡng, công nghệ thông tin.
II. Xây dựng các quy định về sử dụng kháng sinh tại Bệnh viện
1. Xây dựng Hướng dẫn chung về sử dụng kháng sinh tại bệnh viện
1.1. Xây dựng Hướng dẫn chung về sử dụng kháng sinh tại bệnh viện dựa trên các nội dung:
√ Mô hình bệnh tật các bệnh nhiễm khuẩn tại bệnh viện;
√ Thông tin về tình hình vi sinh và kháng thuốc của vi sinh vật gây bệnh tại bệnh viện;
1.2. Xây dựng Hướng dẫn chung về sử dụng kháng sinh tại bệnh viện tham khảo các tài liệu:
√ Hướng dẫn sử dụng kháng sinh và các Hướng dẫn chẩn đoán, điều trị do Bộ Y tế ban hành;
√ Hướng dẫn chẩn đoán và điều trị của các Hội chuyên khoa, chuyên ngành trong nước và nước ngoài;
1.3. Một số nội dung cần chú ý khi xây dựng Hướng dẫn:
- Hướng dẫn lựa chọn kháng sinh:
√ Theo vị trí nhiễm khuẩn, mức độ nặng của bệnh nhiễm trùng;
√ Đặc điểm vi sinh vật gây bệnh và mức độ đề kháng;
√ Phân tầng người bệnh liên quan đến nguy cơ nhiễm vi sinh vật kháng thuốc;
√ Đặc tính dược động học và dược lực học của kháng sinh;
√ Đặc điểm người bệnh (bệnh nhi, người bệnh cao tuổi, phụ nữ có thai, phụ nữ cho con bú, người bệnh có suy giảm chức năng gan, thận, người bệnh có tiền sử dị ứng kháng sinh)
√ Tính sẵn có của thuốc tại Bệnh viện và khả năng thay thế trong điều kiện không sẵn có thuốc;
√ Nếu có bằng chứng rõ ràng về vi sinh vật và kết quả vi sinh phù hợp với tình trạng lâm sàng và đáp ứng với phác đồ kháng sinh của người bệnh, cần cân nhắc lựa chọn kháng sinh có hiệu quả cao nhất với độc tính thấp nhất và có phổ tác dụng hẹp nhất trên các tác nhân gây bệnh được phát hiện;
√ Xuống thang kháng sinh theo kết quả kháng sinh đồ sau khi cân nhắc diễn biến lâm sàng;
√ Cân nhắc phối hợp kháng sinh nhằm mục đích mở rộng phổ tác dụng trên vi sinh vật gây bệnh, hiệp đồng tăng cường tác dụng diệt khuẩn, giảm thiểu và ngăn ngừa phát sinh đột biến kháng thuốc trong quá trình điều trị.
- Hướng dẫn tối ưu chế độ liều của kháng sinh:
√ Liều dùng của kháng sinh phụ thuộc vào: mức độ nặng của bệnh, tình trạng miễn dịch của người bệnh, mức độ nhạy cảm của vi sinh vật gây bệnh và nguy cơ nhiễm vi sinh vật kháng thuốc (trong trường hợp không có kết quả vi sinh), các thay đổi sinh lý bệnh và các can thiệp thực hiện trên người bệnh có thể ảnh hưởng đến dược động học của kháng sinh;
√ Tối ưu chế độ liều dựa vào đặc tính dược động học/dược lực học của thuốc;
√ Với các đơn vị có điều kiện triển khai giám sát điều trị thông qua định lượng nồng độ thuốc trong máu (kháng sinh nhóm aminoglycosid, glycopeptid…) cần đảm bảo nồng độ thuốc đích theo khuyến cáo để đạt hiệu quả điều trị và giảm thiểu độc tính.
2. Xây dựng hướng dẫn điều trị một số bệnh nhiễm khuẩn thường gặp tại bệnh viện
Tùy theo đặc thù chuyên môn của từng cơ sở khám chữa bệnh, các nhiễm khuẩn cần ưu tiên xây dựng hướng dẫn hoặc phác đồ điều trị bao gồm: Nhiễm khuẩn huyết, viêm phổi cộng đồng, viêm phổi bệnh viện (bao gồm viêm phổi thở máy), nhiễm khuẩn tiết niệu, nhiễm khuẩn da mô mềm, nhiễm khuẩn ổ bụng, hoặc các nhiễm khuẩn chuyên khoa đặc thù của bệnh viện.
3. Xây dựng hướng dẫn sử dụng kháng sinh dự phòng phẫu thuật
3.1. Tùy theo điều kiện cụ thể của từng chuyên khoa tại bệnh viện, xây dựng hướng dẫn sử dụng kháng sinh dự phòng phẫu thuật. Hướng dẫn này cần căn cứ trên đặc điểm người bệnh, đặc điểm phẫu thuật, tình hình nhiễm khuẩn vết mổ và đề kháng kháng sinh của vi sinh vật gây bệnh phân lập từ nhiễm khuẩn vết mổ và thực trạng công tác kiểm soát nhiễm khuẩn tại bệnh viện.
3.2. Một số nội dung cần chú ý khi xây dựng hướng dẫn:
√ Phân loại phẫu thuật và nguy cơ nhiễm khuẩn vết mổ hoặc các nhiễm khuẩn liên quan đến phẫu thuật: Sạch, Sạch- Nhiễm, Nhiễm và Bẩn.
√ Lựa chọn bệnh nhân đủ tiêu chuẩn khuyến cáo sử dụng kháng sinh dự phòng
√ Lựa chọn loại kháng sinh, liều lượng, đường dùng, thời điểm sử dụng, thời gian sử dụng.
√ Theo dõi và đánh giá bệnh nhân trong quá trình sử dụng kháng sinh dự phòng.
4. Xây dựng danh mục kháng sinh cần ưu tiên quản lý và các quy định giám sát
4.1. Kháng sinh cần ưu tiên quản lý sử dụng tại bệnh viện là các kháng sinh được xây dựng trên nguyên tắc:
√ Kháng sinh để điều trị nhiễm trùng do vi sinh vật kháng thuốc, đa kháng hoặc được sử dụng trong trường hợp không đáp ứng, thất bại điều trị với các kháng sinh lựa chọn đầu tay;
√ Kháng sinh có độc tính cao cần giám sát nồng độ thuốc trong máu hoặc cần biện pháp quản lý giám sát chặt chẽ các tác dụng không mong muốn và độc tính;
√ Kháng sinh có nguy cơ bị đề kháng cao nếu sử dụng rộng rãi;
√ Kháng sinh có khả năng gây tổn hại phụ cận và có tỷ lệ đề kháng của vi sinh vật gây bệnh gia tăng nhanh;
√ Kháng sinh có giá thành trên một ngày điều trị hoặc một đợt điều trị cao;
√ Kháng sinh mới được phê duyệt đưa vào sử dụng trên thế giới, mới được cấp số đăng ký hoặc dự kiến sẽ được cấp số đăng ký lưu hành tại Việt Nam.
Tuỳ theo hạng bệnh viện và điều kiện của từng bệnh viện để xây dựng danh mục kháng sinh cần ưu tiên quản lý cũng như các quy định giúp quản lý sử dụng các kháng sinh này, ví dụ như quy định về hội chẩn, phê duyệt trước khi sử dụng, quy định về tự động ngừng đơn, quy định hạn chế đối tượng bác sĩ được kê đơn/hạn chế đối tượng bệnh nhân được sử dụng…
4.2. Danh mnh về hội chẩncanh mnh về hội chẩ tnh mnh về hội chẩn, phê duyệt trước khi sử dụng, quy định:
- Kháng sinh cần ưu tiên quản lý - Nhóm 1:
√ Kháng sinh cần ưu tiên quản lý - Nhóm 1 là các kháng sinh dự trữ, thuộc một trong các trường hợp sau: lựa chọn cuối cùng trong điều trị các nhiễm trùng nặng khi đã thất bại hoặc kém đáp ứng với các phác đồ kháng sinh trước đó; lựa chọn điều trị các nhiễm khuẩn nghi ngờ hoặc có bằng chứng vi sinh xác định do vi sinh vật đa kháng; là kháng sinh để điều trị các nhiễm khuẩn nặng do vi sinh vật kháng thuốc, có nguy cơ bị đề kháng cao nếu sử dụng rộng rãi, cần cân nhắc chỉ định phù hợp; kháng sinh có độc tính cao cần giám sát nồng độ điều trị thông qua nồng độ thuốc trong máu (nếu có điều kiện triển khai tại cơ sở) hoặc giám sát chặt chẽ về lâm sàng và xét nghiệm để giảm thiểu các tác dụng không mong muốn và độc tính.
√ Các cơ sở khám, chữa bệnh cần lập kế hoạch và có lộ trình cụ thể để xây dựng và ban hành các Hướng dẫn sử dụng kháng sinh Nhóm 1 trong phạm vi của đơn vị mình dựa trên các hướng dẫn chuyên môn uy tín, cập nhật hiện có trong nước và nước ngoài.
Lưu ý khi duyệt kháng sinh cần ưu tiên quản lý Nhóm 1
▪ Tùy điều kiện cụ thể của từng bệnh viện, danh mục kháng sinh cần ưu tiên quản lý Nhóm 1 tại Phụ lục 2 có thể được bổ sung (trong trường hợp cần thiết); quy trình phê duyệt tham khảo Phụ lục 3; phiếu yêu cầu sử dụng kháng sinh tham khảo Phụ lục 4 và điều chỉnh theo hướng dẫn điều trị/hướng dẫn sử dụng kháng sinh của bệnh viện (nếu có).
▪ Điều trị kinh nghiệm được áp dụng với kháng sinh nhóm 1 cho những trường hợp nhiễm khuẩn nặng, nghi ngờ do vi khuẩn kháng thuốc. Khuyến cáo (nếu điều kiện cho phép) lấy mẫu bệnh phẩm để xét nghiệm vi sinh trước khi sử dụng kháng sinh và điều chỉnh phác đồ (nếu cần) sau khi có kết quả vi sinh kết hợp với đánh giá đáp ứng lâm sàng của người bệnh.
▪ Liều dùng của kháng sinh trong quá trình điều trị có thể thay đổi theo diễn biến sinh lý bệnh và đáp ứng lâm sàng của người bệnh, không cố định theo thời điểm duyệt. Bác sĩ cần ghi rõ trong bệnh án khi điều chỉnh liều thuốc.
▪ Quy định thời gian duyệt: trước khi sử dụng hoặc trong vòng 24 - 48 giờ với trường hợp cấp cứu/ngoài giờ hành chính.
▪ Thời gian sử dụng kháng sinh không vượt quá 14 ngày cho mỗi lần duyệt, cần đánh giá lại đáp ứng của người bệnh để quyết định hướng xử trí tiếp theo khi vượt quá thời gian này;
▪ Người được ủy quyền duyệt là nhân viên y tế được Ban quản lý sử dụng kháng sinh có quyết định phân công công việc, ưu tiên Dược sĩ làm công tác Dược lâm sàng/Bác sĩ chuyên khoa Hồi sức tích cực hoặc các bác sĩ có kinh nghiệm trong lĩnh vực điều trị các bệnh Nhiễm trùng và sử dụng kháng sinh hợp lý;
▪ Trong trường hợp người được ủy quyền duyệt có ý kiến khác với bác sĩ điều trị, việc sử dụng thuốc cần được hai bên trao đổi và thống nhất dựa trên tình trạng lâm sàng cụ thể của người bệnh.
- Kháng sinh cần theo dõi, giám sát sử dụng - Nhóm 2:
Kháng sinh cần theo giõi, giám sát sử dụng - Nhóm 2 là kháng sinh được khuyến khích thực hiện chương trình giám sát sử dụng tại bệnh viện bao gồm giám sát tiêu thụ kháng sinh, giám sát tỷ lệ đề kháng của vi khuẩn với kháng sinh, thực hiện các nghiên cứu đánh giá sử dụng thuốc để có can thiệp phù hợp tùy theo điều kiện của bệnh viện.
5. Xây dựng hướng dẫn chuyển kháng sinh từ đường tiêm/truyền sang đường uống trong điều kiện cho phép
Dựa trên đáp ứng lâm sàng của người bệnh, các tiêu chí xác định người bệnh và sơ đồ chuyển kháng sinh từ đường tiêm sang đường uống tham khảo Phụ lục 5; Danh mục kháng sinh có thể chuyển từ đường tiêm sang đường uống tham khảo Phụ lục 6.
6. Xây dựng tài liệu, hướng dẫn về kỹ thuật vi sinh lâm sàng
6.1. Tùy theo điều kiện của từng bệnh viện, Khoa Vi sinh/ hoặc bộ phận Vi sinh trong Khoa Xét nghiệm xây dựng, thẩm định, triển khai, định kỳ rà soát và điều chỉnh Quy trình nuôi cấy, phân lập, định danh và làm kháng sinh đồ.
6.2. Xây dựng quy trình và hướng dẫn lấy, bảo quản, vận chuyển, nhận bệnh phẩm đúng quy cách cho các khoa lâm sàng và khoa vi sinh.
7. Xây dựng các quy trình, quy định về kiểm soát nhiễm khuẩn cơ bản
7.1. Quy trình:
√ Quy trình vệ sinh tay;
√ Quy trình xử lý y dụng cụ tái sử dụng (khử khuẩn, tiệt khuẩn);
√ Quy trình xử lý đồ vải (thu gom và xử lý đồ vải bẩn; cấp phát đồ vải sạch);
√ Quy trình vệ sinh bề mặt bệnh viện (làm sạch, khử khuẩn);
√ Quy trình phân loại, thu gom, vận chuyển và lưu giữ chất thải rắn y tế;
√ Quy trình xử lý mẫu bệnh phẩm.
7.2. Quy định:
√ Quy định sử dụng phương tiện phòng hộ cá nhân trong: lấy mẫu, vận chuyển và xử lý mẫu bệnh phẩm;
√ Quy định cách ly người bệnh nhiễm vi sinh vật đa kháng;
√ Làm sạch môi trường trong chăm sóc người bệnh;
√ Quản lý đồ vải phòng lây nhiễm.
III. Giám sát sử dụng kháng sinh và giám sát đề kháng kháng sinh tại bệnh viện
1. Giám sát sử dụng kháng sinh
1.1. Giám sát sử dụng kháng sinh cần được thực hiện định kỳ, liên tục
√ Trước khi triển khai chương trình QLSDKS: giúp cung cấp các thông tin quan trọng về mô hình kê đơn sử dụng kháng sinh trong bệnh viện cũng như trên các nhóm bệnh nhân/nhóm khoa phòng đặc thù khác nhau. Kết quả giám sát sẽ giúp nhận diện được các nguy cơ tiềm tàng của việc sử dụng kháng sinh không hợp lý, từ đó định hướng các hoạt động, chiến lược của chương trình QLSDKS phù hợp.
√ Định kỳ trong quá trình triển khai chương trình QLSDKS (thường mỗi 6 tháng một lần hoặc mỗi 1 năm 1 lần): giúp theo dõi việc sử dụng kháng sinh tại bệnh viện và hiệu quả của các chiến lược hoạt động trong chương trình QLSDKS.
√ Các hình thức giám sát thực trạng sử dụng kháng sinh có thể bao gồm:
• Phân tích chi phí (phân tích ABC).
• Phân tích tiêu thụ thông qua DDD (Defined daily dose) theo quy mô toàn bệnh viện và/hoặc phân theo từng khoa phòng. DDD cần được hiệu chỉnh cho 100 hoặc 1000 (người- ngày hoặc ngày – giường) (ngày nằm viện).
• Phân tích tiêu thụ thông qua thời gian sử dụng kháng sinh DOT (Days of therapy), LOT (Length of therapy). DOT và LOT hiệu chỉnh theo 100 hoặc 1000 (người - ngày hoặc ngày - giường) (hay ngày nằm viện).
• Phân tích chuyên sâu các vấn đề liên quan đến sử dụng kháng sinh (ví dụ kháng sinh cần ưu tiên quản lý trong chương trình được mô tả trong điểm 4.2 Phần II Mục D của Hướng dẫn này, các kháng sinh sử dụng nhiều hoặc có gia tăng đột biến trong sử dụng, các kháng sinh được ghi nhận có xu hướng đề kháng của vi sinh vật gây bệnh gia tăng, kháng sinh sử dụng trong các bệnh nhiễm khuẩn quan trọng và thường gặp trong bệnh viện). Phân tích có thể khu trú tại một số khoa, đơn vị lâm sàng sử dụng nhiều kháng sinh quan tâm. Các chỉ tiêu phân tích có thể bao gồm: chỉ định, lựa chọn, chế độ liều, cách dùng, chuyển đổi tiêm - uống, xuống thang kháng sinh, biến cố bất lợi, thời gian sử dụng kháng sinh.
1.2. Từ kết quả giám sát thực trạng sử dụng kháng sinh, Ban QLSDKS có thể xây dựng các chính sách, quy định về sử dụng kháng sinh, định hướng các chiến lược hoạt động phù hợp.
2. Giám sát đề kháng kháng sinh
2.1. Tại các bệnh viện có khoa vi sinh, bệnh viện cần định kỳ tổng kết đề kháng kháng sinh (tối thiểu 1 năm một lần và khi cần thiết) thông qua xây dựng Bản tổng kết mức độ nhạy cảm (hoặc đề kháng) của vi sinh vật tại bệnh viện.
2.2. Bản tổng kết mức độ nhạy cảm (hoặc đề kháng) của vi sinh vật tại bệnh viện nên thể hiện được các nội dung sau:
√ Phân bố các chủng vi sinh vật gây bệnh, phân loại theo mẫu bệnh phẩm, phân loại theo khoa điều trị (hồi sức tích cực và ngoài hồi sức tích cực), phân loại theo nguồn gốc nhiễm trùng (cộng đồng, bệnh viện) (nếu có thể).
√ Tỷ lệ nhạy cảm và đề kháng của các chủng vi sinh vật với kháng sinh (ưu tiên các kháng sinh quy định thử theo quy định của CLSI và các kháng sinh được sử dụng trong phác đồ điều trị).
√ Xu hướng thay đổi tỷ lệ nhạy, kháng, trung gian theo thời gian
√ Theo dõi giá trị MIC (nếu điều kiện cho phép) của một số kháng sinh với một số vi sinh vật đa kháng (ví dụ: MIC của MRSA với vancomycin, vi khuẩn Gram âm đa kháng với colistin, với carbapenem hoặc aminoglycosid).
2.3. Dữ liệu về các chủng vi sinh vật gây bệnh và mức độ nhạy cảm nên được sử dụng để xây dựng phác đồ điều trị kháng sinh kinh nghiệm tại cơ sở.
2.4. Ban QLSDKS cần đảm bảo rằng tất cả các nhân viên y tế trong bệnh viện tiếp cận được kết quả vi sinh và tổng kết kết quả vi sinh cũng như đã được tập huấn về phiên giải, áp dụng được kết quả này trong chăm sóc và điều trị bệnh nhân.
IV. Các chiến lược hoạt động nhằm quản lý sử dụng kháng sinh trong bệnh viện Tuỳ điều kiện của từng bệnh viện, Ban QLSDKS có thể lập kế hoạch theo ưu tiên để triển khai một số chiến lược gợi ý sau:
1. Chiến lược 1: Triển khai hoạt động phê duyệt đơn trước khi sử dụng
1.1. Áp dụng đối với danh mục nhóm kháng sinh ưu tiên quản lý trong chương trình quản lý kháng sinh đã được bệnh viện xây dựng.
1.2. Triển khai quy định về hoàn thành phiếu yêu cầu sử dụng kháng sinh, quy định/quy trình phê duyệt mà bệnh viện đã xây dựng.
1.3. Có thể giám sát hoạt động này thông qua đo lường tỷ lệ đơn kê có kháng sinh cần ưu tiên quản lý trước khi sử dụng được/không được hoàn thành phiếu yêu cầu sử dụng kháng sinh và được phê duyệt trước khi sử dụng.
2. Chiến lược 2: Giám sát kê đơn và phản hồi (Audit and Feedback)
2.1. Chiến lược giám sát đơn kê và phản hồi được thực hiện sau khi bệnh viện đã ban hành các hướng dẫn, quy định, quy trình, danh mục liên quan đến sử dụng kháng sinh. Hoạt động này giúp giám sát và đảm bảo thực hiện theo hướng dẫn trên từng ca bệnh; phát hiện rào cản trong quá trình triển khai thực hiện theo hướng dẫn, từ đó có các giải pháp phù hợp.
2.2. Ban quản lý SDKS cần phân công cho các nhóm chuyên trách (thường bao gồm 1 bác sĩ, 1 dược sĩ làm công tác lâm sàng trong mỗi nhóm, có thể có bác sĩ vi sinh phối hợp) thực hiện hoạt động giám sát sử dụng kháng sinh và phản hồi.
2.3. Hoạt động giám sát phản hồi có thể được thực hiện tiến cứu (giám sát phản hồi trực tiếp trên từng ca bệnh đang điều trị) hoặc thực hiện hồi cứu (tổng kết lại các ca bệnh đã điều trị, sau đó phản hồi với người kê đơn) tùy thuộc vào nguồn nhân lực tại cơ sở.
2.4. Trong điều kiện nguồn nhân lực hạn chế, có thể áp dụng phương pháp hồi cứu hoặc giám sát phản hồi với một số kháng sinh ưu tiên (ví dụ, kháng sinh ưu tiên quản lý, kháng sinh sử dụng còn chưa phù hợp trên lâm sàng); một số bệnh lý nhiễm khuẩn ưu tiên; một số khoa lâm sàng hoặc triển khai luân phiên giám sát phản hồi tại các khoa lâm sàng.
2.5. Căn cứ thực hiện hoạt động giám sát phản hồi là các hướng dẫn, quy định, quy trình, danh mục về sử dụng kháng sinh đã được xây dựng tại bệnh viện. Mỗi bệnh viện cần xây dựng biểu mẫu giám sát phản hồi phù hợp. Biểu mẫu xây dựng tùy thuộc cách thức triển khai, ví dụ: Giám sát phản hồi theo Khoa phòng, Giám sát phản hồi theo đối tượng bệnh nhân (bệnh nhân điều trị nội khoa, ngoại khoa, nhi,…), Giám sát phản hồi theo bệnh nhiễm khuẩn (viêm phổi bệnh viện, viêm phổi cộng đồng,…), Giám sát phản hồi theo kháng sinh sử dụng…
3. Chiến lược 3: Triển khai các can thiệp tại Khoa lâm sàng
Đây là các can thiệp trực tiếp trên bệnh nhân tại Khoa lâm sàng, thực hiện bởi nhóm chuyên trách của Ban QLSDKS. Các can thiệp có thể liên quan đến tất cả các khía cạnh của việc sử dụng kháng sinh. Một số can thiệp ưu tiên gợi ý phía dưới đây:
3.1. Can thiệp 1: Tối ưu chế độ liều
Liều dùng của kháng sinh cần được tối ưu hóa dựa trên đặc điểm cá thể bệnh nhân, vị trí nhiễm khuẩn, đặc tính PK/PD kháng sinh, vi sinh vật và tính nhạy cảm của vi sinh vật với kháng sinh; kết quả giám sát nồng độ thuốc trong máu (với một số thuốc). Nếu có thể, dược sĩ giám sát về liều kháng sinh và can thiệp/tư vấn cho người kê đơn về lựa chọn liều tối ưu trên một số đối tượng người bệnh đặc biệt. Trong điều kiện nguồn nhân lực hạn chế; dược sĩ có thể triển khai hoạt động này tập trung ưu tiên tại một số khoa phòng (Hồi sức tích cực, Truyền nhiễm, Nhi…) hoặc với một số kháng sinh (ví dụ: aminoglycosid, carbapenem, colistin, vancomycin,..)
3.2. Can thiệp 2: Can thiệp xuống thang kháng sinh
√ Liệu pháp xuống thang bao gồm: (1) Xem xét điều chỉnh phác đồ kháng sinh theo kinh nghiệm thành phác đồ điều trị hướng theo đích trên vi sinh vật gây bệnh đã được xác định thông qua kết quả phân lập, định danh và kháng sinh đồ; (2) Ngưng phác đồ kháng sinh kinh nghiệm khi không có đủ bằng chứng nhiễm khuẩn và (3) Ngưng các kháng sinh sử dụng đồng thời trong phác đồ kháng sinh khi không còn cần thiết.
√ Trong điều kiện cho phép, nên lấy mẫu bệnh phẩm vi sinh và thử nhạy cảm trước khi khởi đầu dùng kháng sinh. Bác sĩ điều trị, dược sĩ làm công tác lâm sàng cần rà soát và theo dõi bệnh nhân trong vòng 48 - 72 giờ sau khi khởi đầu điều trị hoặc khi có kết quả vi sinh để đánh giá và áp dụng liệu pháp xuống thang (nếu điều kiện lâm sàng cho phép).
√ Ban QLSDKS có thể độc lập rà soát tất cả các bệnh nhân có kết quả nuôi cấy vi sinh vật dương tính (dữ liệu xuất từ Khoa vi sinh), trao đổi trực tiếp với bác sĩ điều trị trên từng bệnh nhân để nhận diện được các trường hợp bệnh nhân có thể áp dụng liệu pháp xuống thang và tư vấn xuống thang phù hợp trên từng cá thể với sự thống nhất của bác sĩ điều trị.
3.3. Can thiệp 3: Can thiệp chuyển đổi kháng sinh từ đường tiêm sang đường uống
√ Ban QLSDKS cần đảm bảo rằng tất cả các nhân viên y tế liên quan đều được đào tạo, tập huấn để biết cách thức thực hiện được việc chuyển đổi kháng sinh từ đường tiêm sang đường uống trong thực hành lâm sàng. Nhóm chuyên trách (bao gồm bác sĩ và/hoặc dược sĩ làm công tác dược lâm sàng) rà soát các bệnh nhân được kê đơn các kháng sinh đường tiêm phù hợp để chuyển đổi được từ đường tiêm sang đường uống, sau đó cần đánh giá hàng ngày khả năng đáp ứng các tiêu chí chuyển đổi. Trong trường hợp cần thiết, có thể can thiệp thống nhất với bác sĩ điều trị để chuyển đổi sang kháng sinh đường uống và tư vấn liều chuyển đổi phù hợp.
√ Danh mục kháng sinh chuyển đổi đường dùng tiêm - uống, tiêu chí xác định người bệnh có thể chuyển đổi kháng sinh từ đường tiêm sang đường uống và quy trình chuyển đổi có thể tham khảo Phụ lục 6.
4. Các chiến lược khác
Các Bệnh viện cần tập trung nguồn lực vào các chiến lược cốt lõi ở trên, và có thể tùy điều kiện, nguồn nhân lực tham khảo thêm các chiến lược sau:
4.1. Chiến lược giám sát việc sử dụng kháng sinh dự phòng.
4.2. Chiến lược Xây dựng các hướng dẫn và quy trình nhằm thúc đẩy đảm bảo sử dụng kháng sinh phù hợp và kịp thời trong sepsis and septic shock.
4.3. Chiến lược giám sát sử dụng kháng sinh định kỳ (antibiotic time-outs) tại một số thời điểm trong quá trình điều trị (48 - 72 giờ sau khi khởi đầu phác đồ kháng sinh) kết hợp đặc điểm lâm sàng, kết quả vi sinh để nhằm ra quyết định ngừng, tiếp tục và/hoặc thay đổi phác đồ kháng sinh; sau 5 - 7 ngày hoặc các thời điểm phù hợp tùy theo từng loại nhiễm khuẩn để đảm bảo kịp thời xuống thang, chuyển đổi kháng sinh đường tiêm/truyền sang kháng sinh đường uống, thay thế/ngừng kháng sinh.
4.4. Chiến lược quản lý (đánh giá và tư vấn lựa chọn kháng sinh phù hợp) trong trường hợp người bệnh dị ứng penicillin;
4.5. Chiến lược quản lý việc phối hợp các kháng sinh có trùng phổ tác dụng trên vi khuẩn kỵ khí.
V. Đào tạo, tập huấn
Tổ chức đào tạo, tập huấn liên tục cho bác sỹ, dược sỹ, điều dưỡng về chương trình quản lý sử dụng kháng sinh bao gồm việc tuân thủ các hướng dẫn, quy định, cách thức làm việc nhằm nâng cao hiệu quả hoạt động quản lý sử dụng kháng sinh tại bệnh viện:
1. Cập nhật các hướng dẫn chẩn đoán và điều trị, hướng dẫn sử dụng kháng sinh và kháng nấm.
2. Đào tạo, tập huấn về chẩn đoán và điều trị các bệnh lý nhiễm khuẩn/nhiễm nấm, kê đơn kháng sinh hợp lý.
3. Đào tạo, cập nhật, tập huấn về vi sinh cơ bản, phiên giải kết quả vi sinh, kháng sinh đồ, áp dụng được kết quả này trong chăm sóc bệnh nhân.
4. Đào tạo, tập huấn cho nhân viên y tế về các biện pháp kiểm soát nhiễm khuẩn, xử lý bệnh phẩm, xử lý y dụng cụ dùng trong phẫu thuật, thủ thuật,...
5. Giáo dục người bệnh và người chăm sóc người bệnh: về các nguyên tắc cơ bản về phòng ngừa và kiểm soát nhiễm khuẩn, vệ sinh cá nhân, rửa tay….
VI. Đánh giá thực hiện, báo cáo và phản hồi thông tin
1. Đánh giá thực hiện thông qua các chỉ số
1.1. Chỉ số giám sát sử dụng kháng sinh:
- Chỉ số cần thực hiện:
√ Số lượng, tỷ lệ % người bệnh được kê đơn kháng sinh.
√ Tiêu thụ kháng sinh tính theo liều dùng một ngày (DDD - Defined Daily Dose), báo cáo dưới dạng DDD/100 hoặc 1000 (người - ngày hoặc ngày – giường)
- Chỉ số khuyến khích thực hiện:
√ Ngày điều trị kháng sinh (DOT - Days of Therapy) trung bình. DOT có thể được báo cáo thêm dưới dạng DOT/100 hoặc 1000 (người - ngày hoặc ngày – giường) (ngày nằm viện).
√ Thời gian sử dụng kháng sinh (LOT – Length of Therapy) trung bình.
√ Số lượng, tỷ lệ % người bệnh được kê đơn 1 kháng sinh.
√ Số lượng, tỷ lệ % người bệnh được kê kháng sinh phối hợp.
√ Số lượng, tỷ lệ % người bệnh kê đơn kháng sinh đường tiêm.
√ Số lượng, tỷ lệ % ca phẫu thuật được chỉ định kháng sinh dự phòng.
√ Số lượng, tỷ lệ % chuyển kháng sinh từ đường tiêm sang kháng sinh uống.
√ Tỷ lệ đơn kê phù hợp theo hướng dẫn sử dụng kháng sinh; hướng dẫn điều trị các bệnh nhiễm khuẩn hoặc hướng dẫn sử dụng kháng sinh dự phòng.
Ghi chú: Các chỉ số giám sát có thể thực hiện trên toàn bộ Bệnh viện hoặc một số kháng sinh ưu tiên; một số bệnh lý nhiễm khuẩn ưu tiên; một số khoa lâm sàng…
1.2. Chỉ số về nhiễm khuẩn bệnh viện
Các bệnh viện căn cứ theo Hướng dẫn của Bộ trưởng Bộ Y tế về việc phê duyệt các Hướng dẫn kiểm soát nhiễm khuẩn trong các cơ sở khám bệnh, chữa bệnh để xác định tiêu chí về kiểm soát nhiễm khuẩn tại bệnh viện.
1.3. Chỉ số về mức độ kháng thuốc (xác định theo tiêu chuẩn EUCAST hoặc CLSI):
- Chỉ số cần thực hiện:
√ Số lượng, tỷ lệ % cấy dương tính.
√ Số lượng, tỷ lệ % vi sinh vật đa kháng gây bệnh quan trọng phân lập được trên tổng số mẫu cấy dương tính
- Chỉ số khuyến khích thực hiện:
√ Số lượng, tỷ lệ % vi sinh vật kháng thuốc đối với từng loại kháng sinh/từng loại bệnh phẩm/khoa hoặc khối lâm sàng;
√ Theo dõi xu hướng đề kháng của các vi sinh vật phổ biến tại bệnh viện (lưu ý các chủng vi sinh vật sinh β - lactamase phổ rộng (ESBL), tụ cầu vàng kháng methicillin, tụ cầu vàng giảm tính nhạy cảm với vancomycin, chủng cầu khuẩn đường ruột kháng vancomycin, chủng vi sinh vật kháng carbapenem, colistin…)
2. Báo cáo, Phản hồi thông tin
2.1. Định kỳ thực hiện báo cáo các chỉ số theo dõi và phản hồi thông tin cho lãnh đạo bệnh viện.
2.2. Phản hồi thông tin cho bác sỹ: trực tiếp hoặc gián tiếp thông qua hình thức văn bản lưu tại khoa lâm sàng. Gửi thông tin cho lãnh đạo khoa lâm sàng và các bác sỹ điều trị, lãnh đạo khoa Dược, các Dược sĩ làm công tác Dược lâm sàng và các khoa, phòng chức năng liên quan, dưới dạng bản tin, trình bày tại giao ban, hội thảo của bệnh viện, báo cáo cho Hội đồng thuốc và điều trị bệnh viện.
2.3. Bệnh viện tự đánh giá và lập kế hoạch hoạt động theo thời gian dựa trên mẫu tại Phụ lục 7.
Đ. TỔ CHỨC THỰC HIỆN
I. Trách nhiệm của Giám đốc bệnh viện
1. Đảm bảo cơ cấu tổ chức và phân công cán bộ để triển khai chương trình quản lý sử dụng kháng sinh trong đơn vị do mình quản lý.
2. Chỉ đạo việc phối hợp chặt chẽ giữa Tiểu ban giám sát sử dụng kháng sinh và theo dõi sự kháng thuốc của vi sinh vật gây bệnh thường gặp thuộc Hội đồng Thuốc và Điều trị phối hợp với Nhóm quản lý sử dụng kháng sinh tại Bệnh viện, giữa Hội đồng Thuốc và Điều trị và Hội đồng kiểm soát nhiễm khuẩn nhằm xây dựng Chương trình quản lý sử dụng kháng sinh và tổ chức triển khai thực hiện chương trình này tại bệnh viện.
3. Đầu tư kinh phí, có chính sách hỗ trợ, khuyến khích và thi đua, khen thưởng để việc thực hiện Chương trình có hiệu quả.
4. Chỉ đạo việc phối hợp chặt chẽ giữa Hội đồng Thuốc và Điều trị với Hội đồng kiểm soát nhiễm khuẩn.
II. Trách nhiệm của Trưởng các khoa lâm sàng
1. Tuân thủ các hướng dẫn chuyên môn, các quy trình và quy định đã ban hành.
2. Giám sát kê đơn an toàn, hợp lý kháng sinh tại khoa.
3. Hướng dẫn, hợp tác nghiên cứu để đánh giá hiệu quả của triển khai Chương trình quản lý sử dụng kháng sinh.
III. Trách nhiệm của Trưởng khoa Vi sinh
1. Tuân thủ các hướng dẫn chuyên môn, các quy trình và quy định đã ban hành.
2. Chỉ đạo việc xây dựng tài liệu, hướng dẫn về kỹ thuật vi sinh lâm sàng và triển khai áp dụng tại đơn vị.
3. Cung cấp dữ liệu về kết quả nuôi cấy và tính nhạy cảm của vi sinh vật với kháng sinh để tối ưu hóa sử dụng kháng sinh đối với từng cá thể người bệnh; Theo dõi, cung cấp thông tin mô hình kháng kháng sinh tại đơn vị.
4. Hướng dẫn, hợp tác nghiên cứu để đánh giá hiệu quả của triển khai Chương trình quản lý sử dụng kháng sinh.
IV Trách nhiệm của Trưởng khoa Dược
1. Đề xuất danh mục kháng sinh ưu tiên quản lý và quy trình yêu cầu kê đơn kháng sinh với những kháng sinh này.
2. Giám sát, báo cáo việc sử dụng kháng sinh tại các khoa/phòng.
3. Hướng dẫn, hợp tác nghiên cứu để đánh giá hiệu quả của triển khai Chương trình quản lý sử dụng kháng sinh.
V Trách nhiệm của Trưởng khoa Kiểm soát nhiễm khuẩn
1. Xây dựng và triển khai quy định cách ly người bệnh có nhiễm vi sinh vật đa kháng và hướng dẫn, giám sát các khoa thực hiện.
2. Quy định cụ thể các biện pháp kiểm soát nhiễm khuẩn cơ bản như vệ sinh bàn tay, sử dụng phương tiện phòng hộ, khử tiệt khuẩn dụng cụ, thiết bị, môi trường.
3. Quy định cụ thể các lĩnh vực/khoa phòng/khu vực cần phải ưu tiên và tăng cường giám sát và kiểm soát nhiễm khuẩn: phòng mổ, phòng thủ thuật, phòng hậu phẫu, phòng hồi sức; tay phẫu thuật viên, bác sĩ và điều dưỡng sau khi rửa; dụng cụ phẫu thuật, dây máy thở, dây thở oxy, dụng cụ nội soi, đồ vải...sau tiệt khuẩn ... Nước sinh hoạt trong bệnh viện, nước cất tráng dụng cụ, nước cất trong bình làm ẩm oxy...
4. Hỗ trợ giám sát vi sinh vật đa kháng và phối hợp với khoa Vi sinh để xác định nguyên nhân, nguồn bệnh trong các đợt nhiễm khuẩn bệnh viện bùng phát (qua xác định dịch tễ học phân tử).
VI Trách nhiệm của Trưởng phòng/bộ phận Công nghệ thông tin
Đẩy mạnh hoạt động công nghệ thông tin giúp tối ưu hóa quản lý sử dụng kháng sinh: tổng hợp, phân tích và tích hợp được các thông tin với nhau về hồ sơ bệnh án điện tử; y lệnh của bác sĩ, kết quả vi sinh; chức năng thận, gan, tiền sử dị ứng thuốc của người bệnh; tương tác thuốc, chi phí tiền thuốc, hỗ trợ trích xuất dữ liệu, tính toán các chỉ số cần báo cáo….
VII Trách nhiệm của các khoa/phòng khác và cán bộ y tế
Tùy theo chức năng, nhiệm vụ cụ thể, các khoa/phòng và cán bộ y tế liên quan có trách nhiệm triển khai thực hiện./.
PHỤ LỤC 1
PHÂN TUYẾN HOẠT ĐỘNG QUẢN LÝ SỬ DỤNG KHÁNG SINH
(Ban hành kèm theo Quyết định số 5631/QĐ-BYT ngày 31 tháng 12 năm 2020)
_______________________
Các yếu tố cốt lõi cần đảm bảo thực hiện trong chương trình Quản Lý sử dụng kháng sinh*
|
Các yếu tố cốt lõi |
Bệnh viện áp dụng |
||
|
Hạng đặc biệt và hạng I |
Hạng II |
Các hạng bệnh viện còn lại |
|
|
Cam kết của lãnh đạo bệnh viện |
|||
|
1. QLSDKS được ban lãnh đạo BV xác định là hoạt động ưu tiên và đưa vào chỉ số đánh giá hiệu suất làm việc của BV. |
X |
X |
X |
|
2. Thúc đẩy việc đưa ra kế hoạch hoạt động năm, trong đó nêu rõ những hoạt động ưu tiên thực hiện, đo lường tiến độ, phân công trách nhiệm. |
X |
X |
X |
|
3. Phân bổ nguồn lực (tài chính, nhân sự) để thực hiện chương trình hiệu quả. |
X |
X |
X |
|
Phân công trách nhiệm |
|||
|
4. Thành lập hội đồng/nhóm QLSDKS đa chuyên khoa (tham khảo trong mục III.A), chịu trách nhiệm thiết lập và điều phối chương trình. |
X |
X |
X |
|
5. Thành lập tiểu ban giám sát SDKS đa chuyên khoa, chịu trách nhiệm thực hiện hoạt động QLSDKS thường nhật và báo cáo cho nhóm QLSDKS: ▪ Lựa chọn 1: nhóm bao gồm ≥3 bác sĩ và dược sĩ lâm sàng (tốt nhất có chuyên môn điều trị bệnh nhiễm trùng và sử dụng kháng sinh hợp lý). ▪ Lựa chọn 2: nhóm bao gồm > 1 bác sĩ/dược sĩ làm công tác dược lâm sàng. |
X |
X |
X |
|
Hoạt động Quản Lý Sử Dụng Kháng Sinh |
|||
|
6. Xây dựng/cập nhật hướng dẫn sử dụng kháng sinh (nội dung tham khảo trong mục D.II): ▪ Lựa chọn 1: Mỗi BV cần tự xây dựng/cập nhật khuyến cáo sử dụng kháng sinh dựa trên bằng chứng y học, dữ liệu vi sinh tại chỗ và mô hình bệnh tật tại BV (tham khảo các hướng dẫn quốc tế/trong nước) ▪ Lựa chọn 2: Mỗi BV có thể tự xây dựng/cập nhật khuyến cáo sử dụng kháng sinh dựa trên bằng chứng y học, dữ liệu vi sinh tại chỗ và mô hình bệnh tật tại BV hoặc sử dụng hướng dẫn sử dụng kháng sinh do Bộ Y tế ban hành, điều chỉnh cho phù hợp với tình hình BV ▪ Lựa chọn 3: Mỗi BV sử dụng hướng dẫn sử dụng kháng sinh do Bộ Y tế ban hành, điều chỉnh cho phù hợp với tình hình BV |
X |
X
X |
X
X |
|
7. Xây dựng danh mục KS cần giám sát khi kê đơn |
X |
X |
X |
|
8. Xây dựng danh mục KS ưu tiên quản lý và quy trình phê duyệt các KS thuộc danh mục này |
X |
X |
X |
|
9. Xây dựng tiêu chí đánh giá và xác định vấn đề cần can thiệp (tham khảo mục D.VI) |
X |
X |
X |
|
10. Đào tạo và tập huấn cho nhân viên y tế (tham khảo mục D.V)): ▪ Lựa chọn 1: đào tạo và tập huấn (tần suất 3-6 tháng/lần) ▪ Lựa chọn 2: tập huấn cơ bản (tối thiểu 1 lần/năm) |
X |
X
X
X |
X
X
X |
|
Kiểm tra và giám sát |
|||
|
11. Tiểu ban giám sát SDKS thường xuyên đánh giá/kiểm tra việc sử dụng kháng sinh. Tùy nguồn lực của BV, công tác đánh giá/kiểm tra có thể thực hiện tại một số Khoa lâm sàng ưu tiên hoặc trên một số tình trạng lâm sàng đặc biệt, theo tần suất được quy định cụ thể trong kế hoạch hoạt động năm về QLSDKS. |
X |
X |
X |
|
12. Tiểu ban giám sát SDKS phối hợp với khoa Vi sinh, khoa Kiểm soát nhiễm khuẩn để theo dõi mức độ nhạy cảm kháng sinh, tỉ lệ đề kháng của một số tác nhân vi sinh vật gây bệnh chính và có biện pháp can thiệp kịp thời nếu cần. |
X |
|
|
|
Phản hồi và báo cáo |
|||
|
13. Thông qua nhiều kênh thông tin, cần đảm bảo các phản hồi của tiểu ban giám sát SDKS phải đến được bác sĩ lâm sàng, dược sĩ làm công tác Dược lâm sàng và các bên liên quan (tham khảo mục D.VI.2) |
X |
X |
X |
|
14. Đại diện nhóm QLSDKS thực hiện báo cáo thường quy về việc triển khai áp dụng chương trình QLSDKS với lãnh đạo BV. Báo cáo này đồng thời được phổ biến đến các nhân viên y tế trong đơn vị (tham khảo mục D.VI.2) ▪ Lựa chọn 1: tần suất 3-6 tháng/lần ▪ Lựa chọn 2: tần suất tối thiểu 1 lần/năm |
X |
X |
X |
PHỤ LỤC 2
DANH MỤC KHÁNG SINH ƯU TIÊN QUẢN LÝ TẠI BỆNH VIỆN
(Ban hành kèm theo Quyết định số 5631/QĐ-BYT ngày 31 tháng 12 năm 2020)
_______________________
|
STT |
Chống nhiễm khuẩn/kháng nấm/kháng virus |
Đường dùng/ dạng dùng* |
Hạng bệnh viện |
Ghi chú |
||
|
(1) |
(2) |
(3) |
Hạng đặc biệt (4) |
Hạng 1 (5) |
Hạng 2 và các cơ sở y tế thấp hơn (6) |
(7) |
|
1.1 |
Kháng sinh cần ưu tiên quản lý– Nhóm 1 |
|
|
|
|
|
|
1 |
Ceftolozan-tazobactam |
Tiêm |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
2 |
Tigecyclin |
Truyền tĩnh mạch |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
3 |
Colistin |
Truyền tĩnh mạch/khí dung/tiêm nội tủy |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
4 |
Fosfomycin |
Truyền TM |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
5 |
Linezolid |
Truyền TM/uống |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
6 |
Amphotericin B phức hợp lipid |
Truyền TM |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
7 |
Caspofungin |
Truyền TM |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
8 |
Micafungin |
Truyền TM |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
9 |
Voriconazol |
Truyền TM/ Uống |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
10 |
Các thuốc chống nhiễm khuẩn/kháng nấm mới** (ceftazidim-avibactam, ceftobiprol, cefiderocol, dalbavancin, dalfopristin- quinupristin, eravacyclin, omadacyclin, oritavancin, plazomicin, tedizolid, telavancin, anidulafundin, isavuconazol, amphotericin B dạng liposom) |
Truyền TM/uống |
+ |
+ |
+ |
Có lộ trình xây dựng Hướng dẫn sử dụng và ban hành tại đơn vị |
|
11 |
Kháng sinh carbapenem (meropenem, imipenem, doripenem)*** |
Truyền TM |
+ |
+ |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
12 |
Ertapenem |
Truyền TM |
- |
- |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
13 |
Vancomycin |
Truyền TM |
- |
+ |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
14 |
Teicoplanin |
Tiêm TM, Truyền TM, Tiêm bắp |
- |
+ |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
15 |
Amphotericin B deoxycholat |
Truyền TM |
- |
+ |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
16 |
Aciclovir |
Truyền TM |
- |
+ |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
17 |
Valganciclovir |
Uống |
+ |
+ |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
18 |
Posaconazol |
Uống |
+ |
+ |
+ |
Khuyến khích xây dựng Hướng dẫn sử dụng tại đơn vị |
|
1.2 |
Kháng sinh cần theo dõi, giám sát sử dụng – Nhóm 2 |
|
|
|
|
|
|
1 |
Kháng sinh nhóm aminoglycosid (amikacin, gentamicin, tobramycin, neltimicin) |
Tiêm bắp, Tiêm TM Truyền TM |
+ |
+ |
+ |
|
|
2 |
Kháng sinh nhóm fluoroquinolon (ciprofloxacin, levofloxacin, lomefloxacin, moxifloxacin, norfloxacin, ofloxacin, pefloxacin, sparfloxacin) |
Truyền TM/uống |
+ |
+ |
+ |
|
Ghi chú:
* Đường dùng/dạng dùng của thuốc dựa theo Dược thư Quốc gia Việt Nam 2015 hoặc tờ thông tin sản phẩm được phê duyệt bởi Cơ quan quản lý Dược phẩm Châu Âu (EMA) hoặc Cơ quan quản lý Thực phẩm và Dược phẩm Hoa kỳ (FDA) (với các thuốc mới).
** Các thuốc chống nhiễm khuẩn/kháng nấm mới được cấp số đăng ký lưu hành bởi FDA hoặc EMA. Danh sách có thể được cập nhật sau khi các thuốc mới được phê duyệt tại Việt nam.
*** Các khoa truyền nhiễm, cấp cứu, hồi sức tích cực, gây mê hồi sức của bệnh viện tuyến trung ương (tuyến 1) theo quy định tại Điều 3, Thông tư 43/2013/TT-BYT ngày 11/12/2013 không cần phê duyệt trước khi sử dụng.
“+”: Cần phải thực hiện
“-”: Không bắt buộc thực hiện
PHỤ LỤC 3
QUY TRÌNH KÊ ĐƠN, DUYỆT, CẤP PHÁT KHÁNG SINH ƯU TIÊN QUẢN LÝ
(Ban hành kèm theo Quyết định số 5631/QĐ-BYT ngày 31 tháng 12 năm 2020)
_______________________
Quy trình kê đơn, duyệt, cấp phát kháng sinh ưu tiên quản lý thuộc Phụ lục 1 tham khảo quy trình sau:
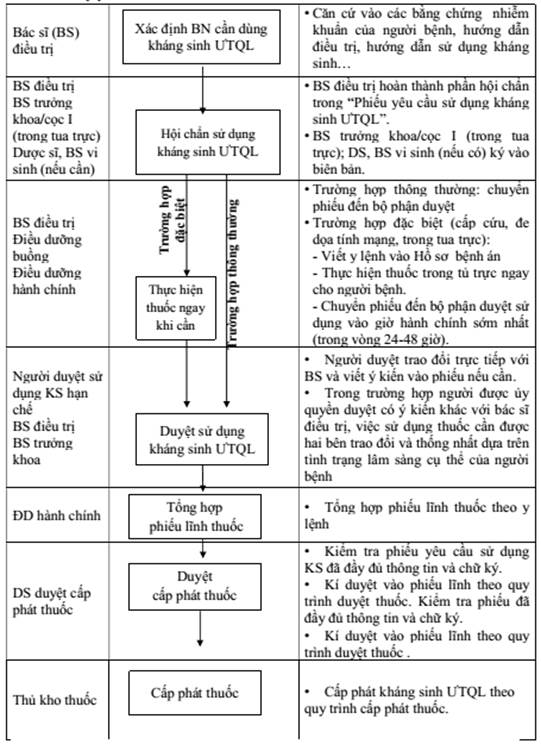
PHỤ LỤC 4
MẪU PHIẾU YÊU CẦU SỬ DỤNG KHÁNG SINH CẦN ƯU TIÊN QUẢN LÝ

QLSDKS: Quản lý sử dụng kháng sinh; ƯTQL: Ưu tiên quản lý
PHỤ LỤC 5
TIÊU CHÍ XÁC ĐỊNH NGƯỜI BỆNH VÀ SƠ ĐỒ CHUYỂN ĐỔI KHÁNG SINH TỪ ĐƯỜNG TIÊM SANG ĐƯỜNG UỐNG
(Ban hành kèm theo Quyết định số 5631/QĐ-BYT ngày 31 tháng 12 năm 2020)
_______________________
A. Tiêu chí khuyến khích chuyển đổi kháng sinh từ đường tiêm sang đường uống theo đánh giá lâm sàng
Người bệnh người lớn nội trú đáp ứng các tiêu chí sau:
|
A. Dấu hiệu sinh tổn ổn định và đang tiến triển tốt Huyết áp tâm thu ở mức ổn định (>90mmHg) và đang không dùng vận mạch hoặc liệu pháp bù dịch B. Các triệu chứng của nhiễm trùng cải thiện tốt hoặc không còn Không sốt, nhiệt độ < 38,3oC và không cần dùng thuốc hạ nhiệt trong ít nhất 24 giờ Không có hiện tượng hạ thân nhiệt, nhiệt độ > 36oC trong ít nhất 24 giờ C. Đường tiêu hóa không bị tổn thương và ổn định về mặt chức năng Không có các tình trạng ảnh hưởng đến hấp thu thuốc qua đường uống: hội chứng kém hấp thu, hội chứng ruột ngắn, liệt ruột nặng, tắc ruột, hút dịch dạ dày liên tục qua ống thông mũi. D. Đường miệng không bị tổn thương (người bệnh sử dụng được thuốc uống) Không nôn Bệnh nhân hợp tác E. Không có các chống chỉ định của kháng sinh đường uống liên quan đến loại nhiễm khuẩn Không đạt nồng độ kháng sinh thích hợp tại vị trí nhiễm trùng bằng đường uống Không có các tình trạng nhiễm trùng sau:
F. Kháng sinh đường uống có sinh khả dụng tốt, có phổ tác dụng trùng hoặc tương tự thuốc tĩnh mạch và sẵn có tại bệnh viện. |
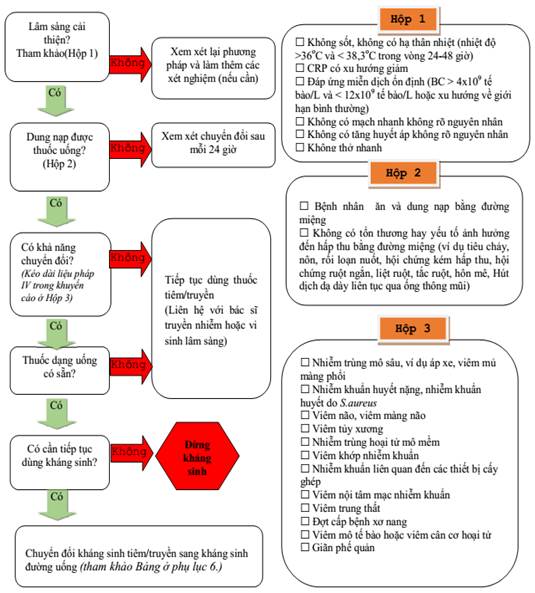
B. Sơ đồ diễn tiến chuyển đổi kháng sinh đường tiêm sang kháng sinh đường uống theo đánh giá lâm sàng
B.1. Người bệnh người lớn:
B.2.Người bệnh nhi
Bệnh nhi sử dụng kháng sinh đường tĩnh mạch

PHỤ LỤC 6
DANH MỤC KHÁNG SINH CHUYỂN TỪ ĐƯỜNG TIÊM/TRUYỀN SANG ĐƯỜNG UỐNG (IV/PO)
(Ban hành kèm theo Quyết định số 5631/QĐ-BYT ngày 31 tháng 12 năm 2020)
_______________________
Bốn nhóm kháng sinh áp dụng chuyển từ đường tiêm/truyền sang đường uống
|
Nhóm |
Định nghĩa |
Kháng sinh |
|
Nhóm 1 |
Kháng sinh có sinh khả dụng đường uống cao (>90%), hấp thu tốt và dung nạp tốt ở liều tương tự liều đường tiêm |
Levofloxacin Linezolid Cotrimoxazol Moxifloxacin Fluconazol Metronidazol |
|
Nhóm 2 |
Kháng sinh có sinh khả dụng đường uống thấp hơn (70-80%) nhưng có thể bù trừ bằng tăng liều của kháng sinh uống |
Ciprofloxacin Voriconazol |
|
Nhóm 3 |
Kháng sinh có sinh khả dụng đường uống cao (>90%) nhưng có liều tối đa đường uống thấp hơn so với liều đường tiêm (do dung nạp tiêu hóa kém) |
Clindamycin Cephalexin Amoxicillin |
|
Nhóm 4 |
Kháng sinh có sinh khả dụng đường uống thấp hơn và liều tối đa thấp hơn đường tiêm |
Cefuroxim |
|
Ghi chú: |
Nhóm 1-2 có thể sử dụng ban đầu qua đường uống cho các nhiễm khuẩn không đe dọa tính mạng, bệnh nhân có huyết động ổn định và không có vấn đề về hấp thu, có thể sử dụng trong chuyển tiếp IV/PO nếu đáp ứng điều kiện lâm sàng. Nhóm 3-4 có thể sử dụng trong chuyển tiếp IV/PO theo nguyên tắc: sau khi nhiễm khuẩn cơ bản đã được giải quyết bằng kháng sinh đường tiêm ban đầu, kết hợp tác dụng của kháng sinh với tình trạng miễn dịch của người bệnh. |
|
Áp dụng 3 hình thức chuyển đổi kháng sinh từ đường tiêm/truyền sang đường uống trong điều trị như sau:
1. Điều trị tiếp nối (sequential therapy): chuyển từ kháng sinh đường tiêm sang kháng sinh đường uống cùng hoạt chất.
2. Điều trị chuyển đổi kháng sinh tiêm uống (Switch therapy): chuyển đổi từ kháng sinh đường tiêm sang kháng sinh đường uống cùng nhóm, nhưng kháng sinh đường uống có thể là hoạt chất khác, có cùng hoạt lực và phổ tác dụng.
3. Điều trị xuống thang (Scale down therapy): Chuyển đổi từ kháng sinh đường tiêm sang kháng sinh đường uống khác có thể cùng loại, cùng nhóm hoặc khác nhóm với kháng sinh đường tiêm. Tuy nhiên, tần suất, liều dùng và phổ tác dụng có thể không hoàn toàn tương tự như kháng sinh đường tiêm.
Bảng: Một số kháng sinh gợi ý chuyển đổi ở người lớn
|
Kháng sinh tĩnh mạch |
Kháng sinh đường uống |
|
Levofloxacin 500 mỗi 12 giờ hoặc 750mg mỗi 24 giờ |
Levofloxacin 500 mỗi 12 giờ hoặc 750mg mỗi 24 giờ |
|
Moxifloxacin 400mg mỗi 24 giờ |
Moxifloxacin 400mg mỗi 24 giờ |
|
Linezolid 600mg mỗi 12 giờ |
Linezolid 600mg mỗi 12 giờ |
|
Fluconazol200-400mg mỗi 24 giờ |
Fluconazol200-400mg mỗi 24 giờ |
|
Metronidazol 500mg mỗi 12 giờ |
Metronidazol 500mg mỗi 12 giờ |
|
Doxycylin 100-200mg mỗi 12 giờ |
Doxycyclin 100-200mg mỗi 12 giờ |
|
Minocyclin 200mg mỗi 12 giờ |
Minocyclin 200mg mỗi 12 giờ |
|
Clarithromycin 500mg mỗi 12 giờ |
Clarithromycin 500mg mỗi 12 giờ |
|
Azithromycin 500mg mỗi 24 giờ |
Azithromycin 500mg mỗi 24 giờ |
|
Ciprofloxacin 400mg mỗi 12 giờ |
Ciprofloxacin 500mg mỗi 12 giờ |
|
Voriconazol 200mg mỗi 12 giờ |
Voriconazol 200mg mỗi 12 giờ |
|
Ampicillin/sulbactam (liều theo ampicillin) 1-2g mỗi 6 giờ |
Amoxicillin/acid clavulanic (liều theo amoxicillin) 500-1000mg mỗi 8 giờ |
|
Cefazolin 1-2g mỗi 8 giờ |
Cephalexin 500mng mỗi 6 giờ |
|
Cefotaxim 1g mỗi 12 giờ |
Ciprofloxacin 500-750mg mỗi 12 giờ |
|
Ceftriaxon 1-2g mỗi 24 giờ |
Ciprofloxacin 500-750mg mỗi 12 giờ |
|
Cefuroxim 750mg-1,5g mỗi 8 giờ |
Cefuroxim axetil 500mg-1g mỗi 12 giờ |
|
Cloxacillin 1g mỗi 6 giờ |
Cloxacillin 500mg mỗi 6 giờ |
|
Clindamycin 600mg mỗi 8 giờ |
Clindamycin 300-450mg mỗi 6 giờ |
|
Vancomycin (liều theo khuyến cáo) |
Linezolid 600mg mỗi 12 giờ |
|
Ceftazidim hoặc cefepim |
Ciprofloxacin (750mg mỗi 12 giờ) |
|
Gentamicin 5mg/kg mỗi 24 giờ |
Ciprofloxacin 500mg mỗi 12 giờ |
|
Tobramycin 5mg/kg mỗi 24 giờ |
Ciprofloxacin 500mg mỗi 12 giờ |
PHỤ LỤC 7
ĐÁNH GIÁ HIỆU QUẢ HOẠT ĐỘNG QUẢN LÝ SỬ DỤNG KHÁNG SINH
(Ban hành kèm theo Quyết định số 5631/QĐ-BYT ngày 31 tháng 12 năm 2020)
_______________________
|
A. HOẠT ĐỘNG HỖ TRỢ CỦA BAN LÃNH ĐẠO BỆNH VIỆN |
Thiết lập ở bệnh viện nơi anh/chị công tác |
|
|
1. Giám đốc bệnh viện nơi anh/chị công tác có ban hành văn bản chính thức nhằm hỗ trợ/thúc đẩy các hoạt động (chương trình quản lý sử dụng kháng sinh) để cải thiện tình hình sử dụng kháng sinh hay không? |
□ Có |
□ Không |
|
2. Bệnh viện của anh/chị có nhận được bất kỳ khoản hỗ trợ tài chính từ ngân sách nào cho các hoạt động quản lý sử dụng kháng sinh không? (ví dụ như hỗ trợ tiền lương, đào tạo nhân sự, công nghệ thông tin...) |
□ Có |
□ Không |
|
B. TRÁCH NHIỆM |
|
|
|
Bệnh viện của anh/chị có phân công bác sỹ nào chịu trách nhiệm về kết quả đầu ra của chương trình quản lý sử dụng kháng sinh hay không? |
□ Có |
□ Không |
|
C. CHUYÊN MÔN VỀ DƯỢC |
|
|
|
Bệnh viện của anh/chị có phân công dược sỹ nào chịu trách nhiệm trong hoạt động cải thiện sử dụng kháng sinh không? |
□ Có |
□ Không |
|
HỖ TRỢ CHÍNH CHO CHƯƠNG TRÌNH QUẢN LÝ SỬ DỤNG KHÁNG SINH Những nhân viên nào dưới đây làm việc cùng với các nhà lãnh đạo để cải thiện sử dụng kháng sinh? |
||
|
1. Bác sỹ |
□ Có |
□ Không |
|
2. Dược sĩ lâm sàng |
□ Có |
□ Không |
|
3. Chuyên gia vi sinh |
□ Có |
□ Không |
|
4. Chuyên gia dịch tễ học |
□ Có |
□ Không |
|
5. Chuyên gia về quản lý chất lượng |
□ Có |
□ Không |
|
6. Chuyên gia về kiểm soát nhiễm khuẩn |
□ Có |
□ Không |
|
7. Kỹ sư công nghệ thông tin |
□ Có |
□ Không |
|
8. Điều dưỡng |
□ Có |
□ Không |
|
D. CÁC HOẠT ĐỘNG HỖ TRỢ SỬ DỤNG KHÁNG SINH MỘT CÁCH TỐI ƯU NHẤT |
||
|
CHÍNH SÁCH |
||
|
1. Bệnh viện có xây dựng hướng dẫn sử dụng kháng sinh không? 2. Nếu có, hướng dẫn của bệnh viện có dựa trên hướng dẫn sử dụng kháng sinh của Bộ Y tế và tính nhạy cảm của vi sinh vật tại địa phương để hỗ trợ lựa chọn kháng sinh phù hợp trong những bệnh thường gặp không? |
□ Có □ Có |
□ Không □ Không |
|
NHỮNG CAN THIỆP CỤ THỂ CẢI THIỆN SỬ DỤNG KHÁNG SINH Bệnh viện đã thực hiện những hoạt động nào sau đây để cải thiện kê đơn kháng sinh? |
||
|
CAN THIỆP RỘNG |
||
|
1. Tại bệnh viện của anh/chị, có xây dựng danh mục các kháng sinh cần ưu tiên quản lý không? |
□ Có |
□ Không |
|
2. Bác sỹ hay dược sỹ có xem xét lại liệu trình điều trị cho các kháng sinh cụ thể hay không? (ví dụ: theo dõi tiến triển của người bệnh cùng xem xét các đáp ứng điều trị) |
□ Có |
□ Không |
|
SỰ THAY ĐỔI TRONG LIỆU TRÌNH ĐIỀU TRỊ Bệnh viện anh/chị có thực hiện những hoạt động sau không? |
||
|
1. Trong những trường hợp cho phép, kháng sinh có thể được thay đổi từ đường tiêm sang đường uống hay không? |
□ Có |
□ Không |
|
2. Liều kháng sinh có được hiệu chỉnh trong những trường hợp suy giảm chức năng của 1 số cơ quan (như gan, thận...) hay không? |
□ Có |
□ Không |
|
3. Tối ưu hóa liều (căn cứ Dược động học/Dược lực học) để tối ưu hóa điều trị nhiễm khuẩn có được thực hiện hay không? |
□ Có |
□ Không |
|
4. Có hệ thống cảnh báo tự động trong trường hợp phác đồ điều trị bị trùng lặp không cần thiết hay không? (như trùng lặp hoạt chất khi kê đơn...) |
□ Có |
□ Không |
|
CHẨN ĐOÁN VÀ NHỮNG CAN THIỆP CỤ THỂ TỚI TÌNH TRẠNG NHIỄM KHUẨN Bệnh viện của anh/chị có những can thiệp cụ thể để bảo đảm sử dụng kháng sinh tối ưu trong điều trị các bệnh nhiễm khuẩn phổ biến sau hay không? |
||
|
1. Viêm phổi mắc phải tại cộng đồng |
□ Có |
□ Không |
|
2. Nhiễm khuẩn tiết niệu |
□ Có |
□ Không |
|
3. Nhiễm khuẩn da và mô mềm |
□ Có |
□ Không |
|
4. Kháng sinh dự phòng phẫu thuật |
□ Có |
□ Không |
|
5. Nhiễm khuẩn xâm lấn (ví dụ vào máu) |
□ Có |
□ Không |
|
E. THEO DÕI: GIÁM SÁT KÊ ĐƠN, SỬ DỤNG KHÁNG SINH VÀ TÍNH KHÁNG KHÁNG SINH |
||
|
QUY TRÌNH |
||
|
1. Chương trình quản lý sử dụng kháng sinh có theo dõi việc tuân thủ tài liệu Hướng dẫn sử dụng kháng sinh về chỉ định, liều dùng, đường dùng, thời gian dùng kháng sinh không? |
□ Có |
□ Không |
|
2. Chương trình quản lý sử dụng kháng sinh có theo dõi việc tuân thủ khuyến cáo điều trị cụ thể tại đơn vị hay không (tính nhạy cảm của vi sinh vật tại đơn vị...) |
□ Có |
□ Không |
|
SỬ DỤNG KHÁNG SINH VÀ ĐÁNH GIÁ KẾT QUẢ ĐẦU RA |
||
|
1. Bệnh viện của anh/chị có theo dõi tỉ lệ nhiễm khuẩn C.difficile hay không? |
□ Có |
□ Không |
|
2. Bệnh viện của anh/chị có báo cáo tình hình kháng thuốc của các vi sinh vật gây bệnh phân lập tại bệnh viện hay không? (có theo dõi một trong các chỉ số sau: số chủng và đề kháng của vi sinh vật sinh ESBL, MRSA, VRSA, VRE, chủng vi sinh vật kháng carbapenem, kháng colistin, C.difficile kháng thuốc. |
□ Có |
□ Không |
|
BỆNH VIỆN CÓ THEO DÕI TÌNH HÌNH SỬ DỤNG KHÁNG SINH QUA CÁC DỮ LIỆU SAU ĐÂY KHÔNG? |
||
|
1. Số gam kháng sinh được sử dụng (Liều xác định hàng ngày, DDD)? |
□ Có |
□ Không |
|
2. Chi phí mua kháng sinh? |
□ Có |
□ Không |
|
F. BÁO CÁO THÔNG TIN VỀ CẢI THIỆN SỬ DỤNG KHÁNG SINH VÀ TÍNH KHÁNG |
||
|
1. Chương trình quản lý sử dụng kháng sinh có chia sẻ báo cáo cụ thể về sử dụng kháng sinh tại bệnh viện cho bác sỹ kê đơn hay không? |
□ Có |
□ Không |
|
2. Bệnh viện có cung cấp báo cáo tình hình kháng thuốc của vi sinh vật phân lập tại bệnh viện cho bác sỹ kê đơn hay không? |
□ Có |
□ Không |
|
3. Bác sỹ kê đơn có từng nhận được những phản hồi hay góp ý về cách thức cải thiện việc kê đơn kháng sinh của mình không? |
□ Có |
□ Không |
|
G. ĐÀO TẠO |
||
|
Chương trình quản lý sử dụng kháng sinh có tổ chức các lớp, xây dựng chương trình, thông tin đào tạo cho các bác sỹ và những cán bộ y tế có liên quan nhằm cải thiện việc kê đơn kháng sinh không? |
□ Có |
□ Không |
TÀI LIỆU THAM KHẢO
1. Australian Commission on Safety and Quality in Health Care (2018), Antimicrobial Stewardship in Australian Health Care, pp. 86
2. Antimicrobial stewardship programmes in health-care facilities in low-and- middle-income countries ", A WHO practical toolkit 2019, pp.
3. Antimicrobial treatment: Early intravenous to oral switch - Paediatric Guideline",2019, Children's Health Queensland Hospital and Health service, version 3.1, pp.
4. Akhlouf H. "Development of operationalized intravenous to oral antibiotic switch criteria", Journal of Antimicrobial Chemotherapy Advance Access published December 20, 2016, pp. 3.
5. British society for Antimicrobial Chemotherapy (2018), Antimicrobial stewardship from principles to practice, pp. 211.
6. Jissa Maria Cyriac and Emmanuel James Switch over from intravenous to oral therapy: A concise overview, pp. J Pharmacol Pharmacother. 2014 Apr-Jun; 5(2): 83–87.
7. Ministry of Health Malaysia (2019), National Antimicrobial Guideline, pp. Appendix 6: Antimicrobial Stewardship (AMS)
8. (2019), "The Core Elements of Hospital Antibiotic Stewardship Programs", CDC, pp.
9. South Australian expert Advisory Group on Antimicrobial resistance (2017), "IV to Oral switch clinical guideline for adult pateints: can antibiotic STOP", pp.
10.Team NHS Fife Antimicrobial Management (2016), "Antimicrobial Prescribing IV to Oral Switch Therapy (IVOST) Guideline", pp.
11.WHO (2019), "The 2019 WHO AWaRe classification of antibiotics for evaluation and monitoring of use", pp.
|
THE MINISTRY OF HEALTH No. 5631/QD-BYT |
THE SOCIALIST REPUBLIC OF VIETNAM Hanoi, December 31, 2020 |
DECISION
On promulgating the “Guidance on management of the antibiotic use in hospitals”
_______________
THE MINISTER OF HEALTH
Pursuant to the 2009 Law on Medical Examination and Treatment;
Pursuant to the Government’s Decree No. 75/2017/ND-CP dated June 20, 2017, defining the functions, tasks, powers and organizational structure of the Ministry of Health;
At the request of the Director of the Medical Services Administration,
DECIDES:
Article 1. To promulgate together with this Decision the “Guidance on management of the antibiotic use in hospitals”.
Article 2. The “Guidance on management of the antibiotic use in hospitals” promulgated together with this Decision shall be applied to hospitals. Based on this Guidance and the actual conditions, the Director of each hospital shall organize the implementation accordingly.
Article 3. This Decision takes effect on the date of its signing and replaces the Minister of Health’s Decision No. 772/QD-BYT dated March 04, 2016 on issuing the “Instructions on management of the antibiotic use in hospitals”.
Article 4. Mr. /Ms.: Chief of the Ministry Office, Chief of the Ministry's Inspectorate, Directors of the Medical Services Administration and Departments and Agencies of the Ministry of Health, Directors of hospitals and institutes with sick-beds under the Ministry of Health, Directors of Departments of Health of provinces and centrally-run cities, Medical heads of ministries, branches and Heads of relevant units shall responsible for the implementation of this Decision./.
|
|
FOR THE MINISTER |
GUIDANCE
ON MANAGEMENT OF THE ANTIBIOTIC USE IN HOSPITALS
(Attached to the Decision 5631/QD-BYT dated December 31, 2020)
A. INTERPRETATION OF TERMS
- Antibiotics mean substances produced by microorganisms that destroy or inhibit the growth of other living microorganisms. Antibiotics are not a synthetic substances, semisynthetic substances or derivatives from plants or animals.
- Antimicrobial means a substance produced from different sources (microorganisms, plants, animals, synthetic or semi-synthetic that act against all types of microorganisms including bacteria (antibacterial), viruses (antiviral), fungi (antifungal) and protozoa (antiprotozoal). All antibiotics are antimicrobials, but not all antimicrobials are antibiotics.
- Microorganisms are so small organisms that they usually require a microscope to see. Microorganisms including bacteria, fungi and protozoa. Although virus is not considered a living organism but sometimes, it might also be classified as microorganism.
- However with the purpose of the program on management of the antibiotic use, the term “antibiotics” mentioned in this Guidance including all substances that act against pathogenic microorganisms (such as bacteria, viruses and fungi).
B. OBJECTIVES
1. To improve the effectiveness of infectious disease treatment.
2. To ensure safety and reduce adverse events for the patient.
3. To reduce the resistance of pathogenic microorganisms.
4. To reduce cost without affecting to the treatment quality.
5. To promote the policy on rational and safe use of antibiotics.
C. REQUIREMENTS (For implementers)
1. To establish an antibiotic use management board and define the role, functions and tasks of each member.
2. To develop a periodic or extraordinary work plan and carry out activities related to the management of antibiotic use in hospitals according to such plan.
3. To inspect and supervise and implement interventions.
4. To evaluate, summarize and report on the use of antibiotics and resistance level of pathogenic microorganisms in the hospital.
D. IMPLEMENTATION
The program on management of antibiotic use in hospitals stipulates 06 core tasks, including:
√ Establishment of the antibiotic management board in the hospital.
√ Formulation of regulations on management of the use of antibiotics in the hospital.
√ Supervising the use of antibiotics and monitoring the antibiotic resistance in the hospital.
√ Implementation of interventions to improve quality of the use of antibiotics in the hospital.
√ Training and retraining for healthcare workers in the hospital.
√ Assessment of the implementation, report and feedback.
Regarding the division of hospitals for the operation of the antibiotic management board, refer Appendix 1.
I. Establishment of the antibiotic management board
1. The head of the hospital shall issue a decision on the establishment of the antibiotic management board in the hospital and on the missions assigned to each of its members, whose roles and coordination must be defined.
2. The constituents of the antibiotic management board
2.1. Main members: Leader of the hospital (head of the board), clinical doctors (intensive care, infection or doctors with experiences in providing treatment for infectious diseases requiring antibiotics), pharmacists (priority is given to clinical pharmacists), persons doing microbiological or infectious control works; representatives of the General Planning Department and Quality Management Department.
2.2. Other members: nurses and information technology staff.
II. Formulation of regulations on management of the use of antibiotics in the hospital
1. Formulation of the general guidance on the use of antibiotics in the hospital
1.1. Formulation of general guidance on the use of antibiotics in the hospital based on the following contents:
√ Pathogenic model of hospital-acquired infectious diseases;
√ Information on microorganisms and the drug resistance of pathogenic microorganisms in the hospital;
1.2. Formulation of general guidance on the use of antibiotics in the hospital with the reference from the following documents:
√ Guidance on the use of antibiotics and Guidance on diagnosis and treatment promulgated by the Ministry of Health;
√ Guidance on diagnosis and treatment provided by domestic and foreign specialized and professional associations;
1.3. Contents to be paid attention when formulating the Guidance:
- Guidance on selection of antibiotics:
√ Depending on the position of infections and the severe level of the infectious disease.
√ Characteristics of pathogenic microorganisms and the resistance level;
√ Stratification of patients who are related to the risk of infection with drug-resistant microorganisms;
√ Pharmacokinetic and pharmacodynamic properties of antibiotics;
√ The patient characteristics (pediatric patients; elderly patients, pregnant women; breastfeeding women, patients with impaired liver or kidney functions and patients with a history of antibiotic allergy)
√ The availability of drugs in the hospital and the possibility of replacing the unavailable drugs;
√ If there is a clear evidence that the microorganism and the microbiological results are consistent with the clinical status and response to the patient's antibiotic regimen, the best effective and least virulent antibiotic that has the narrowest spectrum on the identified pathogens should be considered;
√ Antibiotic de-escalation according to antibiotic susceptibility tests after taking the clinical course into account;
√ Considering antibiotic combinations with the aim of expanding the spectrum of effects on pathogenic microorganisms, synergistically enhancing bactericidal effects, minimizing and preventing the emergence of resistance mutations during the treatment.
- Instructions to optimize the dose regimen of antibiotics:
√ Dosage of antibiotics is subject to the severity of disease, patient's immune status, susceptibility of pathogenic microorganisms and risk of infection with drug-resistant microorganisms (in the absence of microbiological results), physiological changes of the disease and interventions performed in the patient that may affect the pharmacokinetics of the antibiotics;
√ Optimizing the dose according to the pharmacokinetic/pharmacodynamic properties of the drugs;
√ For units that have conditions to monitor treatment through quantitative drug concentration in the blood (e.g. aminoglycoside, glycopeptides, etc.), the level of drug in the blood must be maintained as per recommendations in order to achieve treatment effectiveness and minimize toxicity.
2. Formulation of the guidance on treatment against infectious diseases commonly found in the hospital
Depending on the professional characteristics of each medical examination and treatment establishments, infections should be prioritized to develop treatment guidelines or regimens, including: Sepsis, community-acquired pneumonia, hospital-acquired pneumonia (including ventilator-associated pneumonia), urinary tract infection, skin and soft tissue infections, intra-abdominal infection, or specialized hospital-acquired infections.
3. Formulation of the guidance on the use of antibiotics in surgical prophylaxis
3.1. Depending on the specific conditions of each faculty at the hospital, the guidance on the use of surgical prophylaxis shall be developed. This guidance should be developed on the basis of the characteristics of the patient, surgical features, the situation of wound infection and the antibiotic resistance of the pathogenic microorganism isolated from the wound infection and the status of infection control at the hospital.
3.2. Contents to be paid attention when formulating the Guidance:
√ Surgical classification and classification of the risk of wound infection or surgical-related infections: Clean, Clean - Contaminated, Contaminated and Dirty.
√ Selection of qualified patients to recommend prophylactic antibiotics.
√ Selection of the types of antibiotics, dose, route, duration and time of use.
√ Monitoring and evaluation of the patient during the use of prophylactic antibiotics.
4. Formulation of the list of antibiotics to be given priority in management and regulations on monitoring
4.1. Antibiotics that need to be prioritized to be managed and used in hospitals are antibiotics chosen based on the following principles:
√ Antibiotics to treat infections caused by drug-resistant microorganisms, multidrug-resistant microorganisms or used in case of non-response or treatment failure with first-line antibiotics;
√ Antibiotics with high toxicity that require monitoring the drug concentration in blood or strict measures to monitor and manage adverse effects and toxicity;
√ Antibiotics with the high risk of resistance if being used widely;
√ Antibiotics that are capable of damaging the neighborhood and rapidly increase the resistance rate of pathogenic microorganisms;
√ Antibiotics have a high cost per day of treatment or one course of treatment;
√ New antibiotics have been approved for use in the world, have just been granted a registration number or expected to be issued a registration number for circulation in Vietnam.
Depending on the hospital class and the conditions of each hospital, the development of a list of antibiotics that need to be prioritized for management as well as regulations to help manage the use of these antibiotics, such as regulations on consultation, approval before use, regulations on automatic prescription discontinuation, regulations to limit the doctors eligible to prescribe/restrict the use of patients, etc.
4.2. The List on antibiotics requiring medical consultation and approval before use[1]:
- Antibiotics requiring priority management - Class 1:
√ Antibiotics requiring priority management - Class 1 is reserve antibiotics, in one of the following cases: last-line antibiotics in treatment of serious infections when it has failed or is poorly responsive to previous antibiotic regimens; selection of treatment for infections with suspicion or with definable microbiological evidence caused by multidrug-resistant microorganisms; antibiotics used to treat serious infections caused by drug-resistant microorganisms, with a high risk of resistance if widely used, appropriate indications should be considered; high toxicity antibiotics requiring monitoring of therapeutic concentrations through drug concentrations in the blood (if implementation is available at the facility) or close clinical and laboratory monitoring to minimize adverse effects and toxicity.
√ Medical examination and treatment establishments should make a specific plan and roadmap to formulate and promulgate Guidance on the use of class-1 antibiotics for their establishments, on the basis of domestic and foreign professional, prestigious and up-to-date instructions.
Attention to be paid when approving class-1 antibiotics requiring priority management
▪ Depending on specific conditions of each hospital, the list of class-1 antibiotics requiring priority management provided in Appendix 2 may be supplemented (in case of necessary); refer the approval process in Appendix 3; the written request for using antibiotics in Appendix 4 and adjust them according to the hospital’s instruction on treatment/use of antibiotics (if any).
▪ The empirical treatment is applied to class-1 antibiotics for cases of serious infections with suspicion caused by resistant bacteria. It is recommended to (if conditions permit) collect specimens for microbiological testing before using antibiotics and to adjust the regimen (if necessary) after receiving the microbiological results in combination with the assessment of the clinical response of patient.
▪ The dose of antibiotics during the treatment may be changed according to the patient’s pathophysiological developments and clinical responses, such dose is not fixed by the time of approval. The doctor should clearly state in the medical records when adjust the antibiotic dose.
▪ Regulations on the time of approval: Before using or within 24 - 48 hours in case of emergency/out of office hours.
▪ The time for using antibiotics should not exceed 14 days for each time of approval, it is required to re-assess the patient’s response to decide on the next treatment when exceeding this time.
▪ Persons authorized to approve are healthcare workers assigned in the antibiotic management board’s decisions, priority is given to clinical pharmacists/doctors specialized in intensive care or doctors with experiences in treatment of infectious diseases and rational use of antibiotics;
▪ In case where the authorized persons have different opinions from the doctors in charge of treatment, the use of antibiotics should be discussed and agreed by both parties based on the specific clinical conditions of the patient.
- Antibiotics requiring supervision and monitoring when use - Class 2:
Antibiotics requiring supervision and monitoring when use - Class 2 mean antibiotics encouraged to be put in the use monitoring program in the hospital, including monitoring the consumption of antibiotics, supervising the antibiotic resistance rate of bacteria, studying and evaluating the use of antibiotics so as having appropriate interventions depending on the hospital’s conditions.
5. Formulation of the Guidance on switching antibiotics from intravenous to oral administration when permissible
Based on clinical responses of the patient, the establishment may refer the norms for determination of patient’s eligibility to switch from intravenous to oral administration of antibiotics and the outline to switch antibiotics from intravenous to oral administration in Appendix 5; the List of antibiotics switched from intravenous to oral administration in Appendix 6.
6. Preparation of documents and guidance on clinical microbiology techniques
6.1. Depending on each hospital’s conditions, Microbiology Faculty or units in the Laboratory Faculty shall prepare, appraise, implement, review and adjust periodically the Procedures for culture, isolation, identification and carrying out antibiotic susceptibility test.
6.2. Establishment of procedures and guidance on proper extraction, storage, transport and acquisition of clinical specimens by the clinical faculty and microbial faculty.
7. Establishment of procedures and regulations on basic bacterial infection control
7.1. Procedures:
√ Hand hygiene procedures;
√ Procedures for handling reusable medical equipment (disinfection and sterilization);
√ Procedures for handling linens (collection and handling of dirty linens; distribution of clean linens);
√ Procedures for cleaning of the surface of the hospital (cleaning and disinfection);
√ Procedures for separating, collecting, transporting and storing solid medical wastes;
√ Procedures for processing specimens.
7.2. Regulations:
√ Regulations on using personal protective equipment in: taking specimens, transporting and processing specimens;
√ Regulations on isolation of patients infected with multidrug-resistant microorganisms;
√ Environmental cleaning for healthcare;
√ Management of linens for prevention of infection.
III. Supervising the use of antibiotics and monitoring the antibiotic resistance in the hospital
1. Supervising the use of antibiotics
1.1. The supervision of the use of antibiotics should be carried out periodically and continuously;
√ Before implementing the program on management of the use of antibiotics: providing important information on the model of prescribing antibiotics inside the hospital so as on groups of patients/groups of different faculties. The supervising results shall help the hospital to identify the potential risks of inappropriate use of antibiotics, thereby aligning activities and strategies of the antibiotic use management program accordingly.
√ Periodically, during the implementation of the program on management of the use of antibiotics (regularly once every 06 months or once a year): monitoring the use of antibiotics in the hospital and the effectiveness of activities and strategies of the program on management of the use of antibiotics.
√ Forms of monitoring the use of antibiotics in reality may include:
• Analysis of costs (ABC analysis).
• Analysis of consumption via the defined daily dose of the whole hospital and/or according to each faculty. The defined daily dose shall be adjusted for 100 or 1,000 (person - day or day - bed) (days in hospital).
• Analysis of consumption via the days of therapy, length of therapy. The days of therapy and length of therapy shall be adjusted according 100 or 1,000 (person - day or day - bed) (or days in hospital).
• In-depth analysis of issues related to antibiotic use (for example: antibiotics requiring management priority in the program described at Point 4.2, Part II, Section D of this Guidance, antibiotic heavy use or there is a sudden increase in use, antibiotics have been shown to increase resistance to pathogenic microorganisms, antibiotics used in important and common infections in hospitals). Localized analysis may be carried out in a number of clinical faculties and units using many concerned antibiotics. Analysis criteria may include: Indication, selection, dose, use, switching from intravenous to oral administration, antibiotic de-escalation, adverse events and duration of antibiotic use.
1.2. From the results or monitoring the use of antibiotics, the antibiotic management board may formulate policies and regulations on use of antibiotics, orient appropriate strategies.
2. Monitoring the antibiotic resistance
2.1. In a hospital where the microbiological faculty is available, it is required to carry out periodic summarization on antibiotic resistance (at least once a year and when necessary) through developing a summarization on the level of susceptibility (or resistance) of microorganisms in the hospital.
2.2. The summarization on the level of susceptibility (or resistance) of microorganisms in the hospital should contain the following contents:
√ The distribution of pathogenic microorganism strains, classification according to the type of specimens, classification according to the treatment faculty (intensive care and others), classification according to the origin of infection (community and hospital) (if possible).
√ The ratio of susceptibility and resistance against antibiotics of microorganism strains (priority is given to antibiotics requiring trial under the Clinical and Laboratory Standards Institute’s regulations and antibiotics permitted to be used in the treatment regimen).
√ Trends in susceptibility, resistance, and intermediate ratios change over time.
Monitoring the MIC value (minimum inhibitory concentration) (if permissible) of a number of antibiotics and multidrug-resistant microorganisms (for example: MIC of MRSA and vancomycin, gram-negative bacteria with resistance to colistin, carbapenem or aminoglycoside).
2.3. Data about pathogenic microorganism strains and the susceptibility level should be used to develop an empirical antibiotic therapy regimen in the establishment.
2.4. The antibiotic management board must ensure that all healthcare workers in the hospital can access the microbiological results and the summarization on microbiological results as well as have been trained on interpretation and be able to apply these results when providing care and treatment to patients.
IV. Strategies and activities to manage the use of antibiotics in the hospital. Depending on each hospital's conditions the antibiotic management board may make a priority plan to implement a number of strategies as follows:
1. Strategy 1: Implementing the approval of prescription before use
1.1. Applying to the list of antibiotics requiring priority management in the program on management of the use of antibiotics issued by the hospital.
1.2. Implementing regulations on fulfillment of the written request for using antibiotics, procedures/regulations on approval issued by the hospital.
1.3. These activities can be monitored by measuring the proportion of prescriptions with antibiotics requiring priority management before use whose written requests for using antibiotics are fulfilled or not and pre-approved or not.
2. Strategy 2: Audit and feedback
2.1. The audit and feedback strategy shall be implemented after instructions, regulations, procedures and lists related to the use of antibiotics are issued by the hospital. This activity helps to monitor and ensure that instructions are followed on each case; detect barriers in implementing and following the instructions, and then take appropriate solutions.
2.2. The antibiotic management board must assign dedicated groups (one group usually consists a doctor and a pharmacist in charge of clinical work, a microbiological doctor may cooperate) to monitor the use of antibiotics and giving feedback.
2.3. The audit and feedback may be carried out concurrently (monitoring and giving feedback directly on each case) or carried out retrospectively (summarizing cases had been treated, then giving feedback to the prescribers) depending on the human resources at the establishment.
2.4. If the human resources are limited, it is possible to apply retrospective method or audit and feedback with some preferred antibiotics (for example, antibiotics requiring priority management, antibiotic use is not clinically appropriate); a number of priority bacterial pathologies; some clinical departments or implement rotational feedback and audit in clinical departments.
2.5. Grounds for the implementation of audit and feedback are instructions, regulations, procedures and lists on the use of antibiotics which have been developed at the hospital. Each hospital should develop an appropriate audit and feedback form. The form shall be made depending on the method of implementation. For example: Monitoring and giving feedback according to departments or faculties; monitoring and giving feedback according to patients (internal medicine, surgical and pediatric patients, etc.) monitoring and giving feedback according to used antibiotics, etc.
3. Strategy 3: Implementing interventions at clinical departments
These are direct interventions on patients at the clinical department, performed by the dedicated team of the antibiotic management board. Such interventions may be related to all aspects of the use of antibiotics. Here are some preferred interventions:
3.1. Intervention 1: Optimizing dose
The antibiotic dose should be optimized on the basic of the individual characteristics of the patient, the position of infections, PK/PD properties of antibiotics, microorganisms and the susceptibility of microorganisms to antibiotics; the result of monitoring the drug concentration in the blood (for some drugs). If possible, the pharmacist may supervise the antibiotic dose and intervene/consult the prescribers to select the optimal dose on some special patients. If the human resources are limited, the pharmacists may carry out these activities focusing on a number of departments (such as intensive care, infectious and pediatric departments, etc.) or with a number of antibiotics (for example: aminoglycoside, carbapenem, colistin, vancomycin, etc.)
3.2. Intervention 2: Antibiotic de-escalation
√ De-escalation therapy including: (1) Consider adjusting empirical antibiotic regimens to target-oriented treatment regimens on pathogenic microorganisms identified through isolation, identification and antibiotic susceptibility test results; (2) Discontinue an empirical antibiotic regimen when there is insufficient evidence of infection and (3) Discontinue concomitant antibiotic use in antibiotic regimen when no longer needed.
√ If permissible, microbiological specimens should be collected and undergone susceptibility test before staring the use of antibiotics. Doctors providing treatment and pharmacists in charge of clinical work need to review and monitor the patient within 48 - 72 hours after the treatment begins or when having the microbiological result to evaluate and apply the de-escalation therapy (if the clinical conditions are available).
√ The antibiotic management board may independently review all patients with positive microbiological culture results (data extracted from the microbiological faculty), directly discuss with the doctor providing treatment for each patient to identify cases can be applied the de-escalation therapy and advice the appropriate de-escalation on each individual as agreed with the doctor providing treatment.
3.3. Intervention 3: Switching antibiotics from intravenous to oral administration
√ The antibiotic management board must ensure that all related healthcare workers shall be trained and re-trained to switch antibiotics from intravenous to oral administration in clinical practice. The dedicated group (including doctors and/or pharmacists in charge of clinical pharmacy) shall review patients who are prescribed an appropriate intravenous antibiotic to switch from intravenous to oral administration, and then assess the ability to meet switching criteria on a daily basis. In case of necessity, it is possible to intervene consistently with the treating doctor to switch to oral antibiotics and advise the appropriate switching dose.
√ The list of antibiotics switched between intravenous and oral administration, norms for determination of patient’s eligibility to switch from intravenous to oral administration of antibiotics and the switching process can be found in Appendix 6.
4. Other strategies
Hospitals need to focus their human resources on core strategies as mentioned above, and depending on conditions and human resources, hospitals can also refer to the following strategies:
4.1. Strategy on monitoring the use of prophylactic antibiotics.
4.2. Strategy on formulating guidance and procedures to promote and ensure the appropriate and timely use of antibiotics in sepsis and septic shock.
4.3. Strategy on monitoring of antibiotic time-outs at some points in the treatment process (48 - 72 hours after the initiation of antibiotic regimen) in combination with clinical features and microbiological results in order to make the decision to discontinue, continue and/or change the antibiotic regimen; after 5 - 7 days or the appropriate time depending on the type of infection to ensure timely de-escalation, switching antibiotics intravenous to oral administration, replacing/stopping antibiotics.
4.4. Strategy on managing (evaluating and advising to select the appropriate antibiotics) in case the patient is allergic to penicillin.
4.5. Strategy on managing the combination of antibiotics with similar spectrum effects on anaerobic bacteria.
V. Training and drills
Organizing the continuous training and drills on the antibiotic management program including the compliance to guidance, regulations and working methods to enhance the efficiency of the management of antibiotic use in the hospital for doctors, pharmacists and nurses:
1. Guidance on diagnosis and treatment and antibiotic and antifungal use shall be updated.
2. Training and drills on diagnosis and treatment of bacterial/fungal diseases and rational prescription of antibiotics shall be carried out.
3. Training, updating and drills on basic microbiology, interpreting microbiological results, antibiotic susceptibility tests, applying these results in patient care.
4. Healthcare workers shall be trained and drilled in methods for bacterial infection control, handling of specimens and medical instruments for surgery and procedures etc.
5. Education of patients and caregivers on basic principles of infection prevention and control, personal hygiene, hand washing, etc.
VI. Performance evaluation, reporting and feedback
1. Evaluation made through indexes
1.1. Monitoring index of antibiotic use:
- Indexes to be taken:
√ Quantity, percentage of patients prescribed with antibiotics.
√ Antibiotic consumption per day dose (DDD - Defined Daily Dose), reported as DDD/100 or 1,000 (person - day or day - bed).
- Indexes encouraged to be taken:
√ Average days of therapy (DOT). DOT may be reported as DOT/100 or 1,000 (person - day or day - bed) (days in hospital).
√ Average length of therapy (LOT).
√ Quantity, percentage of patients prescribed with one antibiotic.
√ Quantity, percentage of patients prescribed with a combination of antibiotics.
√ Quantity, percentage of patients prescribed with intravenous antibiotics.
√ Quantity, percentage of surgical operations prescribed with prophylactic antibiotics.
√ Quantity, percentage of antibiotics switched from intravenous to oral administration.
√ The rate of appropriate prescription according to antibiotic instructions; instructions for treatment of infections or instructions for the use of prophylactic antibiotics.
Note: Monitoring indexes can be performed across the entire hospital or some preferred antibiotics; some preferred infectious diseases; some clinical faculties, etc.
1.2. Indexes of hospital-acquired bacterial infection
Hospitals shall, based on the Minister of Health’s Guidance on approving instructions to control infections in medical examination and treatment establishments, identify criteria to control hospital-acquired bacterial infection.
1.3. Indexes of drug resistance level (in conformity to EUCAST or CLSI standard):
- Indexes to be taken:
√ Quantity, percentage of positive culture.
√ Quantity, percentage of important multidrug-resistant microorganisms isolated from total positive cultures.
- Indexes encouraged to be taken:
√ Quantity and percentage of microorganisms resistant to each antibiotic/each specimen/faculty or in the clinical sector;
√ Monitoring the resistant trend of popular microorganisms in hospitals (attention should be paid to microorganism strains such as extended spectrum beta-lactamase (ESBL), methicillin- resistant staphylococcus aureus (MRSA), vancomycin-resistant staphylococcus aureus (VRSA), vancomycin-resistant enterococcus (VRE), carbapenem- and colistin- resistant microorganism strains, etc.)
2. Report and feedback
2.1. Reports on monitoring indicators and feedback to leaders of the hospital shall be sent periodically.
2.2. Providing feedbacks to doctors: directly or via documents retained in the clinical faculty. Information shall be sent to leaders of the clinical faculty and treating doctors and leaders of the pharmacy faculty and related functional faculties and departments, in the form of news or presentation at the pre-shift meetings and seminars in the hospital, and reported to the Medicine and Treatment Council.
2.3. The hospital shall self-evaluate and make an operating plan according to the time provided in the form in Appendix 7.
DD. IMPLEMENTATION ORGANIZATION
I. Responsibilities of the Director of the hospital
1. To ensure organizational structure and assign officers to implement the program on management of the use of antibiotics in his/her unit.
2. To direct the close coordination between Subcommittee for supervision of antibiotic use and surveillance of antibiotic resistance in common pathogenic microorganisms under the Medicine and Treatment Council, the team for management of antibiotic use in the hospital and the Council of bacterial infection control in order to develop the program on management of the use of antibiotics and organize the implementation of this program in the hospital.
3. To make investments, give supporting policies, encouragement and commendation to have the program executed in an effective manner.
4. To direct the close coordination between the Medicine and Treatment Council and the Council of bacterial infection control.
II. Responsibilities of heads of clinical faculties
1. To comply with issued professional guidance, procedures and regulations.
2. To monitor the safe and rational prescription of antibiotics in the faculty.
3. To provide guidance and coordinate in studying to evaluate the effectiveness of the program on management of the use of antibiotics.
III. Responsibilities of the Head of the Faculty of microorganism
1. To comply with issued professional guidance, procedures and regulations.
2. To direct the formulation of documents and guidance on clinical microbiology techniques and implementation in the unit.
3. To provide data on the results of the culture and susceptibility of microorganisms to antibiotics to optimize the use of antibiotics for each patient; to monitor and provide information on the antibiotic resistance model in the unit.
4. To provide guidance and coordinate in studying to evaluate the effectiveness of the program on management of the use of antibiotics.
IV. Responsibilities of the Head of the Faculty of pharmacy
1. To propose the list of antibiotics requiring priority management and the prescribing procedures for these antibiotics.
2. To monitor and report the use of antibiotics at faculties/departments.
3. To provide guidance and coordinate in studying to evaluate the effectiveness of the program on management of the use of antibiotics.
V. Responsibilities of the Head of the Faculty of bacterial infection control
1. To establish and implement regulations on the isolation of patients infected by multidrug-resistant microorganisms while guiding and supervising the faculties’ compliance.
2. To regulate details of methods for basic bacterial infection control, such as hand hygiene, use of protective equipment, sterilization of instruments, equipment and ambiance.
3. To regulate details of sectors/faculties/areas given priority and tighten the supervision and control of bacterial infections in operating theaters, procedure rooms, recovery rooms; cleaned hands of surgeons, doctors and nurses; surgical instruments, breathing tube, oxygen breathing apparatus, endoscopic tools, linens, etc. after sterilization, hospital's daily water, distilled water for rinsing tools and in oxygen warming containers, etc.
4. To facilitate the supervision of multidrug-resistant microorganisms and coordinate with the Faculty of microorganism to find causes and sources of outbreaks of hospital-acquired infections (through molecular epidemiology).
VI. Responsibilities of the Head of Information technology faculty/department
To promote the information technology activities in order to optimize the management of antibiotic use: such as compiling, analysis and integration of information in electronic medical records; doctors’ medical orders, microorganism-related findings; patients’ kidney function, liver function and history for drug allergies; drug interaction, drug costs, support in extracting data and calculating indicators to be reported, etc.
VII. Responsibilities of heads of other faculties/departments and medical officials
Concerned faculties/departments and medical officials shall be responsible for performing tasks subject to their functions and tasks.
APPENDIX 1
DIVISION OF HOSPITALS FOR THE MANAGEMENT OF THE ANTIBIOTIC USE
(Attached to the Decision 5631/QD-BYT dated December 31, 2020)
_______________________
Core elements to be implemented in the Program on management of the use of antibiotics*
|
Core elements |
Applicable hospital |
||
|
Special class and Class I |
Class II |
Other hospitals |
|
|
Commitments of the hospital’s leaders |
|||
|
1. The management of antibiotic use has been identified by the hospital management's leadership as a priority activity and included in the performance evaluation index of the hospital. |
X |
X |
X |
|
2. Promoting the creation of annual work plans, which clearly state priority activities for implementation, measure progress, and assign responsibilities. |
X |
X |
X |
|
3. Distribution of force resources (financial and human resources) to effectively implement the program. |
X |
X |
X |
|
Assignment of tasks |
|||
|
4. Establishing a multi-specialty antibiotic management Council/Group (refer to Section III.A), which is responsible for formulating and coordinating the program. |
X |
X |
X |
|
5. Establishing the Subcommittee for supervision of antibiotic use, which is responsible for implementing the daily antibiotic use management and report to the antibiotic management group: ▪ Option 1: a group of 3 or more clinical doctors and pharmacists (best with expertise in treating infections and using appropriate antibiotics). ▪ Option 2: a group of more than 1 doctor/pharmacist in charge of clinical pharmacy. |
X |
X |
X |
|
Management of the use of antibiotics |
|||
|
6. Formulating/updating the guidance on using antibiotics (refer to Section D.II): ▪ Option 1: Every hospital needs to develop/update its own recommendations for antibiotic use based on medical evidence, on-site microbiological data and disease patterns at the hospital (refer to international/national instructions). ▪ Option 2: Every hospital may develop/update its own recommendations for antibiotic use by itself, based on medical evidence, on-site microbiological data and disease patterns at the hospital or instructions for use of antibiotics issued by the Ministry of Health, and adjust them according to the hospital’s conditions. ▪ Option 3: Every hospital may use instructions for use of antibiotics issued by the Ministry of Health, and adjust them according to the hospital’s conditions. |
X |
X
X |
X
X |
|
7. Making a list of antibiotics requiring monitoring when prescribing. |
X |
X |
X |
|
8. Making a list of antibiotics requiring priority management and procedures for approving antibiotics in this list. |
X |
X |
X |
|
9. Formulating criteria for evaluating and determining issues to be intervened (refer Section D.VI). |
X |
X |
X |
|
10. Training and retraining for healthcare workers (refer Section D.V): ▪ Option 1: Training and retraining (once time every 3 - 6 months) ▪ Option 2: Basic training (at least once a year) |
X |
X
X
X |
X
X
X |
|
Inspection and supervision |
|||
|
11. The Subcommittee for supervision of antibiotic use shall regularly evaluate/inspect the use of antibiotics. Depending on the human resources of the hospital, the inspection/evaluation may be carried out at a number of preferred clinical faculties or on a number of special clinical conditions, according to the frequency specified in the annual plan on management of the use of antibiotics. |
X |
X |
X |
|
12. The Subcommittee for supervision of antibiotic use shall coordinate with the Microbiology Faculty and the Faculty of bacterial infection control in monitoring the susceptibility of antibiotics, the resistance rate of a number of key pathogenic microbiological agents and timely take intervention measures if necessary. |
X |
|
|
|
Feedback and report |
|||
|
13. Through many information channels, it is required to ensure that feedback from the Subcommittee for supervision of antibiotic use must be sent to the clinical doctors, clinical pharmacists and relevant parties (refer Section D.VI.2) |
X |
X |
X |
|
14. The representative of the antibiotic management group shall send routine reports on applying the program on management the use of antibiotic to the hospital’s leaders, and at the same time, to disseminate these reports to healthcare workers in the unit (refer Section D.VI.2) ▪ Option 1: Once every 3 - 6 months ▪ Option 2: At least once a year |
X |
X |
X |
APPENDIX 2
LIST OF ANTIBIOTICS REQUIRING PRIORITY MANAGEMENT IN HOSPITALS
(Attached to the Decision No. 5631/QD-BYT dated December 31, 2020)
_______________________
|
No. |
Antibacterial/ |
Administration route/ |
Class of hospital |
Note |
||
|
(1) |
(2) |
(3) |
Special class (4) |
Class 1 (5) |
Class 2 and the lower medical establishments |
(7) |
|
1.1 |
Antibiotics requiring priority management - Class 1 |
|
|
|
|
|
|
1 |
Ceftolozane/tazobactam |
Injection |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
2 |
Tigecycline |
Intravenous infusion |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
3 |
Colistin |
Intravenous infusion/nebulization/intra-marrow injection |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
4 |
Fosfomycin |
Intravenous infusion |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
5 |
Linezolid |
Intravenous infusion/Oral therapy |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
6 |
Amphotericin B lipid complex |
Intravenous infusion |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
7 |
Caspofungin |
Intravenous infusion |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
8 |
Micafungin |
Intravenous infusion |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
9 |
Voriconazole |
Intravenous infusion/Oral therapy |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
10 |
New antibacterial/antifungal medicine** |
Intravenous therapy/Oral therapy |
+ |
+ |
+ |
Having a roadmap for formulating a guidance on use and issuing it at unit |
|
11 |
Carbapenem antibiotics (Meropenem, imipenem, doripenem) *** |
Intravenous infusion |
+ |
+ |
+ |
Formulation of a guidance on use at unit is encouraged |
|
12 |
Ertapenem |
Intravenous infusion |
- |
- |
+ |
Formulation of a guidance on use at unit is encouraged |
|
13 |
Vancomycin |
Intravenous infusion |
- |
+ |
+ |
Formulation of a guidance on use at unit is encouraged |
|
14 |
Teicoplanin |
Intravenous injection, intravenous infusion, intramuscular injection |
- |
+ |
+ |
Formulation of a guidance on use at unit is encouraged |
|
15 |
Amphotericin B deoxycholate |
Intravenous infusion |
- |
+ |
+ |
Formulation of a guidance on use at unit is encouraged |
|
16 |
Acyclovir |
Intravenous infusion |
- |
+ |
+ |
Formulation of a guidance on use at unit is encouraged |
|
17 |
Valganciclovir |
Oral therapy |
+ |
+ |
+ |
Formulation of a guidance on use at unit is encouraged |
|
18 |
Posaconazole |
Oral therapy |
+ |
+ |
+ |
Formulation of a guidance on use at unit is encouraged |
|
1.2 |
Antibiotics requiring supervision and monitoring when use - Class 2 |
|
|
|
|
|
|
1 |
Aminoglycosides (amikacin, gentamicin, tobramycin, netilmicin) |
Intramuscular injection, intravenous injection, intravenous infusion |
+ |
+ |
+ |
|
|
2 |
Fluoroquinolones (ciprofloxacin, levofloxacin, lomefloxacin, moxifloxacin, norfloxacin, ofloxacin, pefloxacin, sparfloxacin) |
Intravenous infusion/Oral therapy |
+ |
+ |
+ |
|
Note:
* Administration route/administration form of drugs is based on 2015 Vietnamese National Drug Formulary or product information sheet approved by European Medicines Agency (EMA) or Food and Drug Administration (FDA) (for new medicine).
** New antibacterial/antifungal medicine with circulation registration numbers issued by FDA or EMA. The list may be updated after new drugs are approved in Vietnam.
*** Departments of infectious diseases, emergency departments, intensive care units and anesthesiology-recovery departments of central hospitals (Line 1) prescribed in Article 3 of the Circular No. 43/2013/TT-BYT dated December 11, 2013 must not an approval before use.
“+”: Compulsory
“-”: Voluntary
APPENDIX 3
PROCEDURES FOR PRESCRIPTION, APPROVAL AND DISTRIBUTION OF ANTIBIOTICS REQUIRING PRIORITY MANAGEMENT
(Attached to the Decision No. 5631/QD-BYT dated December 31, 2020)
_______________________
Procedures for prescription, approval and distribution of antibiotics requiring priority management in Appendix 1: to refer to the following procedures:
APPENDIX 4
FORM OF WRITTEN REQUEST FOR USING ANTIBIOTICS REQUIRING PRIORITY MANAGEMENT
AUM: Antibiotic use management; PM Priority management
APPENDIX 5
NORMS FOR DETERMINATION OF PATIENT’S ELIGIBILITY TO SWITCH FROM INTRAVENOUS TO ORAL ADMINISTRATION OF ANTIBIOTICS AND THE OUTLINE TO SWITCH ANTIBIOTICS FROM INTRAVENOUS TO ORAL ADMINISTRATION
(Attached to the Decision No. 5631/QD-BYT dated December 31, 2020)
_______________________
A. Criteria to encourage the switch of intravenous to oral antibiotics according to clinical judgment
Adult inpatients must meet the following criteria:
|
A. Vital signs are stable and is progressing well Systolic blood pressure is stable (> 90mmHg) and is not using vasopressors or rehydration therapy B. Symptoms of the infection are improved or disappeared No fever, body temperature < 38.3oC and did not use antipyretics for at least 24 hours There was no hypothermia, body temperature > 36oC for at least 24 hours C. The digestive tract is not damaged with stable functions Without problem influencing drug absorption via oral route: malabsorption syndromes, short bowel syndrome, severe bowel obstruction, ileus, aspirating continuously gastric acid from the stomach by nasogastric intubation. D. The oral route is not damaged (the patient can use oral medications) Not vomit With patients’ cooperation E. There are no contraindications for oral antibiotics in relation to the infection Not reaching appropriate antibiotic concentrations at the site of infection with oral therapy Not having the following infections:
F. Oral antibiotics with good bioavailability, the same or similar spectrum of activity to intravenous one and available at hospital. |
B. Outline to switch antibiotics from intravenous to oral administration according to clinical judgment
B.1. For adult patients:
B.2. For pediatric patients
Pediatric patients use intravenous antibiotics
APPENDIX 6
LIST OF ANTIBIOTICS SWITCHED FROM INTRAVENOUS TO ORAL THERAPY (IV/PO)
(Attached to the Decision No. 5631/QD-BYT dated December 31, 2020)
_______________________
Four classes of antibiotics applicable for switch from from intravenous to oral therapy
|
Class |
Definition |
Antibiotic |
|
Class 1 |
Antibiotics with high oral bioavailability (>90%) that are well absorbed and tolerated, for the same dose as the parenteral dose |
Levofloxacin Linezolid Cotrimoxazole Moxifloxacin Fluconazole Metronidazole |
|
Class 2 |
Antibiotics with lower oral bioavailability (70-80%) but increasing the dose of oral antibiotics can be implemented for supplementation. |
Ciprofloxacin Voriconazole |
|
Class 3 |
Antibiotics with high oral bioavailability (90%) but with a lower maximum oral dose than the parenteral dose (due to poor digestive tolerance) |
Clindamycin Cephalexin Amoxicillin |
|
Class 4 |
Antibiotics with lower oral bioavailability and their maximum doses are fewer than the intravenous one. |
Cefuroxime |
|
Note: |
Classes 1-2 can be used initially orally for non-life-threatening infections, patients with stable hemodynamics and good absorption, can be used in IV/PO conversion if meeting clinical conditions. Classes 3-4 can be used in IV/PO conversion according to the following principles: after the infection has been fundamentally resolved by the initial parenteral antibiotic, the effect of the antibiotics is combined with the immune status of the patient. |
|
To apply the three types of intravenous to oral conversion as follows:
1. Sequential therapy: It refers to the act of replacing a parenteral version of a medication with its oral counterpart of the same active ingredients.
2. Switch therapy: It describes the conversion of an IV medication to a PO equivalent; within the same class and has the same level of potency and the same spectrum of activity, but of a different active ingredient.
3. Scale down therapy: It refers to the conversion from an injectable medication to an oral agent in another class or to a different medication within the same class. The frequency, dose, and the spectrum of activity may not be exactly the same.
Table: A number of recommended switched antibiotics for adults:
|
Intravenous antibiotic |
Oral antibiotic |
|
Levofloxacin 500 every 12 hours or 750mg every 24 hours |
Levofloxacin 500 every 12 hours or 750mg every 24 hours |
|
Moxifloxacin 400mg every 24 hours |
Moxifloxacin 400mg every 24 hours |
|
Linezolid 600mg every 12 hours |
Linezolid 600mg every 12 hours |
|
Fluconazole 200-400mg every 24 hours |
Fluconazole 200-400mg every 24 hours |
|
Metronidazole 500mg every 12 hours |
Metronidazole 500mg every 12 hours |
|
Doxycycline 100-200mg every 12 hours |
Doxycycline 100-200mg every 12 hours |
|
Minocycline 200mg every 12 hours |
Minocycline 200mg every 12 hours |
|
Clarithromycin 500mg every 12 hours |
Clarithromycin 500mg every 12 hours |
|
Azithromycin 500mg every 24 hours |
Azithromycin 500mg every 24 hours |
|
Ciprofloxacin 400mg every 12 hours |
Ciprofloxacin 500mg every 12 hours |
|
Voriconazole 200mg every 12 hours |
Voriconazole 200mg every 12 hours |
|
Ampicillin/sulbactam (with dose of ampicillin) 1-2g every 6 hours |
Amoxicillin/clavulanic acid (with dose of amoxicillin) 500-1000mg every 8 hours |
|
Cefazolin 1-2g every 8 hours |
Cephalexin 500mng every 6 hours |
|
Cefotaxime 1g every 12 hours |
Ciprofloxacin 500-750mg every 12 hours |
|
Ceftriaxone 1-2g every 24 hours |
Ciprofloxacin 500-750mg every 12 hours or amoxicillin/clavulanic acid 875/125mg every 12 hours |
|
Cefuroxime 750mg -1.5g every 8 hours |
Cefuroxime Axetil 500mg -1g every 12 hours |
|
Cloxacillin 1g every 6 hours |
Cloxacillin 500mg every 6 hours |
|
Clindamycin 600mg every 8 hours |
Clindamycin 300-450mg every 6 hours |
|
Vancomycin (with dose as recommended) |
Linezolid 600mg every 12 hours |
|
Ceftazidime or cefepime |
Ciprofloxacin (750mg every 12 hours) |
|
Gentamicin 5mg/kg every 24 hours |
Ciprofloxacin 500mg every 12 hours |
|
Tobramycin 5mg/kg every 24 hours |
Ciprofloxacin 500mg every 12 hours |
APPENDIX 7
EVALUATION OF EFFECTIVENESS OF ANTIBIOTIC USE MANAGEMENT
(Attached to the Decision No. 5631/QD-BYT dated December 31, 2020)
_______________________
|
A. SUPPORT OF THE HOSPITAL’S LEADERSHIP |
At the hospital where you are working |
|
|
1. Does director of your hospital promulgate official document for supporting/promoting activities (program on antibiotic use management) to improve the use of antibiotics? |
□ Yes |
□ No |
|
2. Does your hospital receive any financial support from budgets for antibiotic use management activities? (e.g, support of wage, personnel training, IT, etc.) |
□ Yes |
□ No |
|
B. RESPONSIBILITIES |
|
|
|
Does your hospital assign a doctor responsible for outcomes of antibiotic use management program? |
□ Yes |
□ No |
|
C. PHARMACEUTICAL EXPERTISE |
|
|
|
Does your hospital assign a pharmacist responsible for improving the use of antibiotics? |
□ Yes |
□ No |
|
KEY SUPPORTERS FOR ANTIBIOTIC USE MANAGEMENT PROGRAM Which of the following work with leaders to improve antibiotic use? |
||
|
1. Doctor |
□ Yes |
□ No |
|
2. Clinical pharmacist |
□ Yes |
□ No |
|
3. Microbiologist |
□ Yes |
□ No |
|
4. Epidemiologist |
□ Yes |
□ No |
|
5. Specialist in charge of quality management |
□ Yes |
□ No |
|
6. Infection control specialist |
□ Yes |
□ No |
|
7. Information technology engineer |
□ Yes |
□ No |
|
8. Nurse |
□ Yes |
□ No |
|
D. ACTIVITIES FOR THE OPTIMAL USE OF ANTIBIOTICS |
||
|
POLICIES |
||
|
1. Does the hospital formulate the guidance on antibiotic use? 2. If any, is the hospital's guidances based on the Ministry of Health's antibiotic use guidance and the susceptibility of microorganisms at localities to assist in the selection of appropriate antibiotics for common diseases? |
□ Yes
□ Yes |
□ No
□ No |
|
SPECIFIC INTERVENTIONS TO IMPROVE ANTIBIOTIC USE Which of the following are implemented to improve the prescription of antibiotics? |
||
|
WIDE INTERVENTION |
||
|
1. Does your hospital formulate a list of antibiotics requiring priority management? |
□ Yes |
□ No |
|
2. Does a doctor or pharmacist review treatment therapy for specific antibiotics? (For example: Monitoring patient progress and reviewing treatment responses) |
□ Yes |
□ No |
|
CHANGE IN TREATMENT THERAPY Does your hospital implement the following activities? |
||
|
1. May antibiotics be switched from intravenous to oral admission in the permitted cases? |
□ Yes |
□ No |
|
2. Are antibiotic doses of antibiotics adjusted in the cases with functional impairment of several organs (such as liver, kidney, etc.)? |
□ Yes |
□ No |
|
3. Is there an antibiotic dose optimization (based on Pharmacokinetics/Pharmacodynamics) for optimizing infection treatment? |
□ Yes |
□ No |
|
4. Is there an automatic warning system in case of unnecessary duplicate treatment regimens? (such as using drugs with duplicate active ingredients when prescribing, etc.) |
□ Yes |
□ No |
|
DIAGNOSIS AND SPECIFIC INTERVENTIONS OF INFECTIONS Does your hospital have specific interventions to ensure optimal use of antibiotics in the treatment of the following common infections? |
||
|
1. Community-acquired pneumonia |
□ Yes |
□ No |
|
2. Urinary tract infection |
□ Yes |
□ No |
|
3. Skin and soft tissue infections |
□ Yes |
□ No |
|
4. Antibiotics of choice for surgical antibiotic prophylaxis |
□ Yes |
□ No |
|
5. Invasive infection (e.g. Sepsis) |
□ Yes |
□ No |
|
E. MONITORING: MONITORING PRESCRIPTION, USE OF ANTIBIOTICS AND ANTIBIOTIC RESISTANCE |
||
|
PROCEDURES |
||
|
1. Does the antibiotic use management program monitor compliance with regulations on indications, dose, route of administration, and duration of antibiotic administration in the antibiotic user guidance? |
□ Yes |
□ No |
|
2. Does the antibiotic management program monitor compliance with recommendations of specific treatment at unit (susceptibility of microorganisms at the unit, etc.) |
□ Yes |
□ No |
|
USE OF ANTIBIOTICS AND EVALUATION OF OUTCOME RESULTS |
||
|
1. Does your hospital monitor C.difficile infection rate? |
□ Yes |
□ No |
|
2. Does your hospital report drug resistance of pathogenic microorganisms isolated in the hospital? (monitoring one of the following metrics: strains and resistance of microorganisms producing ESBLs, MRSA, VRSA, VRE, strains of bacteria resistant to carbapenems, resistant to colistin, and resistant to C.difficile. |
□ Yes |
□ No |
|
DOES THE HOSPITAL MONITOR THE ANTIBIOTIC USE THROUGH THE FOLLOWING DATA? |
||
|
1. Number of grams of used antibiotics (defined daily dose, DDD)? |
□ Yes |
□ No |
|
2. Expenses for buying antibiotics? |
□ Yes |
□ No |
|
F. REPORTING OF INFORMATION ABOUT IMPROVEMENT OF ANTIBIOTIC USE AND RESISTANCE |
||
|
1. Does the antibiotic use management program share specific reports of antibiotic use at the hospital with prescribers? |
□ Yes |
□ No |
|
2. Does the hospital provide reports on resistance of microorganisms isolated at the hospital to prescribers? |
□ Yes |
□ No |
|
3. Have prescribers received any feedback or suggestions on how to improve their antibiotic prescription?
|
□ Yes |
□ No |
|
G. TRAINING |
||
|
Does the antibiotic use management program provide classes, formulate training program and information for prescribers and relevant medical staff to improve antibiotic prescription? |
□ Yes |
□ No |
[1] Vietnamese version: “Danh mnh về hội chẩncanh mnh về hội chẩ tnh mnh về hội chẩn, phê duyệt trước khi sử dụng, quy định:”
Vui lòng Đăng nhập tài khoản gói Nâng cao để xem đầy đủ bản dịch.
Chưa có tài khoản? Đăng ký tại đây
Lược đồ
Vui lòng Đăng nhập tài khoản gói Tiêu chuẩn hoặc Nâng cao để xem Lược đồ.
Chưa có tài khoản? Đăng ký tại đây
Chưa có tài khoản? Đăng ký tại đây
Chưa có tài khoản? Đăng ký tại đây
 Pháp lý doanh nghiệp
Pháp lý doanh nghiệp